| Эта статья нужны дополнительные цитаты для проверка . Пожалуйста помоги улучшить эту статью к добавление цитат в надежные источники. Материал, не полученный от источника, может быть оспорен и удален. |
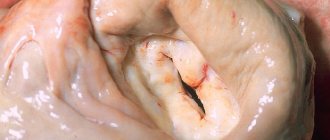
| Синус аорты | |
| Аорта открыто, чтобы показать полулунные клапаны. (Примечание: подписи не соответствуют текущей терминологии) | |
| Подробности | |
| Синонимы | синус Вальсальвы |
| Идентификаторы | |
| латинский | синус аорты |
| MeSH | D012850 |
| TA98 | А12.2.03.002 |
| TA2 | 4001 |
| FMA | 3745 |
| Анатомическая терминология [редактировать в Викиданных] | |
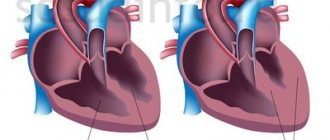
An синус аорты
является одним из анатомических расширений восходящая аорта, что происходит чуть выше аортальный клапан. Эти расширения находятся между стеной аорта и каждую из трех створок аортального клапана.[1]
Рекомендации
- Дорланда (2012). Иллюстрированный медицинский словарь Дорланда
(32-е изд.). Эльзевир. п. 1719. ISBN 978-1-4160-6257-8 . - Issa, Ziad F .; Миллер, Джон М .; Зипес, Дуглас П. (01.01.2012), Исса, Зиад Ф .; Миллер, Джон М .; Зипес, Дуглас П. (ред.), «Глава 23 — Чувствительная к аденозину желудочковая тахикардия (тракт оттока)», Клиническая аритмология и электрофизиология: спутник болезни сердца Браунвальда (второе издание)
, Филадельфия: W.B. Сондерс, стр. 562–586, Дои:10.1016 / b978-1-4557-1274-8.00023-3, ISBN 978-1-4557-1274-8 , получено 2020-11-11 - ^ аб
Thiene, G .; Rizzo, S .; Бассо, К. (01.01.2016), Буя, Л. Максимилиан; Бутаны, Джагдиш (ред.), «Глава 10 — Патология внезапной смерти, сердечная аритмия и проводящая система»,
Сердечно-сосудистая патология (четвертое издание)
, Сан-Диего: Academic Press, стр. 361–433, Дои:10.1016 / b978-0-12-420219-1.00010-0, ISBN 978-0-12-420219-1 , получено 2020-11-11
Лечение
Терапия начинается с госпитализации человека в кардиологическое отделение. При такой патологии назначается комплексный подход: медикаментозный способ и способ терапии. В некоторых случаях человека сразу подготавливают к оперативному вмешательству.
Физиатрия при помощи медикаментов направлена на гемодинамическую стабилизацию, предупреждение или устранение эндокардита, аритмии и кардиальной ишемии. Физиатрию осуществляют диуретиками и ингибиторами АПФ. При ишемическом отклонении показано назначение β-адреноблокаторов, нитратов. Проводится стандартное предупреждение инфекционного эндокардита.
Срочная хирургия обязательна, когда диагностируется прорыв данного образования. Совместный подход через поврежденную камеру и со стороны синуса изнутри главной артерии считается самым полезным, чтобы позволить осмотр соответствующей створки и избежать повреждения коронарных сосудов.
Транскатетерное закрытие такого разрыва осуществляется различными устройствами, например, Amplatzer, под контролем эхокардиографии.
Данная патология – это не до конца изученная болезнь сердечно-сосудистой системы. Методы ее устранения не усовершенствованы до уровня окончательного выздоровления.
Диагностика состояния
Для подтверждения диагноза проводится инструментальное обследование.
ЭКГ, ЭхоКГ
По электрокардиограмме нельзя сделать вывод о наличии или отсутствии аневризмы у пациента. Если произошло переполнение правой или левой половины, то появляются косвенные признаки перегрузки.
Как и при других аномалиях строения сердца, для диагностики аортального порока используются данные, полученные при УЗИ. Может быть проведена либо трансторакальная, либо чреспищеводная эхокардиография с допплерографией. При этом выявляют следующие симптомы:
- расширенный синус, который выпячивается в одну из камер сердца;
- сброс крови в период диастолы (при прорыве);
- обратный ток крови на клапане аорты.
Рентгенограмма и другие методы
При обзорной рентгенографии грудной клетки можно заметить расширенную тень сердца, в особенности правого отдела, усиленный легочной рисунок из-за переполненного правого желудочка.
Для определения точных размеров перед оперативной коррекцией пациентам назначают аортографию, вентрикулографию (визуализацию желудочков), МРТ как самостоятельный метод или совместно с ангиографией.
Дилатация корня аорты и синусов Вальсальвы
Является индикатором дисплазии соединительной ткани и наблюдается при синдромах Марфана, Элерса-Данлоса и других наследственных соединительнотканных заболеваниях. Однако,эти МАРС могут наблюдаться в изолированном виде без внешних проявлений заболевания (идиопатическая дилатация корня аорты). При выявлении дилатированного корня аорты (90 и более процентиль кривой распределения) необходимо исключить постстенотическую дилатацию, аортоартериит, артериальную гипертензию и другие заболевания. Дети с широкой аортой без признаков соединительнотканного заболевания часто имеют, как внешние малые аномалии развития (аналогичные первичному пролапсу митрального клапана), так и другие МАРС (дополнительная трабекула левого желудочка, дилатация ствола легочной артерии, эктазия митрального кольца). При аускультации выслушивается акцент II тона, может определяться шум волчка на сосудах шеи. Вероятно, идиопатическая дилатация корня аорты является проявлением нарушения диспропорционального онтогенетического развития у детей с наследственно обусловленной предрасположенностью к слабости соединительной ткани.
Дилатация синусов Вальсальвы в отличии от аневризмы, не сопровождается какими-либо клиническими и гемодинамическими нарушениями функции сердца. Обычно наблюдается дилатация бескоронарного синуса в пределах 3 — 7 мм. Эти дети как и при идиопатической дилатации корня аорты имеют внешние стигмы соединительнотканной дисплазии. Аускультативно могут выслушиваться непостоянные щелчки. Прогностическая значимость дилатации синусов в детском возрасте не определена. В ряде случаев, при динамическом наблюдении за такими детьми в течении 2-3 лет, мы отмечали спонтанное исчезновение расширения синусов Вальсальвы.
Идиопатическое расширение легочной артерии
Характеризуется расширением ствола при отсутствии порока сердца и патологии легких. Дилатация ствола легочной артерии происходит на фоне наследственно обусловленной патологии соединительной ткани, что подтверждается одновременным обнаружением других маркеров соединительнотканной дисплазии сердца и частым выявлением расширения при наследственно детерминированных синдромах, например при синдроме Марфана. При аускультации может определяться систолический шум средней интенсивности на основании сердца, уменьшающийся при вертикальном положении. При идиопатическом расширении легочной артерии необходимо динамичное наблюдение и обследование.
( Скачано: https://www.mks.ru/library/books/bum/kniga01/kn_oglav.html )
ПРИЛОЖЕНИЕ
Таблица 1. Процентильное распределение конечно-систолического диаметра левого желудочка
| Масса тела (кг) | Пол | Конечно-систолический диаметр левого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
ПРИЛОЖЕНИЕ
Таблица 2. Процентильное распределение конечно — диастолического диаметра левого желудочка
| Масса тела (кг) | Пол | Конечно — диастолический диаметр левого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 3. Процентильное распределение диаметра корня аорты
| Масса тела (кг) | Пол | Диаметр корня аорты (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М |
Таблица 4. Процентильное распределение диаметра левого предсердия
| Масса тела (кг) | Пол | Диаметра левого предсердия (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 5. Процентильное распределение диаметра правого желудочка
| Масса тела (кг) | Пол | Диаметр правого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 6. Процентильное распределение толщины задней стенки левого желудочка
| Масса тела (кг) | Пол | Толщина задней стенки левого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 7. Процентильное распределение толщины межжелудочковой перегородки
| Масса тела | Пол | Толщина межжелудочковой перегородки (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 8. Процентильное распределение толщины свободной стенки правого желудочка
Является индикатором дисплазии соединительной ткани и наблюдается при синдромах Марфана, Элерса-Данлоса и других наследственных соединительнотканных заболеваниях. Однако,эти МАРС могут наблюдаться в изолированном виде без внешних проявлений заболевания (идиопатическая дилатация корня аорты). При выявлении дилатированного корня аорты (90 и более процентиль кривой распределения) необходимо исключить постстенотическую дилатацию, аортоартериит, артериальную гипертензию и другие заболевания. Дети с широкой аортой без признаков соединительнотканного заболевания часто имеют, как внешние малые аномалии развития (аналогичные первичному пролапсу митрального клапана), так и другие МАРС (дополнительная трабекула левого желудочка, дилатация ствола легочной артерии, эктазия митрального кольца). При аускультации выслушивается акцент II тона, может определяться шум волчка на сосудах шеи. Вероятно, идиопатическая дилатация корня аорты является проявлением нарушения диспропорционального онтогенетического развития у детей с наследственно обусловленной предрасположенностью к слабости соединительной ткани.
Дилатация синусов Вальсальвы в отличии от аневризмы, не сопровождается какими-либо клиническими и гемодинамическими нарушениями функции сердца. Обычно наблюдается дилатация бескоронарного синуса в пределах 3 — 7 мм. Эти дети как и при идиопатической дилатации корня аорты имеют внешние стигмы соединительнотканной дисплазии. Аускультативно могут выслушиваться непостоянные щелчки. Прогностическая значимость дилатации синусов в детском возрасте не определена. В ряде случаев, при динамическом наблюдении за такими детьми в течении 2-3 лет, мы отмечали спонтанное исчезновение расширения синусов Вальсальвы.
Идиопатическое расширение легочной артерии
Характеризуется расширением ствола при отсутствии порока сердца и патологии легких. Дилатация ствола легочной артерии происходит на фоне наследственно обусловленной патологии соединительной ткани, что подтверждается одновременным обнаружением других маркеров соединительнотканной дисплазии сердца и частым выявлением расширения при наследственно детерминированных синдромах, например при синдроме Марфана. При аускультации может определяться систолический шум средней интенсивности на основании сердца, уменьшающийся при вертикальном положении. При идиопатическом расширении легочной артерии необходимо динамичное наблюдение и обследование.
( Скачано: https://www.mks.ru/library/books/bum/kniga01/kn_oglav.html )
ПРИЛОЖЕНИЕ
Таблица 1. Процентильное распределение конечно-систолического диаметра левого желудочка
| Масса тела (кг) | Пол | Толщина свободной стенки правого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| 60.1 — 65.0 | M | |
| Масса тела (кг) | Пол | Конечно-систолический диаметр левого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
ПРИЛОЖЕНИЕ
Таблица 2. Процентильное распределение конечно — диастолического диаметра левого желудочка
| Масса тела (кг) | Пол | Конечно — диастолический диаметр левого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 3. Процентильное распределение диаметра корня аорты
| Масса тела (кг) | Пол | Диаметр корня аорты (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М |
Таблица 4. Процентильное распределение диаметра левого предсердия
| Масса тела (кг) | Пол | Диаметра левого предсердия (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 5. Процентильное распределение диаметра правого желудочка
| Масса тела (кг) | Пол | Диаметр правого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 6. Процентильное распределение толщины задней стенки левого желудочка
| Масса тела (кг) | Пол | Толщина задней стенки левого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 7. Процентильное распределение толщины межжелудочковой перегородки
| Масса тела | Пол | Толщина межжелудочковой перегородки (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| Д | ||
| 60.1 — 65.0 | M | |
| Д |
Таблица 8. Процентильное распределение толщины свободной стенки правого желудочка
⇐ Предыдущая33
Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого…
Кормораздатчик мобильный электрифицированный: схема и процесс работы устройства…
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни…
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций…
| Масса тела (кг) | Пол | Толщина свободной стенки правого желудочка (мм) |
| 2.0 — 2.5 | М | |
| Д | ||
| 2.6 — 3.0 | М | |
| Д | ||
| 3.1 — 3.5 | М | |
| Д | ||
| 3.6 — 4.0 | М | |
| Д | ||
| 4.1 — 4.5 | М | |
| Д | ||
| 4.6 — 5.0 | М | |
| Д | ||
| 5.1 — 6.0 | М | |
| Д | ||
| 6.1 — 7.0 | М | |
| Д | ||
| 7.1 — 8.0 | М | |
| Д | ||
| 8.1 — 9.0 | М | |
| Д | ||
| 9.1 — 10.0 | М | |
| Д | ||
| 10.1 — 15.0 | М | |
| Д | ||
| 15.1 — 20.0 | М | |
| Д | ||
| 20.1 — 25.0 | M | |
| Д | ||
| 25.1 — 30.0 | M | |
| Д | ||
| 30.1 — 35.0 | M | |
| Д | ||
| 35.1 — 40.0 | M | |
| Д | ||
| 40.1 — 45.0 | M | |
| Д | ||
| 45.1 — 50.0 | M | |
| Д | ||
| 50.1 — 55.0 | M | |
| Д | ||
| 55.1 — 60.0 | M | |
| 60.1 — 65.0 | M | |
| © cyberpedia.su 2017-2020 — Не является автором материалов. Исключительное право сохранено за автором текста. Если вы не хотите, чтобы данный материал был у нас на сайте, перейдите по ссылке: Нарушение авторских прав. Мы поможем в написании вашей работы! |
0.036 с.
Лечение аневризмы синуса Вальсальвы
Аномальное строение синуса Вальсальвы можно устранить только при оперативном лечении. В этом случае предусматривается проведение следующих действий:
- Подключение к аппарату искусственного кровообращения.
- Выпячивание прошивается и отсекается.
- Место дефекта покрывается синтетической заплатой со стороны аорты или камеры сердца.
Альтернативной методикой является втягивание мешка в просвет аорты, затем ее прошивают и частично удаляют. Трудность проведения операции возникает при непосредственной близости аневризмы и коронарной артерии. В таком случае отдают предпочтение ушиванию полости со стороны сердца. Одновременно может быть осуществлена коррекция других пороков развития или пластика аортального клапана.
Вариантная анатомия аневризм синуса Вальсальвы и их сочетание с другими врожденными пороками сердца
Назад к программе
Абралов Х. К., Алимов А. Б., Ахмедов М. Э.
Республиканский Специализированный Центр Хирургии имени академика В.Вахидова;
ЦЕЛЬ. Аневризма синусов Вальсальвы (АСВ) — редко встречающаяся патология и составляет 0,1- 3,5% среди всех врожденных пороков сердца. Однако несмотря на редкую встречаемость данный порок характеризуется вариабельность своих анатомических составляющих и различными сочетаниями с другими пороками сердца. МЕТОДЫ. В отделении хирургии врожденных пороков сердца РСЦХ им. акад. В. Вахидова за период с января 1988 по январь 2013 г.г оперировано 55 больных с диагнозом «Аневризма синуса Вальсальвы». Возраст больных колебался от 5 до 50 лет (в среднем 22,9+9,9 лет). Пациентов мужского пола было 34(61,8%) — а женского 21(38,2%), при этом соотношение по полу составило 1,6:1. У всех больных с целью диагностики порока рутинно использовалась эхокардиография, с целью уточнения анатомии порока и его сочетаний с другими ВПС. РЕЗУЛЬТАТЫ. В ходе эхокардиографического исследования АСВ установлено у 20 (36.4%) больных, причем у 15(27.3%) АСВ сопрягались с полостью правого желудочка (ПЖ), а у 5(9%) больных с полостью правого предсердия (ПП). У остальных 35 (63.6%) больных АСВ осложнился разрывом (РАСВ) в прилегающие камеры сердца: в 32(58.3%) случаях в ПЖ, в 1 (1.8%) случае в ПП, в 1 (1.8%) случае в легочную артерию и в 1 (1.8%) случае в полость левого предсердия. У 37 (67.3%) больных установлено сочетание Р/АСВ с дефектом межжелудочковой перегородки (ДМЖП). Локализация ДМЖП представлена следующими вариантами: подаортальный ДМЖП в 18 (37.2%) случаев, подлегочной локализации в 14 (25.5%) случаев и подартериальный ДМЖП у 5 (9%) больных. Следует отметить, что хирургическая коррекция осуществлялась по поводу основной патологии в частности РАСВ, ДМЖП и стеноза легочной артерии. Из них среди больных с РАСВ, ушивание выполнено у 33 (60%) больных, у 2 (3.6%) пациентов пластика РАСВ. Пластика ДМЖП у 22(40%) больных, ушивание ДМЖП у 15 (27.3%) пациентов. Из 6 пациентов со стенозом легочной артерии в 3 (5.5%) случая произведена инфундибулярная резекция ВТПЖ, у остальных 3 больных стеноз был обусловлен динамической обструкцие ВТПЖ за счет АСВ в связи с чем стеноз устранился после аневризморафии АСВ. У 4 больных с РАСВ в сочетании ДМПП произведено одномоментное ушивание обоих дефектов. У 1(1.8%) больного с открытым артериальным протоком и РАСВ произведено ушивание из просвета легочной артерии с одномоментной пластикой РАСВ. ВЫВОДЫ. Таким образом, исходя из полученных результатов отчетливо видно, что в хирургическом аспекте АСВ не всегда является доминирующим пороком, однако всегда требует одномоментной хирургической коррекции во избежание развития осложнений. В определенных случаях АСВ может являться причиной динамической обструкции ВТПЖ требующих хирургической коррекции. Таким образом с учетом вариантной анатомии Р/АСВ и ее сочетание с другими ВПС вопрос показаний к операции должен строиться по доминирующему компоненту порока с одномоментным устранением всех компонентов порока.