Опубликовано: 24.09.2021 14:15:00 Обновлено: 24.09.2021
Аритмия – нарушение ритма сердечных сокращений – ассоциируется с заболеваниями сердца, однако наблюдается при инфекционных, эндокринологических, неврологических заболеваниях, травмах, а также может встречаться у практически здоровых людей.
Обычно аритмии регистрируют у взрослых, причем старение населения позволяет предположить увеличение распространенности нарушений сердечного ритма. Зачастую аритмии протекают бессимптомно и чаще регистрируются при холтеровском мониторировании, чем при однократном снятии ЭКГ.
Аритмии у взрослого и ребенка выявляются и при полном здоровье:
- в 7% случаев – синусовая аритмия;
- в 2,9% – синусовая тахикардия;
- в 7,8% – синусовая брадикардия;
- в 0,5% – наджелудочковая и 0,6% – желудочковая экстрасистола;
- 2% приходится на атриовентрикулярные блокады здоровых 1 и 2 степени;
- 0,2% занимают блокады ножек пучка Гиса, в основном у мужчин, причем неполная блокада характерна для молодых респондентов (0,5%), полная – для пожилых (1,2%) [2, 4].
Виды и причины аритмий
Нормальный сердечный ритм называется синусовым. Он определяется автономной проводящей системой сердца. Существуют несколько центров, инициирующих импульсы электрической активности: в норме основное значение имеет синусовый узел (главный водитель ритма), меньшей активностью обладает атриовентрикулярное соединение (второй водитель ритма), наиболее слабые и разрозненные импульсы формируются в пучках Гиса и волокнах Пуркинье.
Аритмии бывают номотропными и гетеротропными, периодическими или постоянными, связанными с патологическим возбуждением клеток миокарда. Номотропными называются нарушения функции синусового узла, который, однако, остается главным водителем ритма (синусовая аритмия). Синусовые брадикардия и тахикардия вызваны изменениями скорости возникновения импульса при нормальной работе синусового узла.
Синусовая тахикардия – учащение сердечных сокращений. Нормальными показателями частоты сердечных сокращений считаются:
- 90-100 ударов в мин. для детей до 10 лет;
- 80-90 ударов в мин. для детей от 10 до 15 лет;
- 64-74 удара в мин. для лиц от 15 до 60 лет;
- 50-60 ударов в мин. для людей старше 60 лет [1].
Причины синусовой тахикардии: физическая нагрузка, стрессы, фобии, неврозы, заболевания эндокринной системы, климакс, гипоксия, лихорадка, интоксикация, травма, миокардиты и перикардиты, кардиосклероз, повреждения головного мозга.
Синусовая брадикардия – урежение частоты сердечных сокращений – как показывает статистика, развивается преимущественно у мужчин. В ее патогенезе значение имеет гипертонус блуждающего нерва при таких состояниях, как повышение внутричерепного давления, новообразования, ушиб или сотрясение головного мозга, менингит и энцефалит, геморрагический инсульт; рефлекторно гипертонус нерва может развиться и привести к аритмии – при спазмах почечного, желудочного, кишечного, желчного происхождения.
Повышается активность парасимпатической нервной системы при гипоксии и ишемии миокарда, воздействии хинина, дигиталиса, морфия, повышении уровня билирубина и желчных кислот.
Синусовая аритмия – генерирование импульсов синусовым узлом с различной регулярностью – происходит при попеременном повышении влияния симпатической и парасимпатической нервных систем. Причинами синусовой аритмии считают изменения содержания в крови кислорода и углекислого газа, желчных кислот, лактата, некоторых лекарств, кровоизлияние в сердечную мышцу и травма сердца.
Гетеротопные аритмии связаны с несостоятельностью главного водителя ритма или нарушением их проведения от синусового узла и ниже. В этом случае его функции берут на себя нижние отделы проводящей системы, генерируя замещающие ритмы.
Общие причины гетеротопных аритмий:
- повышение активности парасимпатической системы;
- опухоли и травмы сердца;
- перерастяжение миокарда (кардиомиопатии);
- отравление алкоголем, дигиталисом, хинином, β-адреноблокаторами;
- инфекционные болезни (дифтерия, скарлатина, брюшной тиф, грипп и другие вирусные инфекции);
- гиперкалиемия;
- врожденные заболевания сердца.
Аритмии этого типа представлены слабостью синусового узла или его блокадой, в основном у лиц старше 50 лет; синоатриальными и атриовентрикулярными блокадами, блокадой одной или обеих ножек пучка Гиса. В этих случаях ритм сердечных сокращений задается более слабыми водителями ритма, так как нормальное проведение не осуществляется.
Ритм сердечных сокращений нарушается при изменении возбуждения клеток миокарда. Причинами таких нарушений являются: ИБС; нарушения водно-солевого баланса; гипоксии; хронические интоксикации; травмы груди, сердца, головного мозга; холецистит, мочекаменная болезнь. Дезорганизация сердечного ритма также связывается с аномалиями крупных сосудов, нарушениями нейрогуморальной регуляции. В результате формируются такие аритмии, как мерцания, трепетания и пароксизмальная тахикардия. Аномальный автоматизм связан с ишемией или инфарктом, увеличением содержания ионов калия и тахикардией.
Экстрасистолии – дополнительные, вне основного ритма, сердечные сокращения, за которыми следует более длительная пауза – бывают одиночными, парными, множественными, связанными с ритмом. Пароксизмальная тахикардия – это временное внезапное учащение ритма сердечных сокращений, сменившееся столь же внезапно его нормализацией. В этот период сердце хуже снабжается кровью за счет снижения минутного объема, артериальное давление снижается, возможны головокружение, боли в сердце, потеря сознания. Пароксизмальная наджелудочковая тахикардия регистрируется в 2 раза чаще у женщин, пароксизмальная желудочковая тахикардия – у мужчин. Трепетание – очень частые регулярные сокращения предсердий (до 380 в минуту) и желудочков (до 300 в минуту) – связаны с появлением очагов re-entry в правом предсердии.
Мерцательная аритмия имеет более тяжелое течение. Мерцание – нерегулярные сокращения предсердий или желудочков при беспорядочной электрической активности сердца – вызывается множественными очагами re-entry, генерирующими импульсы с очень высокой частотой. В предсердиях кровь застаивается, образуются тромбы. Мерцательная желудочковая аритмия характеризуется появлением нескольких очагов, генерирующих частые импульсы, но фактически сокращения желудочка не происходит. Мерцательная аритмия никогда не встречается у здоровых.
Определение
Трепетание сердца — это обобщенное просторечное определение одного из двух патологических состояний.
- Трепетание желудочков сердца.
- Трепетание предсердий.
Трепетание желудочков — это терминальное реанимационное состояние, при котором сердце неспособно перекачивать кровь по сосудам. Оно сопровождается потерей сознания, быстро нарастающими симптомами тканевой гипоксии, и без немедленного начала реанимационных мероприятий в течение нескольких минут приводит к летальному исходу.
Поэтому в общей практике под трепетанием сердца чаще всего понимается трепетание предсердий.
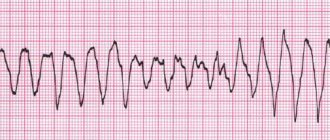
Трепетание предсердий (ТП) — это сердечная аритмия, характеризующаяся частотой сокращения 240-400 ударов в минуту, обычно с некоторой степенью блокады проводимости атриовентрикулярного (АВ) узла. При наиболее распространенной форме трепетания предсердий (типичное ТП) электрокардиография (ЭКГ) демонстрирует отрицательную пилообразную форму в отведениях II, III и aVF.
Типичное (или классическое) ТП включает однократный возвратный контур с активацией круга в правом предсердии вокруг кольца трикуспидального клапана. Фронт электрической волны чаще всего распространяется против часовой стрелки. Атипичное ТП происходит по другой схеме. Оно может вовлекать правое или левое предсердие.
ТП связано с множеством сердечных заболеваний. В большинстве исследований примерно 60% пациентов с трепетанием предсердий страдают ишемической болезнью сердца (ИБС) или гипертонической болезнью; 30% не имеют сердечных заболеваний. Необычные формы трепетания предсердий были отмечены при длительном наблюдении у 26% пациентов с хирургической коррекцией врожденных пороков сердца.
Симптомы у пациентов с ТП обычно отражают снижение сердечного выброса в результате учащенного желудочкового ритма. Самый частый симптом — учащенное сердцебиение. Другие симптомы включают усталость, одышку и боль в груди. ЭКГ важна для постановки диагноза. Трансторакальная эхокардиография (ТТЭ) остается предпочтительным методом начальной визуализации для оценки ТП.
В этом состоянии очень важно контролировать частоту желудочковой реакции или вернуть пациента к синусовому ритму. Прежде всего, рассматривается возможность немедленной электрической кардиоверсии для гемодинамически нестабильных пациентов. Катетерная абляция остается наиболее подходящей терапией для больных с типичным ТП если они подходят по критерию противопоказаний.
Трепетание предсердий во многом похоже на фибрилляцию (основное заболевание, патологические факторы, осложнения и лечение). У некоторых пациентов даже наблюдается и трепетание, и фибрилляция предсердий. Однако основной механизм ТП делает эту аритмию поддающейся лечению с помощью чрескожных катетеров.
Симптомы аритмии
- Ощущение перебоев и замирание сердца.
- Сердцебиение, «трепетание» в кончиках пальцев.
- Боли в области сердца.
- Одышка.
- Отеки.
- Повышенная утомляемость.
- Страх.
- Предобморочные состояния и обмороки.
- Нарушения сна.
У детей могут быть отставание темпа психомоторного развития, плаксивость, деформация грудной клетки. У малышей наблюдают рвоту, беспокойство, одышку, отказ от еды, холодный пот.
В некоторых случаях аритмии являются признаками жизнеугрожающих состояний:
- аритмический коллапс или шок;
- сердечная недостаточность;
- ишемия миокарда (острый коронарный синдром);
- внезапная сердечная смерть.
Симптомы и сопутствующие проявления
Симптомы у пациентов с ТП обычно отражают снижение сердечного выброса в результате учащенного желудочкового ритма. При этом вопреки расхожему представлению ощущение «трепыхания сердца» не возникает. Состояние которое некоторые пациенты склонны описывать как «трепыхания сердца» возникает при пароксизмальной желудочковой тахикардии.
Типичные симптомы ТП включают:
- головокружение;
- усталость или плохая переносимость упражнений;
- легкая одышка;
- предобморочное состояние.
Менее распространенные симптомы включают стенокардию, сильную одышку или обморок, возникающие в результате нарушения функции левого желудочка. При этой аритмии возможны тромбоэмболические явления.
Кроме того, у пациентов могут быть симптомы состояний, вызывающих ТП. Они могут быть несердечными (например, гипертиреоз или заболевание легких) или сердечными.
Часто аритмия при этих состояниях возникает под воздействием провоцирующих факторов — алкоголь, пневмония, острый инфаркт миокарда и хирургические процедуры. Также спровоцировать приступ могут стимуляторы — женьшень, кокаин, эфедра или метамфетамин.
При ТП, продолжающемся более 48 часов, необходима антикоагулянтная терапия варфарином или чреспищеводная эхокардиография, чтобы исключить тромб в левом предсердии перед кардиоверсией до синусового ритма.
Сам ритм ТП нестабилен и обычно возвращается либо к фибрилляции предсердий, либо к синусовому ритму.
Остающиеся стабильное хроническое ТП — нетипично, но возможно. Наличие в анамнезе синдрома предвозбуждения (Вольфа-Паркинсона-Уайта) указывает на подверженность пациента риску проведения волн трепетания 1:1, что может вызвать фибрилляцию желудочков и смерть.
Пациенты с одновременно диагностированной новой быстрой фибрилляцией предсердий или трепетанием предсердий и снижением фракции выброса левого желудочка, как правило, часто имеют тромбы ушка левого предсердия.
Аритмия у детей
Аритмии у детей могут появиться в любом возрасте, но чаще встречаются в период новорожденности, в 4-5, 7-8 лет и у подростков [3]. Во многих случаях аритмии протекают бессимптомно и выявляются при рутинных обследованиях. Более высокая распространенность аритмий у детей пубертатного возраста связана с гормональными возрастными изменениями. При этом дети жалуются на сердцебиение при нагрузке или в покое, слабость, утомляемость, головные боли, бессонницу, периодические боли за грудиной и повышение артериального давления. Сердечная недостаточность формируется быстро, особенно у детей первого года жизни, и может привести к синдрому внезапной сердечной смерти.
Прочие причины аритмии детского возраста:
- поражения нервной системы в перинатальном периоде;
- врожденная дисрегуляция (незрелость) вегетативной регуляции сердечной деятельности;
- детские инфекции или перенесенные врожденные инфекции;
- эндокринологические заболевания;
- обезвоживание при длительных рвоте, поносе, потливости;
- гипо- и гипертермия;
- врожденные и приобретенные пороки сердца и аномалии проводящих путей.
Способствуют аритмиям у детей осложненные беременность и роды, гипотрофия плода, недоношенность, внутриутробные инфекции, и, как правило, у детей с аритмиями в анамнезе выявляются различные кардиологические заболевания у близких родственников.
Что такое экстрасистолия?
Прислушайтесь, чувствуете ли вы ритм сердца? В норме вы не должны слышать или чувствовать его биение. Если это все-таки происходит, значит, это повод задуматься и сходить к врачу. Более того, если вы чувствуете небольшой удар в грудь, а после этого паузу, и это приносит дискомфорт, значит вы столкнулись с экстрасистолией.
Говоря научным языком экстрасистолия — процесс, во время которого происходит внезапное дополнительное сокращение сердца из-за электрического импульса в одном из его отделов. Экстрасистолия – самый распространенный вид аритмии.
Согласно статистике экстрасистолия зафиксирована у 70% здоровых людей. Более чем в 65% случаев развиваются желудочковые экстрасистолии, 25% приходится на предсердные и остальные – на
сочетаемые варианты экстрасистолии.
В привычном состоянии сердце сокращается ритмично, импульсы генерируются размеренно, синусовый узел и электрический сигнал движутся согласно направлению, вниз к желудочкам. Но когда работа сердца нарушается, происходит преждевременный электрический скачок – экстрасистола. После нее происходит пауза, а затем сердце снова начинает биться ритмично.
Как работает электрическая система сердца? Синусовый узел — главный дирижер ритма, его электрический сигнал распределяется по предсердиям, немного задерживается в артивикулярном узле и разлетается по желудочку.
Во время экстрасистолии синусовый узел на время перестает функционировать, из-за этого сердце как бы отключается на мгновение, буквально замирает. Затем появляется электрический всплеск в желудочке и сокращение, сердце снова начинает биться, ритм восстанавливается.
Что такое преждевременное сокращение? Это состояние сердца, при котором удары происходят раньше, чем должны быть. При нормальном функционировании сердца, орган наполняется кровью. А когда происходит экстрасистола, его работа приостанавливается на долю секунды.
Диагностика
Безусловно, центральную роль в диагностике аритмий играют анализ электрокардиограммы, одиночная съемка ЭКГ или суточное (холтеровское) мониторирование. Выполняют ЭКГ с нагрузкой и функциональные исследования. Иногда устанавливают ревил-имплантируемое устройство, постоянно фиксирующее ЭКГ в течение нескольких месяцев. Дополнительно выполняют электроэнцефалограмму, генетическое тестирование, МРТ или КТ сердца, эхокардиографию.
Отдельного внимания заслуживают лабораторные методы диагностики аритмий с целью выявления электролитных нарушений и признаков воспаления. Берутся анализы крови, мочи, ногтей или волос для определения уровня содержания магния, калия, натрия, хлора. Более показательными являются исследования крови.
Можно выполнить комплексный лабораторный тест «Кардиориск», включающий определение уровня тропонина, NT-pro BNP; С-реактивного белка, гомоцистеина, триглицеридов, липопротеина, креатинкиназы, ЛДГ, холестерина, липопротеинов низкой и высокой плотности, D-димера.
Для контроля эффективности лечения назначают исследование уровня лекарственных препаратов амиодарона, лидокаина, прокаинамида в крови методом высокоэффективной жидкостной хроматографии.
Причины
Экстрасистолия сердца может быть вызвана рядом причин, которые можно разделить на два источника.
Первый и самый основной – заболевания сердечно-сосудистой системы. Экстрасистолия может возникать на фоне нарушений в работе сердца, которые сопровождаются органическими поражениями миокарда. Второй блок – внешний:
- патология щитовидной железы;
- электролитные нарушения;
- внешние воздействия. Например, нахождение в душной комнате, где ощущается недостаток кислорода;
- чрезмерное употребление кофеина. Этот фактор вызывает тахикардию.
Лечение аритмии
Лечение может быть консервативным и хирургическим. В тяжелых случаях выполняют оперативные вмешательства по установлению искусственного водителя ритма, кардиовертеров-дефибриляторов, радиочастотную и криоаблацию (разрушение очага, генерирующего патологические импульсы, электричеством или глубокой заморозкой). В экстренных случаях назначают внутривенное введение антиаритмических препаратов.
Первая помощь при аритмии у детей заключается в доступе свежего воздуха, освобождении дыхательных путей и обеспечении покоя. В первые минуты ребенку можно приложить к лицу пузырь со льдом, наклонить вниз головой на пару минут, надавить на корень языка. По назначению врача применяют медикаментозную терапию. Выбор препарата зависит от типа аритмии и индивидуальных особенностей пациента. Таблетки от аритмии назначаются кардиологом или терапевтом, самостоятельно их принимать нельзя. Назначают бесопролол, амиодарон, надолол, атенолол или иные β-блокаторы.
Лечение
Общие цели лечения симптоматического ТП аналогичны целям лечения фибрилляции предсердий и включают пять целей.
- Контроль частоты желудочков
- Восстановление синусового ритма
- Профилактика повторных эпизодов или уменьшение их частоты или продолжительности
- Профилактика тромбоэмболических осложнений
- Минимизация побочных эффектов от терапии
Однако эти цели должны выбираться применительно к потребностям каждого пациента. В острой ситуации с ожидающимся гемодинамическим коллапсом в соответствии с алгоритмами усовершенствованной системы жизнеобеспечения взрослых (ACLS) для лечения фибрилляции и ТП рассматривается возможность немедленной электрической кардиоверсии для гемодинамически нестабильных пациентов.
Основная разница между фибрилляцией предсердий и трепетанием предсердий заключается в том, что большинство случаев ТП можно вылечить с помощью радиочастотной абляции (РЧА). Во всех доступных исследованиях катетерная абляция превосходит стратегии контроля частоты сердечных сокращений и ритма с помощью антиаритмических препаратов.
В Бельгии и других странах Евросоюза катетерная абляция стала терапией первой линии у пациентов с типичным трепетанием предсердий при отсутствии противопоказаний. Абляция обычно выполняется как плановая процедура, однако это можно сделать и при внезапном ТП.
Учитывая высокую эффективность и низкую частоту осложнений, РЧА превосходит медикаментозную терапию. Успешная абляция снижает или устраняет потребность в длительном приеме антиаритмических препаратов и антикоагулянтов (кроме случаев, когда у пациента также имеется фибрилляция предсердий).
Медикаментозная терапия
Как и у пациентов с фибрилляцией , решение о необходимости постконверсионной антикоагуляции принимается после рассмотрения индивидуальных рисков тромбоэмболии и кровотечения у каждого пациента. Данные исследований чреспищеводной эхокардиографии (ЧЭЭ) показывают, что после конверсии рекомендуется антикоагулянтная терапия, поскольку скорость кровотока в придатках становится очень низкой сразу после конверсии и медленно восстанавливается.
При эпизодах ТП неопределенной продолжительности или более 48 часов антикоагулянтную терапию проводить следует обязательно. Контроль частоты и терапевтическая антикоагуляция необходимы как минимум за 4 недели до кардиоверсии. Если кардиоверсия необходима раньше, антикоагулянтную терапию гепарином внутривенно (IV) назначают как можно ближе ко времени кардиоверсии. Также требуется антикоагулянтная терапия в течение как минимум четырех недель после кардиоверсии. Если на основании результатов ЧЭЭ наблюдается или подозревается тромб — кардиоверсию откладывают.
Противопоказания к проведению катетерной абляции у пациентов с ТП — причина изменить лечение. У таких больных эффективны стратегии контроля частоты и ритма. Из-за риска аритмии такие препараты, как ибутилид, соталол и дофетилид, следует назначать в стационарных условиях. Осложнения могут возникнуть после перехода в синусовый ритм. Риск проаритмии, вероятно, наиболее высок в течение первых 24-48 часов после начала приема антиаритмических средств.
К предпочтительным лекарствам, замедляющим проведение атриовентрикулярного (АВ) узла, относятся бета-блокаторы (лабеталол, атенолол, метопролол, пропранолол) и блокаторы кальциевых каналов (например, верапамил, дилтиазем). Эти лекарства используются для контроля желудочкового ритма. Они также используются у пациентов, которые принимают антиаритмические препараты класса IA или IC (для предотвращения быстрого желудочкового ответа, который может возникнуть при замедлении частоты предсердий).
Рассмотрение вопроса о применении антикоагулянтов у этой популяции пациентов (по крайней мере, до тех пор, пока синусовый ритм не будет поддерживаться) – обязательное условие. Показана антикоагулянтная терапия (например, варфарин), особенно если ТП длится более 48 часов или его начало неизвестно.
Пациентам необходимо поддерживать терапевтическое международное нормализованное отношение (МНО) в течение 3 недель до конверсии и не менее 4 недель после преобразования в синусовый ритм.
Пациентам с хроническим ТП рекомендуется постоянная длительная антикоагулянтная терапия. Особенная осторожность требуется при добавлении дополнительных лекарств (включая антибиотики), поскольку они могут резко изменить МНО у пациентов, принимающих варфарин.
У пациентов, нуждающихся в кардиохирургии, изменение разреза предсердия и создание криотермического поражения, аналогичного поражению, образовавшемуся при абляции с помощью радиочастотного катетера, может предотвратить повторную послеоперационную аритмию.
Список литературы
- Гузовская, Е.В.Патофизиология сердца: учебное пособие/ / Е.В. Гузовская, С.Ф. Непомнящих; ГБОУ ВПО ИГМУ Минздрава России – Иркутск, ИГМУ – 48 с.
- Затонская, Е.В. Эпидемиология аритмий (обзор данных литературы)/ Е.В. Затонская, Г.В. Матюшин, Н.Г. Гоголашвили, Н.Н. Новгородцева — Текст: непосредственный// Сибирское медицинское обозрение, 2016.- №3.- С.5-16.
- Созонов, А.В. Роль одноканальной электрокардиограммы в домашних условиях в диагностике нарушений сердечного ритма у детей/ А.В.Созонов, Ю.А. Трунова, О.С. Покусаева-текст: непосредственный// Российский кардиологический журнал, 2022.-№24 (доп.) – С.18-19.
- Hingorani P., Natekar M., Deshmukh S., Karnad D.R., Kothari S., Narula D., Lokhandwala Y. Morphological abnormalities in baseline ECGs in healthy normal volunteers participating in phase I studies // Indian. J. Med. Res. — 2012. — Vol. 135. — P. 322-330.
Автор:
Пугонина Татьяна Алексеевна, Терапевт