Гиперемия означает «повышение кровенаполнения» сосудистого русла. Она может иметь локальные ограничения или же распространяться на значительные участки тела.
Физиологическая гиперемия развивается в условиях напряженной работы мышц, гиперфункции органов и тканей. Это нормальный процесс, обусловленный адаптацией к внешним и внутренним потребностям человеческого организма.
Большее значение имеет изучение патологической гиперемии, ее причин, особенностей проявления при разных заболеваниях и диагностической ценности.
Венозная и артериальная гиперемия имеет разные механизмы развития, хотя чаще всего они взаимосвязаны. По виду гиперемии судят о нарушениях микроциркуляции, стадии заболевания, назначается лечение.
Артериальная гиперемия: признаки, патофизиология нарушенного кровообращения
Артериальная гиперемия всегда вызвана усиленным притоком крови к органам или участкам тела, по характеру является «активной». Она сопровождается:
- повышением скорости кровотока;
- расширением диаметра сосудов;
- ростом давления внутри артерий.
Признаки артериальной гиперемии включают:
- увеличение количества сосудов (подключение коллатералей);
- покраснение участка слизистой оболочки или кожи;
- нивелирование разницы в концентрации кислорода между артериями и венами;
- необычную пульсацию над артериями;
- увеличенный объем гиперемированного участка;
- повышение температуры кожи;
- усиленное образование лимфы и активизацию лимфообращения.
Все приведенные признаки связаны с патофизиологией кровообращения. Оказалось, что при большой скорости течения по расширенному руслу эритроциты не могут быстро передать тканям молекулы кислорода. Поэтому часть оксигемоглобина переходит в вены. Именно этот пигмент вызывает видимое покраснение.
Полнокровие органа можно отметить при исследовании пунктата
Но тканевой гипоксии не наступает, наоборот, ткани успевают обогатиться кислородом за счет высокого притока крови. Причины и разновидности артериальной гиперемии можно разделить по принципу воздействия на организм разных факторов. Среди них заслуживают внимания:
- механические — давление, трение;
- физические — пониженное атмосферное давление, холод или тепло;
- химические — последствия ожога кислотами или щелочами;
- биологические — если в патогенезе заболевания участвуют микроорганизмы, их токсины, шлаки и белковые вещества, признаваемые организмом за чужеродных агентов;
- эмоциональные — по-разному люди выражают стыд, радость, стеснительность, гнев.
Более подробно о причинах развития гиперемии и ее значении в диагностике можно почитать здесь.
Наибольшей конкретной связью с управлением тонусом артериальных сосудов отличаются 2 вида артериальной гиперемии:
- нейротонический,
- нейропаралитический.
Причиной возникновения нейротонической гиперемии является повышенный тонус сосудов из-за активизации парасимпатического отдела нервной системы. Как физиологическую реакцию его можно наблюдать при эмоциональных вспышках по покраснению лица.
В условиях патологии подобными раздражающими свойствами обладают токсины вирусов. Мы видим гиперемию кожных покровов при гриппе, герпетической инфекции, на фоне лихорадки.
Нейропаралитическое действие на артерии вызывается снижением тонуса сосудосуживающих нервов, что приводит к расширению диаметра. Подобный патофизиологический механизм характерен для постишемических реакций ткани: в зоне малокровия артерии сначала сужены, затем наступает паралич и резкое расширение.
Эту возможность учитывают врачи при процедуре торакоцентеза (выпускании жидкости из брюшной полости), после извлечения крупных опухолей, родов. Применяется тугое перетягивание живота, потому что в местах длительного сдавливания внутренних органов быстрое снятие давления может привести к резкой гиперемии. В результате в брюшине депонируется большой объем крови, а мозг остается обедненным. Пациент теряет сознание.
Другой распространенный пример паралитического действия — перегрев при солнечном загаре, его называют «тепловым ударом»
По сути, нормальная реакция переходит в стадию паралича с расширением сосудов по всему телу.
Артериальную гиперемию используют в лечебных целях в процедурах УВЧ, магнитотерапии, токах Дарсонваля. Расчет направлен на усиление кровообращения в пораженных зонах, а значит, и улучшение функции органа.
Однако, физиотерапевты призывают врачей других специальностей к осторожному назначению, ограничивают процедуры на шее и голове по силе воздействия, по возрасту пациента. Опасность заключается в «перегреве» головного мозга с последующим отеком.
Артериальная гиперемия в головном мозге
Изменения кровотока типа артериальной гиперемии (см. раздел 9.1) возникают в головном мозге при резком расширении ветвлений пиальных артерий. Эта вазодилатация возникает обычно при недостаточности кровоснабжения мозговой ткани, например, при повышении интенсивности обмена веществ (особенно в случаях появления судорожной активности, в частности в эпилептических очагах), являясь аналогом функциональной гиперемии в других органах. Расширение пиальных артерий может иметь место также при резком понижении общего артериального давления, при закупорке крупных ветвей мозговых артерий и становится еще более выраженным в процессе восстановления кровотока в ткани мозга после ее ишемии, когда развивается постишемическая (или реактивная) гиперемия.
Артериальная гиперемия в головном мозгу, сопровождающаяся увеличением объема крови в его сосудах (особенно если гиперемия развилась в значительной части мозга), может приводить к повышению внутричерепного давления. В связи с этим наступает компенсаторное сужение системы магистральных артерий — проявление регулирования постоянства объема крови внутри черепа.
При артериальной гиперемии интенсивность кровотока в сосудистой системе мозга может намного превышать метаболические потребности его тканевых элементов, что бывает особенно выражено после тяжелой ишемии или травмы мозга, когда его нейронные элементы повреждены и обмен веществ в них понижается. В этих случаях кислород, приносимый кровью, не усваивается мозговой тканью, и потому в венах мозга течет артериализированная (красная) кровь. Такое явление давно заметили нейрохирурги, назвав его избыточной перфузией мозгас типичным признаком — красной венозной кровью.Это показатель тяжелого и даже необратимого состояния головного мозга, которое часто заканчивается смертью пациента.
Отек головного мозга
Развитие отека головного мозга тесно связано с нарушениями его кровообращения (рис. 9-11). С одной стороны, циркуляторные изменения в мозгу могут быть непосредственными причинами отека. Это имеет место при резком повышении кровяного
Рис. 9-11.Патогенная и компенсаторная роль циркуляторных факторов в развитии отека головного мозга
давления в мозговых сосудах вследствие значительного подъема общего артериального давления (отек называют гипертензивным). Ишемия головного мозга также может быть причиной отека, называемого ишемическим. Такой отек развивается вследствие того, что при ишемии повреждаются структурные элементы мозговой ткани, в которых начинаются процессы усиленного катаболизма (в частности, распад крупных молекул белка) и появляется большое количество осмотически активных фрагментов макромолекул ткани. Повышение осмотического давления в мозговой ткани, в свою очередь, обусловливает усиленный переход воды с растворенными в ней электролитами из кровеносных сосудов в межклеточные пространства, а из них внутрь тканевых элементов мозга, которые при этом резко набухают.
С другой стороны, изменения микроциркуляции в мозгу могут сильно влиять на развитие отека любой этиологии. Решающую роль играют изменения уровня кровяного давления в микрососудах мозга, во многом определяющие степень фильтрации воды с электролитами из крови в тканевые пространства мозга. Поэтому возникновение артериальной гиперемии или венозного застоя крови в мозгу всегда способствует развитию отека, например, после черепно-мозговой травмы. Большое значение также имеет состояние гематоэнцефалического барьера, так как от него зависит переход в тканевые пространства из крови не только осмотически активных частиц, но и других компонентов плазмы крови, как, например, жирных кислот и т. д., которые, в свою очередь, повреждают ткань мозга и способствуют накоплению в ней избыточного количества воды.
Используемые для лечения отека осмотически активные вещества, повышающие осмолярность крови, часто оказываются малоэффективными с точки зрения предотвращения отека головного мозга. Циркулируя в крови, они способствуют резорбции воды главным образом из неповрежденной ткани мозга. Что же касается тех частей мозга, в которых отек уже развился, дегидратация их нередко не происходит из-за того, что, во-первых, в поврежденной ткани имеются условия, способствующие задержке жидкости (высокая осмолярность, набухание клеточных элементов). Во-вторых, вследствие нарушения гематоэнцефалического барьера осмотически активное вещество, введенное с терапевтической целью в кровь, само переходит в ткань мозга и еще более способствует за-
держке там воды, т.е. вызывает усиление отека мозга, вместо того чтобы его ослабить.
Кровоизлияния в мозг
Кровь изливается из сосудов в ткань мозга при двух условиях (рис. 9-12). Чаще это происходит при разрыве стенок мозговых артерий,наступающем обычно при значительном повышении внутрисосудистого давления (в случаях резкого подъема общего артериального давления и недостаточной его компенсации посредством констрикции соответствующих мозговых артерий). Такие кровоизлияния в мозг, как правило, возникают во время гипертонических кризов, когда общее артериальное давление повышается внезапно, и компенсаторные механизмы артериальной системы мозга не срабатывают. Другим фактором, способствующим кровоизлиянию в головной мозг при этих условиях, являются значительные изменения структуры стенок сосудов,которые не выдерживают растягивающей силы повышенного кровяного давления (например, в области артериальных аневризм).
Поскольку кровяное давление в артериях мозга значительно превышает уровень внутричерепного давления, при таких кровоизлияниях в мозг в герметически замкнутом черепе повышается
Рис. 9-12.Причины и последствия кровоизлияний в головной мозг
давление, и деформируются окружающие очаг кровоизлияния структуры мозга. Кроме того, излившаяся в ткань мозга кровь повреждает его структурные элементы содержащимися в ней токсичными химическими ингредиентами. В конечном счете развивается отек мозга. Поскольку все это возникает подчас внезапно и сопровождается тяжелым состоянием больного с потерей сознания и т.д., такие кровоизлияния в мозг получили название инсульта (апоплексического удара).
Возможен и другой вид кровоизлияния в ткань мозга — без морфологически обнаруживаемого разрыва стенок мозговых сосудов. Такие кровоизлияния происходят из микрососудов при значительных повреждениях гематоэнцефалического барьера, когда в ткань мозга начинают переходить не только составные части плазмы крови, но и ее форменные элементы. В отличие от инсульта этот процесс развивается сравнительно медленно, но также сопровождается повреждением структурных элементов мозговой ткани и развитием отека мозга.
Прогноз состояния пациента в значительной степени зависит от того, насколько обширны кровоизлияние и вызываемые им последствия в виде отека и повреждения структурных элементов мозга, а также от локализации кровоизлияния в головном мозгу. Если повреждение ткани мозга оказывается необратимым, то единственной надеждой для врача и больного остается компенсация функций мозга за счет его неповрежденных частей.
ГЛАВА 10 ВОСПАЛЕНИЕ
Воспаление(inflammatio,
от лат.
in-flammare
— воспламенять)
сформировавшаяся в процессе эволюции реакция организма на местное повреждение, характеризующаяся явлениями альтерации, расстройств микроциркуляции (с экссудацией и эмиграцией) и пролиферации, направленными на локализацию, уничтожение и удаление повреждающего агента, а также на восстановление (или замещение) поврежденных им тканей.
Альтерация, расстройства микроциркуляции (с экссудацией и эмиграцией) и пролиферация являются основными компонентами или внутренними признаками воспаления. Кроме того, очаг воспаления характеризуется пятью внешними (местными) проявлениями: краснотой (rubor),
припухлостью
(tumor),
повышением температуры, или жаром
(calor),
болезненностью, или болью
(dolor),
нарушением функции
functio laesa)
(рис. 10-1). Эти признаки особенно хорошо определяются, когда очаг воспаления находится на наружных покровах.
Воспаление может проявляться не только местными, но и общими признаками, выраженность которых зависит от интенсивности и распространенности процесса.
Общие проявления воспаления включают лихорадку, реакции кроветворной ткани с развитием лейкоцитоза, повышенную скорость оседания эритроцитов, ускоренный обмен веществ, измененную иммунологическую реактивность, явления интоксикации организма.
Воспаление относится к числу наиболее распространенных типовых патологических процессов. Одновременно оно представляет собой важную защитно-приспособительную реакцию, эволюционно сформировавшуюся как способ сохранения целого организма ценой повреждения его части. С помощью воспаления обеспечи-
Рис. 10-1.Древние основы учения о воспалении (по Willoughby и Specter). Жар, покраснение, отек и боль приводят к нарушению функций
ваются локализация и элиминация воспалительного агента и (или) поврежденной под его воздействием ткани.
ОСНОВНЫЕ ТЕОРИИ ВОСПАЛЕНИЯ
Как патологический процесс, лежащий в основе большинства заболеваний человека, воспаление является центральной проблемой патологии на протяжении всей истории учения о болезни. Формирование представлений о сущности воспаления издавна было тесно связано с развитием взглядов на природу болезни.
На ранних этапах изучения воспаления доминировали теории Р. Вирхова (1858) и Ю. Конгейма (1885). Согласно клеточной(аттракционной, нутритивной) теории Р. Вирхова,воспаление заключается в нарушении жизнедеятельности клеточных элементов в ответ на раздражение, развитии дистрофических изменений, состоящих в появлении в клетках белковых зерен и глыбок, притяжении (аттракции) питательного (нутритивного) материала из жидкой части крови, возникновении вследствие этого мутного набухания цитоплазмы, характерного для воспаления.
Рис. 10-2. И.И. Мечников (1845-1916). Лауреат Нобелевской премии 1908 г.
По сосудистой теории Ю. Конгеймавоспаление характеризуется расстройствами кровообращения, приводящими к экссудации и эмиграции и обусловливающими последующие клеточные (дистрофические) изменения. Однако, как впоследствии было установлено, воспаление характеризуется одновременным развитием и тесной взаимосвязью сосудистых и тканевых явлений. Ю. Конгеймом впервые детально описана вся совокупность изменений сосудистого тонуса и кровотока с экссудацией и эмиграцией.
Особенно большой вклад в изучение воспаления внес И.И. Мечников(1892) (рис. 10-2). Он положил начало сравнительной патологии воспаления, теории клеточного и гуморального иммунитета, учению о фагоцитозе и сформулировал биологическую(фагоцитарную) теориювоспаления. Согласно ей, основным и центральным звеном воспалительного процесса является поглощение фагоцитами инородных частиц, в том числе бактерий.
Проанализировав воспалительную реакцию у различных видов животных, стоящих на разных ступенях эволюционного развития, И.И. Мечников показал ее усложнение в филогенезе. На ранних этапах филогенеза (у простейших одноклеточных организмов) защита от чужеродного материала осуществляется путем фагоцитоза. При этом и у простейших организмов возникают некоторые явления альтерации. У многоклеточных организмов, не имеющих сосудистой системы, воспаление проявляется скоплением вокруг места повреждения фагоцитирующих амебоидных клеток (амебоцитов). У высших беспозвоночных воспаление выражается скоплением в месте повреждения кровяных клеток — лимфогематоцитов. Несмотря на наличие у них кровеносной системы (открытого типа), сосудистые реакции, характерные для позвоночных, не возникают. Вместе с тем уже на этом этапе эволюционного развития обнаруживаются явления пролиферации. У позвоночных животных и человека воспалительная реакция значительно усложняется за счет сосудистых явлений с экссудацией и эмиграцией, участия нервной системы.
Результаты сравнительно-патологических исследований, свидетельствующие о вовлечении все более сложных защитных и
приспособительных явлений по мере эволюционирования воспалительного процесса, позволили И.И. Мечникову показать значение воспаления как защитно-приспособительной реакции всего организма. И.И. Мечников впервые установил связь воспаления с иммунитетом, в механизмах которого фагоцитоз также играет существенную роль.
В первой половине нынешнего столетия учение о воспалении стало развиваться в связи с возникновением биофизических и биохимических методов. Результаты разносторонних физико-химических исследований воспалительного очага позволили Г. Шаде(1923) выдвинуть физико-химическую,или молекулярно-патологическую, гипотезувоспаления, согласно которой ведущим в патогенезе этого процесса является местное нарушение обмена веществ, приводящее к развитию ацидоза и повышению осмотического давления в ткани, лежащих, в свою очередь, в основе расстройств кровообращения и клеточных явлений при воспалении. Однако вскоре было показано, что физико-химические изменения, характерные для очага воспаления, обнаруживаются в ходе уже развившейся воспалительной реакции и, следовательно, не могут быть пусковым механизмом сосудистых и клеточных явлений (Д.Е. Альперн, 1927). При некоторых видах воспаления (например, аллергическом) ацидоз не развивается либо выражен слабо (А.Д. Адо, 1935).
На основании результатов широких патохимических исследований В. Менкин(1938) пришел к выводу о ведущей роли биохимических сдвиговв патогенезе воспаления. Он выделил ряд специфических для воспаления веществ, опосредующих различные воспалительные феномены, — некрозин, экссудин, лейкотоксин, пирексин и др. Как установлено с тех пор, такую роль действительно выполняют физиологически активные вещества — медиаторы воспаления, многие из которых в настоящее время идентифицированы и достаточно изучены. Однако свести весь патогенез воспаления только к разрозненным эффектам отдельных медиаторов было бы неправильным.
С начала нынешнего столетия, когда было установлено участие нервной системы в патогенезе воспаления, возникли гипотезы, отдающие первостепенную роль нервному фактору — рефлекторным механизмам, нарушению трофической функции нервной системы. Так, по вазомоторной (нервно-сосудистой) теории Г. Риккера(1924) первичным в возникновении воспаления является расстройство функции сосудодвигательных нервов. В зависимости от степени
их раздражения и, следовательно, развивающейся сосудистой реакции складывается такое соотношение между тканью и кровью, которое ведет к возникновению воспалительной гиперемии и стаза и, соответственно, обусловливает интенсивность и характер нарушений обмена веществ. Однако вся совокупность воспалительных явлений не может быть объяснена только реакцией сосудов микроциркуляторного русла.
Д.Е. Альперн(1959) особое внимание уделял вопросу единства местного и общего в воспалении, роли реактивности организма в развитии этого процесса. Он подчеркивал сущность воспаления как общей реакции организма на действие вредного агента. Им обоснована нервно-рефлекторная схемапатогенеза воспаления, согласно которой различные сосудисто-тканевые реакции регулируются нервной и гуморальной (главным образом гипофизарнонадпочечниковой) системами.
ЭТИОЛОГИЯ ВОСПАЛЕНИЯ
Причиной воспаления является любой фактор, способный вызвать повреждение тканей, — флогоген(от лат. phlogosis
— воспаление; синоним термина
inflammatio)
.
Различают флогогены внешние и внутренние.Чаще встречается воспаление, вызванное экзогенными агентами. Внешние флогогеныпо своей природе могут быть биологическими(чаще всего инфекционными — бактерии, риккетсии, вирусы, грибки, животные-паразиты), физическими(механическая, термическая, лучевая энергия), химическими(кислоты, щелочи, боевые отравляющие вещества, скипидар, кротоновое и горчичное масла и т.д.). Внутренними причинами воспаления чаще всего являются очаг некроза ткани, гематома, образовавшиеся камни, отложение солей, иммунные комплексы и др.
Поскольку наиболее частой причиной воспаления являются инфекционные агенты, его делят по этиологии на инфекционное (септическое)и неинфекционное (асептическое).
Венозная гиперемия: отличия от артериальной формы, опасность в патологии
Венозная гиперемия более понятно называется «застойной», или «пассивной». Для нее необходимо:
- механическое препятствие, сдавление путей оттока крови по магистральным венам опухолью, рубцовым перерождением тканей, беременной маткой, ущемленной грыжей;
- снижение силы сердечных сокращений;
- уменьшение присасывающей роли грудной клетки и диафрагмы при ранениях и травмах, увеличенном животе;
- нарушенный клапанный механизм вен по перекачиванию крови и удержанию в вертикальном положении (варикозная болезнь);
- повышенная вязкость и свертываемость крови, значительно затрудняющая циркуляцию;
- склонность к пониженному давлению или острые шоковые состояния;
- тромбоз или эмболия венозного русла.
Для венозной гиперемии типичны следующие признаки:
- синеватый цвет кожи и слизистых в видимых участках (конечности, лицо);
- снижение температуры в пораженном органе и тканях;
- отечность окружающих тканей.
Патологический механизм вызывает резкое падение скорости кровотока. Жидкость выходит в межтканевое пространство. Отеки обычно хорошо выражены. Результатом является тканевая гипоксия — кислородный голод.
Малоподвижная кровь с агрегациями тромбоцитов создает угрозу тромбоза и эмболизации внутренних органов. Кислородная недостаточность приостанавливает метаболизм, способствует прекращению выведения шлаков. На этом фоне присоединение инфекции вызывает гангрену. А тромбоциты крови образуют конгломераты из клеток. Вместе с фибрином начинается перекрытие вен тромботическими массами, которые еще более усиливают застой.
Венозная гиперемия мозга вызывает хроническую кислородную недостаточность клеток с развитием необратимых нарушений интеллекта, памяти, психической деятельности.
Диагностическое значение имеет осмотр глазного дна с помощью офтальмоскопа.
В клинических условиях можно говорить о преобладающей роли какого-то вида гиперемии, поскольку они связаны и вызывают общее нарушение микроциркуляции.
Одним из примеров гиперемии при воспалительном заболевании служит проявление конъюнктивита, об этом можно узнать в этой статье.
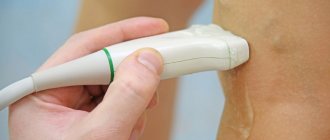
Для уточнения используются методы УЗИ, допплерография. Они позволяют выявить полнокровие внутренних органов и зафиксировать его причину.
Для развитой венозной гиперемии характерен венчик из расширенных сосудов, расположенный вокруг соска зрительного нерва
Активная и пассивная гиперемия
Артериальная гиперемия, ее еще называют активной, обусловлена усиленным притоком артериальной крови. Она возникает в силу различных причин, которые способствуют доставке дополнительного объема крови в ткани. Сопровождается артериальная гиперемия повышением температуры и увеличением тканей в объеме. К артериальной гиперемии относится и физиологическое полнокровие, и следующие патологические виды:
- Воспалительная, она, как правило, местная (очаговая гиперемия) обусловлена расширением сосудов и притоком крови на ограниченном воспалением участке. Кроме того, воспалительный процесс будет сопровождаться припухлостью и местным повышением температуры;
- Гиперемия после анемии, когда по каким-то причинам был нарушен кровоток по сосуду (опухоль, скопление жидкости в полости и др.). После устранения препятствия кровь устремляется в сосуды и переполняет их;
- Полнокровие на почве артерио-венозного шунта, например, при ранении, когда образуется соустье и из вены в артерию поступает дополнительный объем крови;
- Вакатная или перераспределительная (кесонная болезнь у водолазов);
- Коллатеральная гиперемия формируется в случае усиления кровотока по обходным путям, когда по магистральным сосудам движение крови по каким-либо причинам затруднено (тромбоз, лигатура, опухоль, увеличенные лимфоузлы).
Венозная гиперемия (пассивная) наступает в силу патологических состояний (затруднение оттока крови из вен при венозном застое в результате сердечной недостаточности, сдавливание магистральных сосудов, пребывание в одном (неудобном) положении без движения). Помимо распухания тканей, которые имеют синюшный оттенок вплоть до темно-синего цвета (цианотичная гиперемия), венозная гиперемия характеризуется снижением температуры в проблемном месте.
Подробнее о венозной гиперемии и патологическом застое крови читайте по ссылке.
Что делать с гиперемией лица?
Под кожей находится масса мелких капилляров. Они в случае переполнения просвечивают наружу и вызывают покраснение. Наиболее заметным является временный приток артериальной крови под воздействием гормонов катехоламинов. Повышенный синтез происходит при волнениях, стрессе, чувстве стыда, гнева. Избежать гиперемии этого типа можно, только научившись управлять своими страхами и эмоциями.
Необходимость справиться с воспалительными элементами (угревой сыпью, порезами после бритья) вызывает приток крови с иммунными клетками. Эта реакция расценивается организмом как положительная. Но слишком бурная борьба с внешними аллергенами может сама поддерживать воспаление. Поэтому при склонности к аллергии рекомендуют препараты антигистаминного ряда.
Некоторые лекарственные средства сопровождаются временным расширением артериол на теле и лице. К ним относятся никотиновая кислота, хлористый кальций, глюконат кальция. Обычно пациента предупреждают о необходимости переждать острые проявления. Они проходят через полчаса и не оставляют следов.
Лазеротерапия применяется для удаления «звездочек» с хорошими результатами
Менее приятны сосудистые «звездочки» на носу, щеках. Они образуются расширенными венозными капиллярами. Самостоятельно не проходят. Чаще сопровождают общие симптомы венозной недостаточности. Лечатся с помощью удаления и склеротерапии в клиниках косметологии. Опытный косметолог всегда посоветует терапию застойных явлений, очищение печени, диету для регулярного освобождения кишечника.
Одностороннее покраснение лица может вызываться сдавлением сосудистого пучка на шее разросшимся позвонком при остеохондрозе. Оно исчезает по мере нормализации кровоснабжения.