Классификация кальцификации
Кальцификация – патологический процесс, для которого характерно отложение кальция. В зависимости от локализации макроэлемент может накапливаться и поражать:
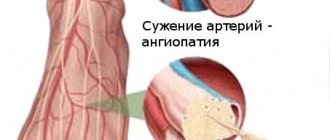
- сосудистую систему;
- сердечную мышцу;
- головной мозг;
- суставы и сухожилия;
- мягкие ткани и диагностироваться в молочных железах, мышцах и связках, жировых отложениях;
- печень и желчный пузырь;
- органы мочевыделительной системы, чаще почки и мочевой резервуар.
В зависимости от этиологии кальцификация бывает 3 типов:
- дистрофическая – наиболее распространенный вид патологического процесса, который развивается как ответная реакция на любые повреждения мягких тканей и внутренних органов, в том числе после имплантации различных медицинских устройств;
- метастатический вид болезни развивается в результате нарушения баланса кальция, фосфора и магния в организме на фоне почечной недостаточности, дискальциемии и прочих тяжелых патологий;
- опухолевый тип кальциноза связан с формированием шаровидных новообразований вокруг суставов, его этиология до конца не изучена.
Также кальциноз может быть системным, поражая все органы человека или местным, с локализацией в одном органе или системе.
Симптомы кальциноза аорты
Кальциноз стенок аорты в чистом виде встречается редко, поскольку процесс быстро переходит на сердечные клапаны. До тех пор может быть полное отсутствие симптомов, поэтому люди обращаются к врачу с уже выраженными нарушениями работы сердца. В дальнейшем проявляются общие симптомы:
- усталость и утомляемость;
- боли в области груди и сердца;
- сбои сердечного ритма;
- головокружения, помутнения сознания;
- одышка, которая в тяжёлых стадиях может наблюдаться в состоянии покоя и сна.
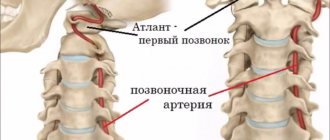
Аорта имеет два отдела, грудной и брюшной. Через первый происходит питание мозга, она отвечает за функционирования верхней части тела. Брюшной отдел обеспечивает кровоснабжение органов брюшной полости, малого таза, нижних конечностей. В зависимости от локализации основного поражения будут различаться и симптомы.
Кальциноз верхнего отдела аорты имеет следующие характерные признаки:
- головные боли;
- обмороки;
- покалывания в конечностях, озноб;
- першение в горле, затруднённое глотание;
- осипший голос;
- повышение артериального давления;
- боли в груди, отдающие в шею и лопатки, имеющие приступообразный характер и продолжающиеся в течение нескольких дней.
Симптомы кальциноза брюшной аорты:
- боли в животе, которые становятся сильнее после еды;
- проблемы с пищеварением;
- вздутие живота и запоры;
- потеря веса и аппетита;
- онемение и покалывание в ногах, особенно стопах;
- сухость кожи на ногах, язвенные поражения;
- нарушения координации в нижних конечностях, хромота, тяжесть и боль, особенно при нагрузках.
Следствием прогрессирующей кальцинации являются нарушения сердечного ритма, ишемия, сердечная недостаточность, затруднённое дыхание, сердечная астма, инфаркт. Одним из самых опасных последствий является возникновение аневризмы, разрыв которой приводит к обильному кровоизлиянию и смерти.
Причины кальцификации
Отложение кальция в мягких тканях, внутренних органах происходит в результате нарушения метаболизма, что приводит к нарушению усвоения важного макроэлемента для человеческого организма. Чаще всего, сбои в обменных процессах вызваны эндокринными патологиями, болезнями почек инфекционного и аутоиммунного характера, нарушением выработки ферментов при печеночных патологиях и заболеваний поджелудочной железы.
К нарушению обмена кальция может привести недостаточное поступление магния и избыток витамина Д, которые принимают непосредственное участие в усвоении организмом макроэлемента.
Кальцификация отдельного органа может развиваться при образовании кист, опухолей доброкачественного и злокачественного характера, дистрофии тканей.
Процесс образования кальциевых конгломератов также затрагивает соединительную и хрящевую ткань, атеросклеротические бляшки, погибшие паразитирующие микроорганизмы, импланты.
Развитие и классификация кальциноза аорты
Кальциевые отложения могут происходить в различных тканях. По типу процесса существует следующая классификация кальциноза:
- Метастатическая – при массовом накоплении в тканях кальция. Ему сопутствует усиленное вымывание элемента из костной ткани при остеопорозе, травмах, онкологических костных заболеваниях.
- Дистрофическая – накопление ограничено, возникает из-за очаговых участков, где нарушено усвоение, в результате происходит обызвествление.
- Метаболическая – из-за нарушения обмена веществ элемент не удерживается в крови, но скапливается в тканях, где его быть не должно.
Обызвествление или кальцинация дуги аорты заключается в отложении солей кальция на её стенках или клапане. При этом теряется эластичность стенок, они становятся хрупкими, а клапан теряет способность нормально функционировать. Через аорту проходит весь поток крови от сердца, который распределяется по различным ответвлениям ко всем органам. От состояния этого сосуда зависят питание мозга, работа органов брюшной полости и малого таза, качество жизни человека в целом.
Наряду с отложениями и сужением просвета сосуда, в нём самом происходят дегенеративные процессы, создаётся повышенная нагрузка на его стенки. Поражения могут распространяться далее по системе, захватывая желудочки и митральный клапан. Иногда к кальцинированным бляшкам добавляются холестериновые скопления, в таком случае ставится диагноз атерокальциноз. Кальциноз аорты является причиной развития стеноза аортального клапана и последующих пороков клапанов сердца. Срастание створок препятствует нормальному кровотоку, возникают перепады давления между желудочком и аортой, что приводит к ослаблению возможности желудочка к сокращению и перегрузке левого предсердия.
Признаки кальцификации
На начальных этапах распознать патологию крайне сложно в связи с ее бессимптомным течением. Однако некоторые виды имеют достаточно выраженную клиническую картину.
При системном виде кальциноза или при поражении кожных покровов, суставов, эпидермис покрывается небольшими пузырьками, изменения структуры и окраса не наблюдается. По мере прогрессирования патологии кальциевые конгломераты разрастаются и становятся более плотными на ощупь, изменяют свой окрас. Возможно образование свищей.
Известковые отложения в ходе плановых осмотров специалистами или при инструментальном исследовании могут обнаруживаться на зубах, костях, сосудах, мышечных и нервных волокнах. Скопление макроэлемента на тканях органов приводит к нарушению их функционирования.
При поражении сердечной мышцы и сосудистой системы, у больного появляется болевой синдром в грудине, руке, шее, спине, который сохраняется продолжительное время. Также происходит нарушение кровотока, что приводит к скачкам артериального давления, появлению чувства холода в конечностях.
При поражении почек нарастают симптомы интоксикации, нарушается диурез, кожные покровы становятся сухими, вялыми. При кальцификации органов пищеварительного тракта, нарушается их работа, что приводит к возникновению тошноты, рвоты, чувства тяжести в абдоминальной области, запоров.
При поражении и скоплении большого количества кальция в головном мозге больной испытывает частые приступы головной боли и головокружения, скачки внутричерепного давления, нарушение координации движения, ухудшение памяти, проблемы со зрением и слухом. По мере прогрессирования болезни возможны обмороки.
Вместе с этим кальциноз приводит к снижению работоспособности, постоянной вялости и усталости, слабости, снижению массы тела.
1.Общие сведения
Кальциноз кожи – одно из названий синдрома Профише (встречаются также синонимы «кожный камень», «болезнь Профише», «кальциевая подагра» и т.п.). Суть этого заболевания или, вернее, патологического процесса заключается в том, что твердые соли кальция, которые в норме циркулируют в организме преимущественно в растворенном, электролитном состоянии (не считая костных тканей и зубов), на фоне избыточной концентрации начинают откладываться в подкожной клетчатке и собственно коже.
Как правило, этот процесс носит вторичный характер и прогрессирует одновременно с обызвествлением других структур и органов (будучи лишь одним из проявлений общей тенденции), однако в некоторых случаях кожный кальциноз может развиваться и при нормальном содержании кальция в крови.
Чаще страдают женщины.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Диагностика
Для подтверждения диагноза используется рентгенологическая диагностика. Данный метод позволяет определить характер и размер отложений, а также степень поражения органа, в котором локализуется кальциевый конгломерат. В качестве дополнительных методов исследования назначается:
- УЗИ с допплерографией для изучения состояния сосудистой системы;
- ЭКГ для исследования сердечной мышцы;
- КТ с введением контрастирующего вещества;
- МРТ.
Для выявления причины кальцификации тканей назначаются дополнительные исследования, в виде общеклинического и биохимического анализа крови. Последний способ позволяет определить уровень кальция, фосфора и магния в крови. При нарушении функций почек назначается общеклинический и бактериологический анализ мочи для оценки работоспособности почек.
Для исключения злокачественного характера новообразований в пораженном органе назначается биопсия тканей. Данный метод предполагает забор биологического материала и его исследования под микроскопом в лабораторных условиях. Биопсия помогает также дифференцировать доброкачественное и злокачественное новообразование.
Кальциноз стенок коронарных артерий лечение в Германии: методы
Подобрать лекарственную терапию при кальцинозе артерий достаточно сложно. В качестве поддерживающей терапии могут назначаться антиангинальные, гиполипидемические, антиаритмические препараты, что поможет улучшить общее самочувствие пациента и убрать симптомы.
Однако если присутствие крупных кальцификатов заметно сужает просвет артерии, необходимо удалить его хирургическим путем. Операции на кальцифицированных сосудах достаточно сложны, так как такие сосуды обладают повышенной ломкостью и возникает риск их разрыва. В Германии применяют специальные миниинвазивные технологии, позволяющие эффективно устранять сужение, вызванное кальциевыми отложениями с минимальным риском возникновения осложнений.
Лечение
Для лечения кальциноза назначается терапевтический курс, который поможет справиться с заболеванием-первопричиной. Так, если к избыточному отложению кальция привело воспаление инфекционной природы, назначаются антибактериальные препараты.
При нарушении усвоения кальция назначаются медикаменты, содержащие магний, который является антагонистом кальция. Достаточное поступление магния с продуктами питания и медикаментозными препаратами позволяет растворить конгломераты и вывести избыток кальция из организма. В ходе лечения важно принимать диуретики, которые помогут ускорить процесс выведения макроэлемента.
В процессе усвоения кальция принимает участие витамин Д, избыточное поступление которого также отрицательно сказывается на состоянии организма. Поэтому в ходе лечения необходимо соблюдать специальную диету, которая исключает употребление в большом количестве продуктов питания, богатых кальцием и витамином Д. К таким относят рыбу жирных сортов, листовую зелень, молочные продукты, яичный желток, орехи.
При неэффективности консервативных методов лечения, а также образовании конгломератов больших размеров назначается их оперативное удаление. Выбор метода хирургического вмешательства проводится в зависимости от размеров скоплений кальция, а также их локализации.
Лечение кальциноза аорты
Важными в успехе лечения являются определение первопричины возникновения обменных нарушений и коррекция воздействия негативных факторов. Прежде всего, это смена питания и образа жизни. Медикаментозная терапия направлена на улучшение кровообращения, чтобы не допустить сбоев в работе жизненно важных органов. Часто исходной причиной скапливания солей кальция является повышенное содержание холестерина и образование атеросклеротических бляшек. В этом случае применяются все средства терапии атеросклероза.
При кальцинозе могут возникать осложнения и проявляться симптомы сбоев в сердечной деятельности, тогда назначаются соответствующие лекарства:
- снижающие давление;
- улучшающие кровообращение и снимающие застойные явления;
- препараты, которые снижают густоту крови;
- средства от ишемии и аритмии.
В запущенном состоянии, когда лечить кальциноз аорты при помощи медикаментов неэффективно, применяется хирургическое вмешательство. Это могут быть открытая операция с чисткой сосудистых стенок либо проведение манипуляций при помощи катетера, а также шунтирование и протезирование.
Кальциноз в период беременности
Отложение кальция во время вынашивания ребенка чаще всего диагностируется в конце третьего триместра гестационного периода. С медицинской точки зрения такой процесс допустим и связан с видоизменением плаценты.
Если кальцификация диагностируется на более ранних сроках, это может привести к преждевременному созреванию плаценты. Как правило, кальциноз у беременных связан с употреблением большого количества продуктов, богатых кальцием, инфекционными процессами и метаболическими нарушениями.
Избыток макроэлемента в организме беременной женщины также опасен, как и его недостаток. Может стать причиной травм ребенка и матери в период родоразрешения.
Кальциноз стенок аорты: лечебная диета
Консервативное лечение не будет иметь результата без соблюдения специальной диеты, направленной на нормализацию обменных процессов. Конкретные рекомендации должен разработать лечащий врач, учитывая историю болезни и причины, вызвавшие патологию. Но есть ряд общих принципов формирования рациона при кальцинозе аорты:
- Исключение продуктов, богатых кальцием.
- Потребление продуктов, содержащих магний.
- Ограничить соль.
- Снизить калорийность.
- Избегать жирного и жареного.
В число запрещённых продуктов при кальцинозе аорты входят молочные изделия, жирное мясо, пряности, дрожжевая выпечка, десерты, зелень, какао. Рекомендуется употреблять отруби, орехи, гречневую и ячневую крупы. Необходимо также строго следить за количеством съедаемого, не допускать лишнего веса и вести активный и здоровый образ жизни.
Профилактика
Чтобы предупредить кальцификацию мягких тканей и внутренних органов следует особое внимание уделить правильному питанию. Важно обеспечить достаточное поступление всех минералов и витаминов в организм, чтобы предупредить развитие патологий различной этиологии.
Также людям с врожденными и приобретенными заболеваниями сердечно-сосудистой системы, почек, эндокринными патологиями важно регулярно проходить плановые осмотры у специалистов, что поможет своевременно предупредить развитие осложнений.
Лечение различных заболеваний стоит проводить только под контролем специалиста и в соответствии с его рекомендациями. Некоторые группы лекарственных препаратов, в том числе для снижения уровня холестерина в крови, артериального давления, а также антибактериальные и гормональные средства могут привести к повышению уровня кальция в организме и нарушению его обмена.
Для предупреждения кальциноза следует вести активный образ жизни, который помогает восстановить нормальный метаболизм, отказаться от употребления алкогольных напитков и табакокурения.
Кальцификация тканей – патологический процесс, связанный с высокой концентрацией кальция в организме. Поражает сердечно-сосудистую, нервную, опорно-двигательную, пищеварительную и мочевыделительную системы. Для предупреждения болезни необходимо правильно питаться и вести здоровый образ жизни. В качестве терапии назначается курс медикаментозных препаратов для устранения причины патологического процесса и нормализации уровня кальция и магния в крови.
Результаты
Среди включенных в исследование больных было 76 (88%) женщин в возрасте 65 лет, страдающих гипертонической болезнью (ГБ), с достигнутыми целевыми уровнями САД и ДАД (среднее АД 125/77 мм рт.ст.), гиперлипидемией (уровень ОХС 6,0±1,2 ммоль/л). Пациенты в группах сравнения не различались по возрасту, полу, статусу курения, уровню АД, частоте сердечных сокращений и концентрации ХС ЛПНП в плазме крови. На момент включения в исследование пациенты с ГБ находились на подобранной стандартной гипотензивной терапии ингибиторами ангиотензинпревращающего фермента, антагонистами рецепторов к ангиотензину II диуретиками, β-адреноблокаторами (табл. 1).
Таблица 1. Клинико-демографические характеристики обследованных больных в сравниваемых группах Примечание. Данные представлены как медиана (25-й процентиль; 75-й процентиль) или абсолютное число больных (%). Различия между группами по всем параметрам, кроме ИМТ, статистически незначимы. * — p<0,05 для сравнения группы нормальной МПКТ с группами остеопении и ОП. МПКТ — минеральная плотность костной ткани; ОП — остеопороз; ИМТ — индекс массы тела; ХС ЛПНП — холестерин липопротеидов низкой плотности; САД — систолическое артериальное давление; ДАД — диастолическое артериальное давление; ЧСС — частота сердечных сокращений; БАБ — β-адреноблокаторы; АПФ — ангиотензинпревращающий фермент; БРА — блокаторы рецепторов ангиотензина II.
Имелись закономерные статистически значимые различия (p
<0,01 для всех групп) по МПКТ между больными без снижения МПКТ — 1,03 (0,971; 1,098) и 0,998 (0,906; 1,096) г/см2, с остеопенией — 0,862 (0,823; 0,929) г/см2, 0,729 (0,679; 0,792) и ОП — 0,719 (0,652; 0,779) г/см2 и 0,693 (0,627; 0,767) г/см2 в ШБК и поясничного отдела позвоночника соответственно.
Уровень ОПГ не различался в сравниваемых группах, составив в группе с нормальной МПКТ 4,7 (3,9; 4,7) пмоль/л, с остеопенией 4,9 (3,9; 7) пмоль/л и с ОП 5,0 (4,2; 6,3) пмоль/л. При корреляционном анализе наблюдалась взаимосвязь уровня ОПГ с Т-критерием МПКТ в поясничном отделе позвоночника у обследованных больных (r
=–0,28;
p
<0,05).
Уровни САД и ДАД в аорте у больных с ОП были статистически значимо выше, чем у больных с нормальной МПКТ и остеопенией. ЖАС при ОП, измеренная как на плечелодыжечном сегменте, так и на каротидно-феморальном, была статистически значимо выше, чем у больных с нормальной МПКТ и с остеопенией. ИА у больных с ОП был статистически значимо выше, чем у больных с нормальной МПКТ (табл. 2).
Таблица 2. Параметры ЖАС в группах сравнения Примечание. Данные представлены как медиана (25-й процентиль; 75-й процентиль). Различия статистически значимы (p<0,05) для сравнения между группами: * — с ОП и с нормальной МПКТ, ** — с остеопенией и ОП. ЖАС — жесткость артериальной стенки; МПКТ — минеральная плотность костной ткани; ОП — остеопороз; цСАД — центральное систолическое артериальное давление; цДАД — центральное диастолическое артериальное давление; цПАД — центральное пульсовое артериальное давление; СПВпл — скорость пульсовой волны на плечелодыжечном сегменте; CAVI (cardio-ankle vascular index) — сердечно-лодыжечный сосудистый индекс; СПВкф — скорость пульсовой волны на каротидно-феморальном сегменте; ИА — индекс аугментации.
Наличие и тяжесть нарушения минерального обмена костной ткани не повлияли на распространенность и выраженность ККА и КГОА (табл. 3).
Таблица 3. Выраженность и частота выявления ККА и грудного отдела аорты в сравниваемых группах Примечание. Данные представлены как медиана (25-й процентиль; 75-й процентиль) или абсолютное число больных (%). Различия между тремя группами статистически незначимы. МПКТ — минеральная плотность костной ткани; ОП — остеопороз; ККА — кальциноз коронарных артерий; КГОА — кальциноз грудного отдела аорты; КИ — кальциевый индекс; КА — коронарные артерии.
Пациенты с ККА по сравнению с больными без такового были статистически значимо старше и имели более высокие центральные САД и ПАД, САД на плечевой артерии и ЖАС, оцененную с помощью СПВпл, в том числе по показателю, не зависящему от уровня АД, — CAVI (cardio-ankle vascular index) — сердечно-лодыжечный сосудистый индекс, а также более высокий риск больших переломов и переломов ШБК (табл. 4).
Таблица 4. Сравнительная характеристика изучаемых параметров у пациентов с ККА и в его отсутствие Примечание. Данные представлены как медиана (25-й процентиль; 75-й процентиль). ККА — кальциноз коронарных артерий; САД — систолическое артериальное давление; ДАД — диастолическое артериальное давление; ПАД — пульсовое артериальное давление; СПВпл — скорость пульсовой волны на плечелодыжечном сегменте; CAVI (cardio-ankle vascular index) — сердечно-лодыжечный сосудистый индекс; СПВкф — скорость пульсовой волны на каротидно-феморальном сегменте; 25 (ОН)D — 25-гидроксивитамин D; СКФ — скорость клубочковой фильтрации; ОПГ — остеопротегирин; ШБК — шейка бедренной кости.
Наличие кальциноза аорты ассоциировалось с более старшим возрастом, более высокими СПВпл, CAVI, уровнем ОПГ, меньшей СКФ и, кроме того, с риском больших переломов и переломов ШБК (табл. 5).
Таблица 5. Сравнительная характеристика изучаемых параметров у пациентов с КГОА и без кальциноза Примечание. Данные представлены как медиана (25-й процентиль; 75-й процентиль). КГОА — кальциноз грудного отдела аорты; СПВпл — скорость пульсовой волны на плече-лодыжечном сегменте; CAVI (cardio-ankle vascular index) — сердечно-лодыжечный сосудистый индекс; 25 (ОН)D — 25-гидроксивитамин D; СКФ — скорость клубочковой фильтрации; ОПГ — остеопротегирин; ШБК — шейка бедренной кости.
В общей группе больных наблюдались положительные корреляции между выраженностью ККА и возрастом, уровнями САД на плечевой артерии и аорте, аортального ПАД, показателями ЖАС — СПВпл и CAVI. В группе больных с остеопенией, кроме указанных взаимосвязей, выявлена корреляция КИ в КА с СПВкф. Подобные взаимосвязи с изучаемыми параметрами центрального АД и ЖАС прослеживались и для тяжести кальциноза аорты. Выраженность ККА была тем больше, чем ниже был уровень содержания 25 (ОН)D в крови. У больных с ОП тяжесть ККА была взаимосвязана с более высокими уровнями паратгормона (r
=–0,45;
p
<0,05). Наблюдалась отрицательная корреляция выраженности КГОА и СКФ (табл. 6;см.
Таблица 6. Корреляция выраженности ККА с изучаемыми параметрами у обследованных больных Примечание. КИ — кальциевый индекс; КА — коронарные артерии; САД — систолическое артериальное давление; ДАД — диастолическое артериальное давление; ПАД — пульсовое артериальное давление; СПВпл — скорость пульсовой волны на плече-лодыжечном сегменте; CAVI (cardio-ankle vascular index) — сердечно-лодыжечный сосудистый индекс; 25 (ОН)D — 25-гидроксивитамин D; СКФ — скорость клубочковой фильтрации; ОПГ — остеопротегирин; ШБК — шейка бедренной кости. рисунок).
Взаимосвязь уровня ОПГ с КИ грудного отдела аорты.
Симптомы заболевания
Несмотря на широкую распространенность и серьезные клинические проявления, диагноз кальциноза редко ставится при жизни пациента. Причина этого – отсутствие специфических симптомов. Признаки патологии напоминают другие болезни, маскируясь под них:
- одышка, не прекращающаяся в покое, по ночам;
- приступы боли за грудиной;
- повышенная утомляемость;
- отеки конечностей;
- обморочные состояния;
- перебои в сердечном ритме;
- повышенное давление.
Поражение брюшной части аорты вызывает боль в животе, метеоризм, нарушение пищеварения. При кальцинозе грудной части бывает охриплость голоса, чувство «комка» в горле. Кроме этого, есть ряд общих проявлений: уплотнения под кожей, низкая подвижность суставов, нарушение зрения, потеря веса.
Методы диагностики
Для того чтобы обнаружить кальциноз сердца, необходимо исследовать наличие таких нарушений:
- Порок сердца. Кальцинирование клапанов возможно, если все остальные причины исключены (анализ крови, УЗИ и рентген).
- Сердечный шум на ФКГ при отсутствии порока, доказанного при УЗИ или ЭКГ-исследовании. Шум может быть в систолу или диастолу, грубого тембра.
- Фибрилляция предсердий, брадикардия, блокады проводящих путей. При мониторировании выявляют приступы желудочковой тахикардии, экстрасистолы на ЭКГ.
- Пролапс створки митрального клапана или аортального.
Пациентам с необъяснимым сердечным шумом, недостаточностью кровообращения или симптомами ишемии миокарда, которые не укладываются в типичную картину, необходимо провести ультразвуковое и рентгенологическое исследование сердца и крупных сосудов. При затруднении формулировки диагноза рекомендуется КТ и МРТ.
Введение
Аортальный стеноз, сопровождаемый выраженным кальцинозом, является одним из наиболее часто встречающихся заболеваний аортального клапана в развитых странах [1, 5]. Особенно часто выраженный кальциноз аортального клапана бывает у больных старше 65 лет. Как правило, кальциноз распространяется на прилегающие к аортальному клапану структуры, такие как стенка аорты, межжелудочковая перегородка и передняя створка митрального клапана (МК). Это в значительной степени осложняет протезирование аортального клапана, особенно если кальций переходит на МК и встает вопрос о его коррекции. Протезирование второго клапана увеличивает послеоперационную летальность (от 5 до 12,5%), а также риск развития послеоперационных осложнений [4, 6]. Мы рассмотрим возможность сохранения нормальной функции митрального клапана при его декальцинации.
Цель нашего исследования — оценка непосредственных и отдаленных результатов декальцинации передней створки МК при протезировании аортального клапана.
Материал и методы
В исследование включены 108 больных аортальным пороком, осложненным выраженным кальцинозом, переходящим на переднюю створку МК, находившихся на лечении в отделении хирургии приобретенных пороков сердца РНЦХ им. акад. Б.В. Петровского с 1996 по 2009 г. Средний возраст больных 53,5±10,8 года (от 25 до 88 лет). Лиц мужского пола среди оперированных было 73 (67,6%), женского — 35 (32,4%). Все пациенты относились к III-IV функциональному классу по классификации NYHA.
Этиология аортального порока: ревматизм — в 37,9% (41) наблюдений, двустворчатый аортальный клапан — в 34,3% (37), атеросклероз и дегенеративный порок — в 24,1% (26), инфекционный эндокардит — в 3,7% (4) наблюдений. В рамках предоперационного обследования всем пациентам выполняли ЭКГ, ФКГ, ЭхоКГ, рентгенологическое исследование, лабораторные исследования. Интраоперационно во всех наблюдениях выполняли чреспищеводную эхокардиографию, являющуюся наиболее значимым исследованием для определения показаний к операции и разработки хирургической тактики. Динамику полученных показателей оценивали после операции.
Во всех наблюдениях отмечался выраженный кальциноз аортального клапана (АК), который распространялся на фиброзное кольцо АК и переднюю створку МК. В 22,4% наблюдений кальциноз распространялся на стенку аорты, в 28,2% — на межжелудочковую перегородку или миокард левого желудочка. Пиковый градиент на АК колебался от 46 до 162 мм рт.ст. и в среднем составил 78,6±27,9 мм рт.ст., средний градиент был равен 49,7±16,4 мм рт.ст. (от 35 до 94 мм рт.ст.). Митральная регургитация отмечалась у 89 (82,4%) больных. Регургитация III степени на МК была выявлена у 12 (11,1%) пациентов, II степени — у 53 (49,1%) и I степени — у 24 (22,2%). Показатели предоперационной ЭхоКГ представлены в таблице.
Всем больным были выполнены протезирование АК и декальцинация передней створки МК.
10 больным — дополнительно аортокоронарное шунтирование (наложено от 1 до 5 шунтов, в среднем 1,9). Доступ к сердцу осуществляли через срединную продольную стернотомию. Операции производили в условиях искусственного кровообращения и фармакохолодовой или кровяной кардиоплегии. После аортотомии иссекали и декальцинировали окружающие структуры и переднюю створку МК. В своей практике мы используем метод прецизионной декальцинации с применением увеличительной техники, который позволяет удалять кальций с минимальным повреждением окружающих структур и практически без фрагментации кальцинатов. Используя эту методику также при декальцинации передней створки МК, как правило, удается сохранить клапан. У 2 пациентов отмечалась перфорация передней створки МК после декальцинации в связи с глубоким проникновением кальция. Перфорации ликвидировали с помощью наложения одиночных швов. После декальцинации имплантировали искусственный клапан сердца. В местах, где проводилась декальцинация фиброзного кольца АК, как правило, использовали швы на прокладках (см. рис. 1 на цв. вклейке).
Рисунок 1. Интраоперационные фотографии декальцинации митрального клапана. 1 – кальцинированный АК.
Рисунок 1. Интраоперационные фотографии декальцинации митрального клапана. 2 – АК иссечен, выраженный кальциноз передней створки МК.
Рисунок 1. Интраоперационные фотографии декальцинации митрального клапана. 3 – вид передней створки МК после декальцинации.
Рисунок 1. Интраоперационные фотографии декальцинации митрального клапана. 4 — швы на прокладках в области декальцинации митрально-аортального контакта.
В большинстве наблюдений (97) использовали механические аортальные протезы (89,8%), среди них было 19 (19,6%) дисковых и 78 (80,4%) двустворчатых клапанов. В 11 (10,2%) наблюдениях имплантировали биологические клапаны.
Результаты и обсуждение
Всем больным удалось выполнить декальцинацию передней створки МК без замены его на искусственный протез. Госпитальной летальности не было. Среди нелетальных осложнений большинство составляли нарушения ритма и проводимости, потребовавшие проведения временной электрокардиостимуляции (от 1 до 5 дней). Такие осложнения отмечались у 23 (21,3%) пациентов. В 1 (0,9%) наблюдении по поводу полной поперечной блокады был имплантирован постоянный водитель ритма. Эмболия в сосуды головного мозга отмечена у 1 (0,9%) пациента.
В послеоперационном периоде всем больным выполняли эхокардиографическое исследование. Отмечали достоверное снижение пикового и среднего градиентов давления на АК, что свидетельствует об эффективности хирургической коррекции порока. Пиковый транспротезный градиент после операции равнялся в среднем 17,9±9,2 мм рт.ст. (от 10 до 34 мм рт.ст.). Функция МК признана удовлетворительной у всех больных. Улучшилась подвижность передней створки МК (рис. 2).
Рисунок 2. Эхокардиограммы. 1 — до операции; 2 — после операции. Регургитация на МК не превышала I-II степени. У 14 (12,9%) пациентов отмечалась регургитация II степени, у 51 (47,2%) — I степени. Длительность искусственного кровообращения составила в среднем 105,4±27,7 мин (от 54 до 225 мин), продолжительность пережатия аорты — 81,4±24,5 мин (от 39 до 183 мин). Динамика эхокардиографических показателей представлена в таблице.
Отдаленные результаты прослежены у 91 (84,3%) больного. Максимальный срок наблюдения 13 лет. В отдаленные сроки умерли 3 больных (через 2 мес, 18 мес и 12 лет после операции). Причиной смерти 2 больных в отдаленном периоде наблюдения был тромбоэндокардит протеза, причина смерти 1 пациента не известна. Общая выживаемость с учетом госпитальной летальности к 1, 6 и 13 годам наблюдения составила 98, 98 и 90% соответственно. Кривая выживаемости больных, построенная с помощью метода Каплана-Мейера, представлена на рис. 3.
Рисунок 3. Выживаемость больных с учетом госпитальной летальности.
Отчетливое улучшение состояния в отдаленные сроки наблюдения отмечено у 83 (94,3%) выживших больных. Состояние этих пациентов относится к I-II функциональному классу по NYHA. К III функциональному классу по NYHA относится состояние 5 (5,7%) пациентов.
Повторных операций в связи с дисфункцией протеза или дисфункцией МК в отдаленные сроки наблюдения не было. Хорошие показатели на МК сохранялись и в отдаленном периоде наблюдения. Митральная регургитация I степени отмечается у 43 (48,9%) пациентов, II степени — у 16 (18,2%). При сравнении эхокардиографических данных до- и послеоперационного периода не было отмечено достоверного изменения размеров и объемов левого желудочка, а также изменения показателей его систолической функции. Констатировано достоверное снижение пикового и среднего градиентов давления на АК после операции. По сравнению с данными послеоперационного периода в отдаленные сроки наблюдения не было достоверного изменения таких показателей, как эффективная площадь и индекс эффективной площади отверстия аортального клапана (p>0,5).
Итак, используемая нами техника прецизионной декальцинации практически во всех наблюдениях позволяет сохранить митральный клапан без замены его на искусственный протез. Эта методика дает возможность удалять кальций с минимальным повреждением окружающих структур и практически без фрагментации кальцинатов, что помогает также избежать кальциевых эмболий. В редких наблюдениях кальций проникал на всю толщину створки, в этих ситуациях удалось выполнить ушивание перфорации, образовавшейся после декальцинации. По данным литературы, регургитация на МК выявляется у 67% больных с аортальным стенозом [2]. В нашем исследовании митральная регургитация II-III степени до операции была выявлена у 61,2% пациентов. После декальцинации на основании данных эхокардиографии отмечено улучшение функции МК, что выражалось в улучшении подвижности передней створки митрального клапана и уменьшении митральной регургитации, которая не превышала I-II степени. Хорошие данные эхокардиографического исследования, полученные после операции, сохранялись и в отдаленном периоде наблюдения. Выживаемость больных и отсутствие необходимости повторной операции в отдаленные сроки наблюдения сопоставимы с данными мировой литературы [3].
Таким образом, выраженный кальциноз значительно осложняет протезирование аортального клапана, особенно если он переходит на переднюю створку митрального клапана. Наш опыт операций показывает, что практически во всех наблюдениях удается выполнить декальцинацию митрального клапана без замены его искусственным протезом. Анализ результатов позволяет говорить о хорошей функции митрального клапана как в ближайшем, так и в отдаленном периодах наблюдения.
В чем опасность кальциноза сердца
Кальциноз клапанов миокарда длительное время не проявляется симптомами, но его прогрессирующее течение вызывает такие осложнения:
- коронарная недостаточность и ишемия;
- приступы удушья;
- сердечная астма;
- бактериальный эндокардит;
- нарушения ритма;
- инфаркт.
Поражение аорты и крупных артерий может сопровождаться формированием аневризмы с ее разрывом. Такие внутренние кровотечения нередко заканчиваются смертью пациента.
Отложения солей кальция травмируют внутреннюю оболочку сердца, что может вызывать ее разрыв с образованием тромбов. Это опасно отрывом кровяного сгустка и закупоркой им периферических сосудов. Кальцинаты склонны к воспалению с развитием эндокардита.
Эндокардит и миокардит как следствие кальциноза сердца
3.Симптомы и диагностика
Кальциноз кожи проявляется образованием внутрикожных плотных, легко пальпируемых узелков, которые длительное время могут оставаться безболезненными и не вызывают особого дискомфорта, поскольку не сопровождаются признаками воспаления, изменения цвета кожи и т.д. Однако на определенном этапе может начаться формирование т.н. «кальциевых гумм» – плохо заживляемых и, как правило, также безболезненных изъязвлений-фистул (свищей), наполненных белой крошащейся субстанцией.
Наиболее типичной локализацией образования и отложения кальцинатов являются кисти, пальцы, проекция суставов, при некоторых вариантах кальциноза – ягодицы, крайняя плоть у мужчин, кожный покров черепа у детей; или же кальциноз принимает генерализованный, распространенный характер.
Дальнейшее прогрессирование патологического процесса может привести к обызвествлению крупных суставов с серьезным ограничением их функции, – вплоть до полной неподвижности, – а также к развитию поздних воспалительных, дегенеративно-дистрофических и атрофических процессов.
Диагностика осуществляется клиническим методом, с учетом анамнеза и особенностей динамики. На этапе общего обследования и поиска первопричин назначают рентгенологические и лабораторные (биохимические) исследования. Могут также понадобиться биопсия, консультации профильных специалистов.
О нашей клинике м. Чистые пруды Страница Мединтерком!