Сахарный диабет является одной из самых серьезных проблем здравоохранения в мире. Одно из основных осложнений сахарного диабета-это заболевание кровеносных сосудов, называемое диабетической ангиопатией. Нарушение питания нервных стволов приводит к развитию другой проблемы у больных с диабетом — нейропатии.
Диабетическая ангиопатия
Диабетическая ангиопатия — это сосудистое поражение, которое встречается у людей, страдающих сахарным диабетом. При диабете постепенно происходит накопление холестерина и кальция в стенках артерий, что приводит к их непроходимости и нарушению кровоснабжения тканей.
Диабетическая ангиопатия делится на два основных типа: микроангиопатия (поражение мелких сосудов) и макроангиопатия (поражение крупных магистральных артерий), нередко бывает их сочетание.
Макроангиопатия развивается в сосудах сердца и нижних конечностей, являясь по сути злокачественным атеросклерозом их.
Микроангиопатия чаще всего проявляется поражением артерий глаз (поражение сетчатки — диабетическая ретинопатия) или почек (диабетическая нефропатия).
Диабетическая нейропатия
Диабетическая нейропатия является одним из видов повреждения нервов, которое может произойти, если поражаются сосуды нервных стволов. Диабетическая нейропатия чаще всего развивается в нервах ног и ступней.
В зависимости от пораженных нервов, симптомы диабетической нейропатии могут варьироваться от боли и онемения в конечностях до полной потери чувствительности стоп и кистей, с развитием повреждений и гнойных осложнений.
Диабетическая невропатия является очень распространенным осложнением сахарного диабета. Однако часто можно предотвратить диабетическую невропатию или замедлить ее прогрессирование с помощью строго контроля сахара в крови и здорового образа жизни.
Причины диабетической ангиопатии и нейропатии
Известно, что сахарный диабет вызывает гормональные и метаболитных нарушения, которые являются причиной отложения холестериновых бляшек и воспалительных измений в стенках сосудов, что приводит к развитию и клиническим проявлениям диабетической ангиопатии. Однако не все диабетики жалуются на проявления ангиопатии. Это осложнение диабета зависит не только от гормонального фона конкретного пациента, но и от его генетических особенностей.
У диабетиков с высоким артериальным давлением, курильщиков, злоупотребляющих алкоголем отмечаются более выраженные и злокачественные проявления диабетической ангиопатии.
Длительное воздействие высокого уровня сахара в крови может повредить тонкие нервные волокна, вызывая диабетическую нейропатию. Основной причиной поражения нервов при диабете считается микроангипатия сосудов, кровоснабжающих нервы. Их блокада при диабетической ангиопатии приводит дефициту кислорода и питальных веществ в нервной ткани и к гибели нервных волокон.
Диагностика
С подобными проблемами можно обратиться к ангиохирургу или эндокринологу. После осмотра и сбора жалоб врач назначает лабораторную, инструментальную и аппаратную оценку следующих показателей:
- биохимический скрининг – уровень глюкозы, креатинина, мочевины, состояние свертываемости крови;
- ЭКГ, Эхо КГ в состоянии покоя и с нагрузкой;
- рентгенологическое исследование;
- артериография нижних конечностей – оценка проходимости при помощи контрастного вещества;
- допплерография – исследование состояния сосудов ультразвуком;
- при наличии гнойного отделяемого из язвы – бактериологическое исследование с антибиотикограммой;
- определение транскутанного напряжения – оценка уровня кислорода в тканях конечностей;
- компьютерная капилляроскопия.
Диагностические процедуры проводятся не только для постановки диагноза, но и в ходе лечения для оценки состояния сосудов в динамике.
Виды диабетической ангиопатии
Диабетическая нефропатия развивается при поражении мелких артерий почек и приводит к нарушению их функции, вплоть до развития тяжелой почечной недостаточности. Диабетическая нефропатия проявляетя появлением белка в моче, тяжелой артериальной гипертензией, повышением уровня креатинина и мочевины в крови.
Диабетическая ретинопатия развивается при поражении артерий сетчатки глаз.Характеризуется изменением сосудов глазного дна, кровоизлияниями в сетчатку. Может привести к отслойке сетчатки и полной слепоте.
Ангиопатия нижних конечностей при сахарном диабете развивается через четыре стадии:
- Первая стадия не имеет клинических симптомов, однако при обследовании сосудов можно выявить утолщение стенок артерий и их кальциноз.
- Вторая стадия проявляется появлением болей при ходьбе через определенную дистанцию (перемежающаяся хромота)
- Третья стадия характеризуется появлением болей в ногах в покое, особенно при горизонтальном положении. Если ноги опустить, то боль значительно уменьшается.
- Четвертая стадия проявляется появлением трофических язв и некрозов на ногах, часто развивается диабетическая гангрена. Это состояние называется синдромом диабетической стопы.
Диабетическая стопа
Одно из наиболее тяжелых осложнений ангиопатии сосудов ног. Может развиваться при инсулинозависимом и инсулиннезависимом типах болезни. Проявляется гнойно-некротическими процессами, образованием язв, поражением костных и сухожильных структур. В процесс вовлекается система иннервации, мышечный аппарат, глубокие ткани.
Часто возникает на фоне присоединения инфекционной микрофлоры, травматизации, грибковых поражений. Неверно подобранная обувь и вредные привычки – распространенные факторы-провокаторы патологии.
Симптомы диабетической стопы:
- раны, изъязвления на ногах на фоне сахарного диабета;
- утолщение ногтевых пластин;
- грибковая инфекция на ступнях;
- зуд;
- болевой синдром;
- хромота или другие трудности, возникающие в процессе ходьбы;
- изменение цвета кожи;
- отечность;
- появление онемения;
- гипертермия.
Диабетическая стопа – глубокое поражение костно-сухожильных структур на фоне диабета
Виды диабетической нейропатии
Существует четыре основных вида диабетической нейропатии. Большинство развивается постепенно, поэтому можно не заметить это осложнение до появления серьезных проблем.
Периферическая полинейропатия
Периферическая нейропатия является наиболее распространенной формой диабетической нейропатии. Сначала развиваются проблемы с чувствительностью в ногах, затем признаки нейропатии могут проявиться и на руках. Симптомы периферической невропатии нередко усиливаются по ночам, и могут включать:
- Онемение или снижение способности чувствовать боль или изменение температуры.
- Покалывание или жжение.
- Острые боли или судороги.
- Повышенная чувствительность к прикосновению — для некоторых людей, даже вес простыни может быть мучительным.
- Мышечная слабость.
- Потере рефлексов, особенно в щиколотке.
- Потеря равновесия и координации.
- Серьезные проблемы с ногами, такие как язвы, инфекции, деформации и костные и суставные боли.
Вегетативная нейропатия
Вегетативная нервная система контролирует сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Сахарный диабет может повлиять на нервы в любом из этих органов, что может вызвать:
- Проблемы с мочеиспусканием — задержка мочи или недержание из-за поражения вегетативной иннервации мочевого пузыря.
- Запор, либо неконтролируемое опорожнение кишечника.
- Замедление эвакуации из желудка (гастропарез), что приводит к тошноте, рвоте, вздутию живота и потери аппетита.
- Затруднение глотания
- Нарушение потенции у мужчин
- Сухость влагалища и другие сексуальные расстройства у женщин
- Повышенная или пониженная потливость
Диабетическая амиотрофия
Диабетическая амиотрофия поражает крупные нервы конечностей, такие как бедренный и седалищный нерв. Другое название этого состояния проксимальная нейропатия, которая чаще развивается у пожилых людей с сахарным диабетом II типа.
Симптомы отмечаются, как правило, на одной стороне тела и включают в себя:
- Внезапную, сильную боль в бедре или в ягодице
- Атрофия мышц бедра
- Трудность вставания из положения сидя
Мононейропатия
Мононейропатия подразумевает повреждение определенного нерва. Нерв может быть на лице, туловище или ноге. Мононейропатию, также называют очаговой нейропатией. Чаще всего встречаются у пожилых людей.
Хотя мононейропатия может вызвать сильную боль, но обычно не вызывает никаких долгосрочных проблем. Симптомы постепенно уменьшаются и исчезают самостоятельно через несколько недель или месяцев. Признаки и симптомы зависят от конкретного пораженного нерва и могут включать:
- Двоение в глазах, при поражении глазодвигательного нерва
- Паралич лицевого нерва с ассиметрией лица
- Боль в голени или стопе
- Боль в нижней части спины или таза
- Боль в передней поверхности бедра
- Боли в груди или в животе
- Слабость в кисти, при поражении нервов плечевого сплетения.
Главные симптомы заболевания
Проявления болезни разнятся и зависят в первую очередь от ее стадии. В первую очередь большинство пациентов отмечают у себя боль. Сначала она дает о себе знать только после длительных прогулок, но позднее – достаточно встать на ноги совершить несколько шагов, чтобы ощутить болезненность. Затем список симптомов пополняется неделя за неделей:
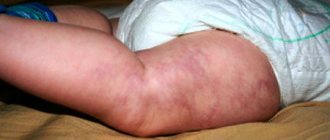
- На коже появляются небольшие красные или фиолетовые пятна.
- Стопы часто испытывают зуд и жжение.
- Появляется чувство холода и онемения в ногах, даже в теплом помещении.
- Царапины и раны на коже заживают медленно.
- Появляются первые язвочки, отеки, синюшность кожи.
- Кожный покров сильно иссушается, а ногти расслаиваются, но при этом они же могут утолщаться.
На тяжелой стадии болезни развиваются появляются опасные для жизни симптомы, такие как омертвение тканей нижних конечностей, гангрена, сердечная недостаточность и слепота.
Диагностика нейропатии и ангиопатии
Диагноз диабетической нейропатии основывается на симптомах, анамнезе и клинических исследованиях. Во время осмотра врач может проверить вашу мышечную силу и тонус, сухожильные рефлексы и чувствительность к прикосновению, температуре и вибрации.
Дополнительные диагностические тесты:
- Исследования нервной проводимости. С помощью этого теста проверяется, насколько хорошо нервы в руках и ногах проводят электрические сигналы.
- Электромиография (ЭМГ). Часто выполняется вместе с исследованиями проводимости нерва, электромиография измеряет электрические разряды, производимые в ваших мышцах.
- Количественное сенсорное тестирование. Этот неинвазивный тест используется для оценки того, насколько нервы реагируют на вибрацию и перепады температур.
- Вегетативное тестирование. Оценивается реакция артериального давления в разных положениях тела и способность к потоотделению.
Как развивается болезнь
Специалисты выделяют две главные степени, следующие друг за другом. Первая – микроангиопатия. При ней страдают только мелкие симптомы, не влияющие на появление явных признаков болезни. Обнаружить ангиопатию на этой стадии можно только во время медицинского обследования, так что своевременное лечение пациенты практически никогда не получают.
Вторая степень – макроангиопатия. С ней болезнь затрагивает важные крупные сосуды и постепенно появляются все те симптомы, о которых сказано выше. Опасность для общего самочувствия возрастает, страдают не только нижние конечности, но и другие важные органы тела: почки, сердце и так далее. дополнительно стоит отметить, что микроангиопатия без последующего развития макроангиопатии практически не встречается.
Лечение диабетической ангиопатии
Компенсация сахарного диабета — основа терапии диабетической ангиопатии. Необходимо снижать уровень глюкозы в крови до нормальных значений, используя сахароснижающие препараты, при тяжелом течении диабета необходимо использовать инсулинотерапию.
При выявлении объективных признаков поражения артерий (сужения, кальциноз) желательно постоянно принимать ангиопротекторы (Vessel Due F), антитромботические препараты (аспирин, плавикс), витамины.
Признаки выраженной ангиопатии, с нарушениями кровообращения в органах и конечностей должны стать поводом к активному хирургическому лечению. При поражении артерий голени, сердца и почек желательно восстановить кровообращение методами эндоваскулярной хирургии (ангиопластикой и стентированием). Это позволит предотвратить развитие тяжелых осложнений в виде гангрены, инфаркта миокарда, почечной недостаточности.
Диабетическая ангиопатия является очень опасной болезнью, которая может привести к летальному исходу. При появлении первых симптомов ангиопатии пациент с сахарным диабетом должен сразу же посетить опытного врача, специализирующегося на этой проблеме.
Особенности лечения
Основа терапии – поддержка уровня сахара в крови в допустимых пределах. Инсулинозависимый тип сахарного диабета требует введения инъекций гормона поджелудочной железы (инсулина) в соответствии со схемой, разработанной эндокринологом. Необходимо соблюдать время инъекций, дозировку, проводить самоконтроль при помощи глюкометра.
При 2 типе диабета используют сахароснижающие препараты:
- Метформин – способствует улучшению чувствительности клеток организма к инсулину, повышению усвоения сахара тканями. Аналоги – Гликон, Сиофор.
- Миглитол – подавляет способность кишечных ферментов расщеплять углеводы до моносахаридов. Результатом становится отсутствие повышения количества сахара. Аналог – Диастабол.
- Глибенкламид (Манинил) – способствует активации синтеза инсулина.
- Амарил – стимулирует выработку гормонально активного вещества, что способствует снижению количества сахара.
- Диабетон – средство усиливает выработку инсулина, улучшает реологические свойства крови.
Параллельно необходимо придерживаться низкоуглеводной диеты, скорректировав свой рацион питания.
Средства для снижения уровня холестерина
Препараты могут использоваться как в качестве звена терапии, так и для профилактики развития диабетической ангиопатии нижних конечностей. Медикаменты должны приниматься с проведением лабораторных исследований биохимических показателей крови в динамике.
| Название препарата | Активное вещество | Особенности действия |
| Атеростат | Симвастатин | Снижает уровень холестерина и липопротеидов, противопоказан при почечной недостаточности, детям, беременным |
| Зокор | Симвастатин | Нормализует количество триглицеридов, уровень общего холестерина. С осторожностью принимать при патологии печени, почек, повышенном количестве трансаминаз в сыворотке крови, при алкоголизме |
| Кардиостатин | Ловастатин | Снижает возможность печени к образованию холестерина, контролируя таким образом его уровень в крови |
| Ловастерол | Ловастатин | Аналог Кардиостатина. Не используется при беременности, в период кормления грудью, при тяжелой почечной недостаточности |
| Липтонорм | Аторвастатин | Повышает защитные механизмы стенки сосудов, инактивирует процесс образования холестерина |
Гипотензивные препараты
На фоне снижения артериального давления происходит расширение сосудов, антиаритмический эффект. Кровообращение немного улучшается. Используют средства:
- Нифедипин,
- Коринфар,
- Кордипин,
- Экватор,
- Бинелол,
- Небилет.
Коринфар – представитель группы медикаментов, снижающих артериальное давление
Механизм расширения сосудов основывается на том, что происходит блокировка рецепторов, располагающихся в стенках артерий и сердца. Некоторые из препаратов способны восстанавливать сердечный ритм.
Ангиопротекторы
Действие этой группы медикаментов направлено на улучшение кровоснабжения тканей и клеток организма, а также повышение сопротивляемости стенок сосудов.
- Пентоксифиллин (Трентал) – препарат способствует расширению сосудов, улучшению кровоснабжения, повышению действия защитных механизмов эндотелия.
- Троксевазин – предотвращает окисление липидов, обладает антиэкссудативным действием, купирует развитие воспалительных процессов.
- Ниацин – расширяя сосуды, средство способствует и снижению уровня общего холестерина.
- Билобил – нормализует проницаемость сосудистых стенок, участвует в восстановлении процессов метаболизма.
Антиагреганты
Препараты блокируют биохимические процессы тромбообразования, предупреждая закупорку сосудистого просвета. Эффективность показали следующие представители:
- Аспирин,
- РеоПро,
- Тирофибан,
- Курантил,
- Дипиридамол,
- Плавикс.
Диабетическая ангиоретинопатия
Диабетическая ангиоретинопатия представляет собой тяжелое поражение зрения при сахарном диабете. Первыми признаками данного заболевания являются единичные микроаневризмы (микрорасслойки) сосудов сетчатки глаза, которые появляются уже через 2-3 года после обнаружения сахарного диабета у многих пациентов, а через 15-20 лет – диабетическая ангиоретинопатия регистрируется у большинства больных диабетом.
Виды диабетической ангиоретинопатии:
Макулярный отек сетчатки
Клиника: для данной патологии характерно острое развитие (за счет резкого увеличения проницаемости стенок капилляров в месте проекции желтого пятна). Наблюдается нарушение центрального зрения, при этом больные не могут различать мелкие детали, предметы и читать.
Преретинальное кровоизлияние (гемофтальм)
- Клиника: внезапная потеря зрения, зачастую на один глаз.
Пролиферативная диабетическая ангиоретинопатия делится на:
- по клинике: медленно прогрессирующая (доброкачественная)
- быстро прогрессирующая (злокачественная)
- по клинико-морфологическим признакам: реангиоретинопатия (начальная стадия)
Клиника: нарушений зрения нет.
- Простая
Клиника: острота зрения сохраняется, но темновая адаптация и цветоощущение снижаются.
- Препролиферативная
Клиника: снижается острота зрения.
- Пролиферативная
Клиника: острота зрения либо снижается, либо вовсе утрачивается.
Диагностика диабетической ангиоретинопатии в Израиле
- Наличие сахарного диабета в анамнезе
- Прямая и обратная офтальмоскопия
- Биомикроскопия сетчатки
- Флюорисцентная ангиография
Лечение диабетической ангионефропатии в Израиле
Проводится в максимально короткие сроки, что связано с угрозой полной потери зрения.
- Панретинальная лазеркоагуляция
- Витрэктомия (удаление стекловидного тела)
- Специфическая терапия диабетической ангиопатии
Причины возникновения
Развитие патологии зависит от диабетических факторов — высокого уровня и неожиданных скачков сахара в плазме.
При диабете I типа шанс появления патологии ниже, поскольку пациент способен вручную контролировать уровень глюкозы посредством инсулина.
Диабетики второго типа находятся в группе риска — наличие продуктов распада инсулина в организме приводит к неизбежным скачкам уровня глюкозы.
Среди прочих факторов, вызывающих возникновение ангиопатии сосудов нижних конечностей, следует выделить:
- Нечувствительность структур организма к инсулину;
- Дислипидемию — нарушение обмена жиров и белковых комплексов;
- Излишний вес, малоподвижный образ жизни. В большей степени влияет висцеральное ожирение – накопление жира в области органов ЖКТ — живота;
- Артериальная гипертензия, повышенная свертываемость кровяных телец;
- Курение и вред, приносимый особенностями места жительства или работы пациента;
- Наследственность, а также возраст. В группе риска находятся диабетики старше 50 лет.
Признаки диабетической энцефалопатии
При возникновении энцефалопатии у диабетика начинаются нарушения памяти и спутанность сознания. Кроме того, больной жалуется на постоянную головную боль и быструю утомляемость. Такая патология является последствием нарушения в головном мозге кровообращения.
Вначале развития заболевания человек может не ощущать никаких симптомов. Но со временем пациент становится зависимым от болеутоляющих препаратов из-за частых головных болей. Это, в свою очередь, приводит к расстройству сна и сонливости в течение дня. В дальнейшем больной становится рассеянным и забывчивым.
Помимо общемозговых симптомов развиваются очаговые, к которым относятся нарушение координации движений, патологические рефлексы и шаткая походка. Опасным признаком считается расстройство конвергенции, то есть двоение в глазах, расплывчатость картинки, помутнение зрения, ненормальная адаптация осанки. Кроме того, возникает анизокория – состояние, при котором наблюдается разный диаметр зрачков.
Такие патологические процессы опасны для пациента при выполнении работ, связанных с различными механизмами, а также управлением автомобиля.
- Признаки развития артроз нижних конечностей и способы лечения патологии
Лечение
Основа терапии любых осложнений сахарного диабета – стабилизация показателей гликемии. Пациенту с первым типом диабета требуется коррекция доз инсулина, при инсулинонезависимом типе изменяют схему приема сахароснижающих препаратов (Манинил, Толбутамид, Глимепирид, Глирид, Диабетон Акарбоза, Миглитол и др.) Ангиопатия практически не поддается эрадикации (полной ликвидации), поэтому лечение направлено на облегчение симптомов и торможение развития патологий. Категории назначаемых медикаментов:
- мочегонные (диуретические);
- препараты, снижающие проницаемость сосудов, нормализующие обменные процессы в сосудистой стенке (ингибиторы ангиотензинпревращающего фермента (АПФ);
- α-липоевой (тиоктовой) кислоты;
- спазмолитики и нестероидные противовоспалительные препараты;
- препараты ацетилсалициловой кислоты для разжижения крови;
- лекарства, регулирующие нервно-психологические процесс (ноотропы);
- препараты, препятствующие тромбообразованию (антиагреганты).
Важно! Обязательным условием терапии является строгое соблюдение диетического рациона. Выбор препаратов и тактика лечения зависят от вида ангиопатии.
Макроангиопатии
Макроангиопатия (МА) при сахарном диабете – поражение крупных артерий, возникающее у лиц с любым типом заболевания.
Макроангиопатия наиболее характерна для сахарного диабета 2-го типа (СД 2). Она приводит к 60-70% летальных исходов за счет инфаркта миокарда, инсульта и других сосудистых катастроф.
Заболеваемость и смертность от сердечно-сосудистых заболеваний среди больных сахарным диабетом значительно выше, чем в остальной популяции (В).
Классификация макроангиопатии
- Хроническая ишемическая болезнь сердца.
- Нарушения мозгового кровообращения.
- Облитерирующий атеросклероз артерий нижних конечностей и облитерирующие сосудистые поражения других локализаций.
Патогенез макроангиопатии
При макроангиопатии патологические изменения происходят в сосудах среднего и крупного калибра, а также vasa vasorum. В совокупности эти нарушения приводят к дистрофическим изменениям сосудистой стенки.
Если для микроангиопатии ключевая патогенетическая роль гипергликемии является доказанной, то для макроангиопатии она единственного значения не имеет.
Атерогенез является адаптивным ответом сосудистой стенки на аномальные в количественном и качественном отношении липопротеиды. Этот ответ протекает с пролиферацией гладкомышечных и иных клеток сосудистой стенки, синтезом избыточного количества компонентов межклеточного вещества, кальцинозом, вторичной активацией тромбоцитов и механизмов свертывания крови аномальными липопротеидами и пораженной сосудистой стенкой.
Изменения в липидных соотношениях ассоциированы с высоким кардиоваскулярным риском как при сахарном диабете 1-го типа (СД 1), так и при сахарном диабете 2-го типа (СД 2). Атеросклеротические изменения начинаются в детском и подростковом возрасте и проявляются в истончении интимы аорты и сонной артерии, а также в виде «немого атеросклероза» коронарных артерий, диагностируемого внутрисосудистым УЗИ. При этом «немой атеросклероз» коронарных артерий у детей и подростков тесно связан с качеством гликемического контроля (А).
Высокие концентрации холестерина играют ведущую роль в возникновении и прогрессировании атеросклероза. При этом хороший гликемический контроль не ассоциируется с атерогеновым липопротеидным профилем.
При сахарном диабете имеет место гиперлипопротеидемия с накоплением липопротеинов низкой плотности (ЛПНП) и липопротеинов очень низкой плотности (ЛПОНП), а при сахарном диабете 2-го типа также имеется снижение ЛПВП, обычно выполняющих дренажную антиатерогенную функцию. Эти проявления связаны с высокой секрецией ЛПОНП печенью как при интенсивной потере веса, так и при ожирении, поскольку этот механизм тормозит формирование стеатоза печени.
Ключевую роль в механизмах гиперлипопротеидемии при сахарном диабете играет процесс их гликирования. ЛПНП, подвергнутые гликированию, более активно захватываются клетками сосудистой стенки, чем нативные ЛПНП, что приводит к ускорению отложения избытка холестеринсодержащего материала. В то же время гликирование ЛПНП приводит к укорочению времени их жизни и снижению концентрации, что тормозит дренаж холестерина в сосудистой стенке. При этом также ускоряется стероидогенез при СД 2 и повышается концентрация особо атерогенного α-липопротеида, стимулирующего тромбогенез и коагуляцию.
Артериальная гипертензия (АГ) наиболее значима в популяции больных сахарным диабетом. Следует отметить, что в патогенезе АГ при СД 1 ведущую роль играет микроангиопатия сосудов почек, а при сахарном диабете 2-го типа и метаболическом синдроме (МС) – системный дефект водород-натриевого переносчика клеточных мембран.
Тем не менее, вне зависимости от механизма, артериальная гипертензия является значимым проатерогенным фактором. Доказано (уровень доказательности А), что уровень АД < 140/80 мм рт. ст. у взрослых пациентов позволяет снизить кардиоваскулярную заболеваемость и смертность среди этой категории больных.
Атерогенное воздействие осуществляют сама глюкоза, гиперинсулинизм, а также гипоксия и стресс, вызванные колебаниями концентрации глюкозы. Имеются бесспорные данные о генетической предрасположенности к атеросклеротическому поражению сосудов. Наличие родственников с сердечно-сосудистой патологией в возрасте до 55 лет, нарушений обмена липидов, СД 2, гипертензии, а также курение относят пациента в группу высокого риска.
Стратегия обследований при макроангиопатии (Consensus Guidelines 2006-2007)
- Артериальное давление (АД) должно измеряться минимум раз в год.
- Наличие АГ должно быть подтверждено 24-часовым мониторированием.
- Уровни АД должны трактоваться с учетом центильных значений относительно пола и возраста.
- Оценка липидного профиля должна проводиться с момента установления диагноза у детей, начиная с 12 лет. При негативных результатах исследование следует проводить каждые 5 лет.
- При наличии в семейном анамнезе эпизодов гиперхолестеринемии, ранних кардиоваскулярных заболеваний, липидный спектр оценивают начиная с 2-летнего возраста.
- Целевые значения холестерина ЛПНП − < 2,6 ммоль/л.
Терапевтические подходы
Наиболее эффективными в отношении воздействия на макроваскулярные расстройства при СД 1 и СД 2 являются препараты из группы статинов.
По данным многоцентрового исследования с привлечением 5963 пациентов, из которых только 10% страдали СД 1, применение статинов является весьма эффективным как с точки зрения первичной, так и вторичной профилактики макрососудистых осложнений СД 1 и СД 2.
Использование статинов у подростков с СД подтверждает безопасность и эффективность таких препаратов как симвастатин, ловастатин, правастатин. Аналогичны результаты краткосрочного использования этих препаратов и у детей, хотя они требуют дополнительных исследований.
К настоящему времени нами уже накоплен достаточный опыт использования статинов в комплексном лечении СД 1 и СД 2. Так, под нашим наблюдением находилась группа больных как СД 1, так и СД 2 (30 пациентов), средний возраст которых (52,3 ± 1,49) года, с продолжительностью болезни (11,07 ± 1,1) лет. Из них 19 больных получали сахароснижающие таблетированные препараты (2 больных – глибенкламид, 3 – глимепирид, 2 – глимепирид + метформин, 7 – метформин, 5 – гликлазид), 11 больных получали инсулинотерапию, в том числе 5 – больных СД 2.
Исходный уровень холестерина (ХС) у этих больных колебался от 5,1 до 7,89 ммоль/л, β-липопротеидов от 75 до 148 ЕД, ТГц – от 2,1 до 6,7 ммоль/л. В связи с наличием у данной группы больных сахарным диабетом гиперхолестеринемии, гипербеталипопротеидемии, гипертриглицеридемии им было назначено лечение симватином (Simvatin). На протяжении 1 месяца больные получали симватин в суточной дозе 20 мг.
За время приема препарата у больных отмечен его значительный гиполипидемический эффект, при этом динамика показателей была достоверной. Так, уровень холестерина снизился с (6,59 ± 0,1) до (5,97 ± 0,11) ммоль/л, (Р < 0,001), а ХС ЛПНП – с (6,08 ± 0,23) до (4,89 ± 0,20) ммоль/л, (Р < 0,001). Кроме того, в крови больных отмечено повышение ХС ЛПВП на 47,8%, а уровень ТГц снизился втрое (на 31,3%, Р < 0,001). Препарат хорошо переносился больными, не было отмечено аллергических реакций или случаев его непереносимости.
Отдельно было обследовано 30 женщин в возрасте от 45 до 67 лет (средний возраст (52,3 ± 1,2) года) с СД 2 и наличием ишемической болезни сердца (ИБС) в анамнезе и ИМТ > 25,0-26,9 кг/м2. Длительность СД 2 составила от 4 до 23 лет, в среднем – 10 лет. Всем больным назначался симватин в дозе 10 мг/сут. Продолжительность лечения составила 1 месяц.
В контрольную группу входили 15 женщин, больных СД 2 с наличием ИБС, которые получали в качестве гиполипидемического средства витамин РР (никотиновая кислота), в/м по 1 мл 1% №10, затем по одной табл. (0,05) 2 раза в день на протяжении одного месяца.
В ходе исследования оценивались показатели липидного обмена: уровень общего ХС, триглицериды (ТГц), ЛПНП (табл. 6.18).
| Показатели | Симватин, n = 30 | Никотиновая кислота, n = 15 | |
| ХС | до | 7,40 ± 1,00 | 7,52 ± 1,40 |
| после | 6,20 ± 0,77 | 6,80 ± 0,62 | |
| β-липопротеиды | до | 80,00 ± 4,10 | 78,00 ± 3,25 |
| после | 66,00 ± 3,40 Р < 0,01 | 74,00 ± 3,6 | |
| ТГц | до | 2,70 ± 0,15 | 2,85 ± 0,22 |
| после | 1,96 ± 0,06 Р < 0,001 | 2,32 ± 0,18 | |
| ЛПНП | до | 4,20 ± 0,07 | 4,00 ± 5,08 |
| после | 3,70 ± 0,04 | 3,80 ± 4,06 |
Как видно из таблицы, после лечения симватином отмечается достоверное снижение уровня β-липопротеидов, ТГц, а также тенденция к снижению уровня ХС ЛПНП. Также выявляется тенденция к снижению уровня ХС, β-липопротеидов, ТГц, ЛПНП у лиц контрольной группы, получавших лечение никотиновой кислотой, но менее выраженная, чем при лечении симватином.
Достоверных различий при лечении никотиновой кислотой не отмечалось. Препарат симватин хорошо переносился, побочных эффектов не отмечалось. Взаимодействие с другими лекарственными препаратами (сахароснижающими и для лечения ИБС) хорошее. За время лечения доза не требовала коррекции.
Таким образом, применение таких препаратов, как симватин позволяет максимально приблизить к нормальным уровни ЛПНП, ТГц, ХС.
Из монографии «Сахарный диабет: от ребенка до взрослого»
Сенаторова А.С., Караченцев Ю.И., Кравчун Н.А., Казаков А.В., Рига Е.А., Макеева Н.И., Чайченко Т.В. ГУ «Институт проблем эндокринной патологии им. В.Я. Данилевского АМН Украины» Харьковский национальный медицинский университет Харьковская медицинская академия последипломного образования МЗ Украины
Симптомы диабетической макроангиопатии
При атеросклерозе коронарных артерий появляется ишемическая болезнь сердца в острых или хронических формах. Диабетическая микроангиопатия часто диагностируется вместе с аневризмами и аритмией, сердечной недостаточностью. Пациенты, болеющие сахарным диабетом, умирают от инфарктов в два раза чаще, чем пациенты, у которых отсутствует диабет.
Атеросклероз церебральных артерий часто сопровождается хронической ишемией головного мозга.
Диабетическая микроангиопатия характеризуется онемевшими стопами, хромотой в походке, отечностью конечностей, болевыми ощущениями в мышцах бедер и ягодиц при физических нагрузках. Резкое нарушение кровотока вызывает критическую ишемию, при развитии которой наступает некроз стопы и голени. Гангрена наступает и на фоне поражения кожи при трещинах стоп или грибковом поражении. В более незначительных нарушениях кровотока развивается хроническая трофическая язва.
Профилактические меры
Чтобы предупредить осложнения диабета, необходимо непрерывно контролировать заболевание. Профилактика основывается на соблюдении следующих правил: ежедневное неоднократное измерение показателей сахара и артериального давления, строгий диабетический рацион, регулярные визиты к эндокринологу, ежегодное полное обследование нефрологом, кардиологом, окулистом.
Также необходим прием назначенных препаратов, выполнение комплекса ЛФК, ликвидация вредных привычек (алкоголь, курение). Микро- и макроангиопатия наблюдаются в 90% случаев сахарного диабета. Задача диабетика – изменить образ жизни, чтобы максимально отсрочить развитие осложнений. При проявлении признаков осложнений следует незамедлительно обращаться за врачебной помощью.
Основные причины развития
Проблемы с сосудами у диабетиков начинаются с момента диагностирования эндокринной патологии. Это выражается в повышении артериального давления. С прогрессированием болезни сосудистые поражения становятся масштабнее. Причинами нарушений являются некорректная терапия диабета либо ее отсутствие, несоблюдение диабетической диеты, наличие сопутствующих болезней, затрагивающих сосудистую систему. Одним из значимых факторов, влияющих на возникновение ангиопатии, является никотиновая зависимость и злоупотребление алкоголем.