Пульмонолог
Прохина
Мария Егоровна
Стаж 39 лет
Врач-пульмонолог
Записаться на прием
Отек легких – это патологическое, очень серьезное состояние, которое характеризуется выходом транссудата в легочную ткань. В результате нарушается газообмен, что приводит к серьезнейшим последствиям вплоть до летального исхода.
Неотложная помощь при отеке легких – единственное, что может повысить риски пациента на выживание и восстановление здоровья. Человеку в такой ситуации требуется немедленное участие врачей.
Сам по себе отек легких чаще всего является уже осложнением, которое сопутствует серьезным проблемам органов и систем организма, например, сердечно-сосудистой системы, ЖКТ и т.д.
Причины
На самом деле причин отека легких очень много – для разных заболеваний они свои. Назовем для примера несколько общих предпосылок:
- кардиосклероз после инфаркта, острый инфаркт миокарда;
- гипертония, аритмия;
- сердечная недостаточность;
- врожденные либо приобретенные пороки сердца;
- хронический бронхит, крупозная пневмония, бронхиальная астма;
- осложнения на фоне ОРВИ, кори, гриппа, скарлатины, коклюша и других болезней;
- недоношенность у новорожденных детей;
- серьезные проблемы с почками;
- черепно-мозговые травмы, операции на мозге и т.д.;
- вдыхание токсических веществ.
Эти и многие другие причины не являются непосредственными факторами, способствующими развитию отека легких. Но на фоне подобных состояний он может развиваться, что обязательно учитывается при госпитализации со всем вышеперечисленным.
Постинфарктная стенокардия
Приступы сердечных болей чаще проявляются в первые сутки и на протяжении 14 дней после инфаркта. Как показывает статистика, практически каждый четвертый пациент испытывает после инфаркта такие приступы. Они выражаются в сильнейших болях за грудиной. Болезненные ощущения могут распространяться на лопаточную область, нижнюю челюсть, левую руку.
Иногда боли бывают настолько сильными, что купировать их удается только с помощью медикаментозных средств. Приступ стенокардии может спровоцировать даже малейшая физическая нагрузка, не исключается развитие такой симптоматики в состоянии покоя. На фоне ухудшения состояния пациента отмечается повышение либо понижение артериального давления. В редких случаях приступ не сопровождается болью, но тогда отмечается нарушение сердечного ритма. Постинфарктная стенокардия опасна тем, что приступ может спровоцировать рецидив инфаркта миокарда.
Разновидности
Есть разные варианты отека легких:
- молниеносный. Он развивается крайне быстро, за несколько минут – исход в данном случае только летальный;
- острый. Симптомы нарастают в течение четырех часов, риск летального исхода очень высокий. Такой отек часто встречается при инфаркте, удушье, черепно-мозговых травмах;
- подострый. Развитие симптомов чередуется то активной, то более спокойной стадиями. Встречается при печеночной недостаточности;
- затяжной. Может развиваться в течение двенадцати часов, даже нескольких суток, и не иметь яркого проявления. Проявляет себя при сердечной недостаточности, а также хронических болезней легких.
Очевидно, что для каждого варианта требуются свои действия. Если пациента еще можно спасти, скорость реагирования тут будет ключевым фактором.
Симптомы
Описывать симптомы отека легких можно только общими моментами, поскольку отдельные виды патологии протекают со смазанными характеристиками. К признакам относятся такие моменты:
- сильная слабость;
- поверхностное, очень частое дыхание;
- сухой кашель;
- сухие свистящие хрипы;
- выраженная одышка;
- одутловатость лица и шеи;
- клокочущее дыхание и влажные хрипы;
- пена изо рта с розовым оттенком;
- заторможенность, спутанность сознания;
- поверхностное дыхание;
- нитевидный пульс.
Некоторые признаки отека легких противоречат друг другу по той причине, что начинаться все может с одного состояния, а заканчиваться другим. Например, в течение нескольких минут или часов наблюдается учащенное дыхание, а затем оно ослабевает. При быстрых и наиболее опасных формах отека смерть пациента наступает от удушья (асфиксии).
У вас появились симптомы отека легких?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Причины сердечного кашля
Одним из распространенных симптомов патологий сердца, связанных с работой легких, является одышка. Ее можно ощутить уже на ранних стадиях болезни. Нередко можно заметить, что люди с одышкой при физических или эмоциональных нагрузках начинают покашливать. Это и есть так называемый «кашель от сердца».
Своим происхождением данный вид кашля обязан функциональным нарушениям работы сердечной мышцы. Кашель при заболеваниях сердца – достаточно распространенное явление, ведь сердечная мышца и ее основные сосуды тесно связаны с легкими и бронхами.
Нарушения кровотока в малом (легочном) круге кровообращения могут проявлять себя в различной степени: на раннем этапе вызывать легкое покашливание, а в запущенном состоянии – отек легких. Это наиболее тяжелое проявление сердечной недостаточности, связанное с кашлем. В этом случае больному требуется срочная медицинская помощь. Сейчас у вас есть уникальная возможность пройти бесплатную консультацию специалиста и комплекс подготовительных обследований при записи на курс усиленной наружной контрпульсации или ударно-волновой терапии сердца:
Акция
Только до конца осени пройди бесплатную консультацию и комплекс подготовительных обследований* при записи на курс усиленной наружной контрпульсации или ударно-волновой терапии сердца.**
Отправить заявку
* подробности Акции уточняйте по телефону. **Имеет противопоказания, необходима консультация врача.
Усиленная наружная контрпульсация (УНКП) Ударно-волновая терапия сердца (УВТС)
Спешите оставить заявку, период действия акции ограничен.
Диагностика
Если симптомы отека легких не выражены, параллельно с неотложной помощью требуются дополнительные исследования:
- биохимический скрининг. Это исследование показателей крови;
- изучение газов крови;
- ЭКГ, УЗИ сердца;
- рентгенография области грудной клетки;
- катетеризация легочной артерии.
Во многих случаях диагностика отека легких возможна сразу же – только по тем признакам, которые проявляются у больного визуально и без дополнительного обследования.
Лечение
Единой программы для лечения отека легких нет и не может быть. Экстренная помощь больному включает мероприятия по уменьшению венозного возврата к сердцу, подаче увлажненного кислорода. Нередко больного переводят на ИВЛ, может выполняться трахеостомия.
Также дополнительно вводятся разные препараты: анальгетики, диуретики, средства, снижающие давление в малом круге кровообращения, препараты для сердца, антибактериальные средства и многое другое. Далее лечение отека легких, если приступ снят, сводится к тому, чтобы лечить основное заболевание, вызвавшее эту патологию.
Прогнозы при отеке очень серьезные. В зависимости от причин отека легких, смертность может составлять от 20 до 90%. Чем раньше будет выявлена проблема, тем выше шансы на выздоровление. Но во многих случаях пациента может спасти только своевременное лечение тех заболеваний, которые способствуют возникновению патологии – такая профилактика отека легких, например, единственная возможность снизить риски молниеносной формы болезни, которая сама по себе уже смертельная и не поддается лечению.
Вопросы-ответы
Из-за чего происходит отек легких?
Факторов, которые способствуют развитию этой патологии, десятки. Они связаны с другими заболеваниями разных систем организма. Клинические рекомендации при отеке легких во многом обуславливаются ситуацией.
Может ли отек легких привести к смерти?
Да, риск летального исхода в случае такой патологии очень высок, а для молниеносной формы он является единственным возможным исходом событий. Это крайне опасное состояние, требующее немедленной профессиональной помощи.
Как лечить отек легких?
Это делают исключительно в медицинских учреждениях, чаще всего в реанимации. Все, что нужно знать про симптомы и лечение отека легких у взрослых либо детей, знают только врачи – патологию невозможно устранить без специальных знаний и навыков.
В чем особенности отека легких у детей?
В отличие от взрослых, у детей эта патология возникает намного реже по причине других болезней. Обычно в основе лежит аллергия или контакт с токсинами. Либо же причиной могут стать врожденные аномалии разных систем организма.
Ведение больных, перенесших инфаркт миокарда
- Легочные заболевания, дыхательная недостаточность;
Анемии;
Сопутствующая патология, особенно частая у лиц старших возрастных групп, доля которых среди населения возрастает, усложняет индивидуальное лечение постинфарктного больного. Недооценка этих моментов, отсутствие направленного лечения могут стать причиной ухудшения коронарной недостаточности, неполного эффекта лечения или рефрактерности стенокардии. Тахикардия, связанная с анемией или лихорадкой, не является показанием для назначения b-адреноблокаторов. Широкая распространенность сопутствующей патологии – одна из причин неизбежно худших результатов лечения всей популяции больных, по сравнению с результатами, достигаемыми в проспективных контролируемых исследованиях, выполняемых, как правило, на более однородных группах. Целевые параметры здесь достигаются реже. Добавим еще, что чрезмерная специализация врачей увеличивает вероятность несогласованных подходов, а полифармация сама по себе непереносима для некоторых больных.
Риск повторного инфаркта и внезапной коронарной смерти
. Перенесенный инфаркт сам по себе увеличивает риск повторного инфаркта.
Основные факторы высокого риска
- Повторные приступы стенокардии, провоцируемые малой нагрузкой или спонтанные.
- Систолическая дисфункция левого желудочка, фракция выброса менее 40% (ЭхоКГ).
- Левожелудочковая недостаточность – инспираторная одышка, влажные хрипы в нижних отделах легких с обеих сторон, рентгенологические признаки застоя.
- Желудочковые аритмии – частые экстрасистолы, приступы желудочковой тахикардии, эпизоды мерцания желудочков с последующей реанимацией.
Другие признаки высокого риска
- Возраст старше 70 лет
- Сахарный диабет
- Синусовая тахикардия в покое
- Склонность к артериальной гипотонии
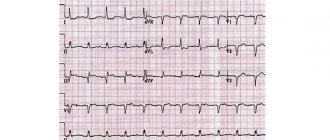
- Смещение сегмента SТ вниз вне приступа стенокардии (безболевая ишемия миокарда – ЭКГ, Холтеровское мониторирование)
- Появление и (или) нарастание нарушений предсердно–желудочковой или внутрижелудочковой проводимости (ЭКГ)
- Непроходимость коронарной артерии в месте перенесенного инфаркта (коронарография)
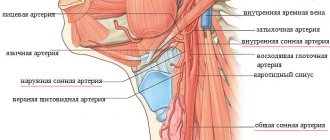
Выраженный атеросклероз сонных артерий (УЗИ), облитерирующий атеросклероз артерий ног, аневризма брюшной аорты указывают на высокую вероятность коронаросклероза и принимаются во внимание, особенно при отсутствии коронарографических данных.
Двигательный режим
. Расширение двигательной активности, начатое в стационаре, должно методически продолжаться в последующее время. Через 4–6 недель после неосложненного инфаркта, если состояние пациента стабильное, целесообразно выполнить тест с субмаксимальной нагрузкой и по его результатам решить вопрос о безопасном темпе индивидуального расширения нагрузок. Желательно также определить функцию сердца в покое и после нагрузки (ЭхоКГ). Если небольшая или умеренная нагрузка провоцирует стенокардию, характерное снижение ST на ЭКГ или желудочковую аритмию, то в случае снижения фракции выброса пациента следует отнести к группе высокого риска и ставить вопрос о коронарографии. Удовлетворительные результаты теста свидетельствуют об отсутствии непосредственной угрозы и возможности дальнейшего расширения режима. Для многих больных это имеет и положительное психологическое значение.
Если должный инструментальный контроль невозможен, ступенчато расширяют нагрузки, ориентируясь на стабильность клинического состояния больного и ЭКГ и на субъективную переносимость нагрузочного режима. Используют динамическую нагрузку (ходьба), нестатическую (натуживание), лучше на свежем воздухе. Она должна хорошо переноситься, не вызывать стенокардию, одышку, аритмию, чрезмерную слабость, головокружение. Расширять режим можно лишь после полной адаптации к предыдущему уровню нагрузки. Переносимость нагрузки может несколько меняться изо дня в день из–за превходящих факторов – усталость, перенесенная простуда, недосыпание, изменение погоды, ортостатизм. Не следует любой ценой выполнять нагрузку, соответствующую вчерашнему уровню, нельзя превозмогать себя. Тренирующее значение имеют только хорошо переносимые нагрузки. При разумной реабилитации многие больные возвращаются к профессиональной деятельности или к облегченному труду.
После тромбоэмболии, при развитии аневризмы желудочка и других осложнений, при наличии пристеночного тромба в левом желудочке двигательный режим ограничивают.
Лекарственное лечение
Благодаря нескольким длительным, хорошо контролируемым исследованиям в настоящее время признается доказанным, что у больных, перенесших инфаркт, даже в случае стабильного состояния и удовлетворительного самочувствия систематический прием антитромботического препарата, b-адреноблокатора и ингибитора АПФ улучшает прогноз – существенно уменьшает вероятность повторного инфаркта, сердечно–сосудистой и общей смертности. Если повторный инфаркт и возникает во время лечения, он чаще бывает менее распространенным, чем у нелеченых.
Антитромботическое лечение
. Стандартом является длительный (годами) или пожизненный прием антиагреганта ацетилсалициловой кислоты в суточной дозе 75–160 мг, которая дается однократно, после еды. Противовоспалительный эффект ацетилсалициловой кислоты является дополнительным преимуществом. Ограничением является гастропатия (гастрит, язва, чаще у курильщиков) и аспириновая бронхиальная астма, которые могут возникать или обостряться на фоне такого лечения. Аспириновая астма достаточно часта – до 40% всех больных бронхиальной астмой. Назначение противоязвенного лечения вместе с ацетилсалициловой кислотой (в случае гастропатии в прошлом) нельзя признать рациональным, поскольку блокаторы Н2–гистаминовых рецепторов и ингибиторы протонового насоса уменьшают всасывание ацетилсалициловой кислоты. Другие нестероидные противовоспалительные препараты не обладают требуемым антиагрегантным действием и не должны применяться с этой целью. Если больной нуждается в ненаркотическом анальгетике по другому поводу (например, из–за мышечно–скелетной патологии), лучше выбирать парацетамол, который почти не провоцирует гастропатию и астму и не усиливает антитромботическое действие ацетилсалициловой кислоты (но гепатотоксичен).
Возможно использование других антиагрегантов: в случае бронхиальной астмы – тиклопидин (или близкий к нему новый препарат клопидогрель), при гастропатии – дипиридамол.
Альтернативой ацетилсалициловой кислоте могут быть также антикоагулянты непрямого действия, профилактический эффект которых при ИБС сходен с таковым у ацетилсалициловой кислоты, но лечение требует более тщательного контроля. Их можно использовать и вместе с ацетилсалициловой кислотой. При опасности тромбоэмболии (активный тромбофлебит вен ног, пристеночный тромб в левом желудочке или предсердии, частые пароксизмы мерцания предсердий, клапанный протез, тромбоэмболия в анамнезе) непрямые антикоагулянты активнее, чем антиагреганты, и должны использоваться в первую очередь, временно или постоянно. Эффективность и безопасность такого лечения контролируется по протромбиновому времени. Удовлетворительный антикоагуляционный эффект достигается, если протромбиновый индекс находится в пределах 40–60%. Более стандартизованный и поэтому предпочтительный метод оценки протромбина – расчет международного нормализационного отношения (МНО – отношение протромбинового времени больного к протромбиновому времени нормальной плазмы), которое должно поддерживаться на уровне 2–3. В противоположность протромбиновому индексу МНО прямо пропорционально антикоагуляционному эффекту.
Показатель протромбина в период подбора дозы должен контролироваться каждые 3–4 дня, после достижения желаемого уровня гипокоагуляции – примерно раз в месяц. Заболевания печени способствуют гипокоагуляции, тогда как обилие свежей зелени в пище – противодействует ей. Доза непрямого антикоагулянта должна быть соответственно скорректирована.
Основное осложнение антитромботической терапии – кровотечение (обычно несмертельное) наблюдается редко (в целом менее 1% в год), но при использовании непрямых антикоагулянтов – в несколько раз чаще, чем при лечении только аспирином.
b-адреноблокаторы
уменьшают симпатическое влияние на сердце – урежают ритм, снижают АД, снижают вероятность аритмий, включая желудочковые, и главное – уменьшают работу сердца и потребление им кислорода. Они наиболее близки к патогенетическому лечению. Десятки хорошо контролируемых исследований на многих тысячах больных доказывают, что назначение b-адреноблокатора в раннем постинфарктном периоде (естественно, при отсутствии противопоказаний) и продолжение лечения в течение многих лет улучшают прогноз. Положительный эффект распространяется и на больных из группы высокого риска, которые должны получать этот препарат постоянно. Об адекватности дозы судят по частоте утреннего ритма, она должна быть в пределах 50–60 в мин (при хорошей переносимости).
Дополнительным показанием для препаратов этой группы является тахисистолическое мерцание предсердий. Урежения желудочкового ритма (до 60–80 в мин) при этом легче добиться, чем при использовании дигоксина. Другие аритмии также иногда уступают b-адреноблокатору, хотя бы частично. Эффект b-адреноблокатора более заметен у легко возбудимых больных с лабильной гемодинамикой.
Для длительного систематического лечения постинфарктных больных больше подходят кардиоселективные b-адреноблокаторы с большим периодом полувыведения (принимаемые 1–2 раза в день), без собственной симпатомиметической активности.
b-адреноблокаторы противопоказаны при бронхообструктивном синдроме и бронхиальной астме (даже вне обострения), брадиаритмиях и предсердно–желудочковых блокадах. При лечении декомпенсированного сахарного диабета b-адреноблокатор может усилить ятрогенную гипогликемию, которая особенно плохо переносится больными ИБС. Препараты этого класса обычно не удается длительно применять при нарушении периферического артериального кровотока, при перемежающейся хромоте, симптомы которой могут усилиться (в этих случаях упор делается на антиагреганты, в частности, клопидогрель, статины и ингибиторы АПФ). b-адреноблокаторы могут вызывать или усиливать гипотонию, особенно ортостатическую.
Ингибиторы АПФ
. Систематический прием ингибитора АПФ показан больным с дисфункцией левого желудочка (ЭхоКГ) или с сердечной недостаточностью, но также больным после обширного инфаркта, даже без нарушения функции сердца. Ремоделирование постинфарктного сердца (дилатация, деформация, развитие относительной митральной недостаточности вследствие этого, гипертрофия сохранного миокарда) ухудшает систолическую и диастолическую функцию сердца, понижает экономичность его работы, что усугубляет коронарную недостаточность и угрожает развитием сердечной недостаточности. Ремоделирование развивается в условиях активации ренин–ангиотензин–альдостероновой системы, катехоламинов и, возможно, других нейрогормональных факторов. Ингибиторы АПФ при этом оказывают ряд полезных первичных и вторичных эффектов, из которых наиболее понятным является снижение активности ренин–ангиотензин–альдостероновой системы.
Лечение ингибитором АПФ обычно начинают уже в стационаре и затем продолжают неопределенно долго, с учетом противопоказаний (двусторонний стеноз почечных артерий, аллергическая реакция, значительный кашель после назначения) и переносимости. У постинфарктных больных, особенно старых, непереносимость чаще проявляется чрезмерной гипотонией и ортостатизмом.
Для лечения постинфарктных больных подходят различные препараты этого класса, но как всегда, когда речь идет о длительном и систематическом лечении, предпочтительнее препараты с большим сроком полувыведения, которые можно принимать 1 или 2 раза в сутки (тот же эналаприл). «Проблема первой дозы» практически преодолевается путем назначения вначале заведомо малой дозы и постепенным осторожным повышением ее на протяжении недель до средней терапевтической или максимальной переносимой. Гипотония и ортостатизм безусловно не должны допускаться.
Нестероидные противовоспалительные препараты снижают активность ингибитора АПФ, но именно к ацетилсалициловой кислоте это относится в меньшей степени.
Нитраты
в разной форме могут быть полезны в остром периоде болезни (уменьшение преднагрузки и застоя в легких, в отличие от диуретиков – без уменьшения объема плазмы), но в постинфарктном периоде используются в основном, как симптоматическое средство.
Нитроглицерин сублингвально, несомненно, должен быть немедленно использован в начале каждого приступа стенокардии. Его следует применять и профилактически, перед неизбежной ситуацией, которая, по опыту больного, часто провоцирует стенокардию (например, перед выходом на улицу в ветренную погоду).
Нитраты длительного действия (типа нитросорбида) могут быть полезны при стабильной стенокардии. Опасность толерантности минимизируется, если больной 8–10 часов в сутки «свободен» от нитратов. При плохой субъективной переносимости нитратов или развитии толерантности иногда удается достичь противоангинозного эффекта молсидомином. Вообще же потребность в больших дозах нитратов, тем более развитие нестабильной стенокардии, заставляют отнести постинфарктного больного в группу высокого риска и искать возможность более активного лечения.
Нитраты нередко вызывают ортостатизм, и это может стать препятствием для продолжения лечения. Они могут способствовать артериальной гипотонии. Нитраты, как и молсидомин, повышают внутриглазное давление и не должны применяться при глаукоме, особенно закрытоугольной.
Другие лекарства
. Ночную стенокардию иногда удается предотвратить осторожным назначением мочегонного средства (избегая гипотонии и ортостатизма).
Верапамил или дилтиазем можно назначать вместо b-адреноблокатора, если последний противопоказан. Эти препараты оказывают противоишемическое действие, уменьшают синусовую тахикардию и урежают желудочковый ритм при мерцании предсердий, подавляют или предупреждают другие наджелудочковые аритмии. Они не должны использоваться вместе с b-адреноблокатором. При исходной склонности к брадикардии иногда удается лечение малыми дозами b-адреноблокатора в сочетании с антагонистом кальция дигидропиридинового ряда амлодипином. Антагонисты кальция противопоказаны при сердечной недостаточности.
В случае развития хронической сердечной недостаточности к ингибитору АПФ добавляют мочегонное. Если сердечная недостаточность развилась на фоне постоянного тахисистолического мерцания предсердий, может быть полезен дигоксин (до 0,25 мг/сут). Если же она возникла или усилилась на фоне лечения b-адреноблокатором. Однако при умеренной и стабильной хронической сердечной недостаточности некоторые препараты этого класса (именно карведилол, метопролол и бисопролол) могут быть полезны, обычно в дополнение к ингибитору АПФ и мочегонному. Симптоматический эффект при этом малозаметен, но доказано, что они увеличивают продолжительность жизни таких больных. Особенностью применения этих лекарств при сердечной недостаточности являются очень малая начальная доза и большие сроки ее титрования (табл. 1).
Продолжительность подбора дозы у пожилых может быть больше. Брадикардия и гипотония не позволяют достичь целевой дозы у части больных. После первых доз возможно нарастание одышки, требующее временного усиления лечения мочегонными.
Препараты метаболического действия не имеют самостоятельного значения при лечении постинфарктных больных.
Коронарография и хирургическое лечение
. Полезность коронарографии и возможность хирургического лечения рассматриваются у постинфарктных больных с высоким риском повторного инфаркта и внезапной коронарной смерти. Вопрос об операции (ангиопластика, стентирование, аорто–коронарное шунтирование) решаются кардиохирургом и кардиологом на основании тщательного анализа коронарографической картины и общего состояния больного. По мере повышения доступности коронарографического исследования отмечается оправданная тенденция к некоторому расширению показаний к коронарографии у постинфарктных больных.
Психологическое состояние больного
имеет исключительное значение для обеспечения эффективного лечения постинфарктного больного. Пациент должен понимать суть своей болезни, смысл лечебных мер, возможность возврата к активной жизни в перспективе. Важно обращать внимание больного на положительные сдвиги в его состоянии, даже и небольшие. Для поддержания оптимистического настроя полезно ссылаться на опыт других больных, особенно публичных лиц. Все это способствует активному и сознательному отношению больного к лечению, более полноценной реализации лечебных мер и в конечном счете – дополнительному лечебному эффекту. Рабочее время врача, потраченное на разъяснительную работу, будет восполнено большей приверженностью больного к рациональному лечению. Иногда приходится обращаться к помощи психотерапевта. Возможны и психиатрические проблемы, даже если лечение частично эффективно. Длительное использование b-адреноблокатора изредка само по себе может осложниться развитием психической депрессии.
Обследование родственников
. Известно, что первичная профилактика ИБС результативнее вторичной. Существенная часть больных ИБС погибает при первом коронарном эпизоде и таким образом не доживает до вторичной профилактики. Если у постинфарктного больного ИБС возникла в сравнительно раннем возрасте (для мужчин – ранее 55 лет, для женщин – ранее 65), то имеет смысл обследовать ближайших кровных родственников, считающих себя здоровыми, с целью выявления факторов риска сердечно–сосудистых заболеваний и устранения их прежде всего путем изменения стиля жизни и других нелекарственных мер.