Травматический шок и геморрагический шок — это виды гиповолемического шока, которые возникают при травматических повреждениях тканей организма и сопровождаются гиповолемией. Симптомокомплекс шока определяется видом травмы, объемом механического повреждения тканей и органов, величине кровопотери и гиповолемией, интенсивностью боли и реакцией-ответом организма на агрессию, продолжительностью патологического состояния.
- Симптомы травматического и геморрагического шока
- Определение объема кровопотери по шоковому индексу
- Неотложные мероприятия
- Общие принципы интенсивной терапии травмированных больных в стационаре
Общие сведения
Гиповолемический шок представляет собой патологическое состояние, развивающееся под влиянием снижения объема циркулирующей крови в кровеносном русле или дефицита жидкости (дегидратации) в организме. Как следствие, снижается ударный объем и степень наполнения желудочков сердца, что приводит к развитию гипоксии, перфузии тканей и расстройству метаболизма. Гиповолемический шок включает:
- Геморрагический шок, в основе развития которого острая патологическая потеря крови (цельной крови/плазмы) в объеме превышающим 15-20% от всего ОЦК (объема циркулирующей крови).
- Негеморрагический шок, развивающийся по причине выраженной дегидратации организма, вызванной неукротимой рвотой, диареей, обширными ожогами.
Гиповолемический шок развивается преимущественно при больших потерях жидкости организмом (при патологическом жидком стуле, потере жидкости с потом, неукротимой рвоте, перегревании организма, в виде явно неощутимых потерь). По механизму развития он близок к геморрагическому шоку, за исключением того, что жидкость в организме теряется не только из сосудистого кровеносного русла, но и из внесосудистого пространства (из внеклеточного/внутриклеточного пространства).
Наиболее часто в медицинской практике встречается геморрагический шок (ГШ), представляющий собой специфический ответ организма на кровопотерю, выражающийся комплексом изменений с развитием гипотензии, гипоперфузии тканей, синдрома малого выброса, расстройств гемокоагуляции, нарушения проницаемости сосудистой стенки и микроциркуляции, полисистемной/полиорганной недостаточности.
Пусковым фактором ГШ служит патологическая острая кровопотеря, развивающаяся при повреждении крупных кровеносных сосудов в результате открытой/закрытой травмы, повреждениях внутренних органов, при желудочно-кишечных кровотечениях, патологий в период беременности и родового акта.
Летальный исход при кровотечении наступает чаще в результате развития острой сердечно-сосудистой недостаточности и гораздо реже, в связи с утратой кровью своих функциональных свойств (нарушения функции кислородно-углекислого обмена, переноса питательных веществ и продуктов метаболизма).
Значение в исходе кровотечения имеют два основных фактора: объём и скорость потери крови. Принято считать, что острая одномоментная потеря циркулирующей крови за короткий промежуток времени в объёме порядка 40% несовместима с жизнью. Однако, встречаются ситуации, когда больные теряют значительный объём крови на фоне хронического/периодического кровотечения, а пациент не погибает. Это обусловлено тем, что при незначительных одноразовых или хронических кровопотерях существующие в организме человека компенсаторные механизмы достаточно быстро восстанавливают объем крови/скорость ее циркуляции и сосудистый тонус. То есть, именно скорость реализации адаптационных реакций определяет возможность сохранения/поддержания жизненно важных функций.
Различают несколько степеней острой кровопотери:
- I степень (дефицит ОЦК до 15%). Клинические симптомы практически отсутствуют, в редких случаях — ортостатическая тахикардия, показатель гемоглобина более 100 г/л, гематокрит 40% и выше.
- II степень (дефицит ОЦК 15-25%). Ортостатическая гипотензия, АД снижено на 15 мм рт.ст. и более, ортостатическая тахикардия, ЧСС увеличен более чем на 20/минуту, показатель гемоглобина в 80-100 г/л, уровень гематокрит 30-40%.
- III степень (дефицит ОЦК 25-35%). Присутствуют признаки периферической дисциркуляции (выраженная бледность кожи, на ощупь холодные конечности), гипотензия (систолическое АД 80-100 мм рт. ст.), ЧСС превышает 100/минуту, частота дыхания более 25/минуту), ортостатический коллапс, сниженный диурез (менее 20 мл/ч), гемоглобин в пределах 60-80 г/л, гематокрит — 20-25%.
- IV степень (дефицит ОЦК больше 35%). Отмечается нарушение сознания, гипотензия (систолическое АД менее 80 мм рт. ст.), тахикардия (ЧСС 120 /минуту и более), частота дыхания более 30/минуту, анурия; показатель гемоглобина менее 60 г/л, гематокрита – менее 20%.
Определение степени кровопотери может проводиться на основании различных прямых и относительных показателей. К прямым методам относятся:
- Калометрический метод (взвешивание излившейся крови путем колориметрирования).
- Гравиметрический метод (радиоизотопный метод, полиглюкинолвый тест, определение с помощью красителей).
К непрямым методам:
- Шоковый индекс Альговера (определяется по специальной таблице по соотношению частоты пульса и систолического давления).
На основании лабораторных или клинических показателей, наиболее доступными из которых являются:
- По удельному весу крови, содержанию гемоглобина и гематокриту.
- По изменению гемодинамических показателей (АД и частоты сердечных сокращений).
Величину кровопотери при травмах можно определить ориентировочно и по локализации повреждений. Принято считать, что объем кровопотери при переломах рёбер составляет 100-150 мл; при переломе плечевой кости — на уровне 200-500 мл; большеберцовой кости — от 350 до 600 мл; бедра — от 800 до 1500 мл; костей таза в пределах 1600-2000 мл.
От каких механизмов зависит тяжесть шока?
В развитии патогенеза компенсации кровопотери имеют значение:
- состояние нервной регуляции сосудистого тонуса;
- способность сердца работать в условиях гипоксии;
- свертываемость крови;
- условия окружающей среды по дополнительному обеспечению кислородом;
- уровень иммунитета.
Ясно, что у человека с хроническими заболеваниями шансов перенести массивную кровопотерю значительно меньше, чем у ранее здорового. Работа военных медиков в условиях афганской войны показала, насколько тяжелой оказывается умеренная кровопотеря для здоровых бойцов в условиях высокогорья, где насыщенность воздуха кислородом снижена.
Быстрая транспортировка раненых с помощью БТР-ов и вертолетов спасла немало солдат
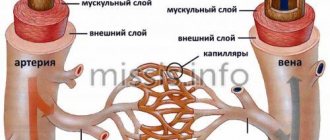
У человека в среднем циркулирует постоянно около 5л крови по артериальным и венозным сосудам. При этом 75% находится в венозной системе. Поэтому от быстроты адаптации именно вен зависит последующая реакция.
Внезапная потеря 1/10 части от циркулирующей массы не дает возможности быстро «пополнить» запасы из депо. Венозное давление падает, что ведет к максимальной централизации кровообращения для поддержки работы самого сердца, легких и головного мозга. Такие ткани, как мышцы, кожа, кишечник организмом признаются «лишними» и выключаются из кровоснабжения.
Во время систолического сокращения выталкиваемый объем крови недостаточен для тканей и внутренних органов, он питает только коронарные артерии. В ответ включается эндокринная защита в виде повышенной секреции адренокортикотропного и антидиуретического гормонов, альдостерона, ренина. Это позволяет задержать жидкость в организме, прекратить мочевыделительную функцию почек.
Одновременно повышается концентрация натрия, хлоридов, но теряется калий.
Повышенный синтез катехоламинов сопровождается спазмом сосудов на периферии, растет сосудистое сопротивление.
За счет циркуляторной гипоксии тканей наступает «закисление» крови накопившимися шлаками — метаболический ацидоз. Он способствует нарастанию концентрации кининов, которые разрушают сосудистые стенки. Жидкая часть крови выходит в межтканевое пространство, а в сосудах накапливаются клеточные элементы, образуются все условия для повышенного тромбообразования. Возникает опасность необратимого диссеминированного внутрисосудистого свертывания (ДВС-синдрома).
Сердце пытается компенсировать необходимый выброс учащением сокращений (тахикардией), но их не хватает. Потери калия снижают сократительную способность миокарда, формируется сердечная недостаточность. Артериальное давление резко падает.
Восполнение объема циркулирующей крови способно предотвратить общие нарушения микроциркуляции. От скорости и полноты оказания мероприятий неотложного значения зависит жизнь пациента.
Патогенез
К основным факторам развития геморрагического шока относятся:
- Выраженный дефицит ОЦК с развитием гиповолемии, что приводит к снижению сердечного выброса.
- Снижение кислородной ёмкости крови (уменьшается доставка кислорода к клеткам и обратная транспортировка углекислого газа. Также страдает процесс доставки питательных веществ и вывода продуктов метаболизма).
- Нарушения гемокоагуляции, вызывающие расстройства в микроциркуляторном сосудистом русле — резкое ухудшение реологических свойств крови — повышения вязкости (сгущение), активизация свертывающей системы крови, агглютинация форменных элементов крови и др.
Как следствие возникает гипоксия, чаще смешанного типа, капилляротрофическая недостаточность, обуславливающая нарушения функции органов/тканей и расстройство жизнедеятельности организма. На фоне нарушения системной гемодинамики и уменьшения интенсивности биологического окисления в клетках включаются (активизируются) адаптационные механизмы, направленные на поддержание жизнедеятельности организма.
Механизмы адаптации прежде всего включают в себя вазоконстрикцию (сужение сосудов), которая возникает из-за активации симпатического звена нейрорегуляции (выделение адреналина, норадреналина) и действия гуморально-гормональных факторов (глкокортикоиды, антидиуретический гормон, АКТТ и т.д.).
Вазоспазм способствует уменьшению ёмкости сосудистого кровеносного русла и централизации процесса кровообращения, что проявляется снижением объёмной скорости кровотока в печени, почках, кишечнике и сосудах нижних/верхних конечностей и создаёт предпосылки в дальнейшем для нарушения функции этих систем и органов. В тоже время, кровоснабжение головного мозга, сердца, лёгких и мышц, участвующих в акте дыхания, продолжает сохраняться на достаточном уровне и нарушается в самую последнюю очередь.
Этот механизм без выраженной активации других механизмов компенсации у здорового человека способен самостоятельно нивелировать утрату около 10–15% ОЦК.
Развитие выраженной ишемии большого тканевого массива способствует накоплению в организме недоокисленных продуктов, нарушениям в системе энергообеспечения и развитию анаэробного метаболизма. В качестве адаптационной реакции на прогрессирующий метаболический ацидоз можно считать усиление катаболических процессов, поскольку они способствует более полной утилизации кислорода различными тканями.
К относительно медленно развивающимся адаптивным реакциям относится перераспределение жидкости (её перемещение в сосудистый сектора из интерстициального пространства). Однако, такой механизм реализуется только в случаях медленно происходящего незначительного кровотечения. К менее эффективным приспособительным реакциям относятся увеличение частоты сердечных сокращений (ЧСС) и тахипноэ.
Развивающаяся сердечная/дыхательная недостаточность является ведущей в патогенезе острой кровопотери. Объемное кровотечение приводит к децентрализации системного кровообращения, запредельному снижению кислородной ёмкости крови и сердечного выброса, необратимым метаболическим нарушениям, «шоковым» повреждения органов с развитием полиорганной недостаточности и летальному исходу.
В патогенезе гиповолемического шока необходимо учитывать и роль развивающегося дисбаланса электролитов, в частности, концентрацию ионов натрия в сосудистом русле и внеклеточном пространстве. В соответствии с их концентрацией плазме крови выделяют изотонический тип дегидратации (при нормальной концентрации), гипертонический (повышенная концентрация) и гипотонический (пониженная концентрация) тип обезвоживания. При этом, каждый их этих типов обезвоживания сопровождается специфическими сдвигами осмолярности плазмы, а также внеклеточной жидкости, что оказывает существенное влияние на характер гемоциркуляции, состояние сосудистого тонуса и функционирование клеток. И это важно учитывать при выборе схем лечения.
Неотложная помощь
В первую очередь, на до-госпитальном этапе, необходимо провести доступные манипуляции по временной остановке кровотечения любыми подручными материалами. После чего необходимо связаться с реанимационной бригадой или доставить больного в стационар самостоятельно.
Далее, оказание первой неотложной помощи при геморрагическом шоке должно проводиться по правилу «3-х катетеров», которое включает в себя 3 стадии:
- Обеспечивается поддержание газообмена и проходимость дыхательных путей. Устанавливается назогастральный зонд. При необходимости задействуется аппарат искусственной вентиляции лёгких или барокамера.
- При помощи постановки катетеров на 2-3 периферические вены, пополняется объём циркулирующей крови, который проводится согласно специальной таблице и индивидуальным расчётам. При этом баланс кристаллоидных и коллоидных растворов должен быть не менее чем 1:1, в идеале 1:2.
- Обеспечивается катетеризация мочевого пузыря.
После чего, последовательно проводится необходимая диагностика и интенсивная терапия, по следующему алгоритму:
- Экспресс-анализы, определяющие уровень концентрации глюкозы в плазме и количество кетоновых тел в моче.
- Профилактические мероприятия по предотвращению возникновения гипогликемического состояния и смертельно опасной острой энцефалопатии Вернике – первым внутривенно вводится тиамин (100 мг), и только после него проводится болюс 40% раствора глюкозы (20-40 мл, дозировка по необходимости дополнительно увеличивается).
- Применение узкопрофильных антидотов – только при необходимости и после специальной диагностики.
- Уменьшение отёка мозга, воспаления его оболочек и понижение внутричерепного давления – алгоритм: вначале инфузия маннитола, затем введение фуросемида, после чего болюс дексаметазона.
- Для нейропротекции, в зависимости от состояния – пирацетам (капельно), или глицин (за щёку), или мексидол (болюс), или семакс (закапывание в нос).
- Симптоматическая терапия – согревание или охлаждение конечностей грелками, купирование судорог (реланиум), предотвращение рвоты (реглан)
- Обязателен постоянный мониторинг ЭКГ.
Классификация геморрагического шока
Классификация геморрагического шока базируется на стадийности развития патологического процесса, в соответствии с чем выделяют 4 степени геморрагического шока:
- Шок первой степени (компенсированный обратимый шок). Обусловлен незначительным объемом кровопотери, которая достаточно быстро компенсируется функциональными изменениями в работе сердечно-сосудистой деятельности.
- Шок второй степени (субкомпенсированный). Развивающиеся патологические изменения компенсируются не полностью.
- Шок третьей степени (декомпенсированный обратимый шок). Выражены нарушения в различных органах и системах.
- Шок четвертой степени (необратимый шок). Характеризуется крайним угнетением жизненных функций и развитием необратимой полиорганной недостаточности.
Изменения в организме при кровопотере
Человеческий организм устроен так, что в любой критической ситуации он сам пытается бороться и включить защитные функции. Так и в случае гиповолемии. Однако следует учитывать, что результат этой борьбы очень зависит не только от количества потерянной крови, но и от скорости кровопотери. В любом случае при ответе на острую кровопотерю быстро начинают формироваться патофизиологические изменения, которые сначала носят компенсаторно-защитный характер, чтобы сохранить жизнь. До какого-то момента организму это удается даже при геморрагическом шоке.
Печень начинает активно вырабатывать необходимые белки, активизируется кроветворение, мобилизуется лимфатическая система, способствующая увеличению синтеза альбумина. Но при этом следует иметь в виду, что при таком состоянии происходит ряд несвойственных организму биохимических превращений, приводящих к ацидозу, изменению рН крови, снижению общего потребления кислорода, которые при неблагоприятных событиях могут усугубляться. При дальнейшем углублении гиповолемии можно получить клинику геморрагического шока.
При острой кровопотере в процесс вовлекаются многие органы и системы:
- Расстройство кровообращения и интенсивное лечение в виде массивной инфузионной терапии способны привести к дыхательной недостаточности;
- Снижение почечного кровотока при неблагоприятном развитии событий дает почечную недостаточность;
- Массивная кровопотеря чревата нарушениями функциональных способностей печени.
Острая кровопотеря – состояние неотложное
, поэтому жизнь человека, попавшего в подобную ситуацию, большей частью зависит от своевременно оказанной первой помощи и дальнейшего лечения.
Причины
Наиболее частой причиной развития геморрагического шока являются:
- Травмы — повреждения (переломы) крупных костей, ранения внутренних органов/мягких тканей с повреждением крупных сосудов, тупые травмы с разрывом паренхиматозных органов (печени или селезенки), разрыв аневризмы крупных сосудов.
- Заболевания, которые могут вызывать кровопотерю – острые язвы желудка/двенадцатиперстной кишки, цирроз печени с варикозным расширением вен пищевода, инфаркт/гангрена легкого, синдром Маллори-Вейса, злокачественные опухоли органов грудной и клетки ЖКТ, геморрагический панкреатит и другие заболевания с высоким риском разрыва кровеносных сосудов.
- Акушерские кровотечения, возникающее при разрыве трубы/внематочной беременности, отслойке/предлежании плаценты, многоплодной беременности, кесаревом сечении, осложнениях в течении родов.
Симптомы
Клиническая картина геморрагического шока развивается в соответствии с его стадиями. Клинически на первый план выступают признаки кровопотери. На стадии компенсированного геморрагического шока сознание, как правило, не страдает, больной отмечает слабость, может быть несколько возбужденным или спокойным, кожные покровы бледные, на ощупь — холодные конечности.
Важнейшим симптомом на этой стадии является запустевание подкожных венозных сосудов на руках, которые уменьшаются в объеме и становятся нитевидными. Пульс слабого наполнения, учащенный. Артериальное давление, как правило, нормальное, иногда повышенное. Периферическая компенсаторная вазоконстрикция обусловлена гиперпродукцией катехоламинов и возникает практически немедленно после кровопотери. На этом фоне, одновременно у пациента развивается олигурия. При этом, количество выделяемой мочи может снижаться наполовину и даже более. Резко снижается центральное венозное давление, что обусловлено уменьшением венозного возврата. При компенсированном шоке ацидоз чаще отсутствует или носит локальный характер и слабо выражен.
На стадии обратимого декомпенсированного шока признаки расстройств кровообращения продолжают углубляться. В клинической картине, для которой характерны признаки компенсированной стадии шока (гиповолемия, бледность, обильный холодный и липкий пот, тахикардия, олигурия) в качестве основного кардинального симптома выступает гипотония, что свидетельствует о расстройстве механизма компенсации кровообращения. Именно в стадии декомпенсации начинаются нарушения органного (в кишечнике, печени, почках, сердце, головном мозге) кровообращения. Олигурия, которая в стадии компенсации развивается вследствии компенсаторных функций, на этой стадии возникает на базе снижения гидростатического давления крови и расстройств почечного кровотока.
На этой стадии проявляется классическая клиническая картина шока: акроцианоз и похолодание конечностей, усиление тахикардии и появление одышки, глухость сердечных тонов, что свидетельствует об ухудшении сократимости миокарда. В ряде случаев отмечается выпадение отдельных/целой группы пульсовых толчков на периферических артериях и исчезновение при глубоком вдохе тонов сердца, что свидетельствует об крайне низком венозном возврате.
Больной заторможен или находится в состоянии прострации. Развивается одышка, анурия. Диагностируются ДВС-синдром. На фоне максимально выраженной вазоконстрикции периферических сосудов происходит прямой сброс в венозную систему артериальной крови через открывающиеся артериовенозные шунты, что позволяет повысить насыщение кислородом венозной крови. На этой стадии выражен ацидоз, являющийся следствием нарастающей тканевой гипоксии.
Стадия необратимого шока качественно не отличается от декомпенсированного шока, но является стадией ещё более выраженных и глубоких нарушений. Развитие состояния необратимости проявляется вопросом времени и определяется накоплением токсических веществ, гибелью клеточных структур, появлением признаков полиорганной недостаточности. Как правило, на этой стадии отсутствует сознание, пульс на периферийных сосудах практически не определяется, АД (систолическое) на уровне 60 мм рт. ст. и ниже, с трудом определяется, ЧСС на уровне 140/мин., дыхание ослаблено, ритм нарушен, анурия. Эффект от инфузионно-трансфузнонной терапии отсутствует. Длительность этой стадии составляет 12-15 часов и завершается летальным исходом.
Физиология и не очень
Потеря крови, связанная с месячными, является для женщины процессом физиологическим, негативного воздействия на организм не оказывает и на здоровье ее не влияет, если не превышает допустимых значений. Средняя кровопотеря при месячных колеблется в пределах 50-80 мл, но может доходить до 100-110 мл, что тоже еще считается нормой.
Если женщина теряет кровь свыше этого, то следует задуматься, ибо ежемесячная потеря крови приблизительно 150 мл считается обильной и так или иначе повлечет анемию и вообще может быть признаком многих гинекологических заболеваний.
Роды – процесс естественный и физиологическая потеря крови будет иметь место обязательно, где допустимой нормой считаются значения около 400 мл.
Однако в акушерстве все бывает и, следует сказать, что акушерские кровотечения являются достаточно сложными и очень быстро могут стать неуправляемыми.
Осложненная поздним токсикозом или другой патологией беременность, утомление, длительные и интенсивные боли в предродовом периоде и в родах, часто сочетающиеся с травмами, способствуют переходу физиологических процессов в патофизиологические изменения, могут вызвать опасную кровопотерю и очень быстро сформировать клиническую картину геморрагического шока, а это уже угрожающее жизни состояние.
Удачно завершившиеся роды и крик здорового малыша не дают оснований успокаиваться. В послеродовом периоде (раннем) первые 2 часа врач пристально следит за гемостазом, поскольку настоящая остановка кровотечения произойдет лишь после третьего часа.
Разумеется, любые отклонения в системе гемостаза требуют неотложных мер в виде адекватной инфузионной терапии.
Анализы и диагностика
Диагноз геморрагического шока устанавливается на основании осмотра пациента (наличие переломов, наружного кровотечения) и клинической симптоматики, отражающей адекватность гемодинамики (цвет и температура кожных покровов, изменения пульса и АД, подсчета шокового индекса, определение почасового диуреза) и данных лабораторного исследования, включающие: определение ЦВД, гематокрита, КОС крови (показатели кислотно-основного состояния).
Установление факта потери крови при наружном кровотечении затруднений не представляет. Но при его отсутствии и подозрении на внутреннее кровотечение необходимо учитывают и ряд косвенных признаков: при легочном кровотечении — кровохарканье; при язве желудка и 12-перстной кишки или патологии кишечника — рвоту «кофейной гущей» и/или мелену; при повреждении паренхиматозных органов — напряжение брюшной стенки и притупление перкуссионного звука в отлогих отделах живота и др. При необходимости, назначаются инструментальные исследования: УЗИ, рентгенография, МРТ, лапароскопия, назначают консультации различных специалистов.
Следует учитывать, что оценка объема кровопотери является приблизительной и субъективной и при ее неадекватной оценке можно упустить допустимый интервал выжидания и оказаться перед фактом уже развившейся картины шока.
Кровопотеря острая и хроническая
Количество крови взрослого человека составляет приблизительно 7% от его веса, у новорожденных и грудных детей этот показатель вдвое выше (14-15%). Довольно значительно (в среднем на 30-35%) повышается он и при беременности. Приблизительно 80-82% принимает участие в кровообращении и называется объемом циркулирующей крови (ОЦК), а 18-20% находится в резерве в депонирующих органах. Объем циркулирующей крови заметно выше у людей с развитой мускулатурой и не обремененных лишним весом. У полных, как ни странно, этот показатель снижается, поэтому зависимость ОЦК от веса можно считать условной. Снижается ОЦК и с возрастом (после 60 лет) на 1-2 % в год, при месячных у женщин и, конечно, при родах, но эти изменения считаются физиологическими и, в общем-то, не влияют на общее состояние человека. Другой вопрос, если объем циркулирующей крови снижается в результате патологических процессов:
- Острая кровопотеря, вызванная травматическим воздействием и повреждением сосуда большого диаметра (или нескольких с меньшим просветом);
- Острое желудочно-кишечное кровотечение, связанное с имеющимися у человека заболеваниями язвенной этиологии и являющееся их осложнением;
- Потеря крови при операциях (даже плановых), возникающая в результате ошибки хирурга;
- Кровотечение при родах, влекущее массивную кровопотерю – одно из самых тяжелых осложнений в акушерстве, приводящее к материнской смертности;
- Гинекологические кровотечения (разрыв матки, внематочная беременность и др.).
Потерю крови организмом можно разделить на два вида: острую и хроническую, причем хроническая переносится больными лучше и не несет такой опасности для жизни человека.
Хроническая (скрытая) кровопотеря обычно вызвана постоянным, но незначительным кровотечением
(опухоли, геморроидальные узлы), при котором успевают включиться компенсаторные, защищающие организм механизмы, чего не происходит при острой кровопотере. При скрытой регулярной потере крови, как правило, ОЦК не страдает, а вот количество кровяных клеток и уровень гемоглобина заметно падает. Это связано с тем, что пополнить объем крови не так уж и сложно, достаточно выпить определенное количество жидкости, а вот произвести новые форменные элементы и синтезировать гемоглобин организм не успевает.
При беременности
Геморрагический шок в акушерстве, возникающей при вынашивании беременности, в родовом акте, а также в раннем/позднем последовом периоде являются одной из значимых причин в структуре материнской смертности на долю которого приходится около 20–25%. Показатель акушерских кровотечений относительно общего числа родов варьирует в пределах 5-8%.
Спецификой кровотечений в акушерстве являются:
- Внезапность их появления и массивность.
- Высокий риск гибели плода, что обуславливает необходимость срочного родоразрешения до момента стойкой стабилизации показателей гемодинамики и завершения инфузионно-трансфузионной терапии в полном объеме.
- Сочетанность с резко выраженным болевым синдромом.
- Быстрое истощение компенсаторно-защитных механизмов. При этом, особенно высокий риск у беременных поздним гестозом и у женщин с осложненным течением родов.
Допустимая кровопотеря в родах при их нормальном течении не должна превышать 250-300 мл (ориентировочно 0,5% массы тела женщины). Такой объем кровопотери относится к «физиологической норме» и не отражается негативно на состоянии роженицы. Основными причинами острой патологической кровопотери при беременности с развитием геморрагического шока являются: внематочная беременность, отслойка/предлежение плаценты, многоплодная беременность, осложнения в течении родов, кесарево сечение, разрыв матки.
К особенностям геморрагического шока при акушерской патологии относятся: частое его развитие на фоне тяжелой формы гестоза беременных, быстрое развивитие гиповолемии, синдрома ДВС, артериальной гипотензии, гипохромной анемии.
При ГШ, развившемуся в раннем послеродовом периоде на фоне гипотонического кровотечения, характерен краткий период неустойчивой компенсации, после чего быстро развиваются необратимые изменения (стойкие нарушения гемодинамики, синдром ДВС с профузным кровотечением, дыхательная недостаточность и нарушением факторов свертывания крови с активацией фибринолиза).
Какой объем крови нужно переливать?
При гемотрансфузии врачи пользуются следующими правилами:
- для кровопотери в 25 % от ОЦК возмещение возможно только кровезаменителями, а не кровью;
- новорожденным и маленьким детям общий объем наполовину совмещают с эритроцитарной массой;
- если ОЦК снижен на 35%, необходимо использовать и эритроцитарную массу, и кровезаменители (1:1);
- общий объем переливаемых жидкостей должен быть выше определенной кровопотери на 15–20 %;
- если выявлен тяжелый шок с потерей 50% крови, то общий объем должен быть в два раза больше, а соотношение между эритроцитарной массой и кровезаменителями соблюдается как 2:1.
Показанием к прекращению непрерывного вливания крови и кровезаменителей считается:
- отсутствие новых признаков кровотечения в течение трех-четырех часов наблюдения;
- восстановление стабильных цифр артериального давления;
- наличие постоянного диуреза;
- компенсация сердечной деятельности.
При наличии ран назначаются антибиотики для профилактики инфицирования.
Сердечные гликозиды и осмотические диуретики типа Маннитола применяются очень осторожно при стабилизации артериального давления и отсутствии противопоказаний по результатам ЭКГ.
Список источников
- Братусь В. Д., Шерман Д. М. Геморрагический шок, патофизиология и клинические аспекты. Киев: Наук. Думка. 1989.
- Гакаев Д. А. Патофизиологические изменения в организме при острой кровопотере [Текст] // Медицина и здравоохранение: материалы IV Междунар. науч. конф. (г. Казань, май 2016 г.). — Казань: Бук, 2016. — С. 37-40.
- Воробьев А.И., Городецкий В.М., Шулутко Е.М., Васильев С.А. Острая массивная кровопотеря. М.: ГЭОТАР-МЕД, 2001.
- Брюсов П.Г. Неотложная инфузионно-трансфузионная терапия массивной кровопотери / П.Г. Брюсов // Гематология и трансфузиология. –1991. – № 2. – С. 8-13.
- Стуканов М.М. Сравнительная оценка вариантов инфузионной терапии у больных с геморрагическим шоком / М.М. Стуканов и др. //Анестезиология и реаниматология. – 2011. – № 2. – С. 27-30.
А как узнать объем кровопотери?
Глядя на теряющего сознание человека, вряд ли сразу можно сказать, сколько крови ушло, поэтому для этого существуют методы определения кровопотери, которые подразделяются на:
- Непрямые, предусматривающие, в основном, визуальную оценку состояния больного (пульс, артериальное давление, состояние кожных покровов, центральной нервной системы, дыхание и др.);
- Прямые, когда производятся определенные действия (взвешивание салфеток во время оперативного вмешательства, взвешивание больного, лабораторные исследования).
Применение этих методов дает возможность разделить гиповолемию на 3 степени кровопотери:
- 1 степень – потеря крови до 25% исходного ОЦК (состояние больного меняется незначительно, для этой степени не характерна яркая симптоматика);
- 2 степень – потеря крови 30-40% исходного ОЦК считается большой и имеет выраженную клиническую картину;
- 3 степень – массивная кровопотеря (потеря более 40% исходного ОЦК).
Конечно, в экстренных случаях на догоспитальном этапе использовать прямые методы диагностики гиповолемии не представляется возможным, однако можно использовать непрямые, где неплохим показателем признан шоковый индекс Альговера (отношение частоты пульса к уровню систолического давления). Замечено, что определенному объему потерянной крови соответствует определенная степень геморрагического шока
. Например:
- 1 степень шока – около 500 мл крови;
- 2 степень шока – порядка 1 л крови;
- 3 степень шока – 2 л и более.
В стационарных условиях больному в срочном порядке проводятся лабораторные исследования:
- Состав крови;
- Гематокрит;
- Относительная плотность крови.
Определение ОЦК с помощью индикаторов (радиоактивных изотопов йода и хрома) является анализом второй очереди.
Взвешивание салфеток или учет крови, собранной в аспиратор, используется в случае оперативных вмешательств, как экстренных, так и плановых.