Сердце – это мышечный насос, который обеспечивает беспрерывное движение крови по сосудам. Вместе сердце и сосуды составляют сердечно-сосудистую систему. Эта система состоит из большого и малого кругов кровообращения. Из левых отделов сердца кровь сначала движется по аорте, затем по крупным и мелким артериям, артериолам, капиллярам. В капиллярах кислород и другие необходимые организму вещества поступают в органы и ткани, а оттуда выводятся углекислый газ, продукты обмена. После этого кровь из артериальной превращается в венозную и опять начинает движение к сердцу. Сначала по венулам, затем по более мелким и крупным венам. Через нижнюю и верхнюю полые вены кровь снова попадает в сердце, только уже в правое предсердие. Образуется большой круг кровообращения.
Венозная кровь из правых отделов сердца по легочным артериям направляется в легкие, где обогащается кислородом, и снова возвращается в сердце – это малый круг кровообращения.
Внутри сердце разделено перегородками на четыре камеры. Два предсердия разделены межпредсердной перегородкой на левое и правое предсердия. Левый и правый желудочки сердца разделены межжелудочковой перегородкой. В норме левые и правые отделы сердца абсолютно раздельны. У предсердий и желудочков разные функции. В предсердиях накапливается кровь, поступающая в сердце. Когда объем этой крови достаточен, она проталкивается в желудочки. А желудочки проталкивают кровь в артерии, по которым она движется по всему организму. Желудочкам приходится выполнять более тяжелую работу, поэтому мышечный слой в желудочках значительно толще, чем в предсердиях. Предсердия и желудочки с каждой стороны сердца соединяются предсердно-желудочковым отверстием. Кровь через сердце движется только в одном направлении. По большому кругу кровообращения из левой части сердца (левого предсердия и левого желудочка) в правую, а по малому из правой в левую.
Правильное направление движения крови обеспечивает клапанный аппарат сердца:
Клапаны:
- трехстворчатый
- легочный
- митральный
- аортальный
Они открываются в нужный момент и закрываются, препятствуя кровотоку в обратном направлении.
Аортальный клапан
Закрывает вход в аорту. Тоже состоит из трех створок, которые имеют вид полулуний. Открывается при сокращении левого желудочка. При этом кровь поступает в аорту. При расслаблении левого желудочка, закрывается. Таким образом, венозная кровь (бедная кислородом) из верхней и нижней полой вен попадает в правое предсердие. При сокращении правого предсердия через трехстворчатый клапан она продвигается в правый желудочек. Сокращаясь, правый желудочек выбрасывает кровь через легочной клапан в легочные артерии (малый круг кровообращения). Обогащаясь кислородом в легких, кровь превращается в артериальную и по легочным венам продвигается в левое предсердие, затем в левый желудочек. При сокращении левого желудочка артериальная кровь через аортальный клапан под большим давлением попадает в аорту и разносится по всему организму (большой круг кровообращения).
Сердечная мышца называется миокардом
Выделяют сократительный и проводящий миокард. Сократительный миокард – это собственно мышца, которая сокращается и производит работу сердца. Для того, чтобы сердце могло сокращаться в определенном ритме, оно имеет уникальную проводящую систему. Электрический импульс для сокращения сердечной мышцы возникает в синоатриальном узле, который находится в верхней части правого предсердия и распространяется по проводящей системе сердца, достигая каждого мышечного волокна
Cначала сокращаются оба предсердия, затем оба желудочка, тем самым обеспечивая поступление крови ко всем органам и тканям организма. Сердечная мышца имеет две оболочки (наружную и внутреннюю). Внутренняя оболочка сердца называется эндокардом. Наружная оболочка сердца называется перикардом.
Тахикардия
Если ваш пульс превышает 100 ударов в минуту, это называется тахикардией. Тахикардия может быть синусовой и относиться к нормальной, физиологической тахикардии. Тахикардии с большой частотой, которые превышают 180 ударов в минуту, возникающие в связи с частой, групповой экстрасистолией, дополнительных путей проведения относятся в группу не нормального быстрого сердечного ритма.
Физическая нагрузка, эмоциональный стресс, некоторые заболевания могут быть причиной ускоренного сердечного ритма, который превышает 100 ударов в минуту.
Когда ритм вашего сердца очень частый или сердцебиение возникает без причины с большой частотой и нерегулярно, это называется тахиаритмией.
Патологическая тахикардия вредна по нескольким причинам. Во-первых, при частом сердцебиении снижается эффективность работы сердца, поскольку желудочки не успевают наполниться кровью, в результате чего понижается артериальное давление и уменьшается приток крови к органам. Во-вторых, ухудшаются условия кровоснабжения самого сердца, поскольку оно совершает большую работу в единицу времени и требует больше кислорода, а плохие условия кровоснабжения сердца увеличивают риск ишемической болезни и последующего инфаркта.
Тахикардия — это не болезнь, а симптом, поскольку она может возникать как проявление многих различных заболеваний. Наиболее частыми причинами тахикардии служат нарушения вегетативной нервной системы, нарушения эндокринной системы, нарушения гемодинамики и различные формы аритмии.
Проводящая система сердца
Сердце как и всякий орган сердце имеет свою нервную систему. Нервная система сердца имеет несколько уровней. Первый и главный водитель ритма сердца это синусовый узел, расположенный в правом предсердии. Ему подчиняется атриовентрикулярный узел, который расположен на границе между предсердиями и желудочками и достаточно часто урежает сердечный ритм, задаваемый синусовым узлом. Дальше нервный импульс идет к желудочкам сердца по ножкам пучка Гисса, которые разделяются на мельчайшие нервные окончания – волокна Пуркинье.
Брадикардия. Медленный ритм сердца
Ритм Вашего сердца обычно бьется с частотой между 60 и 80 ударами в минуту.
Показатель ниже 60 ударов минуту называется брадикардией. У многих людей с хорошей физической формой или если такой ритм возникает во время отдыха и сна, то такой ритм является нормальный. Отличительной особенностью такой брадикардии является то, что при увеличении физической нагрузки сердечный ритм начинает ускоряться, покрывая своей частотой потребность организма.
О брадикардии как о болезни мы говорим тогда, когда ритм имеет очень маленькую частоту, не реагирует увеличением частоты на физическую нагрузку или в ритмичном сокращении возникают большие паузы, которые могут достигать и даже превышать более 2 -х секунд. Такие нарушения приводят к усталости, головокружению и потери сознания.
Наиболее частой причиной медленного ритма сердца:
• Дисфункция синусового узла (CУ).
• Нарушение проведения через атрио-вентрикулярный узел (AV) электрического сигнала из предсердий в желудочки.
Когда брадикардия подтверждена диагностически и такой ритм является единственным проявлением, то такой ритм эффективно корректируется кардиостимулятором. ИКД также может применяться при брадикардиях, но при условии, если к имплантации ИКД есть соответствующие показания (опасные для жизни нарушения ритма сердца).
Роль сердца в организме
На сердце лежит очень ответственная задача — обеспечение циркуляции крови. Почему это так важно? Все дело в том, что каждому органу в организме в той или иной степени необходимо постоянное поступление кислорода и питательных веществ. Помимо этого от органов нужно забирать «отработанный» материал в лице углекислого газа и различных метаболитов. И то и другое обеспечивает кровь, движение которой сопряжено с работой сердца. Сокращаясь с определенной силой и частотой, оно поддерживает постоянную циркуляцию крови по сосудам. Таким образом, остановка сердца или нарушение его работы приводит к кислородному голоданию всего организма.
Сердце — обыкновенная мышца?
Миокард, главный функциональный компонент сердечной стенки, действительно состоит из мышечных волокон, но по строению они значительно отличаются от скелетных мышц. Структурно и биохимически миокард устроен так, что утомления его практически не возникает. «Отдыхает» сердце только в периодах между сокращениями. Для такого режима работы необходимо постоянное поступление кислорода в миокард. Это объясняет тот факт, что если кровоснабжение миокарда нарушается, относительно быстро развивается инфаркт, то есть гибель клеток вследствие недостатка кислорода. Скелетные же мышцы при дефиците кислорода долгое время могут оставаться жизнеспособными.
Что произойдет, если сердце перестанет работать?
Для наглядности достаточно представить ситуацию, когда сердце больше не выполняет свою функцию. В этом случае первым пострадает головной мозг. У человека этот орган достиг наивысшего развития и для своей работы требует соответствующее количество ресурсов. Поэтому как только кровоснабжение останавливается, человек практически моментально теряет сознание, что является признаком грубого нарушения функции мозга. Далее происходит гибель нейронов. Этот процесс начинается с первой минуты после остановки сердца, неуклонно прогрессируя. Через 3 минуты становятся вероятными необратимые изменения мозговой ткани. Даже после удачных реанимационных мероприятий, скорее всего, больной останется инвалидом. Через 5 минут в большинстве случаев происходит гибель коры головного мозга, что выливается в смерть больного. Успешная реанимация на этом этапе может сохранить жизнь. Но можно ли назвать «жизнью» состояние человека, при котором он не способен говорить, двигаться, дышать и размышлять? Более длительная остановка кровообращения неминуемо ведет к гибели.
Конечно, приведенные временные рамки условны. Более молодой и здоровый человек продержится дольше, пожилой и больной — меньше. Но очевидно одно: прекращение работы любого другого органа едва ли может вызвать такую скоропостижную смерть.
Рисунок 1. Что полезно для здоровья сердца. Изображение: МедПортал
Как болит сердце?
Сердечные боли чаще всего обусловлены ишемической болезнью сердца (ИБС). При этом состоянии нарушается кровообращение в самом сердце, и возникает боль вследствие недостатка кислорода. Такая боль имеет свои особенности:
- Локализуется за грудиной.
- Невозможно точно указать болевую точку.
- Сопровождается чувством давления и жжения за грудиной.
- Может распространяться на левое плечо и надплечье, левую руку, нижнюю челюсть.
- Часто появляется на фоне стресса или физической нагрузки.
- Интенсивность варьируется: от чувства дискомфорта до нестерпимой боли.
- При стенокардии боль длится до 10 минут.
- При инфаркте миокарда может длиться часами, сопровождаться удушьем, чувством дурноты.
Существуют и боли, не связанные с ИБС, их называют кардиалгиями. Они могут свидетельствовать о совершенно разных заболеваниях и не всегда связаны с патологией в сердце. Кардиалгии носят различный характер, но редко бывают давящими и жгучими, как при ИБС. Интенсивность их также ниже.
Важно!
При обнаружении любых болей в области сердца нужно обратиться к кардиологу. Если боль интенсивная и длится дольше 10 минут — это повод для вызова скорой медицинской помощи. Игнорировать боль в сердце может быть опасным для жизни.
Другие симптомы сердечной патологии
Заболевания сердца дают о себе знать не только болью, но и другими симптомами:
- Одышка возникает не только при поражении дыхательной системы, но и сердца. Это неблагоприятный симптом, который свидетельствует о запущенности патологического процесса. Причиной ее могут быть клапанные пороки, аритмии, кардиомиопатии и ряд других заболеваний. Одышка также может свидетельствовать о хронической сердечной недостаточности, которая может быть исходом других заболеваний сердца (инфаркт миокарда, гипертоническая болезнь, миокардиты и др.)
- Чувство перебоев в работе сердца возникает чаще всего при различных аритмиях. Может казаться, будто сердце периодически «кувыркается» в груди, а иногда появляется ощущение, что сердце стучит неритмично. Кульминацией такой симптоматики становится потеря сознания на фоне аритмии.
- Редкий пульс часто сигнализирует о нарушении работы проводящей системы сердца. В норме сердце сокращается в частотой 60-89 ударов в минуту. Если, прощупав пульс на запястье, обнаруживается, что это значение ниже 55 ударов, наличие заболевания вполне вероятно. Исключение — профессиональные спортсмены, у которых редкий пульс — нормальное явление.
При физической нагрузке повышается сила и частота сердечных сокращений, и мы хорошо ощущаем собственный пульс. Фото: axesor / Depositphotos
Как питаться, чтобы сохранить здоровье сердца?
Здоровый рацион позволяет добиться профилактики в отношении сразу двух самых частых сердечно-сосудистых патологий: гипертонической болезни и ишемической болезни сердца. Самые эффективные меры — следующие³:
- Снизить потребление насыщенных жирных кислот. Они в большом количестве содержатся во многих дешевых кондитерских изделиях. Лучше выбирать продукты, в составе которых не фигурирует пальмовое, пальмоядровое и кокосовое масло.
- Как источники жиров предпочтительны оливковое масло, орехи, жирные сорта рыбы, морепродукты. Эти продукты содержат моно- и полиненасыщенные жирные кислоты, употребление которых снижает риск сердечно-сосудистых заболеваний (ССЗ).
- Минимизировать в рационе жареные в масле продукты, особенно фастфуд. Содержащиеся в последнем трансжиры повышают риск заболеваний ССЗ.
- Не рекомендуется регулярно употреблять сахаросодержащие напитки типа лимонадов, газировок и соков. Они не удовлетворяют жажду, что приводит к бесконтрольному их потреблению. Простые сахара в таких напитках повышают риск как сахарного диабета, так и ишемической болезни сердца.
- Повысить количество пищевых волокон в рационе. В этом помогут зерновые, фрукты и овощи.
- Уменьшить потребление поваренной соли. Рекомендуемые цифры — до 5 г/сутки, но по новым стандартам максимальное снижение риска ССЗ достигается при употреблении 3 граммов соли в сутки. Этот аспект рациона играет большую роль в контексте гипертонической болезни.
- Полезны продукты с высоким содержанием калия. Этот элемент в большом количестве содержится в свежих фруктах и зелени и способствует снижению артериального давления. Рекомендовано принимать в пищу 400-600 г овощей, фруктов и ягод ежедневно.
Сосуды
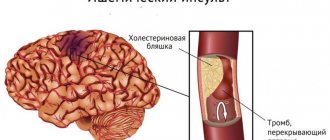
Артерии — сосуды, которые доставляют кровь от сердца к органам. Артериальная система, пронизывающая весь организм, включает в себя артерии сердца, легочные, почечные, селезеночные артерии, аорту, брахиоцефальные артерии, артерии конечностей и др. Поскольку артериям нужно выдерживать немалое давление крови, их стенки изначально эластичны и упруги. Однако в результате атеросклероза стенки артерий ослабляются. Нарушение эластичности стенок сосудов, уменьшение просвета внутри артерий ведут к сердечной недостаточности, ишемической болезни сердца. В результате изменений артериальные стенки расслаиваются, на них образуются аневризмы. Подобные недуги опасны, ведь нарушение в работе лишь одного звена цепочки сердечно-сосудистой системы приведет к патологическим процессам внутри организма.>
Капилляры — сосуды, которые связывают между собой артериальную и венозную системы. Благодаря этим тончайшим сосудам кровь и ткани обмениваются между собой веществами. Капиллярами пронизаны ткани, нуждающиеся в кислороде.
Вены — сосуды, которые несут полученную из капилляров кровь к сердцу.
Сердце (анатомия человека)
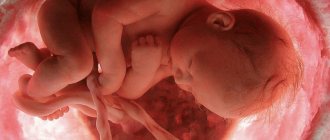
Развитие сердца (анатомия человека)
Закладка сердца появляется у зародыша 1,5 мм длиной в конце 2-й недели внутриутробного развития в виде двух эндокардиальных мешков, возникающих из мезенхимы. Из висцеральной мезодермы формируются мио-эпикардиальные пластинки, которые окружают эндокардиальные мешки. Так возникают два зачатка сердца — сердечные пузырьки, лежащие в шейной области над желточным мешком. В дальнейшем оба сердечных пузырька смыкаются, их внутренние стенки исчезают, в результате чего образуется одна сердечная трубка. Из слоев сердечной трубки, образованных мио-эпикардиальной пластинкой, в дальнейшем формируются эпикард и миокард, а из эндокардиального слоя — эндокард. При этом сердечная трубка перемещается каудально и оказывается расположенной вентрально в вентральной брыжейке передней кишки и покрытой серозной оболочкой, образующей вместе с наружной поверхностью сердечной трубки околосердечную полость.
Сердечная трубка соединяется с развивающимися кровеносными сосудами (см. раздел Кровеносная система, настоящего издания). В ее задний отдел впадают две пупочные вены, несущие кровь из ворсинчатой оболочки, а также две желточные вены, приносящие кровь из желточного пузыря. От переднего отдела сердечной трубки отходят две первичные аорты, которые формируют 6 аортальных дуг (см. раздел Кровеносная система, настоящего издания). Таким образом, кровь идет через трубку одним потоком.
Развитие сердца проходит четыре основные стадии — от однокамерного до четырехкамерного (рис. 139).
Рис. 139. Эмбриональное развитие сердца. а — три стадии развития наружной формы сердца; б — три стадии образования перегородок сердца
Однокамерное сердце
. Вследствие неравномерного роста сердечной трубки происходит формирование S-образного изгиба, что сопровождается изменением ее формы и положения. Первоначально нижний конец трубки перемещается кверху и кзади, а верхний конец — вниз и кпереди. У эмбриона 2,15 мм длиной (3-я неделя развития) в S-образном сердце можно различить четыре отдела: 1) венозный синус, в который впадают пупочные и желточные вены; 2) следующий за ним венозный отдел; 3) артериальный отдел, изогнутый в форме колена и располагающийся позади венозного; 4) артериальный ствол.
Двухкамерное сердце
. Венозный и артериальный отделы сильно разрастаются и между ними возникает глубокая перетяжка. Оба отдела соединяются только посредством узкого короткого канала, называемого ушковым и лежащего на месте перетяжки. Одновременно из венозного отдела являющегося общим предсердием, образуются два выроста — будущие сердечные ушки, которые охватывают артериальный ствол. Оба колена артериального отдела сердца срастаются друг с другом, разделявшая их стенка исчезает, в результате чего создается один общий желудочек. В венозный синус, кроме пупочных и желточных вен, впадают две общие вены, образованные слиянием передних и задних кардинальных вен. В двухкамерном сердце у эмбриона длиной 4,3 мм (4-я неделя развития) различав, ют: венозный синус, общее предсердие с двумя ушками, общий желудочек, сообщающийся с предсердием узким ушковым каналом, и артериальный ствол, ограниченный от желудочка небольшим сужением. В этой стадии развития существует лишь один большой круг кровообращения.
Трехкамерное сердце
. На 4-й неделе развития на внутренней поверхности общего предсердия появляется складка, растущая книзу и образующая у эмбриона длиной 7 мм (начало 5-й недели) перегородку, разделяющую общее предсердие на два: правое и левое. Однако в перегородке остается отверстие (овальное окно), через которое кровь из правого предсердия переходит в левое. Ушковый канал разделяется на два предсердно-желудочковых отверстия.
Четырехкамерное сердце
. У эмбриона длиной 8-10 мм (конец 5-й недели) в общем желудочке формируется растущая снизу вверх перегородка, разделяющая общий желудочек на два: правый и левый. Общий артериальный ствол также делится на два отдела: будущую аорту и легочный ствол, которые соединяются соответственно с левым и правым желудочками. Одновременно в артериальном стволе и его двух частях происходит формирование полулунных клапанов. В дальнейшем из правой общей кардинальной вены образуется верхняя полая вена. Левая общая кардинальная вена подвергается обратному развитию и преобразуется в венечный венозный синус сердца (см. раздел Кровеносная система, настоящего издания).
содержание .. 140 141 142 143 144 145 146 147 148 149 ..
Где находится сердце
Сердце располагается в грудной полости непосредственно за грудиной. Большая его часть находится слева по отношению к грудине, посередине и справа от нее — меньшая. Однако крайне редко сердце может находиться, наоборот, больше справа от грудины. Такая анатомическая особенность называется декстрокардией.
С двух сторон сердце окутывают легкие, спереди оно небольшим участком касается непосредственно грудной клетки, а сзади проходят позвоночник, сосуды, нервы, пищеварительный и дыхательный тракты. Таким образом, сердце как бы «замуровано» органами и костными образованиями со всех сторон. Промежуток между легкими, грудиной и позвоночником, в котором находится сердце, называется средостением.
Как отличить сердечную боль от других?
Боль при межреберной невралгии, патологии дыхательной системы и костно-мышечного аппарата очень похожа на боль в сердце. Если не знать некоторых особенностей такого типа болей, можно легко принять имеющиеся ощущения за сердечную патологию. Проблемы с сердцем маловероятны, если:
- Вы легко можете указать болевую точку, то есть очаг боли небольшой.
- Боль возникает при поворотах туловища, резких движениях.
- Полный вдох усиливает интенсивность болевых ощущений.
- Ощупывание болевого участка на грудной клетке усиливает боль.
- Прием анальгетиков типа нурофена снижает болевые ощущения.
Несмотря на такие, казалось бы, четкие различия болевых синдромов, боль при сердечной патологии иногда может быть атипичной. В этом случае даже врач не всегда может правильно поставить диагноз, основываясь лишь на характеристиках боли. Например, известны случаи, когда пациент обращается к стоматологу по поводу боли в нижней челюсти, даже не подозревая, что в данном случае это симптом стенокардии. Известны и другие варианты атипичных симптомов. Поэтому все впервые выявленные боли в области сердца — повод для обращения к врачу.
Некоторые заболевания врач может определить, просто послушав биение сердца. Фото: branin / freepik.com
Физиология — принцип работы сердца человека
Подробнее рассмотрим принципы и закономерности работы сердца.
Сердечный цикл
Когда взрослый человек спокоен, его сердце сжимается примерно в диапазоне 70-80 циклов в минуту. Один удар пульса равняется одному сердечному циклу. При такой скорости сокращения один цикл совершается примерно за 0,8 секунды. Из которых время сокращения предсердий — 0,1 секунды, желудочков — 0,3 секунды и период расслабления — 0,4 секунды.
Частоту цикла задает водитель сердечного ритма (участок мышцы сердца, в котором возникают импульсы регулирующие частоту сердечных сокращений).
Различают следующие понятия:
- Систола (сокращение) — практически всегда под этим понятием подразумевают сокращение желудочков сердца, что приводит к толчку крови по артериальному руслу и максимизации давления в артериях.
- Диастола (пауза) — период, когда сердечная мышца находится в стадии расслабления. В этот момент происходит наполнение камер сердца кровью и снижается давление в артериях.
Так измеряя артериальное давление всегда записывают два показателя. В качестве примера возьмём цифры 110/70, что они означают?
- 110 — это верхнее число (систолическое давление), то есть это давление крови в артериях в момент сердечного сокращения.
- 70 — это нижнее число (диастолическое давление), то есть это давление крови в артериях в момент расслабления сердца.
Простое описание сердечного цикла:
- Сердечный цикл (анимация)
В момент расслабления сердца, предсердия, да и желудочки (через открытые клапаны), наполняются кровью.
- Происходит систола (сокращение) предсердий, что позволяет полностью переместить кровь из предсердий в желудочки. Сокращение предсердий начинается с места впадения в него вен, что гарантирует первичное сжатие их устьев и невозможность крови вылиться обратно в вены.
- Предсердия расслабляются, а клапаны отделяющие предсердия от желудочков (трёхстворчатый и митральный) закрываются. Происходит систола желудочков.
- Систола желудочков выталкивает кровь в аорту через левый желудочек и в лёгочную артерию через правый желудочек.
- Следом наступает пауза (диастола). Цикл повторяется.
Условно, на один удар пульса приходится два сердечных сокращения (две систолы) — сначала сокращаются предсердия, а затем желудочки. Помимо систолы желудочков, существует систола предсердий. Сокращение предсердий не несёт ценности при размеренной работе сердца, поскольку в таком случае время расслабления (диастолы) хватает на то чтобы наполнить желудочки кровью. Однако стоит сердцу начать биться чаще и систола предсердий приобретает решающее значение — без неё желудочки просто не успели бы наполниться кровью.
Толчок крови по артериям осуществляется только при сокращении желудочков, именно эти толчки-сокращения называются пульсом.
Сердечная мышца
Уникальность сердечной мышцы заключается в её способности к ритмичным автоматическим сокращениям, чередующимся с расслаблениями, которые совершаются непрерывно в течении всей жизни. Миокард (средний мышечный слой сердца) предсердий и желудочков разделён, что позволяет сокращаться им отдельно друг от друга.
Кардиомиоциты — мышечные клетки сердца с особым строением, позволяющим особенно координировано передавать волну возбуждения. Так есть два типа кардиомиоцитов:
- обычные рабочие (99% от общего числа клеток сердечной мышцы) — предназначены для принятия сигнала от водителя ритма посредством проводящих кардиомиоцитов.
- особые проводящие (1% от общего числа клеток сердечной мышцы) кардиомиоциты — формируют проводящую систему. По своим функция они напоминают нейроны.
Как и скелетные мышцы, мышца сердца способна увеличиваться в объеме и повышать эффективность своей работы. Объём сердца у спортсменов, тренирующих выносливость, может быть больше на 40%, чем у обычного человека! Речь идёт о полезной гипертрофии сердца, когда оно растягивается и способно прокачивать за один удар большее число крови. Существует и другая гипертрофия — называемая «спортивное сердце» или «бычьем сердцем».
Суть в том, что у некоторых спортсменов увеличивается масса самой мышцы, а не её способность к растяжению и проталкиванию больших объёмов крови. Причиной тому служат безответственно составленные программы тренировок. Абсолютно любые физические упражнения, особенно силовые, должны быть построены на базе кардиотренировок. Иначе чрезмерные физические нагрузки на неподготовленное сердце вызывают дистрофию миокарда, что приведёт к ранней смерти.
Проводящая система сердца
Проводящей системой сердца называется группа особых образований, состоящих из нестандартных мышечных волокон (проводящих кардиомиоцитов), и служащих механизмом для обеспечения слаженной работы отделов сердца.
Путь прохождения импульса
Эта система обеспечивает автоматизм сердца — возбуждение импульсов, рождающихся в кардиомиоцитах без внешнего раздражителя. В здоровом сердце, главный источник импульсов — синоатриальный (синусовый) узел. Он является ведущим и перекрывает импульсы от всех остальных водителей ритма. Но если возникает какое-либо заболевание приводящее к синдрому слабости синусового узла, то другие участки сердца принимают на себя его функцию. Так атриовентрикулярный узел (автоматический центр второго порядка) и пучок Гиса (АЦ третьего порядка) способны активизироваться при слабости синусового узла. Бывают случаи когда вторичные узлы усиливают собственный автоматизм и при нормальной работе синусового узла.
Синусовый узел расположен в верхней задней стенке правого предсердия в непосредственной близости от устья верхней полой вены. Данный узел инициирует импульсы с частотой примерно 80-100 раз в минуту.
Атриовентрикулярный узел (АВ) размещен в нижней части правого предсердия в атриовентрикулярной перегородке. Данная перегородка предотвращает распространение импульса непосредственно в желудочки, минуя АВ узел. Если синусовый узел ослаблен, то атриовентрикулярный возьмёт на себя его функцию и начнёт передавать импульсы сердечной мышце с частотой в 40-60 сокращений в минуту.
Далее атриовентрикулярный узел переходит в пучок Гиса (предсердно-желудочковый пучок подразделяемый на две ножки). Правая ножка устремляется к правому желудочку. Левая ножка делится ещё на две половины.
До конца не изученной является ситуация с левой ножкой пучка Гиса. Считается, что левая ножка волокнами передней ветви устремляется к передней и боковой стенке левого желудочка, а задняя ветвь снабжает волокнами заднюю стенку левого желудочка, и нижние части боковой стенки.
В случае слабости синусового узла и блокады атриовентрикулярного, пучок Гиса способен создавать импульсы со скоростью 30-40 в минуту.
Проводящая система углубляется и далее разветвляясь на более мелкие ветви переходя в итоге в волокна Пуркинье, которые пронизывают весь миокард и служат передаточным механизмом для сокращения мышц желудочков. Волокна Пуркинье способны инициировать импульсы с частотой 15-20 в минуту.
Исключительно тренированные спортсмены могут иметь нормальную частоту сердечных сокращений в покое вплоть до самой низкой зарегистрированной цифры — всего лишь 28 сокращений сердца в минуту! Однако для среднего человека, пусть даже и ведущего очень активный образ жизни, частота пульса ниже 50 ударов в минуту может быть признаком брадикардии. Если у вас наблюдается такая низкая частота пульса, то следует пройти обследование у кардиолога.
Сердечный ритм
Частота сердечных сокращений у новорождённого может быть около 120 ударов в минуту. С взрослением пульс обычного человека стабилизируется в границах от 60 до 100 ударов в минуту. Хорошо тренированные спортсмены (речь идет о людях с хорошо тренированной сердечно-сосудистой и дыхательной системах) имеют пульс от 40 до 100 сокращений в минуту.
Ритмом сердца управляет нервная система — симпатическая усиливает сокращения, а парасимпатическая ослабляет.
Сердечная деятельность, в определенной степени, зависит от содержания в крови ионов кальция и калия. Другие биологически активные вещества тоже вносят свою лепту в регуляцию ритма сердца. Наше сердце может начать биться чаще под влиянием эндорфинов и гормонов выделяемых при прослушивании любимой музыки или поцелуе.
Кроме того, эндокринная система способна оказывать существенное влияние на сердечный ритм — и на частоту сокращений и на их силу. К примеру, выделение надпочечниками всем известного адреналина вызывает учащение сердечного ритма. Противоположным по эффекту гормоном является ацетилхолин.
Сердечные тоны
Одним из самых простых методов диагностирования заболеваний сердца является прослушивание грудной клетки с помощью стетофонендоскопа (аускультация).
В здоровом сердце, при проведении стандартной аускультации слышно только два сердечных тона — их называют S1 и S2:
- S1 — звук раздающийся при закрытии атриовентрикулярных (митральный и трехстворчатый) клапанов во время систолы (сокращения) желудочков.
- S2 — звук раздающийся при закрытии полулунных (аортальный и легочный) клапанов во время диастолы (расслабления) желудочков.
Каждый звук состоит из двух компонентов, но для человеческого уха они сливаются в один из-за очень малого промежутка времени между ними. Если в обычных условиях аускультации становятся слышны дополнительные тоны, то это может говорить о каком-либо заболевании сердечно-сосудистой системы.
Иногда в сердце могут прослушиваться дополнительные аномальные звуки, которые называются шумами в сердце. Как правило, наличие шумов говорит о какой-либо патологии сердца. К примеру, шум может вызвать возврат крови в обратном направлении (регургитация) в связи с неправильной работой или повреждением какого-либо клапана. Однако шум не всегда является симптомом заболевания. Для уточнения причин появления дополнительных звуков в сердце стоит сделать эхокардиографию (УЗИ сердца).