Разновидности заболевания
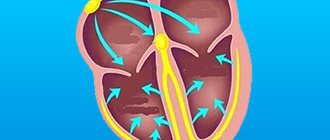
Под инсультом понимается патология, сопровождающаяся нарушением кровообращения на определенных участках головного мозга. Состоянию сопутствуют кислородное голодание, резкий дефицит питательных веществ, что в итоге приводит к гибели клеток мозга. В результате происходит полная или частичная потеря функций, за которые отвечала пораженная область.
В зависимости от первопричины выделяют две разновидности инсульта:
- Ишемический (наиболее распространенный). Выступает следствием закупорки просветов церебральных сосудов. Заболевание прогрессирует медленно и не сопровождается кровоизлиянием, но сопровождается отмиранием клеток головного мозга.
- Геморрагический. Обусловлен кровоизлиянием в ткани головного мозга в результате разрыва местного сосуда. Из-за скопления крови и оказываемого давления на определенный участок головного мозга происходит нарушение его функций.
Важно! Причиной инсульта может выступать цереброваскулярная болезнь.
Симптомы, признаки и первая помощь
С каждым человеком может случиться инсульт, именно поэтому так важно знать первичную симптоматику состояния. На него указывают:
- слабость в конечностях;
- обморочные состояния;
- онемение половины лица, перекошенность черт;
- сильная головная боль;
- нарушение речи, ее непонимание;
- различные нарушения зрения;
- полный или частичный парез;
- нарушение координации движений вплоть до ее полной утраты;
- нарушение кожной чувствительности;
- нестабильность и напряженность пульса.
Если говорить о том, какое давление при инсульте возможно, то его показатели могут быть и низкими, и высокими. Чтобы удостовериться в том, что у больного случился инсульт, его надо попросить выполнить несколько привычных действий. Например, широко улыбнуться или произнести несколько слов. У него это не получится: пораженная часть лица останется неподвижной, а речь будет нечеткой, словно рот человека заполнен кашей и он пытается сквозь нее говорить.
Что делать, если такое происходит? Прежде всего сразу вызвать бригаду «скорой». Больного уложить, чтобы голова была приподнята по отношению к ногам, расстегнуть воротник, с женщины снять бюстгальтер. Человек должен дышать полной грудью. Пытаться понизить давление своими силами категорически запрещается.
Какое АД может спровоцировать развитие инсульта?
При каком уровне АД может наступать инсульт и способно ли развиваться состояние при нормальном давлении? Стоит отметить, что чаще всего удар формируется у гипертоников. Причинами выступают:
- стабильно высокое АД, не снижающееся даже на фоне приема медикаментов;
- резкие скачки показателей, обусловленные стрессовой ситуацией либо значительной физической нагрузкой;
- отказ от терапии гипертонии и сердечных заболеваний.
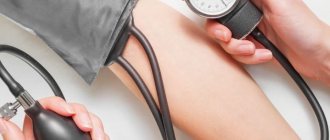
Физиологическим уровнем АД, при котором все системы организма работают в естественном режиме, медики называют уровень 120/80 мм. рт. ст. При его повышении до 180/120 можно говорить о развитии гипертонического криза, который может вполне легко перейти в апоплексический удар (инсульт).
Опасность в плане развития патологии представляет слишком малая разница между верхним и нижним показателями артериального давления. Если она составляет менее 40 единиц, то значительно повышается вероятность закупорки сосудистого просвета. Поэтому АД 130/110 с большей долей вероятности может спровоцировать развития инсульта, нежели давление в 160/90.
Поддержание давления на здоровом уровне
Чтобы снизить риск инсульта при гипертонии, необходимо отказаться от лекарств, повышающих давление (при возможности отказа, обязательно проконсультироваться предварительно с врачом), также отказаться от алкоголя, курения и нормализовать режим дня. А если еще удастся минимизировать уровень стресса, то повышение давления вам вряд ли грозит. В общем, главное соблюдать здоровый образ жизни, и тогда риск инсульта резко падает. То же самое касается остальных людей, а не только гипертоников.
Допустимые показатели и отклонения давления после удара
Какое АД должно быть у больного после инсульта? Все будет зависеть от разновидности патологии.
Ишемическая форма
В течение нескольких первых часов после формирования состояния почти у всех больных отмечаются высокие показатели АД. Это защитная реакция мозга, направленная на стабилизацию работы миокарда. Именно поэтому подбирать гипотензивные средства должен специалист, учитывая текущее состояние пациента.
Неправильно подобранные лекарственные средства могут слишком сильно снижать АД. Худшим исходом в этом случае может выступать смерть человека. К тому же и восстановление после инсульта будет более длительным и сложным.
Показаниями для экстренного снижения уровня давления крови становятся:
- повышение до 180/220–100/120 мм. рт. ст;
- необходимость введения противотромбозного средства;
- развитие недостаточности системного кровообращения;
- диагностирование аневризмы/артериовенозной мальформации сосудов головного мозга;
- нарушения в работе почек.
В течение первых 48–72 часов после произошедшего ишемического инсульта можно снизать АД не больше чем на 15 % по отношению к имеющемуся. В это время повышение давление является нормой.
Важно! У пациентов, не имеющих в анамнезе гипертонической патологии, АД не должно опускаться ниже 165/95 мм. рт. ст. При наличии заболевания минимальный уровень определяется показателями в 185/105 мм. рт. ст.
Очень важно оградить больного от факторов, способных спровоцировать резкое повышение давления крови. Таковыми выступают нервное перенапряжение, сильные боли, задержка жидкости.
Геморрагическая форма
Эта разновидность инсульта происходит на фоне значительного повышения уровня артериального давления, поэтому гипотензивная терапия должна быть начата как можно раньше. Прием препаратов способствует:
- уменьшению объема гематомы, остановке ее распространения;
- снижению внутричерепного давления;
- блокировке развития отечности тканей головного мозга.
Критическим уровнем АД, при достижении и преодолении которого необходимо принимать меры по снижению, считается показатель в 140/90 мм. рт. ст. Но снижение должно быть постепенным. В течение суток его можно опустить только на 20% по отношению к текущему.
Низкое и высокое артериальное давление
В течение первых 24 часов после удара сохранение повышенного давления – допустимая норма. Опасность представляет высокое давление, удерживающееся после инсульта в течение недели. Симптом указывает на неверно проводимое лечение. Больной в этом случае становится нетрудоспособным, у него формируются нарушения неврологического характера.
Столь негативные последствия для здоровья пациента обусловлены продолжающимся нарастанием отека головного мозга, в результате чего происходит вклинивание его стволовой части в затылочную. Не исключено нарушение процессов дыхания плоть до развития критического состояния, а также сердечной недостаточности и остановки сердца.
Осложнения гипертонического криза
Если давление, несмотря на проводимую терапию, все равно скачет, то последствия могут быть следующими:
- повторный удар;
- расширение очага ишемии;
- развитие энцефалопатии;
- кровоизлияние в черепную коробку.
Почему после инсульта у больного низкое давление и почему это состояние рассматривается врачами, как негативное? Стремительное снижение АД происходит на фоне следующих патологических состояний:
- развитие обширного инсульта;
- поражение ствола головного мозга;
- формирование кардиогенного шока на фоне инфаркта;
- нарушение сердечного ритма;
- обезвоживание;
- закупорка легочных артерий;
- заражение крови;
- аневризма.
Низкие показатели АД в период реабилитации указывают на прогрессирование патологии. Прогнозы в этом случае крайне неблагоприятные, касается это и восстановления, и жизни человека. Снижение АД может происходить на фоне регулярного приема гипертонических средств, которые были назначены больному еще до развития удара.
Но если причиной тому является не медикаментозное лечение, то это сигнал о том, что организм неспособен самостоятельно регулировать АД в результате нарушения мозговой циркуляции крови. Медицинская статистика показывает, что выраженная гипотензия в течение первых нескольких суток после произошедшего инсульта становится причиной смерти больного.
Чем крупнее организм живого существа, тем реже его пульс. Сердце собаки в среднем бьется в ритме 120 уд/м, у лошади — 55 уд/м, у слона — 27 уд/м. Трудно поверить, но пульс кита равен всего 6-7 уд/м. А вот рекордсменом по скорости можно назвать этрусскую мышь. Ее сердечко способно выдавать до 1300 уд/м! Что касается человека, комфортный темп для него варьируется, как правило, в пределах 60-90 уд/м. Проблемы начинаются тогда, когда правильный ритм сбивается. Что такое аритмия, чем она опасна, способна ли привести к инсульту, и как вовремя распознать проблему, рассказывает врач-кардиолог кардиологического отделения ГУ «Республиканский клинический медицинский центр» Наталья Александровна Добросольцева
.
Норма
— Что такое правильное сердцебиение?
— Природа наградила человека 4-х камерным сердцем, которое состоит из двух желудочков и двух предсердий. В правом предсердии находится «главный командующий» сердечным ритмом — синусовый узел. Именно в его клетках «зарождается» пусковой импульс, который задает ритм и правильную последовательность сокращения сердца здорового человека. Однако источник электрического импульса может исходить и из других областей сердца. В таких случаях его ход «сбивается» или притормаживается, что приводит к различным нарушениям.
Любые изменения ритма — это повод насторожиться. Существуют опасные и неопасные формы «сбоя» в работе сердца, но определить это может только врач. Самостоятельно ставить себе диагноз ни в коем случае нельзя.
Интересно:
— Существует теория о том, что каждому человеку отведено конечное число сердечных сокращений — всего порядка 2-2,5 миллиардов ударов за всю жизнь. Чем быстрее ритм, тем скорее расходуется этот «запас». У долгожителей пульс обычно спокойный, по крайней мере среди мужчин, как утверждают датские исследователи.
— Каким должен быть пульс?
— Вы удивитесь, но четких критериев не существует. Одни специалисты считают нормой пульс от 60 до 80 уд/м, другие — от 55 до 90 уд/м. На самом деле норма для каждого человека индивидуальна и может зависеть от возраста, степени физической подготовки, имеющихся заболеваний, эмоционального состояния и образа жизни.
Учащенный пульс (выше 80 уд/м) часто встречается при беременности, волнении, хроническом стрессе, во время физической нагрузки. Порой быстрое сердцебиение — это и вовсе врожденная особенность, которая не приносит вреда здоровью.
Более редкий пульс (ниже 60 уд/м) часто встречается у людей, которые регулярно занимаются физическими нагрузками (не только профессиональным спортом). И, кстати, он также может быть врожденным. «Отдыхает» сердце, когда человек спит. В этот период пульс замедляется до 35-50 уд/м, особенно в фазе глубокого сна.
Интересно:
— У младенцев сердце бьется быстрее, чем у взрослых. Пульс малыша от рождения и до 3 месяцев колеблется в пределах 100-150 уд/м. Чем старше ребенок, тем больше эти границы смещаются в сторону более спокойного ритма.
— Зависит ли частота пульса от пола?
— Более редкий ритм сердца для мужчин (при условии хорошего общего здоровья) может считаться нормой. Женщинам же свойственен более частый ритм, но так бывает не всегда. Кардиологи в любом случае изучают общую картину состояния организма. Пол играет здесь не столь значимую роль, как многие думают.
Не норма
— Что считается нарушением?
— Нарушение ритма сердца (аритмия) возникает в том случае, когда электрические импульсы, инициирующие сердечные сокращения, функционируют неправильно, заставляя сердце биться слишком быстро или слишком медленно, или нерегулярно (не ритмично).
— Почему так происходит?
— В основе аритмии лежит изменение условий формирования возбуждения сердечной мышцы или аномалии путей его распространения.
Причин может быть множество. Среди них:
- болезни сердца;
- высокое артериальное давление;
- сахарный диабет;
- курение;
- чрезмерное употребление алкоголя и кофеина;
- стресс;
- заболевания щитовидной железы;
- электролитные нарушения (слишком низкая или слишком высокая концентрация влияют на электрическую активность сердца);
- анемия (снижение количества переносящих кислород красных кровяных клеток).
Употребление стимуляторов также является причиной нарушений ритма сердца. Амфетамин и кокаин могут поражать сердечную мышцу и приводить к внезапной сердечной смерти вследствие фибрилляции желудочков.
— Считается, что аритмия — проблема пожилых людей. Так ли это?
— Можно взять практически любого человека (пусть молодого, и пусть даже без жалоб на здоровье), установить специальный аппарат, который будет регистрировать сердечный ритм в течение суток, и, поверьте, хотя бы минимальные сбои в работе сердца обнаружатся с гарантией 99,9%. Это вовсе не значит, что будет выявлена патология, я лишь хочу сказать, что идеального сердца нет ни у кого. Мы же не роботы.
Аритмия — проблема распространенная, и у молодежи она, к сожалению, тоже встречается. Но все-таки возраст играет свою роль. Чем старше человек, тем больше жесткость стенок миокарда (мышечный средний слой сердца, составляющий основную часть его массы), увеличиваются размеры сердца, изменяется структура самой мышцы. Эти факторы влияют на способность сердца должным образом сокращаться и провоцируют появление самого распространенного вида нарушения ритма — мерцательной аритмии. Поэтому у пожилых людей риски, конечно же, выше.
— В чем главная опасность аритмии?
— В тяжелых случаях, ввиду недостаточного сердечного выброса, она может провоцировать головокружения, потерю сознания, ухудшение кровоснабжения сердца и головного мозга.
Некоторые виды аритмии (например, все та же мерцательная) могут способствовать возникновению инсульта. В левом предсердии есть своеобразный кармашек, который называют ушком. В этой области кровоток замедлен. При очень быстром хаотичном сокращении волокон предсердия в данную зону забиваются форменные элементы (клеточная часть крови) и формируется тромб. Если в какой-то момент ушко тоже сократилось, существует риск, что оно вытолкнет тромб, и кровь понесет его к близлежащим сосудам головы.
Существует шкала, по которой доктор оценивает риски образования тромбов для конкретного человека. Если эти риски высоки, человеку назначаются специальные препараты.
Как вовремя распознать аритмию
— В каких случаях нужно незамедлительно вызывать скорую помощь?
— В случаях, когда сбои ритма возникли впервые, становится плохо, трудно идти, кружится голова, при этом появляются любые некомфортные ощущения в груди.
Если же человек подозревает у себя аритмию, но при этом чувствует себя хорошо, сходить к врачу, конечно, стоит, но паниковать и вызывать скорую помощь не нужно. Кстати, давно появились тонометры с функцией распознавания аритмии, и они очень удобны в использовании. Если индикатор аритмии привлек ваше внимание впервые, то повторите измерение через несколько минут, понаблюдайте за собой в течение нескольких часов и, если ситуация будет повторяться, тогда стоит обратиться к врачу.
При бессимптомных приступах аритмии для выявления начала приступа рекомендую измерять таким аппаратом давление через равные промежутки времени (ежедневно), так как существует «золотое окно» — период для безопасного восстановления ритма в 48 часов. Если организм за данный промежуток не справляется самостоятельно, обсудите это с врачом.
— Как часто нужно проверять сердце?
— При отсутствии подозрительных симптомов рекомендую делать это в рамках классической диспансеризации раз в год. Выполните хотя бы общий анализ крови и электрокардиограмму сердца. Если что-то смутит вашего врача, скорее всего, дополнительно нужно будет проверить гормоны щитовидной железы, электролитный состав крови, в некоторых случаях показано холтеровское мониторирование кардиограммы (аппарат, который отслеживает кардиограмму сердца в течение суток, 3 суток или недели).
Что делать
— Как лечится аритмия?
— В зависимости от вида аритмии и степени ее опасности доктор выбирает тактику наблюдения, медикаментозной терапии или хирургического вмешательства.
— Всегда ли нужен кардиостимулятор?
— Конечно, нет. Часто люди думают, что кардиостимулятор каким-то образом лечит сердце, но это не так. Он лишь не дает сердцу биться реже заданной границы в нужном диапазоне частоты, а также позволяет врачу правильно назначить в адекватных дозировках медикаментозную антиаритмическую терапию.
Существует также такой вид стимулятора как кардиовертер- дефибриллятор, который помогает вовремя устранить угрожающие жизни нарушения ритма. Он как чуткий спасатель внимательно «слушает» сердечко, и, если вдруг распознает опасную аритмию, тут же ее купирует с помощью импульсов.
— Каких правил должен придерживаться человек, у которого часто наблюдается аритмия?
— Сперва нужно выяснить (вместе с врачом), что является провоцирующим фактором нарушения сердечного ритма. Таковыми часто бывают:
- алкоголь;
- газированные напитки;
- повышенное давление;
- переедание;
- чрезмерная физическая нагрузка
и так далее.
В соответствии с этим пунктом нужно пересмотреть свой образ жизни, исключить провоцирующий фактор.
Физическую активность полностью убирать не стоит, просто она должна быть умеренной. Посоветуйтесь со своим доктором. Кому-то подходит простая ходьба, кому-то йога или пилатес, кому-то необходима специальная лечебная гимнастика, но двигаться нужно обязательно, не допуская перегибов.
Интересно:
— У профессиональных спортсменов риск возникновения аритмии достаточно высок. А все потому, что сердце — это тоже мышца и постоянные тренировки влияют и на него. Стенки миокарда становятся толще, а чем они толще, тем выше риск изменения «электрики сердца», и инициирующий импульс может возникнуть в другой области, что спровоцирует аритмию. Поэтому спортсменам необходимо врачебное наблюдение и своевременное ограничение нагрузок.
Что касается питания, какой-то особой диеты не требуется. В отдельных случаях специалист может порекомендовать продукты с большим содержанием магния, кальция, калия или прописать курс витаминов и минералов.
103.by
Автор:
Проль Екатерина
Фото:
Дмитрий Рыщук
Причины скачков АД
Резкое колебание АД после инсульта происходит тогда, когда органы и системы организма неспособны выполнять свои функции. Чаще всего страдает именно головной мозг. На фоне нестабильного АД ухудшается и сердечное, и периферическое кровообращение, а также происходит разрушение стенок сосудов. У больного формируется острая форма атеросклероза. Не исключается развитие повторных инсультов.
Основная опасность заключается не в повышении или понижении давления, а в его постоянном колебании
В качестве ведущих причин резких изменений артериального давления, возникающих после инсульта, выступают:
- нарушения в работе центральной нервной системы;
- малая подвижность сосудодвигательного центра;
- высокое содержание сахаров крови;
- гормональный дисбаланс;
- изменения электролитного состава крови.
Важно! При геморрагической форме инсульта высок риск развития повторного удара. Происходит это, как правило, на пятые–шестые сутки после первого удара.
Инсульт у гипотоников
Развитие инсульта возможно и при низком давлении (у людей, страдающих от гипотонии). Обусловлено формирование патологии неспособностью организма к самостоятельному устранению надвигающегося удара. Спровоцировать инсульт у гипотоников могут особенности образа жизни человека, стрессовые ситуации, нарушения в работе внутренних органов и систем в целом, прием гипотензивных лекарственных средств
Причиной развития инсульта на фоне гипотонии способны выступать:
- резкое повышение показателей артериального давления – возникает как результат сильного стресса, переутомления, в качестве побочного действия у лекарственного средства;
- разрыв аневризмы – может быть спровоцирован подъемом тяжести, пребывании в длительном наклонном положении в жарких помещениях либо под открытым солнцем – нарушение целостности сосуда происходит в результате перенапряжения;
- нарушение свертываемости крови – в этом случае вероятность образования тромбов и закупорка сосудов головного мозга увеличивается.
При хронической форме гипотонии вероятность развития ишемического инсульта с возрастом значительно увеличивается. При наличии сердечно-сосудистых патологий увеличивается риск формирования гемодинамического инсульта. Это подтип ишемической формы, обусловленный декомпенсацией кровообращения. Его причиной могут выступать:
- атриовентрикулярная блокада;
- инфаркт миокарда;
- синдром слабого синусового узла;
- фибрилляция предсердий.
Болезнь Паркинсона часто сопровождается гипотоническими кризами, которые, в свою очередь, могут вызывать развитие гемодинамического инсульта. У гипотоников признаки, указывающие на формирование геморрагической формы удара, практически полностью отсутствуют.
Состояние характеризуется медленным началом и длительным периодом сохранения симптоматики повреждения мозга при пониженном давлении. Ни потеря сознания, ни головные боли у больного не наблюдаются. Но вот для ишемического инсульта типичны практически все предвестники. Чаще всего симптоматика возникает по ночам либо в утренние часы.
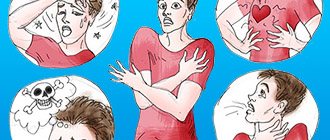
Симптомы, признаки инсульта
Все симптомы инсульта головного мозга развиваются резко, быстро, проявляются внезапно:
- слабость, онемение, утрата чувствительности, паралич одной половины тела или лица, руки, ноги;
- интенсивная головная боль, описываемая пациентами как самая сильная в жизни;
- нарушение речи (человек не может говорить либо ему это удается с трудом), непонимание речи собеседника;
- ухудшение четкости зрения, оно расфокусировано либо полностью отсутствует в одном глазу;
- головокружение, расстройство координации движений, равновесия, ходьбы, иногда – потеря сознания;
- тошнота, рвота.
Важно: если вы стали свидетелем подобной симптоматики – немедленно вызывайте скорую помощь! Инсульт – неотложное состояние, требующее немедленной экстренной госпитализации!
Несведущие люди могут легко принять такие признаки за алкогольное либо наркотическое опьянение, поэтому крайне важно знать и отличать симптомы. Ведь скорость оказания медицинской помощи здесь играет ключевую роль – счет идет буквально на минуты, смерть от ОНМК напрямую связана с промедлением. Чем скорее будет госпитализирован пострадавший, тем меньше будут последствия инсульта и тем выше шансы сохранить жизнь.
Для облегчения определения возникновения инсульта врачи рекомендуют пользоваться тремя основными приемами распознавания. Их называют правилом «УЗП», это аббревиатура по первым буквам слов, обозначающих действие, которое просят совершить человека:
- У – улыбнуться. При инсульте улыбка нередко выглядит «кривой», неестественно перекошенной, когда один угол рта опущен, а другой приподнят.
- З – заговорить. Сказать несложное предложение, наподобие «Сегодня обещали хорошую погоду». Зачастую (но не всегда!) наблюдается неправильное произношение.
- П – поднять одновременно руки. Если одна рука непроизвольно отстает в движении или опускается – высока вероятность ОНМК.
При вызове скорой помощи обязательно опишите диспетчеру симптомы, такие случаи требуют вызова специализированной реанимационной бригады и доставки в профильную клинику. Не стоит пытаться самостоятельно доставить пациента в больницу, поскольку не все медицинские учреждения могут обеспечить требуемый комплекс экстренных медицинских мер и драгоценное время будет потеряно.
Первая помощь при инсульте
До приезда бригады медиков нужно оказать больному помощь:
- Уложить в горизонтальное положение, приподняв плечи, шею и голову на 30° относительно туловища (подложить подушку, валик из одежды).
- Обеспечить доступ свежего воздуха (расстегнуть стесняющую одежду, открыть окно).
- Повернуть его голову набок во избежание попадания рвотных масс в дыхательные пути.
Ни в коем случае нельзя давать пищу или воду – частичный паралич органов глотания способен спровоцировать попадание еды или питья в органы дыхания и последующее удушье. Другими словами, человек может захлебнуться или подавиться, что с большой вероятностью вызовет смерть на фоне ОНМК.