Что это такое
В норме импульс берет начало в синусовом узле правого предсердия – там, где в него впадает верхняя полая вена. Далее волна идет по предсердиям и оказывается в следующей контрольной точке – узел предсердно-желудочковой локализации. Отсюда возбуждение идет через пучок Гиса и постепенно распространяется до верхушки.
Волокна Гиса – это особые клетки межжелудочковой перегородки, которые образуют три ветви. По правой ножке (ПНПГ) сигналы доставляются в стенки правого желудочка. По левой (ЛНПГ), разделяющейся на переднее и заднее ответвления, идет охват левого желудочка. В конце ветви делятся на волокна Пуркинье. Подобная структура позволяет провести импульс без потерь и обеспечивает бесперебойную работу сердца.
Проводимость замедлена и нарушена – есть ли разница?
В здоровом органе импульсы перемещаются сверху вниз в установленном ритме, с нужной быстротой. При патологии их проведение замедляется или нарушается. Если прохождение сигнала заторможено, возбуждение доходит до конечной точки, но этот процесс идет с меньшей скоростью. При нарушении проведения импульс прерывается на определенном участке или же полностью отсутствует.
Нарушение и замедление внутрижелудочковой проводимости встречаются в разном возрасте. Мы не можем однозначно оценить, как часто выявляется эта патология. Сбой в проводящей системе сердца нередко остается бессимптомным и фиксируется случайно при профилактическом обследовании. Согласно данным медицинской литературы, различные варианты нарушения проводимости диагностируются преимущественно после 50 лет (5–7% случаев). В 60–70 лет частота выявления таких состояний достигает 30%.
Сбой внутрижелудочковой проводимости относится к группе брадиаритмий. К этой же категории принадлежат нарушения внутрипредсердной проводимости. Причины и симптомы развития этих состояний схожи. Поставить точный диагноз можно только после обследования.
Диагностика нарушений проводимости сердца (часть 3)
На ЭКГ характерны признаки БПНПГ (комплекс QRS более 0,1 с, с преобладающим зубцом R в отведениях V1–V2, III, aVF) в сочетании с признаками БЛНПГ (комплекс QRS более 0,1с, с преобладающим зубцом R в отведениях V5–V6, I, aVL), они представлены на рисунке 27. 4.11. Трехпучковая блокада – это нарушение проводимости по правой ножке в сочетании с перемежающейся блокадой передней и задней ветвей левой ножки. ЭКГ-признаки: 1. Блокада правой ножки пучка Гиса в сочетании с блокадой передней и задней ветвей левой ножки пучка Гиса (БПНПГ + БПВЛНПГ/БЗВЛНПГ). 2. Блокада правой ножки пучка Гиса в сочетании с блокадой передней ветви левой ножки пучка Гиса и АВ-блокадой I–II степени (БПНПГ + БПВЛНПГ + АВ-блокада I–II ст.). 3. Блокада правой ножки пучка Гиса в сочетании с блокадой задней ветви левой ножки пучка Гиса и АВ-блокадой I–II степени (БПНПГ + БЗВЛНПГ + АВ-блокада I–II ст.) (рис. 28). 4.12. Арборизационная блокада – нарушение проводимости по волокнам Пуркинье. Комплекс QRS низкоамплитудный, расширенный (больше 0,12 с), зазубренный (рис. 29). 4.13. Преходящие блокады ножек пучка Гиса и ветвей левой ножки (транзиторная блокада ножек и ветвей левой ножки) – это обратимое нарушение проводимости, возникшее вследствие органического поражения миокарда либо функциональных нарушений проводимости. При преходящих блокадах ветвей пучка Гиса во время исчезновения блокады регистрируются отрицательный зубец Т и/или депрессия сегмента ST в отведениях, где комплекс QRS во время внутрижелудочковой блокады был отрицательным – «постблокадный синдром», вариант «постдеполяризационного синдрома» (рис. 30–32). 4.14. Блокада на выходе (exit block) – это местная блокада, не позволяющая импульсу возбуждения (синусовому, эктопическому или искусственно вызванному электрокардиостимулятором) распространиться в окружающем миокарде, несмотря на то, что последний находится во внерефрактерном периоде. Блокада на выходе является результатом заторможенной проводимости около очага образования импульсов или пониженной интенсивности импульса возбуждения. Первый механизм встречается значительно чаще второго. Блокада на выходе в результате нарушения проводимости миокарда около очага образования импульсов может быть типа I с периодикой Самойлова–Венкебаха или типа II – внезапно наступающего, без постепенного углубления нарушения проводимости. Блокада на выходе – частый феномен, он встречается при различной локализации автоматического центра (рис. 33). Заключение Многообразие нарушений проводимости сердца значительно затрудняет их диагностику. Тем не менее, актуальность адекватной оценки дисфункции проводящей системы сердца не вызывает сомнений. Данная публикация предназначена в помощь в первую очередь практикующему врачу-кардиологу, а также другим специалистам.
* Часть 1 см. РМЖ. 2013, № 4. С. 237–240. Часть 2 см. РМЖ. 2013, № 12. С. 647–650.
Литература 1. Аритмии сердца / Под ред. В. Дж. Мандела. М.: Медицина, 1996. С. 512. 2. Джанашия П.Х., Шевченко Н.М., Шлык С.В. Нарушение ритма сердца. М.: Издательство «Оверлей», 2006. С. 320. 3. Исаков И.И., Кушаковский М.С., Журавлева Н.Б. Клиническая электрокардиография. Л.: Медицина, 1984. 4. Кардиология в вопросах и ответах / Под ред. Ю.Р. Ковалева. Спб.: ООО «Издательство Фолиант», 2002. С. 456. 5. Кушаковский М.С. Аритмии сердца. Спб.: Гиппократ, 1992. 6. Кушаковский М.С., Журавлева Н.Б. Аритмии и блокады сердца (атлас электрокардиограмм). Л.: Медицина, 1981. 7. Мурашко В.В., Струтынский А.В. Электрокардиография: Учеб. пособие. 3-е изд., перераб. и доп. М.: ООО «Медпресс»; Элиста: АПП «Джангар», 1998. С. 313. 8. Орлов В.Н. Руководство по электрокардиографии. М.: ООО «Медицинское информационное агентство», 1999. 528 с. 9. Томов Л., Томов И. Нарушения ритма сердца. София: Медицина и физкультура, 1976. 10. Циммерман Ф. Клиническая электрокардиография. М.: Бином, 1997. 11. Щикота А.М., Снеткова А.А., Шехян Г.Г., Ялымов А.А.Клиническая задача по теме: дифференциальная диагностика заболеваний сопровождающихся подъемом сегмента ST, № 3 (синдром Бругада) // Справочник поликлинического врача. 2012. № 5. С. 14–15, 38. 12. Яковлев В.Б., Макаренко А.С., Капитонов К.И. Диагностика и лечение нарушений ритма сердца. М.: Бином. Лаборатория знаний, 2003. С.168. 13. Ялымов А.А., Шехян Г.Г., Щикота А.М. Руководство по электрокардиографии / Под ред. Задионченко В.С. Saarbrucken, Germany. Издатель: LAP LAMBERT Academic Publishing GmbH&Co. KG, 2011. 14. Brugada P., Brugada J. Right bundle branch block, persisten ST segment elevation and sudden cardiac death: a distinct clinical and electrocardiographic syndrome. A multicenter report // J. Am. Coll. Cardiol. 1992. Vol. 20. P. 1391–1396. 15. Rosenbaum M.B., Elizari M.V., Lazzari J.O. The Hemiblocks: New Concepts of intraventricular Conduction Based on Human Anatomical, Physiological and Clinical Studies. Florida, 1970.
Причины развития патологии
Все возможные причины сбоя можно разделить на две большие группы: кардиальные – вызванные патологией сердца и некардиальные – спровоцированные иными нарушениями.
Кардиальные факторы:
- пороки сердца;
- инфаркт миокарда;
- миокардит;
- ишемическая болезнь сердца;
- кардиомиопатии;
- атеросклероз коронарных сосудов;
- последствия перенесенных хирургических вмешательств (например, из-за протезирования клапанов, радиочастотной катетерной аблации).
Некардиальные факторы:
- вегетососудистая дистония;
- эндокринные проблемы: гипотиреоз, сахарное мочеизнурение;
- нарушения дыхательной системы с гипоксией тканей – бронхоспазмы, хронические воспаления;
- нерациональный прием медикаментов;
- артериальная гипертензия;
- алкогольное отравление;
- прием наркотиков;
- беременность.
Сбой прохождения сигнала не всегда указывает на патологию. Например, частичное нарушение проводимости по правой ножке пучка Гиса считают вариантом нормы, характерным для отдельных молодых людей.
Нарушение проводящей функции миокарда может быть постоянным и транзиторным. Временные «неполадки» выявляются на фоне физических нагрузок (например, на тренировках и соревнованиях). Если после отдыха ситуация нормализуется, нет повода для беспокойства. Но если проблема сохраняется, и на ЭКГ видны изменения, нужно пройти обследование у специалиста.
Симптомы: что чаще всего беспокоит человека
Сбой внутрижелудочковой проводимости не имеет специфических симптомов. Нередко это состояние остается нераспознанным долгое время. Пациент ни на что не жалуется, и проблема выявляется случайно – при диспансеризации, прохождении медосмотра перед началом работы или учебы, службы в армии, перед операцией и т. п.
Возможные признаки патологии:
- ощущение «замирания» в груди;
- перебои в работе сердца – появление внеочередных сокращений;
- замедление пульса;
- одышка;
- ощущение нехватки воздуха;
- головокружение;
- беспокойство, тревожность.
При прогрессировании процесса развивается синдром Морганьи-Адамса-Стокса (МАС). В начале приступа больной бледнеет и теряет сознание. После улучшения состояния сохраняется покраснение кожи. Такие эпизоды длятся 1–2 минуты и вызваны недостаточным кровоснабжением головного мозга на фоне резкого снижения сердечного выброса. Неврологических осложнений обычно не наблюдается.
Симптоматика
Осложнения в диагностировании заболевания возникают по той причине, что нарушение проводимости правой ножки пучка Гиса не имеет каких-либо существенных проявлений. Пациент попросту не может обнаружить данное отклонение самостоятельно.
Чаще всего заболевание выявляется случайным образом, при плановом прохождении ЭКГ. Тем не менее, у пациента могут присутствовать такие жалобы, как боли в сердце, одышка, перебои сердечного ритма, сильная утомляемость, которые появляются из-за прогрессирования основного недуга, ставшего причиной блокады.
При поражении других секторов, возможны следующие симптомы:
- Признаки гемиблокады задней или передней левой ветки зависят от основной болезни. Обычно они слабо выражены и предполагают сердечные боли, одышку, утомляемость.
- Полная блокада левой ножки сердца проявляется головокружениями, сердечными болями, сильным сердцебиением. Появление данных симптомов может быть вызвано обширными изменениями в левом желудочке, в том числе, и острым инфарктом.
- Трехпучковая блокада может характеризоваться полным отсутствием проводимости импульсов. У пациентов наблюдаются частые головокружения, перебои в работе сердца, обмороки. Если не провести адекватное лечение, то возможны различные осложнения, вплоть до сердечного приступа.
Клинический случай
Пациентка М., 65 лет, поступила в терапевтическое отделение. На момент осмотра жалуется на одышку при физической нагрузке, частые приступы головокружения, общую слабость. Неоднократно были потери сознания.
При опросе удалось выяснить, что подобные симптомы беспокоят ее больше года. На протяжении 14 месяцев отмечается выраженная слабость, головные боли, головокружение. В течение полугода бывали потери сознания – примерно один раз в неделю. В последний месяц обмороки случаются практически ежедневно. Пациентка теряет сознание на одну минуту, затем отмечается общая слабость.
При дообследовании были обнаружены изменения на ЭКГ. Проведено УЗИ, допплерография, выявлена левожелудочковая недостаточность, клапанный стеноз. Диагноз: Ишемическая болезнь сердца; нарушение ритма по типу двухпучковой блокады и приступы МАС; сердечная недостаточность I ст.
Пациентке установили электрокардиостимулятор, состояние улучшилось, и она была выписана.
По характеру нарушений различают:
- Неполная блокада. Импульсопроведение замедленное, но оно сохранено. Возбуждение миокарда происходит за счет неповрежденных ветвей. Такое состояние бывает у здоровых, но может и указывать на патологию. Изменения обычно обнаруживаются случайно на ЭКГ. Жалоб у больных нет, иногда присутствует общая слабость, повышенная утомляемость.
- Полная блокада. Импульсы не достигают нижних отделов желудочков. Высока вероятность остановки сердца на фоне брадикардии. Такое состояние сопровождается явной клинической симптоматикой.
По типу нарушений выделяют:
- Очаговые изменения – наблюдаются в отдельных участках миокарда ближе к волокнам Пуркинье, импульс частично проходит по желудочкам.
- Арборизационные изменения – передача сигнала сохранена на всех участках проводящей системы, кроме ее концевых отделов.
Диагностика: признаки на ЭКГ и холтере
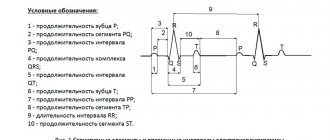
Электрокардиография – основной метод диагностики патологического процесса. Нарушение внутрижелудочковой проводимости на ЭКГ будет проявляться специфичными признаками.
Блокада по правой ножке сердца ведет к расширению и деформации (появлению зазубрин) в комплексе QRS. Такие изменения определяются через правые грудные отведения.
Блокада левой ножки сердца также расширяет и деформирует QRS, но патологические признаки выявляются через левые грудные отведения. Если поражается левая передняя ветвь, то наблюдается отклонение электрической оси сердца влево. Подтвердить диагноз можно при сравнении ЭКГ-зубцов – по второму и третьему отведению S будет выше, чем R. Если импульсы не идут через левую заднюю ветвь, то ось отклоняется правее, S выше R по первому отведению.
Особого внимания заслуживают сердечные блокады неспецифического формата. ЭКГ выявляет изменения, не соответствующие конкретной патологии. Например, меняется комплекс QRS – расщепляется и деформируется без расширения. Такие симптомы отмечаются при локальном поражении тканей сердца на фоне инфаркта, воспалительного процесса и др.
Дополнительную информацию дают такие методы исследования:
- эхокардиография сердца;
- рентгенография легких;
- функциональные пробы;
- компьютерная томография.
Значимую информацию о работе сердечной мышцы мы получаем при проведении холтеровского мониторирования ЭКГ. Исследование длится 24 часа. Этот метод позволяет сделать непрерывную регистрацию сигналов и выявить нарушения, не видимые на обычной кардиограмме. На такой записи отмечаются изменения, возникающие не только в покое, но и во время движения, физической нагрузки. Компактный регистратор крепится на поясе. Пациент ведет привычный образ жизни, а система фиксирует работу сердца в непрерывном режиме.
Важно понимать: успех диагностики будет напрямую зависеть от того, является ли блокада постоянной или транзиторной и как часто возникают приступы в последнем случае. Если нарушения проводимости отмечаются ежедневно, суточное мониторирование выявит это на ЭКГ. Иногда требуется контроль кардиограммы длительностью 7-30 дней.
На какие симптомы нужно обратить внимание?
Обычно нарушение внутрижелудочковой проводимости никак себя не проявляет в том случае, если это блокада правой ножки или заблокирована одна из ветвей левой. В случаях двух- или трехпучкового блока симптомы возникают чаще, но обусловлены они основной кардиологической патологией. Это могут быть боли в области сердца, перебои в работе сердца, повышение цифр артериального давления и др.
Симптомы непосредственно блокад возникают в случае редкого сердцебиения (менее 50 в минуту) и выражаются в виде головокружения, мелькания мушек перед глазами, резкой обще слабости, предобморочного состояния или потери сознания. Вот такие симптомы расцениваются, как эквиваленты или приступы МЭС (Морганьи-Эдемса-Стокса). Они возникают из-за резкого снижения притока крови к головному мозгу. Такие симптомы требуют немедленного обращения за медицинской помощью. Помните! Редкий пульс в сочетании с потерей сознания требуют лечения в кардиологическом или в терапевтическом стационаре!
Принципы лечения
Умеренные нарушения проводимости не требуют лечения. Неполное блокирование в правой ветви пучка Гиса неопасно. В этой ситуации мы рекомендуем наблюдаться у кардиолога, ежегодно проходить осмотр врача и делать ЭКГ. Но это если у пациента нет иных жалоб или сопутствующей патологии. При выявлении отклонений показана соответствующая терапия.
Блокада левого желудочка более опасна. На ее фоне чаще развиваются нарушения тока крови и сердечная недостаточность. Мы рекомендуем прием сердечных гликозидов, антиаритмических и иных препаратов. Схема терапии определяется индивидуально исходя из тяжести состояния, возраста пациента, сопутствующих заболеваний.
Важно знать: специфическое лечение внутрижелудочковой блокады не разработано. Предлагаемые препараты только усиливают возбуждение тканей сердца, но не устраняют причину. Нужно лечить основную патологию – ту, что вызвала сбой в работе проводящей системы. Это единственный способ затормозить прогрессирование болезни.
Если медикаментозная терапия неэффективна или состояние больного тяжелое, предлагается хирургическое лечение. Выполняется установка кардиостимулятора – прибора, который навязывает свой ритм работы сердца. Вживленное устройство обеспечивает бесперебойную деятельность миокарда.
Методики лечения
Данная патология нуждается в устранении лишь в том случае, если у пациента имеется заболевание, спровоцировавшее развитие блокады. При его отсутствии терапия не проводится.
Для пациентов, страдающих от одно- или двухпучковой непроводимости, выбирается медикаментозная терапия, предполагающая прием следующих средств:
- антиоксиданты;
- витамины;
- седативные растительные препараты;
- средства для устранения артериальной гипертонии;
- антибиотики;
- сердечные гликозиды и диуретики.
Курс лечения выбирается в зависимости от основного заболевания и стадии его развития. В запущенных случаях блокада может лечиться хирургическим путем. Он предполагает установку больному электрокардиостимулятора.
Совет специалиста: когда ставят водитель ритма
Установка кардиостимулятора – это хирургическая операция, и она назначается только по показаниям. Нет смысла проводить процедуру при отсутствии явной симптоматики патологии. Если пациент чувствует себя хорошо, введение искусственного водителя ритма не показано. Операцию не рекомендуют, если выявленные симптомы связаны с обратимыми причинами. Нужно справиться с основным заболеванием – и сердечная мышца сможет снова полноценно работать.
Показания для установки кардиостимулятора:
- брадикардия с частотой сердечных сокращений менее 40 уд/мин и нарушения ритма при наличии явных симптомов;
- осложнения, угрожающие жизни пациента;
- приступы МАС;
- стойкие нарушения проводимости после инфаркта миокарда.
Обсуждается возможность установки кардиостимулятора при пульсе менее 40 уд/мин при отсутствии явной клинической симптоматики. Процедура проводится в любом возрасте.
Профилактика нарушений проводимости сердца пока не разработана. Не откладывайте лечение, избегайте факторов риска. Это снизит шансы развития патологии. Чтобы вовремя выявить проблему, регулярно проходите профилактические осмотры у терапевта с оценкой ЭКГ (по мере необходимости).