Причины возникновения
Патология возникает на фоне кардиальных (сердечных) или экстракардиальных (внесердечных) заболеваний, вследствие ранее проводимых хирургических операций.
К фибрилляции предсердий могут привести:
- артериальная гипертония;
- ишемия;
- митральный стеноз;
- недостаточность митрального клапана;
- кардиомиопатия;
- перикардит;
- новообразования в сердце;
- пороки сердца;
Экстракардиальные факторы, которые влияют на развитие мерцательной аритмии:
- заболевания легких (пневмония, злокачественные опухоли, легочная эмболия, саркоидоз);
- обструктивное ночное апноэ (сопровождается храпами и частичной остановкой дыхания);
- ожирение;
- заболевания щитовидной железы.
Причины и симптомы
Чаще всего нарушение сердечного ритма диагностируется у пациентов с такими факторами риска как:
- ишемическая болезнь сердца — инфаркт миокарда, гипертония, стенокардия;
- врожденная патология, травм, операция на сердце;
- сахарный диабет, нарушение работы щитовидной железы, ожирение;
- пожилой возраст — старше 65 лет.
К провокаторам проблем с сердцем, вне зависимости от возраста, также относятся: курение, прием наркотиков и некоторых лекарственных препаратов, частое употребление алкоголя и напитков с кофеином — кофе, крепкий чай, энергетики.
Самочувствие при мерцательной аритмии во многом зависит от частоты сокращений сердца в минуту:
- пульс превышает 90 ударов — проявляется тревожность, повышенная потливость, тремор конечностей;
- пульс реже 60 ударов — мозгу не хватает кислорода, поэтому возникают предобморочные состояния и обмороки, замутненность сознания, повышенная утомляемость.
- пульс в норме — нарушения могут проходит бессимптомно, выявляются случайно или на плановом осмотре. Опасность кроется в отсутствии предупреждающих факторов — человек не может контролировать последствия, например тромбообразование или инсульт, потому что не знает о болезни.
К общим признакам заболевания относят головокружение, одышку, боль в области грудной клетки или лопаток, ощущение биения сердца. Но нельзя сказать, что эти симптомы сигнализируют только об аритмии или заболеваниях сердца. Чтобы поставить точный диагноз, нужна диагностика.
Симптомы мерцательной аритмии
Основной симптом мерцательной аритмии — учащенное сердцебиение. Частые и нерегулярные сердечные сокращения возникают при физических нагрузках или эмоциональном стрессе. Может протекать бессимптомно, если патология появляется на фоне другого заболевания.
При обращении к врачу пациенты отмечают:
- учащенное сердцебиение;
- боли в груди;
- одышка при физических нагрузках;
- нехватка воздуха, удушье;
- головокружение и потеря сознания;
В зоне риска находятся пациенты с перенесенным инсультом или ишемической атакой головного мозга. Вместе с высокими показателями артериального давления (АД), сахарным диабетом, сердечной недостаточностью и ревматизмом риск возникновения аритмии повышается.
Люди, страдающие постоянными приступами учащенного сердцебиения, могут перестать замечать симптомы. Поэтому важно своевременно распознать заболевание и купировать его. Чтобы не упустить развитие патологии, необходимо наблюдаться у кардиолога и следить за работой сердца. В центре ФНКЦ ФМБА вы можете пройти комплексную проверку сердца, получить консультацию и рекомендации врача.
Современные подходы в терапии фибрилляции предсердий
Стенограмма лекции
XXVI Всероссийской Образовательной Интернет Сессии для врачей
Общая продолжительность: 22:08
Оксана Михайловна Драпкина, исполнительный директор Интернет Сессии, секретарь межведомственного совета по терапии РАМН:
— Следующая лекция вводит нас в интересный мир аритмии. Профессор Дощицын Владимир Леонидович. «Современные подходы к терапии больных с фибрилляцией предсердий».
00:13
Дощицын Владимир Леонидович, профессор:
— Уважаемые коллеги!
В проблеме решения больных с фибрилляцией предсердий очень много аспектов и спорных вопросов. Позвольте мне сегодня остановиться именно на спорных вопросах, которые во многих своих аспектах не имеют общепринятой трактовки.
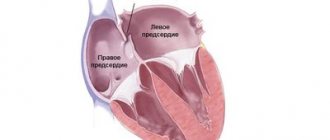
Прежде всего, напомню, что фибрилляция предсердий – одна из наиболее значимых аритмий. Распространенность ее по современным данным в общей популяции достигает 2%. У людей преклонного и старческого возраста составляет до 10%. Эта аритмия относится к таким, которые всегда требуют какого-то вмешательства.
Эта аритмия вызывает значимое повышение риска эмболических осложнений. Эмболия, связанная именно с фибрилляцией предсердий, составляет более половины всех кардиальных эмболий. В основном это инсульты. Но могут быть фибрилляции предсердий, связанные и с эмболией артерий: почечных, нижних конечностей, мезентериальных, в том числе из малого круга кровообращения – эмболией легочных артерий.
Наличие мерцательной аритмии увеличивает риск тромбоэмболии в 5 раз. У больных с ревматическими пороками, особенно митральными – в 20 раз.
Новые аспекты классификации, которая в прошлом году была предложена Европейским кардиологическим обществом. Хорошо известная, впервые выявленная аритмия еще неизвестно куда выльется. Она может стать постоянной. Может быть пароксизмальной, персистирующей.
Наиболее спорный вопрос – это отличие пароксизмальной от персистирующей. Было предложено два критерия отличия. Первый – временной – 7 суток (меньше пароксизмальная, больше персистирующая). Второй – способность к самостоятельному купированию (якобы свойственен пароксизмальной и не свойственен персистирующей).
Тут получилась довольно большая путаница. Короткие менее семи дней эпизоды, проходящие от приема лекарств, инъекции и так далее, некоторые относили к персистирующей. Более длительные и самостоятельно прекращающиеся – к пароксизмальной.
Сейчас Европейское кардиологическое общество предлагает в основном ориентироваться на временной критерий. Меньше семи дней – пароксизм, больше – персистирующая. Предложено выделять еще одну форму – длительно персистирующую. Она может длиться много месяцев и даже более года. Но допускает тактику восстановления ритма (контроля ритма), если удается, например, воздействовать на причину мерцательной аритмии заболевания, лежащего в основе.
Постоянная форма – когда мы уже не говорим о такой возможности, а говорим только о тактике контроля частоты ритма.
03:35
Хорошо известно, что мы можем придерживаться двух тактик ведения больного с рецидивирующей, то есть пароксизмальной или персистирующей фибрилляцией. Первая тактика наиболее импонирует больному и врачу. Это восстановление и удержание синусового ритма. Но правомочна и другая стратегия – поддержание числа сердечных сокращений (антикоагулянтная, антиагрегантная терапия) при сохранении фибрилляции предсердий при условии приемлемого качества жизни.
Было очень много исследований по сравнению этих двух стратегий. В конечном итоге на сегодняшний день эти исследования не показали принципиальной разницы (в смысле основного жизненного прогноза) в этих двух тактиках ведения. Правомочно и то и другое. Врачу приходится самому выбирать тактику.
На основании чего конкретный врач, конкретный больной определяет, будет он восстанавливать у больного ритм с мерцательным предсердием или не будет.
Я хотел бы здесь начать с последней строчки. Субъективная переносимость аритмии пациентом. Хочет ли пациент восстанавливать ритм. В одном случае он этого просто жаждет, категорически настаивает. В другом случае он аритмии не чувствует и критически настроен к настоятельному желанию врача восстановить ему синусовый ритм. Это один из важнейших критериев. Если больной не хочет, не ощущает аритмии, его качество жизни для него приемлемо, то это один из важнейших моментов выбора тактики контроля частоты ритма, а не контроля самой аритмии.
Вторая снизу строчка. Возможность воздействия на этиологию. Если такая возможность есть (а очень часто она есть), то мы этой возможностью пользуемся. Это является важнейшим условием эффективного воздействия на качество жизни и на возможность удержания синусового ритма. Если такой возможности нет (врожденный какой-то порок, где невозможно хирургическое вмешательство), нет и реальных шансов на удержание синусового ритма. Более приемлема тактика контроля частоты и качества жизни.
Третий пункт снизу. Риск «нормализационных» тромбоэмболий (допустим, инсульта при восстановлении синусового ритма). Когда такой инсульт наиболее высок. Если есть тромбы в левом предсердии. Если уже были эпизоды тромбоэмболических осложнений (в частности, инсульт, транзиторные ишемические атаки и так далее). Высокий риск «нормализационных» тромбоэмболий заставляет предпочитать тактику не восстановления ритма, а тактику контроля частоты при сохраняющейся аритмии. Не всегда есть возможность уменьшить риск «нормализационных» тромбоэмболий с помощью активной антикоагулянтной терапии.
07:06
Насколько легко удается с помощью антиаритмических препаратов удержать и восстановить синусовый ритм. Если удается легко, то это в пользу того, что мы можем применять тактику контроля ритма. Если приходится делать с большим трудом, очень часто, использовать большие дозы, то это, скорее, данные в пользу того, что придется избрать тактику контроля частоты ритма.
Далее. Частота и продолжительность эпизодов аритмии. Вообще насколько длительный анамнез. Со временем устанавливается стойкая аритмия. Обычно аритмия течет так, что приступы, эпизоды учащаются, удлиняются, хуже купируются. Этому способствует наличие выраженных органических изменений сердца. Вот те факторы, которые приходится учитывать врачу в вопросе, будет или не будет он восстанавливать ритм. Но все-таки естественно желание и врача и пациента восстановить и удержать ритм.
Какие возможности у нас для этого есть. Европейское кардиологическое общество издало рекомендации в прошлом году. Препараты с доказанной эффективностью. Здесь показаны те, которые зарегистрированы в России. На самом-то деле их перечислено больше. Но среди них много таких, которых у нас не применяют.
Препараты первого ряда с доказанной эффективностью. «Пропафенон» («Propafenone») («Пропанорм» («Propanorm») и «Амиодарон» («Amiodarone») («Кордарон» («Cordarone»). В принципе, и тот и другой можно применять и перорально и внутривенно. Но внутривенного пока еще «Пропафенона» у нас нет. Пероральный «Кордарон» («Cordarone») не очень удобен для купирования, так как он действует медленно и приходится давать достаточно большие дозы. Реально это «Таблетка в кармане» «Пропафенона» и внутривенное введение «Кордарона».
Кроме того, менее эффективные и более токсичные препараты. Насчет недостаточно изученных – это, пожалуй, не совсем точно. Особенно для нашей страны, потому что уже много десятилетий применяется «Новокаин-амид» («Novokain-amid») и «Хинидин» («Chinidinum»). Они используются реже. Класс рекомендаций и уровень доказательств ниже.
09:49
Что мы имеем реально. Помимо того, что названо («Кордарон» и «Пропафенон» внутривенный), есть еще «Нибентан» («Nibentan»), который сейчас используется достаточно редко. Пероральный «Пропафенон», «Кордарон» и «Хинидин».
Есть ли что-нибудь помимо этого. Врачи используют для купирования еще и «Таблетку в кармане». Допустим, есть «Ритмилен», раньше довольно часто использовался. Есть бета-блокаторы «Обзидан», «Анаприлин» («Anaprilin»), которые тоже используются (во всяком случае, практическими врачами нередко рекомендуются).
Но доказано, что эти препараты все-таки менее эффективны. В основном сегодня реально рекомендуются два препарата. Это «Пропанорм» и «Кордарон».
Существует несколько схем. Я хочу обратить особое внимание на стратегию «Таблетка в кармане», потому что это позволяет в амбулаторных условиях купировать пароксизмы без госпитализации.
Итальянскими авторами предложены две возможные схемы. Одна из них активная (справа). Это однократный прием 3-4-х таблеток «Пропафенона» (450 — 600 мг внутрь). Эффективность тут расценивается под 88%.
И другая, более осторожная схема, когда врач по какой-то причине опасается сразу давать такую большую разовую дозу. Первый прием – две таблетки внутрь. Через час, если нет эффекта, еще одна таблетка (150 мг). Еще через 4-6 часов при отсутствии эффекта еще одна таблетка. Общая эффективность ниже 56%.
Я хочу подчеркнуть, что если больному не знаком этот препарат, то в самый первый его прием следует давать не 300 мг, а одну таблетку – 150 мг. Возможны на любой антиаритмический препарат непредсказуемые эффекты.
12:08
Сохранение синусового ритма. В последних рекомендациях Европейского кардиологического общества названы пять препаратов. Среди них «Кордарон», «Дронедарон» («Dronedarone») или «Мультаб» или «Кавенит», который у нас не зарегистрирован. «Пропанорм», «Соталол» («Sotalol») и «Соталекс» («Sotalex»).
По сути четыре препарата, которые мы можем применять, они у нас есть в аптеках. «Кордарон», «Пропанорм», «Соталекс», и появился сейчас «Мультаб» («Дронедарон»). С «Мультабом» мы еще пока большого опыта не имеем. Только имеем достаточно солидный опыт международных исследований. У нас в стране он еще недостаточно изучен.
«Кордарон», «Пропафенон» и «Соталол» изучены достаточно хорошо. Они имеют примерно сопоставимую эффективность. Доказано, что эти три препарата имеют значимый профилактический эффект.
На практике врачи иногда применяют и другие препараты. В нашей стране существует опыт использования «Этацизина» («Ethacyzin»), «Аллапинина» («Allapinin»). Раньше довольно широко применяли Ритмилен (Дизопирамид», «Disopyramide»).
«Дизопирамид» сейчас применяется очень редко в Европейских странах, что связано, в основном, с его частыми побочными действиями. «Аллапинин» и «Этацизин» имеют существенно меньшую международную доказательную базу. Может быть, со временем эта база появится, и они займут какое-то место. Но на сегодняшний день это не входит в международные рекомендации и лишь упоминается в отечественных рекомендациях.
Большой спорный вопрос. Можем ли мы применять препараты первого класса (в частности, «Пропафенон») для купирования и профилактики эпизодов мерцания предсердий у больных артериальной гипертонией и хроническими формами ишемической болезни сердца.
Были исследования «CAST-1», «CAST-2» и другие, которые показали, что у больных острым инфарктом миокарда, перенесших инфаркт миокарда, у больных с сердечной недостаточностью было отмечено ухудшение жизненного прогноза при длительном применении этих препаратов.
Фактически было доказано, что острый инфаркт миокарда, низкая фракция выброса и выраженная сердечная недостаточность по Нью-Йоркской классификации 3-4-ой стадии – это противопоказания для назначения препаратов 1-го С-класса.
Мета-анализы этих же исследований «CAST» показали, что если эти препараты эффективны в малых дозах и в виде коротких курсов (так называемое «легкое подавление»), причем это касается и желудочковых ари сопровождается улучшением прогноза. Не ухудшением, а, наоборот, улучшением. Если эти препараты (1С-класс) даются в комбинации с бета-блокаторами, то риск смерти уменьшается, то есть нивелируется негативный эффект.
15:45
На сегодняшний день такое положение еще остается действительным. Антиаритмики 1-го класса рекомендуются в основном больным без выраженных органических изменений сердца.
Однако остается вопрос: что такое выраженные органические изменения сердца. Разъяснение, данное в ряде авторитетных литературных источников. Под этим понимают острые формы ишемической болезни сердца, выраженные признаки сердечной недостаточности со снижением фракции выброса и выраженная гипертрофия левого желудочка (ГЛЖ) с увеличением толщины стенок более 14 мм.
Если ничего этого нет, а есть просто артериальная гипертония и стабильное течение хронической формы ИБС, то это не является категорическим противопоказанием к назначению препаратов 1-го класса для купирования и в небольших дозах для профилактики.
В связи с этим в прошлом году в России было проведено очень крупное исследование «Простор». Оно ставило целью изучение эффективности и безопасности «Пропонорма» у больных с проходящей мерцательной аритмией при наличии умеренно выраженных признаков сердечной недостаточности с сохраненной систолической функцией левого желудочка.
Центры Москва, Московская область, Новосибирск, Иркутск, Рязань, Челябинск, Нижний Новгород. Показаны имена руководителей, было очень много исполнителей. В исследование было включено более ста человек. Рандомизация 4-6 недель базовой терапии, артериальной гипертонии и ишемической болезни сердца, которая включала тиазидные диуретики, ингибиторы АПФ, бета-адреноблокаторы, статины, дезагреганты, если нужно, непрямые антикоагулянты. Потом рандомизация либо «Пропанорм» либо «Кордарон» в течение 12-ти месяцев.
17:53
Группы рандомизаций либо «Пропанорм» либо «Кордарон» были сопоставимы. Примерно одинаковый процент и степени артериальной гипертонии, и степени сердечной недостаточности, и характеристик фибрилляции предсердий.
Результаты. Профилактическая эффективность «Пропанорма» и «Кордарона» через 6 и 12 месяцев. Высота столбиков сопоставима, статистически незначимо отличается. И тот и другой препарат были эффективны.
Частота отмены из-за побочных действий, досрочное выбывание. В целом 26 больных на «Кордароне», 25,2% на «Пропафеноне». Основное побочное действие – удлинение интервала QT и отмена из-за угрозы проаритмического эффекта.
На основании этого исследования были сделаны выводы. «Пропафенон» — антиаритмик 1-го класса не ухудшает показатели гемодинамики у больных с умеренно выраженной сердечной недостаточностью и сохраненной систолической функцией левого желудочка.
Антиаритмическая эффективность «Пропафенона» не уступает антиаритмической эффективности «Кордарона». Статистически незначимо отличает.
Таким образом, при отсутствии постинфарктной кардиопатии со сниженной фракцией выброса «Пропафенон» может быть использован в качестве аритмического препарата. Желательно его использование в сочетании с бета-блокаторами. При этом повышается безопасность и увеличивается эффективность. Наконец, «Пропафенон» лучше переносим по сравнению с «Кордароном».
Это исследование показывает принципиальную возможность применения препаратов 1-го класса у больных с умеренно выраженной органикой, в том числе и с ишемической болезнью сердца. Я хочу подчеркнуть, что речь идет о применении умеренных доз. Это не подразумевает непременно длительный, непрерывный прием препаратов. Хотя в исследовании эти препараты давались непрерывно.
20:11
Помимо того, что изучено, для профилактики рецидивов используются бета-адреноблокаторы, блокаторы кальциевых каналов, в частности «Верапамил» («Verapamil»). Это доказано. Блокаторы кальциевых каналов (то есть «Верапамил»), ингибиторы АПФ – это препараты, которые имеют серьезную доказательную базу как реально действующие, уряжающие частоту рецидивов аритмии.
Менее изученные группы препаратов, которые тоже имеют определенную доказательную базу в плане эффективности для профилактики рецидивов. Антагонисты рецепторов ангиотензина, статины и Омега-3 полиненасыщенные жирные кислоты в виде препарата «Омакор» («Omakor»).
Это новое направление, которое на сегодняшний день имеет свои спорные аспекты, но и достаточную доказательную базу. Именно препарат. Не пищевые добавки, не рыбий жир, а «Омакор» (так в Европе называется) и «Ловаза» («Lovaza») (в США).
Этиловые эфиры: эйкозапентаеновой и докозагексаеновой кислоты, собранные в одну капсулу. При длительном курсовом приеме имеются доказательства того, что этот препарат усиливает антиари, «Пропафеона» и других антиаритмиков разных классов в смысле профилактики рецидивов фибрилляции желудочков. Этот препарат еще и подкупает тем, что он практически не имеет побочных действий, то есть на уровне плацебо. Достаточно хорошо переносится.
Эти аспекты на сегодняшний день не общеприняты (многие из них спорные), но я хотел их коснуться и осветить.
Благодарю за внимание.
Диагностика
Диагностировать мерцательную аритмию возможно уже при физикальном осмотре. На патологию указывают упорядоченный пульс, неритмичность сердечных тонов, существенное колебание их громкости. Обнаружив данные отклонения, врач направляет пациента на инструментальные исследования. В кардиологическом центре ФНКЦ ФМБА диагностику проводят с помощью:
- снятие ЭКГ во время приступа аритмии;
- суточного ХМ-ЭКГ с зафиксированной аритмией (ЭКГ по методу Холтера);
- данных электрофизиологического исследования сердца;
- МРТ или МСКТ сердца.
Профилактика мерцательной аритмии
Основная цель профилактики заболевания – лечение аритмии с целью предотвращения ее развития и прогрессирования. Людям с подтвержденным диагнозом необходимо своевременно посещать врача, следовать его назначениям и рекомендациям. Дополнительные меры заключаются в корректировках привычного образа жизни:
- правильное и сбалансированное питание;
- подвижный образ жизни и умеренные физические нагрузки;
- снятие эмоционального напряжения;
- отказ от вредных привычек (курение, употребление спиртных и тонизирующих напитков, переедание).
Для поддержания хорошего самочувствие также рекомендуем ежегодно посещать врача и кардиолога. С программами по обследованию сердца в нашем центре вы можете ознакомиться тут. Своевременное диагностирование проблемы поможет оперативно принять меры по лечению недуга и предотвратить его появление. Специалисты ФНКЦ ФМБА обязательно дадут свои рекомендации, помогут подобрать кардиологическую диету и выбрать тактику лечения.