Что это такое?
Фибрилляция предсердий представляет собой нарушение ритма, при котором мышечные волокна данного отдела сердца сокращаются не просто вразнобой, а ещё и с огромной частотой – от 300 до 600 ударов в минуту. При этом процесс несогласован, хаотичен и приводит также к дисфункции желудочков. Внешне такая «пляска» сердца проявляется учащением пульса. Последний нередко бывает трудно прощупать, ведь он будто мерцает. Именно такое сравнение и дало патологии второе название – мерцательная аритмия.
Рядом с формулировкой диагноза в листе нетрудоспособности вы можете обнаружить код I 48, принадлежащий фибрилляции предсердий в МКБ 10-го пересмотра.
Приходится признать, что, несмотря на колоссальные достижения медицины в лечении данного заболевания, оно остаётся ключевой причиной инсульта, сердечной недостаточности и внезапной смерти. При этом прогнозируется увеличение числа таких пациентов. Последнее связано с ростом продолжительности жизни и, соответственно, количества пожилых людей, страдающих аритмией.
В чем разница между фибрилляцией и трепетанием
Хочу заметить, что распространённой ошибкой считается отождествление этих двух нарушений ритма. На самом деле фибрилляция и трепетание предсердий имеют различный генез и проявления. Для первой характерно:
- хаотичное сокращение кардиомиоцитов (клеток сердечной мышцы) с разными интервалами между ними;
- наличие множественных очагов, расположенных в левом предсердии и создающих внеочередные патологические разряды.
Трепетание – более лёгкая вариант аритмии. Хоть ЧСС и достигает 200-400 ударов в минуту, но бьётся сердце при этом через равные промежутки времени. Такое возможно благодаря согласованному сокращению мышечных волокон, поскольку импульсы исходят из одного очага возбуждения. Подробнее об этом типе нарушения ритма можно прочесть здесь.
Этиология ФП и риски со стороны сердечно-сосудистой системы
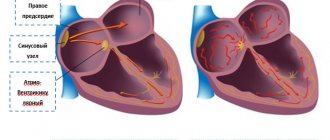
Фибрилляцию предсердий определяют как наджелудочковую тахиаритмию, характеризующуюся хаотической электрической активностью предсердий с высокой частотой (350-700 в минуту) и нерегулярным ритмом желудочков1. Ранее был широко распространен термин «мерцательная аритмия», который весьма точно передаёт суть фибрилляции предсердий.
По данным зарубежных исследований, ФП является наиболее распространенной формой тахиаритмии в мире и встречается у 2% популяции2. Выделяют клапанную и неклапанную ФП (НФП). В первом случае ФП связана с поражением сердечных клапанов и перегрузкой левого предсердия давлением или объемом, за счет чего и начинается фибрилляция. Наиболее частой причиной клапанной ФП является ревматический стеноз митрального клапана или его протезирование1. Все остальные случаи фибрилляции предсердий определяют как неклапанные.
НФП возникает на фоне целого ряда заболеваний и состояний, таких как ишемическая болезнь сердца, гипертоническая болезнь, первичные заболевания миокарда, сахарный диабет, феохромоцитома, а также злоупотребление алкоголем, избыточная масса тела и гипокалиемия3. Из-за хаотичного движения крови в фибриллирующем левом предсердии создаются предпосылки для образования тромбов, которые через левый желудочек могут распространяться по большому кругу кровообращения. Тромбоэмболические осложнения — наиболее опасные осложнения ФП. К ним относят:
- ишемический кардиоэмболический инсульт;
- инфаркты внутренних органов;
- тромбоэмболии сосудов конечностей.
При кардиоэмболическом инсульте находящийся в левом предсердии эмбол (тромб) отрывается и попадает в артериальную систему мозга.
По данным ряда эпидемиологических исследований, НФП увеличивает риск инсульта в 2,6-4,5 раза в зависимости от клинических параметров пациентов4. При этом у женщин указанные риски при прочих равных условиях выше, чем у мужчин5.
Инсульт, возникший при НФП, протекает тяжело и чаще приводит к инвалидизации, чем инсульт у пациентов без ФП6. Основа профилактики тромбоэмболий при НФП — пероральные антикоагулянты. Они снижают активность свертывающей функции крови и таким образом предотвращают образование эмболов (тромбов). 10 лет назад препаратом выбора являлся антагонист витамина К — варфарин, однако появились прямые пероральные антикоагулянты (ПОАК), в частности, апиксабан, которые обладают рядом преимуществ перед варфарином, что позволило ПОАК стать стандартом профилактики инсульта при НФП.
Распространенность в социуме
Тахисистолическая форма фибрилляции предсердий, являющаяся самой распространённой, встречается у 3% взрослого населения в возрасте 20 лет и старше. Причём пожилые люди страдают от заболевания в большей мере. Подобная тенденция объясняется несколькими факторами:
- увеличением продолжительности жизни;
- ранней диагностикой бессимптомных форм патологии;
- развитием сопутствующих заболеваний, способствующих появлению мерцательной аритмии.
По данным Всемирной организации здравоохранения, в 2010 году патология была обнаружена у 33,5 млн. жителей планеты.
Выявлено, что риск заболеть у женщин несколько ниже, чем у мужчин. Но при этом первые чаще подвержены инсультам, имеют большее количество сопутствующих болезней и ярко выраженную клинику фибрилляции.
Причины заболевания и генетические аспекты
Хочу заметить, что очень важно отличать истинную причину мерцательной аритмии от факторов, которые лишь способствуют проявлению заболевания.
В основе патологии лежит генетическая мутация, своеобразная «поломка». Даже при условии отсутствия сопутствующих сердечно-сосудистых рисков шанс заполучить фибрилляцию предсердий у пациентов, имеющих такой дефект ДНК, очень велик.
На данный момент известно около 14 вариантов изменений в генотипе, приводящих к нарушению ритма. Считается, что самая частая и значимая мутация располагается на хромосоме 4q25.
В этой ситуации возникает комплексное нарушение структур и функций миокарда предсердий – происходит его ремоделирование.
В дальнейшем предполагается прибегать к помощи геномного анализа, который позволит улучшить прогноз заболевания и снизить инвалидность благодаря ранней диагностике патологии и вовремя начатому лечению.
Диагностика
Самым информативным методом диагностики фибрилляции предсердий является ЭКГ.
Но до этого врач соберёт анамнез. Важной информацией окажутся сведения о:
- подобных нарушениях ритма у ближайших родственников;
- сопутствующих заболеваниях, к примеру, патологии лёгких, щитовидной железы, органов ЖКТ;
- начальных проявлениях менопаузы у женщин.
Если пациент самостоятельно заметил нерегулярность пульса, то доктор поинтересуется: как долго наблюдаются данные изменения, и проводились ли попытки устранить их. За этим следует физикальный осмотр, который сразу позволит провести дифференциальную диагностику с трепетанием. Ведь при мерцательной аритмии удары сердца возникают через разные промежутки времени.
При прослушивании обнаружится неэффективность сокращений нашего «двигателя». Имеется в виду, что определённая при этом ЧСС будет отличаться от частоты пульса, пальпируемого на запястье. Обратит на себя внимание и «плавающая» громкость первого тона. Как бы ни было информативно физикальное обследование, всё-таки в ряде случаев при выраженной тахикардии врачу не удаётся разобраться в причине заболевания и дать заключение о нерегулярности ритма. Тогда на помощь приходит кардиограмма.
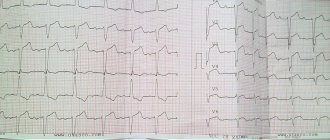
Признаки на ЭКГ
Обследование пациента, особенно в пожилом возрасте, при помощи ЭКГ должно проводиться во время каждого его обращения к доктору. Это позволяет значительно снизить число последствий фибрилляции предсердий (ишемический инсульт, острая сердечная недостаточность) и улучшить диагностику скрытой (бессимптомной) и пароксизмальной её форм. Поэтому, когда вам рекомендуют на амбулаторном приёме или в стационаре пройти данную процедуру, нельзя отказываться, ведь многие больные до момента возникновения «сосудистой катастрофы» не ощущают вообще никаких перебоев в работе сердца.
Разрабатываются новые методики, которые позволят самостоятельно определить нарушения. К примеру, накожные переносные регистраторы, смартфоны с электродами ЭКГ, тонометры со встроенными алгоритмами обнаружения аритмий.
Но все они пока уступают по степени информативности традиционной кардиограмме, на которой при фибрилляции предсердий обнаруживаются следующие изменения:
- отсутствует зубец Р;
- интервалы R-R, отвечающие за ритм желудочков, имеют разную длину;
- присутствуют волны ff, считающиеся главным признаком заболевания.
Обращаю ваше внимание на то, что для диагностики пароксизмальной формы патологии следует прибегать либо к ежедневной кратковременной записи ЭКГ, либо к круглосуточному холтеровскому мониторированию.
Ниже на фото представлены примеры пленок людей с мерцательной аритмией.
Классификация фибрилляции предсердий
В настоящее время существует три классификации фибрилляции предсердий, используемые практикующими кардиологами. Патологию разделяют по:
- форме (подразумевается длительность аритмии, то есть пароксизмальная, постоянная, персистирующая);
- причине возникновения, а точнее, по фактору, способствующему её развитию;
- степени тяжести, учитывающей выраженность симптомов, которыми сопровождается нарушение сердечного ритма.
Подобное распределение крайне важно, так как позволяет доктору в дальнейшем определить наиболее эффективный способ лечения заболевания и профилактики его вторичных осложнений.
Формы
В национальных руководствах по кардиологии приводится 5 форм фибрилляции предсердий:
- впервые выявленная;
- пароксизмальная;
- персистирующая;
- длительно персистирующая;
- постоянная.
У части пациентов заболевание имеет прогредиентный характер, то есть редкие кратковременные приступы аритмии постепенно учащаются и становятся более длительными. Как показывает клинический опыт, такая ситуация оканчивается развитием перманентного нарушения сердечного ритма. Лишь 2-3% больных могут «похвастаться» периодическим мерцанием на протяжении 10-20 лет.
В этом же разделе мне хотелось бы упомянуть об атипичной форме патологии, вошедшей в синдром Фредерика. Описываемое заболевание относится к разряду тахиаритмий, которые проявляются учащением сердцебиения и разными интервалами между ударами. Но данный крайне редкий тип патологии, встречающийся у 0,6-1,5% больных, считается нормосистолическим, а иногда и брадисистолическим. То есть ЧСС будет либо в пределах нормы – 60-80 уд./мин, или же меньше 60 уд./мин соответственно.
Синдром Фредерика представляет собой сочетание фибрилляции и атриовентрикулярной блокады III степени. Это означает, что разряд от предсердий попросту не достигает желудочков, последние возбуждаются от собственного водителя ритма.
Подобное развитие событий возможно при наличии у больного тяжёлых органических патологий сердца, к примеру, ИБС, инфаркта, миокардита, кардиомиопатии.
Впервые выявленная
Впервые выявленной считается фибрилляция предсердий, которая была диагностирована в данный момент, и при этом нет упоминаний о более раннем её обнаружении. Такой тип мерцательной аритмии может быть как пароксизмальным, так и постоянным, бессимптомным и с выраженной клинической картиной.
Вы должны запомнить, что данная классификационная форма нарушения сердечного ритма присваивается вне зависимости от продолжительности заболевания, о которой достаточно трудно судить при отсутствии приступов одышки и сердцебиения, и тяжести её проявлений. И замечу, что при повторном обращении за медицинской помощью по поводу этой патологии приставка «впервые выявленная» в формулировке диагноза уже фигурировать не будет.
Пароксизмальная
Пароксизмальной фибрилляцией предсердий именуется та, которая внезапно начинается и самостоятельно исчезает в течение 1-2 суток. Хотя наблюдаются и приступы мерцательной аритмии, удерживающиеся до 7 дней, – их тоже относят к данной форме патологии.
При таком течении заболевания пациенты периодически ощущают перебои в работе сердца, сопровождающиеся одышкой, болью за грудиной, слабостью, головокружением, колебанием АД. Иногда на фоне этих пароксизмов развиваются предобморочные состояния.
Персистирующая
Персистирующая мерцательная аритмия являет собой фибрилляцию предсердий, длящуюся дольше недели. Сюда же относят и приступы, которые устраняются лишь благодаря кардиоверсии или действию медикаментозных препаратов по истечении 7 дней и более.
На практике порой бывает крайне затруднительно дифференцировать пароксизмальный и персистирующий тип, так как не всегда есть возможность у доктора и пациента проводить столь длительный ЭКГ-контроль. Тогда возникают определённые трудности в выборе наиболее эффективной тактики лечения. В ряде же случаев наблюдается чередование этих двух форм нарушения ритма.
Длительно персистирующая
Длительно персистирующая мерцательная аритмия, или устойчивая, «преследует» пациента на протяжении года, а иногда и дольше. Условием такой формулировки диагноза является то, что для такого больного кардиологом выбрана стратегия контроля ритма сердца. При этом через некоторое время после возникновения патологии человек, находящийся в покое, перестаёт ощущать характерные симптомы. Клиника становится выраженной лишь в момент физических нагрузок.
В такой ситуации докторам практически невозможно определить давность начала аритмии или появления её последнего приступа без соответствующих данных анамнеза или меддокументации.
Постоянная
Длительно персистирующее заболевание, при котором врачом и пациентом было принято решение не делать шагов, направленных на восстановление нормального синусового ритма, приобретает впоследствии другое название. С этого момента она именуется постоянной формой мерцательной аритмии.
Такая ситуация возможна и в том случае, если попытки «починить» сердцебиение уже проводились, но потерпели неудачу. Тогда интервенционные чрезкатетерные радиологические технологии попросту не используют.
А когда пациент передумает и согласится на мероприятия, которые приведут к контролю ритма, постоянная форма вновь превращается в длительно персистирующую.
Клиническая классификация (по причине патологии)
Клиническая классификация призвана разграничить фибрилляцию предсердий по триггер-факторам, то есть сопутствующим заболеваниям или состояниям, которые повышают риск возникновения аритмии. Ведь хоть выше и говорилось о генетической причине патологии, это совершенно не означает, что она обязательно разовьётся. Чтобы мутация проявилась, её нужно «подтолкнуть».
В таблице перечислены ситуации, которые способствуют развитию определённых типов фибрилляции.
| Тип фибрилляции | Причина |
| Вторичная на фоне органических поражений сердца | Спровоцирована заболеваниями сердца, сопровождающимися дисфункцией левого желудочка, артериальной гипертензией с гипертрофией миокарда. |
| Очаговая | Наблюдается у молодых пациентов, в анамнезе которых отмечается предсердная тахикардия или кратковременные эпизоды фибрилляции. |
| Полигенная | Возникает в раннем возрасте на фоне множественных генетических мутаций. |
| Постоперационная | Провоцируется открытыми кардиохирургическими операциями и обычно самостоятельно купируется по мере восстановления пациента. |
| Фибрилляция у больных с патологией клапанов | Развивается при митральном стенозе, после хирургических вмешательств по коррекции клапанного аппарата. |
| Аритмия у спортсменов | Проявляется пароксизмами и зависит от длительности и напряжённости занятий. |
| Моногенная | Формируется у пациентов с единичной генной мутацией. |
Отмечу, что данное разделение мерцательной аритмии по типам призвано скорректировать алгоритмы лечения заболевания.
Модифицированная шкала EAPC
Данная шкала применяется для оценки качества жизни пациента, то есть учитывается, насколько признаки заболевания мешают ему выполнять повседневную работу. Ведь от выраженности клинической картины зависит и тактика лечения фибрилляции предсердий.
Минимальная симптоматика наблюдается у 25-40% больных, 15-30% — отмечают значительный дискомфорт и резкое ограничение физической активности на фоне проявлений патологии.
В таблице представлены степени тяжести фибрилляции предсердий.
| Степень | Выраженность клинической картины |
| 1 | Симптомы заболевания отсутствуют. |
| 2а | Признаки патологии минимальны и не мешают пациенту. |
| 2b | Хотя повседневную работу больной и выполняет, но одышка и сердцебиение уже ощущаются. |
| 3 | Нормальная жизнедеятельность пациента нарушается в результате выраженных симптомов аритмии (одышки, сердцебиения, слабости). |
| 4 | Больной при данной степени тяжести фибрилляции не способен самостоятельно себя обслуживать. |
Формы фибрилляции предсердий
В соответствии с современной классификацией, различают несколько форм фибрилляции предсердий:
- Впервые возникшая — первый зафиксированный эпизод аритмии, когда вероятность рецидива установить нельзя.
- Пароксизмальная форма фибрилляции предсердий — протекает в виде более или менее частых эпизодов срыва ритма, который восстанавливается не более, чем за неделю.
- Персистирующая (рецидивирующая) фибрилляция — длится более 7 дней и требует проведения кардиоверсии.
- Постоянная форма — восстановить ритм невозможно или не требуется.
Для практического врача важно определить впервые возникшую форму фибрилляции,
однако установить ее продолжительность и исключить факт перенесенных ранее эпизодов аритмии далеко не всегда представляется возможным.
При установленном втором и более пароксизме нарушения ритма предсердий диагностируют персистирующую форму фибрилляции предсердий. Если ритм способен к самопроизвольному восстановлению, то такую персистирующую (рецидивирующую) аритмию назовут пароксизмальной, а термин «персистирующая» будет употреблен при ее длительности более семи дней. Впервые выявленная аритмия может быть как пароксизмальной, так и персистирующей.
О постоянной форме фибрилляции предсердий (перманентной) говорят, когда нарушение ритма продолжается более одного года, но при этом ни врач, ни пациент не планируют восстановить ритм путем кардиоверсии. В случае, когда терапевтическая стратегия изменится, аритмию назовут длительно персистирующей.
В зависимости от частоты пульса выделяют три формы фибрилляции предсердий:
- Тахисистолическая — до желудочков доходит больше, чем необходимо в норме, импульсов от предсердных водителей ритма, в результате чего пульс достигает 90-100 ударов в минуту и более.
- Брадисистолическая фибрилляция — частота сокращений желудочков не достигает 60.
- Нормосистолическая — желудочки сокращаются с частотой, близкой к норме, — 60-100 ударов в минуту.
Лечение фибрилляции предсердий (мерцательной аритмии)
Лечение фибрилляции предсердий должно проводиться комплексно, то есть необходимо взаимодействие докторов первичного звена (терапевтов, семейных врачей), к которым в первую очередь и обращаются пациенты за помощью, и более узких специалистов (кардиологов, кардиохирургов). Только при таком подходе и непрерывном обучении больного тактике поведения при данной патологии можно добиться положительных результатов.
При выборе терапевтических мероприятий учитывают следующие факторы:
- стабильность гемодинамики (показатели артериального давления), выраженность клинической картины;
- наличие сопутствующих сердечно-сосудистых и других заболеваний (тиреотоксикоз, сепсис и т.п.), которые усугубляют течение аритмии;
- риск развития инсульта и необходимость в связи с этим назначения препаратов, разжижающих кровь (антикоагулянтов);
- ЧСС и важность уменьшения данного показателя;
- симптоматику патологии и возможность восстановления синусового ритма.
Лишь после комплексной оценки состояния больного принимается решение о тактике его дальнейшего ведения.
Профилактика инсульта
Уже давно доказано, что фибрилляция предсердий значительно увеличивает риск развития ишемических инсультов. Происходит это вследствие образования тромбов в камерах сердца с последующим их мигрированием в сосуды головного мозга.
Поэтому лечение постоянной формы мерцательной аритмии, равно как и других типов заболевания, включает применение кроверазжижающих препаратов.
Раньше всем практически бесконтрольно в такой ситуации назначались антиагреганты («Аспирин-кардио», «Кардиомагнил»). Но в настоящее время доказана их неэффективность в предотвращении тромбоэмболий. Сейчас прибегают к использованию антагонистов витамина К («Варфарин») и новых антикоагулянтов, не являющихся антагонистами витамина К («Апиксабан», «Дабигатран»). Причём назначение последней группы препаратов сопровождается меньшим риском развития геморрагических инсультов (внутримозговых кровоизлияний).
Контроль частоты сердцебиения
Существует две ключевых стратегии в борьбе с фибрилляцией предсердий, которые используются практикующими кардиологами. Одна из них направлена на контроль частоты сердцебиения, а вторая – на восстановление физиологического синусового ритма. Как вы понимаете, выбор тактики зависит от многих факторов. Это и возраст пациента, и стаж болезни, и наличие серьёзных сопутствующих патологий.
Лечение хронической формы мерцательной аритмии у пожилых людей чаще всего базируется на первой из вышеперечисленных методик и позволяет значительно уменьшить проявления болезни, улучшить повседневную активность пациентов.
Снятие приступа
Быстрое снижение ЧСС может понадобиться на фоне впервые выявленной фибрилляции и при обратимых тахисистолиях, возникающих на фоне анемии, инфекционных патологий, декомпенсированного тиреотоксикоза.
В такой ситуации препаратами выбора становятся бета-блокаторы («Бисопролол», «Конкор») и блокаторы кальциевых каналов («Дилтиазем», «Верапамил»), так как они обладают быстрым действием и влияют на тонус симпатической нервной системы.
В случае снижения выброса крови из желудочков, когда аритмия сочетается с сердечной недостаточностью, обычно используют комбинацию бета-блокаторов и препаратов наперстянки («Дигоксин», «Дигитоксин»). А у пациентов с нестабильной гемодинамикой прибегают к внутривенному введению «Амиодарона», являющегося антиаритмическим средством.
Средства для постоянного приема
Если бывает экстренное снижение ЧСС, то, конечно, же существует и долгосрочный вариант данного вида терапии.
Чаще всего для урежения сердцебиения прибегают к монотерапии бета-блокаторами («Метопролол», «Небиволол», «Эсмолол», «Карведилол»), которые хорошо переносятся пациентами любого возраста вне зависимости от наличия синусового ритма или фибрилляции.
Блокаторы кальциевых каналов, к коим относятся «Верапамил» и «Дилтиазем», хоть и обеспечивают контроль ЧСС, и лучше устраняют симптомы заболевания, повышая переносимость физических нагрузок, всё же противопоказаны при хронической сердечной недостаточности, сопровождающейся сниженным желудочковым выбросом.
Ещё одной группой препаратов, назначаемых для длительного приёма, являются сердечные гликозиды – «Дигоксин» и «Дигитоксин», обладающие довольно токсичным действием при неправильно подобранной дозировке.
Антиари, к аналогам которого относится «Кордарон», считается препаратом резерва. К его «услугам» прибегают крайне редко, так как его действие вызывает массу побочных внесердечных явлений.
Итак, подведём итог: для достижения целевого уровня ЧСС, находящегося в пределах 110 уд./мин, выбор средств производится индивидуально с учётом сопутствующих патологий. И его назначение начинается с минимальной дозы, которую постепенно увеличивают до получения необходимого эффекта.
Восстановление ритма (кардиоверсия)
В экстренных ситуациях, когда наблюдаются нестабильные показатели гемодинамики у пациента, кардиологи вправе принять решение о восстановлении синусового ритма. Подобная тактика может быть избрана и при обычном согласии больного, фибрилляция предсердий которого на фоне поддержания нормального уровня ЧСС сопровождается яркой клинической картиной (одышкой, сердцебиением, слабостью, обмороками).
По аналогии с вышеописанной стратегией, данный алгоритм лечения также имеет неотложные и долгосрочные мероприятия. А сама кардиоверсия бывает электрической и медикаментозной.
Неотложный метод
Неотложная кардиоверсия делится на фармакологическую и электрическую.
Имеются неоднократные экспериментальные подтверждения эффективности антиаритмических препаратов в возвращении синусового ритма у 50% пациентов при развитии пароксизма фибрилляции предсердий. При этом нет нужды проводить подготовку в отличие от аппаратного метода, то есть отпадает необходимость в голодании и назначении седативных препаратов. К средствам, используемым в данной процедуре, относятся: «Дофетилид», «Флекаинид», «Пропафенон», «Амиодарон» и др.
Разработан метод, позволяющий пациентам привести в порядок сердечный ритм самостоятельно на дому, так называемая терапия «таблетка в кармане». Для этой цели подходят «Флекаинид», «Пропафенон».
Электрическая кардиоверсия постоянным током избирается в качестве основного способа у больных с резко выраженными нарушениями гемодинамики при возникшем пароксизме фибрилляции предсердий.
Длительный прием препаратов
Длительный приём антиаритмических препаратов призван уменьшить число симптомов, связанных с фибрилляцией предсердий и улучшить общее состояние больного. Но, прежде чем избрать данную тактику, врач оценивает тяжесть заболевания, риск развития побочных эффектов и, конечно же, мнение самого пациента.
Основными препаратами, применяющимися в данном случае, являются:
- «Амиодарон»;
- «Дронедарон»;
- «Флекаинид» и «Пропафенон»;
- «Хинидин» и «Дизопирамид»;
- «Соталол»;
- «Дофетилид».
Выбор лекарственного средства производится лишь после комплексного обследования больного и с учётом наличия сопутствующих патологий. К примеру, «Дронедарон» противопоказан при хронической сердечной недостаточности.
Катетерная абляция
Катетерная и радиочастотная абляция (РЧА), по сути, являются хирургическими методами, при которых происходит изоляция триггерных зон в легочных венах и «прижигание» аритмогенных участков в левом предсердии, то есть областей миокарда, способных генерировать те самые патологические разряды.
Данный способ восстановления синусового ритма считается наиболее эффективным у пациентов с пароксизмальной, персистирующей и длительно персистирующей фибрилляцией, сопровождающейся выраженной клинической картиной. Замечу, что к процедуре прибегают лишь после объективно неудавшейся терапии антиаритмическими препаратами.
Фибрилляция предсердий (ФП)
ОПРЕДЕЛЕНИЕ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ наверх
Самая распространенная наджелудочковая тахиаритмия, характеризуется быстрой (350–700/мин), нескоординированной активацией предсердий, приводящей к утрате гемодинамической эффективности их сократимости, сопровождается нерегулярным ритмом желудочков. Частота желудочкового ритма зависит от электрофизиологических свойств АВ узла, состояния вегетативной системы и действия ЛС и может быть нормальной (в состоянии покоя 70–90/мин), ускоренной (тахиаритмия) или замедленной (брадиаритмия).
Классификация ФП →рис. 2.6-9. Если у больного возникают эпизоды аритмии, относящиеся к разным категориям, принимайте (в первую очередь) во внимание самую частую форму ФП.
Рисунок 2.6-9.
Классификация фибрилляции предсердий
Причины:
1) сердечные — артериальная гипертензия, приобретенные клапанные пороки (в первую очередь, митральные), ИБС, кардиомиопатии (особенно дилатационная и гипертрофическая), врожденные пороки сердца (в основном с межпредсердным сбросом), миокардит и перикардит, кардиохирургические вмешательства в анамнезе, синдром слабости синусового узла (синдром тахикардия-брадикардия), синдром преждевременного возбуждения, системные заболевания с поражением сердца — саркоидоз, амилоидоз, гемохроматоз, новообразования сердца — первичные и метастатические. ФП очень часто встречается у больных с сердечной недостаточностью, независимо от ее причины.
2) внесердечные — гипертиреоз (чаще всего), гипотиреоз, острая инфекция, общая анестезия, болезни легких, феохромоцитома, ожирение, сахарный диабет, метаболический синдром, хроническое заболевание почек, занятия спортом (дисциплины, развивающие выносливость), разные вещества (алкоголь, окись углерода, кофеин, некоторые ЛС [напр., β2-миметики]).
Пароксизмальная ФП в ≈50 % случаев возникает у лиц без органического заболевания сердца; чаще всего является аритмией очагового типа, индуцированной возбуждением, возникающим в легочных венах, реже в верхней полой вене, вене Маршалла или коронарном синусе. При персистирующей или постоянной ФП органическое заболевание сердца выявляют у >90 % больных.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Субъективные симптомы: сердцебиение, приступы потливости, слабость и сниженная толерантность к физической нагрузке, обмороки или головокружения. При постоянной ФП больные часто не ощущают ее симптомов. Классификация интенсивности симптомов (шкала EHRA) →табл. 2.6-5. Объективные симптомы: нерегулярная деятельность сердца (полная нерегулярность), нерегулярный пульс, дефицит пульса. У больных с очаговой ФП могут возникать многочисленные экстрасистолы или приступы тахикардии (предсердная тахикардия, трепетание предсердий).
Таблица 2.6-5. Классификация жалоб, связанных с фибрилляцией предсердий, согласно модифицированной шкале EHRA
| Класс | Описание |
| 1 | без симптоматики |
| 2а | легкие симптомы — не нарушают нормальную ежедневную активность |
| 2б | умеренные симптомы — неприятные для пациента, но не нарушают нормальную повседневную активность |
| 3 | тяжелые симптомы — нормальная повседневная активность ограничена |
| 4 | симптомы, делающие функционирование невозможным — нормальная ежедневная активность невозможна |
Впервые выявленный эпизод ФП может оказаться единственным в жизни приступом или очередным рецидивом пароксизмальной ФП или даже долго длящейся персистирующей ФП. Важен тщательный сбор анамнеза и анализ доступной медицинской документации пациента. Пароксизмальная ФП имеет сaмоограничивающий характер и чаще всего проходит в течение 24 ч. Персистирующая ФП самостоятельно не проходит и длится >7 дней; может быть, как первым клиническим проявлением аритмии, так и следствием рецидивирующих эпизодов пароксизмальной ФП. Длительно длящаяся персистирующая ФП распознается, когда ФП удерживается >1 года и принимается решение о восстановлении синусового ритма.
ДИАГНОСТИКА наверх
Скрининговые исследования
Скрининговые исследования в направлении ФП следует выполнить:
1) у лиц >65 лет — пальпация пульса, либо ЭКГ;
2) у пациентов с транзиторной ишемической атакой (ТИА) либо ишемическим мозговым инсультом в анамнезе — беспрерывный мониторинг ЭКГ на протяжении ≥72 ч (рассмотрите необходимость длительного мониторирования ЭКГ при помощи неинвазивных устройств, либо имплантируемых петлевых регистраторов).
Дополнительные методы исследования
1. ЭКГ: полная нерегулярность желудочковых комплексов, отсутствие зубцов P (их заменяют волны f) →рис. 2.6-10A.
2. Холтеровское мониторирование ЭКГ (иногда >24 ч, до 7 суток), длительная (напр. 2-4-недельная) и беспрерывная телеметрическая регистрация ЭКГ: в случае пароксизмальной ФП, если возникают диагностические сомнения.
3. Нагрузочный ЭКГ-тест: при подозрении на ишемию миокарда и перед началом применения ЛС класса Ic.
4. Эхокардиография: трансторакальное исследование необходимо выполнять у всех пациентов с ФП с целью выявления возм. органического заболевания сердца или тромба в левом предсердии и его ушке (для этого обязательно трансэзофагеальное исследование).
Дифференциальная диагностика →рис. 2.6-1
ЛЕЧЕНИЕ наверх
Неотложное лечение
Тактика при пароксизмальной ФП зависит от сопутствующих симптомов и расстройств гемодинамики:
1. Если субъективные симптомы не выражены:
1) скорригируйте возможные электролитные расстройства (уровень калия и магния) и подождите купирования приступа;
2) контролируйте частоту желудочкового ритма (целевая — менее 110/мин), используя, напр., верапамил или дилтиазем (не вводить в/в при сердечной недостаточности), β-блокатор (напр., метопролол; при сердечной недостаточности, либо ФВЛЖ <40 % применяйте в минимально эффективной дозе; если частота сердечного ритма не снижается <110/мин, можно добавить дигоксин, либо амиодарон) или дигоксин (не использовать в качестве монотерапии);
3) если ФП затягивается, особенно >24 ч → показана кардиоверсия, чаще всего фармакологическая (наиболее эффективна при длительности ФП <7 дней); используйте пропафенон (у лиц без существенной органической патологии сердца) или амиодарон (в остальных случаях); если приступ ФП длится <48 ч, предварительная подготовка антикоагулянтным лечением необязательна (за исключением больных, отягощенных высоким риском тромбоэмболических осложнений, напр. больных сахарным диабетом или сердечной недостаточностью).
2. Если ФП вызывает существенные нарушения гемодинамики или коронарные боли → выполните неотложную электрическую кардиоверсию →разд. 24.18.
3. Очередной рецидив → можно рекомендовать пациенту (без органического поражения сердца, с существенной симптоматикой редко возникающей ари таблетки — одноразово 600 мг (450 мг при массе тела <70 кг) пропафенона, если у этого пациента раньше подтверждена эффективность и безопасность такого лечения в больничных условиях. 30 мин ранее примените β-блокатор или верапамил, чтобы избежать АВ-проводимости 1:1 в случае перехода ФП в трепетание предсердий.
Длительное лечение
Общие принципы
1. Пароксизмальная ФП: исключите факторы, индуцирующие аритмию, такие как алкоголь, кофеин, никотин; установите и лечите возможную причину. Модифицируйте факторы сердечно-сосудистого риска. После купирования первого в жизни пароксизма ФП антиаритмические ЛС профилактически не используют. В случае редких рецидивов с хорошей переносимостью → возм. прием «подручной» таблетки (→см. выше).
2. Персистирующая ФП: выберите стратегию лечения:
1) восстановление синусового ритма (чаще всего при помощи электрической кардиоверсии) и его удержание (чаще всего фармакологическое)
или
2) ФП рассматривают как постоянную и применяют оптимальный контроль частоты желудочкового ритма.
Алгоритм контроля ритма у пациентов с недавно выявленной ФП →рис. 2.6-11. Продемонстрировано сходное влияние обеих стратегий на риск смерти и инсульта. Эти подходы считайте не взаимоисключающими, а взаимодополняющими. Даже приняв стратегию поддержания синусового ритма, все равно продолжайте использовать ЛС для контроля частоты желудочкового ритма, дабы уберечь больного от возникновения тахиаритмии в случае рецидива ФП. Контроль частоты желудочкового ритма рекомендуется пожилым больным с ФП без клинических проявлений, или же с легкими симптомами, связанными с аритмией (EHRA 1 либо 2a). Тогда как у больных с, по меньшей мере, умеренной симптоматикой (EHRA ≥2b), кроме контроля желудочкового ритма, стремитесь к удержанию синусового ритма. Думайте об удержании синусового ритма у таких пациентов:
Рисунок 2.6-11.
Алгоритм контроля ритма сердца у больных с недавно обнаруженной фибрилляцией предсердий (на основании ESC 2016, модифицировано)
1) молодых с симптоматикой аритмии, у которых не исключено выполнение абляции;
2) с ФП и сердечной недостаточностью, обусловленной аритмией;
3) с ФП, когда ее причина устранена (напр. тиреотоксикоз).
3. Постоянная ФП: целью лечения является контроль частоты желудочкового ритма (мягкий у бессимптомных больных или с хорошей переносимостью симптомов — <110/мин в состоянии покоя; более строгий у больных с симптомами, обусловленными ФП — в покое <80/мин, во время умеренной нагрузки <110/мин); в случае строгого контроля важной является его оценка при помощи теста с физической нагрузкой (при симптомах во время нагрузки) и холтеровского мониторирования ЭКГ. Не применяйте антиаритмических ЛС ни I, ни III классов, а также амиодарона с целью длительного контроля частоты желудочкового ритма.
Фармакологическое лечение
1. Удержание синусового ритма: выбор ЛС определяется преимущественно безопасностью терапии, в зависимости от риска проаритмии. Выбор препарата зависит от проявления органического заболевания сердца (внимание: больных, принимавших соталол, следует мониторировать в направлении проаритмии; амиодарон для большого количества пациентов является препаратом 2-го ряда из-за экстракардиальных побочных эффектов):
1) пациенты без существенного органического заболевания сердца → дронедарон, флекаинид, пропафенон, соталол;
2) ишемическая болезнь сердца, клинически значимый клапанный порок сердца, патологическая гипертрофия левого желудочка → дронедарон, соталол (у пациентов с клинически значимой гипертрофией левого желудочка выше риск проаритмии), амиодарон;
3) сердечная недостаточность → амиодарон.
2. Контроль частоты желудочкового ритма: β-блокаторы (самые эффективные, предпочтительны при ИБС, артериальной гипертензии, сердечной недостаточности или гипертиреозе), блокаторы кальциевых каналов (верапамил, дилтиазем; у пациентов с ФВЛЖ ≥40 %, особенно когда имеются противопоказания к назначению β-блокаторов; не используйте при синдроме WPW). Дигоксин менее эффективен, особенно у активных лиц, может быть предпочтительнее у пожилых пациентов, с меньшей активностью, при сердечной недостаточности, весьма часто в комбинации с β-блокатором или блокатором кальциевых каналов; не используйте при синдроме WPW и гипертрофической кардиомиопатии. У больных с сердечной недостаточностью, без дополнительных путей проводимости или если иные методы лечения являются неэффективными или противопоказаны → можете использовать амиодарон в/в.
Инвазивное лечение
1. Чрескожная абляция (изолирование легочных вен — базисная техника, линейные абляции, деструкция зон фракционированных электрограмм, абляция вегетативных ганглиев): рекомендуйте ее пациентам (направьте их в центр с опытом применения этих методов) с пароксизмальной ФП, протекающей с субъективными симптомами, если ≥1 антиаритмический препарат класса I или III оказался неэффективным, а больной желает достичь контроля ритма. Подумайте об абляции:
1) как о лечении первого выбора у отобранных пациентов с выраженной симптоматикой ФП (как альтернатива антиаритмическим ЛС) после оценки потенциальных пользы и риска, связанных с вмешательством, и если больные сознательно выбирают такой способ лечения;
2) у симптоматических больных:
а) с персистирующей или длительно персистирующей ФП, резистентной к фармакологическому лечению;
б) с ФП и сердечной недостаточностью со сниженной ФВЛЖ, в особенности при подозрении на развитие тахиаритмической кардиомиопатии;
3) у пациентов с брадикардией, зависимой от ФП.
2. Хирургическая абляция: у подвергаемых кардиохирургической операции, напр. по поводу порока митрального клапана или ИБС.
3. Чрескожная абляция АВ-узла с имплантацией электростимулятора: рассмотрите у пациентов с постоянной ФП, если фармакологический контроль частоты желудочкового ритма оказался неэффективным. Имплантация стимулятора также показана симптомным больным с синдромом бради-тахикардии или с постоянной ФП, протекающей с симптомной брадиаритмией.
ОСЛОЖНЕНИЯ наверх
Самыми серьезными являются тромбоэмболические осложнения, прежде всего ишемический инсульт. Они связаны с возникновением тромба в левом предсердии (чаще всего в его ушке).
1. Длительная профилактика: у каждого больного с ФП оцените риск тромбоэмболических осложнений на основании шкалы CHA2DS2-VASc →табл. 2.6-6, а также риск кровотечения (см. ниже). Рекомендации по профилактике →рис. 2.6-12:
Таблица 2.6-7. Шкала CHA2DS2‑VASc для оценки риска ишемического инсульта у больных с неклапанной фибрилляцией предсердий
| Фактор риска | Баллы |
| симптомы сердечной недостаточности или снижение фракции выброса левого желудочка, или гипертрофическая кардиомиопатия | 1 |
| артериальная гипертензияа | 1 |
| возраст ≥75 лет | 2 |
| сахарный диабетб | 1 |
| инсульт или ТИА или иной тромбоэмболический эпизод в анамнезеa | 2 |
| заболевание сосудовв | 1 |
| возраст 65–74 лет | 1 |
| женский полг | 1 |
| а артериальное давление в состоянии покоя >140/90 мм рт. ст. при ≥2 измерениях, выполненных в различной обстановке, или проводимое антигипертензивное лечение б гликемия натощак >125 мг/дл (7 ммоль/л) или применение пероральных противодиабетических средств и/или инсулина в ангиографически значимая коронарная болезнь, перенесенный инфаркт миокарда, атеросклероз периферических артерий, атеросклеротическая бляшка в аорте г повышает риск в случае наличия ≥1 другого фактора риска ТИА — приступ преходящей ишемии головного мозга на основе рекомендаций ESC (2020), модифицировано | |
Рисунок 2.6-12.
Профилактика инсультов у больных с фибрилляцией предсердий (на основании ESC 2016, модифицировано)
1) если риск инсульта оценен на 0 баллов (мужчины) либо на 1 балл (женщины) по шкале CHA2DS2-VASc → не назначайте ни антикоагулянты, ни дезагреганты;
2) в остальных случаях, если нет противопоказаний к лечению антикоагулянтами → постоянно используйте оральный антикоагулянт — дабигатран (110 или 150 мг 2 × в сут в зависимости от возраста, сопутствующей терапии, функции почек и риска кровотечения), ривароксабан (15 или 20 мг 1 × в сут) и апиксабан (2,5 или 5 мг 2 × в сут); возможно антагонист витамина K (АВК — аценокумарол или варфарин) в дозе, поддерживающей показатель МНО в интервале 2–3 (после стабилизации дозы ежемесячно контролируйте МНО); у больных ФП, связанной с умеренным или тяжелым стенозом митрального клапана или с механическим клапанным протезом применяйте АВК;
3) оцените риск кровотечения — на основании наличия факторов риска кровотечения. Модифицируемые факторы: артериальная гипертензия (в особенности, систолическое давление >160 мм рт. ст.), лабильные значения МНО у получавших антагонист витамина К, с TTR <60% (Time in Therapeutic Range — процент времени, в котором МНО удерживается в терапевтическом диапазоне), прием препаратов, предрасполагающих к кровотечению [например, антиагреганты, нестероидные противовоспалительные], избыточное потребление алкоголя [≥8 доз/нед.]). Потенциально модифицируемые факторы: анемия, ухудшение функции почек, снижение числа или нарушение функции тромбоцитов. Немодифицируемые факторы: возраст [>65 лет либо ≥75 лет в зависимости от шкалы], перенесенное значительное кровотечение, перенесенный мозговой инсульт, диализотерапия или состояние после трансплантации почки, цирроз печени, онкологическое заболевание, генетические факторы [полиморфизм CYP2C9]. Факторы, связанные с уровнем биомаркеров: повышенная концентрация тропонина, определенная высокочувствительным тестом, снижение расчетной СКФ. Стремитесь скорректировать обратимые факторы риска кровотечения.
4) не рекомендовано применение АСК (или другого антиагрегантного препарата) с целью профилактики инсульта у пациентов с ФП;
5) у больных с высоким риском инсульта и с противопоказаниями к постоянному пероральному приему антикоагулянтов → можете рассмотреть процедуру чрескожного закрытия ушка левого предсердия;
6) при высоком риске кровотечения → пациент нуждается в повышенном внимании и регулярном контроле после назначения антикоагулянта.
2. Профилактика при кардиоверсии
1) У больных с ФП, длящейся ≥48 ч или с неизвестной длительностью перед попыткой восстановления синусового ритма (электрическая или фармакологическая кардиоверсия) используйте АВК (МНО 2–3; вместо АВК можно использовать дабигатран, ривароксабан или апиксабан — в случае их назначения необходимо провести беседу с пациентом, чтобы подтвердить регулярный прием ЛС; при появлении сомнений необходимым является проведение чреспищеводной эхокардиографии) в течение ≥3 нед. перед кардиоверсией и 4 нед. после нее (внимание: может быть показано более длительное лечение антикоагулянтами; учтите факторы риска тромбоэмболических осложнений).
2) Если нужна экстренная кардиоверсия, а длительность ФП ≥48 ч или неизвестна → исключите наличие тромба при трансэзофагеальной эхокардиографии, используйте нефракционированный гепарин в/в (возможно низкомолекулярный гепарин) перед кардиоверсией и пероральный антикоагулянт после процедуры.
3) У больных с ФП, длящейся точно <48 ч, можете выполнить кардиоверсию сразу же после введения гепарина, но в случае имеющегося риска инсульта начните длительное использование перорального антикоагулянта.
3. Профилактика у пациентов, подвергаемых ЧКВ →табл. 2.34-7.
Факторы риска и сопутствующие болезни
Вот мы и подошли к обсуждению патологий, способных «подтолкнуть» развитие фибрилляции предсердий и увеличить число её рецидивов и осложнений. Если вовремя выявить данные факторы риска и умело с ними бороться, можно в дальнейшем избежать многих проблем, возникающих при лечении нарушения ритма сердца.
К заболеваниям, провоцирующим мерцательную аритмию, относятся:
- хроническая сердечная недостаточность;
- артериальная гипертензия;
- патологии клапанного аппарата сердца;
- сахарный диабет;
- ожирение;
- респираторные заболевания (ХОЗЛ, апноэ во время сна, то есть остановка дыхания, и др.);
хроническая болезнь почек.
Причины
Главная причина фибрилляции предсердий – это сбой в работе проводящей системы сердца, который вызывает нарушение порядка сердечных сокращений. Мышечные волокна в такой ситуации сокращаются не синхронно, а в разнобой, предсердия не могут сделать один мощный толчок каждую секунду и вместо этого дрожат, не проталкивая требуемое количество крови в желудочки.
Причины, вызывающие фибрилляцию предсердий, условно разделяют на сердечные и несердечные. К первой группе относятся:
- Высокое артериальное давление. Сердце при гипертонии работает в усиленном режиме и выталкивает очень много крови. Сердечная мышца не справляется с увеличившейся нагрузкой, растягивается и значительно ослабевает. Нарушения затрагивают и синусовый узел, проводящие пучки.
- Клапанные пороки сердца, сердечные заболевания (кардиосклероз, инфаркт миокарда, миокардит, ревматический порок сердца, тяжелая сердечная недостаточность).
- Врожденные пороки сердца (отмечается недостаточное развитие сосудов, питающих сердце, слабая сформированность сердечной мышцы).
- Опухоли сердца (вызывают нарушения в строении проводящей системы, не дают проходить импульсу).
- Перенесенные операции на сердце. В послеоперационный период может образовываться рубцовая ткань, которая замещает собой уникальные клетки проводящей системы сердца. Из-за этого нервный импульс начинает проходить по другим путям.
В группу несердечных причин входят:
- физическое переутомление;
- вредные привычки, алкоголь;
- стрессы;
- большие дозы кофеина;
- вирусы;
- болезни щитовидки;
- прием некоторых лекарственных средств (мочегонные, адреналин, «Атропин»);
- хронические болезни легких;
- сахарный диабет;
- удар электротоком;
- синдром ночного апноэ;
- электролитические нарушения.
Совет врача
Думаю, нет нужды рассказывать о модификации образа жизни, которая в силах снизить риск возникновения ожирения, сахарного диабета и артериальной гипертензии. Но многие забывают, что, имея отягощённый по аритмии семейный анамнез, необходимо вовремя лечить все болезни лёгких и бронхов, грамотно выбирать профессию, избегая работы с повышенным содержанием пыли в воздухе (к примеру, горнодобывающая промышленность). Это позволит снизить риск возникновения фибрилляции, ассоциированной с ХОЗЛ.
Клинический случай
В приёмное отделение был доставлен пациент А., 25 лет с жалобами на нехватку воздуха, невозможность вдохнуть полной грудью, сердцебиение, головокружение, резкую общую слабость. Больной занимался полупрофессионально пауэрлифтингом, и при очередном подходе потерял сознание. В семье у бабушки и мамы диагностирована мерцательная аритмия. Объективно: кожные покровы бледные, одышка в покое, АД 90/60 мм рт.ст., ЧСС при аускультации 400 уд./мин, также первый тон слышен громче нормы, ритм неправильный, пульс на лучевой артерии – 250 уд./мин. Предварительный диагноз: «Впервые выявленная фибрилляция предсердий».
Для подтверждения диагноза использовали: клинические анализы крови и мочи, определение уровня ТТГ, ЭКГ, Эхо-КГ. Больному была выполнена фармакологическая кардиоверсия «Дофетилидом», после чего восстановился синусовый ритм с ЧСС в пределах 60-64 уд./мин. Во время пребывания в стационаре проводился суточный мониторинг ЭКГ, пароксизмов фибрилляции не наблюдалось. Пациенту было рекомендовано ограничить физические нагрузки.
Симптомы фибрилляции предсердий
Наиболее распространёнными симптомами фибрилляции предсердий являются:
- перебои в сердце,
- замирание сердца,
- частое неритмичное сердцебиение,
- боли в груди,
- головокружение,
- обморок или кратковременная потеря сознания,
- затруднённое дыхание, нехватка воздуха,
- одышка,
- повышенная утомляемость,
- общая слабость.
Нередко мерцательная аритмия протекает бессимптомно и выявляется случайно на ЭКГ или во время холтеровского мониторирования.