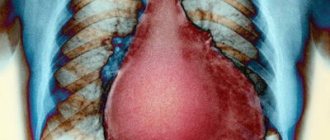
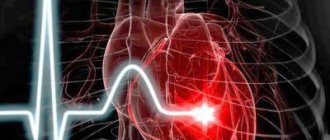
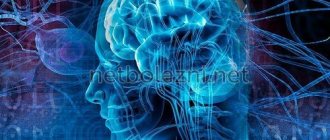
Согласно всемирной статистике, именно сердечно-сосудистые заболевания лидируют в списке причин смертей, возникновения инвалидности и вообще, всех заболеваний.
Несмотря на впечатлительный прогресс медицины, болезни сердца и сосудов по-прежнему являются крупнейшей проблемой системы охраны здоровья населения почти во всех странах мира. Россия не исключение, хотя отечественная индустрия медицины в последние годы в значительной мере демонстрирует успехи в этой области.
Возникновение сердечно – сосудистых заболеваний — следствие неправильного питания, образа жизни и генетической предрасположенности, которые являются крупнейшими факторами риска. Именно эти факторы риска — ключевые причины, которые являются причиной роста риска возникновения болезней сердца и сосудов.
Присутствие одного или нескольких таких факторов риска, согласно данным статистики, собранной Всемирной Организацией Здравоохранения, значительно повышают риск возникновения заболевания, или даже внезапной кончины пациента.
Факторы риска возникновения сердечно сосудистых заболеваний
Современная медицина выделяет такие факторы риска:
- Курение табака;
- Систематическое употребление алкоголя;
- Жизнедеятельность с малой физической активностью;
- Ожирение;
- Дефицит витаминов, вызванных неправильной диетой, например — низким уровнем потребления фруктов и овощей;
- Превышение уровня холестерина в организме;
- Гипертоническая болезнь;
- Болезнь сахарным диабетом;
- Излишнее употребление в пищу солёных продуктов;
- Постоянные стрессы;
- Излишнее употребление пищи, содержащей транс – жиры;
- Наследственная предрасположенность к болезням сердца;
- Мужской пол пациента. Доказано, что риск возникновения сердечно – сосудистых заболеваний у мужчин с возрастом выше, чем у женщин. Например, инфаркт миокарда значительно чаще возникает именно у мужчин;
- У женщин фактором риска является период менопаузы. Причина — возрастное снижение уровня эстрогена и, соответствие — снижение его защитной функции при работе сердечно – сосудистой системы.
Сердечно-сосудистые заболевания, и их профилактика
Сердечно-сосудистые заболевания (ССЗ) являются основной причиной смерти во всем мире, ни по какой другой причине ежегодно не умирает столько людей, сколько от ССЗ. Большинство сердечно-сосудистых заболеваний можно предотвратить путем принятия мер в отношении факторов риска.
Что такое сердечно-сосудистые заболевания?
Сердечно-сосудистые заболевания представляют собой группу болезней сердца и кровеносных сосудов, в которую входят:
- ишемическая болезнь сердца – болезнь кровеносных сосудов, снабжающих кровью сердечную мышцу;
- болезнь сосудов головного мозга – болезнь кровеносных сосудов, снабжающих кровью мозг;
- болезнь периферических артерий – болезнь кровеносных сосудов, снабжающих кровью руки и ноги;
- ревмокардит – поражение сердечной мышцы и сердечных клапанов в результате ревматической атаки, вызываемой стрептококковыми бактериями;
- врожденный порок сердца – существующие с рождения деформации строения сердца;
- тромбоз глубоких вен и эмболия легких – образование в ножных венах сгустков крови, которые могут смещаться и двигаться к сердцу и легким. Инфаркты и инсульты обычно являются острыми заболеваниями и происходят, главным образом, в результате закупоривания сосудов, которое препятствует току крови к сердцу или мозгу. Самой распространенной причиной этого является образование жировых отложений (атеросклеротических бляшек) на внутренних стенках кровеносных сосудов, снабжающих кровью сердце или мозг. Кровотечения из кровеносного сосуда в мозге или сгустки крови могут также быть причиной инсульта. Каковы факторы риска сердечно-сосудистых заболеваний?
Основными факторами риска болезней сердца и инсульта являются употребление табака, нездоровое питание и ожирение, отсутствие физической активности и употребление алкоголя, повышенное артериальное давление, диабет и гиперлипидемия (повышение холестерина крови). Оценка этих «промежуточных факторов риска» может проводиться в учреждениях первичной медико-санитарной помощи, и они могут указывать на повышенный риск развития инфаркта миокарда, инсульта, сердечной недостаточности и других осложнений. Доказано, что прекращение употребления табака, уменьшение потребления соли, потребление фруктов и овощей, регулярная физическая активность и предотвращение вредного употребления алкоголя снижают риск развития сердечно-сосудистых заболеваний. Кроме того, для снижения риска развития ССЗ и профилактики инфаркта и инсульта при диабете, повышенном артериальном давлении и повышенном уровне липидов может быть необходима лекарственная терапия.
Каковы общие симптомы сердечно-сосудистых заболеваний?Симптомы инфакта миокарда и инсульта
Зачастую лежащая в основе заболевания болезнь кровеносных сосудов протекает бессимптомно. Инфаркт или инсульт могут быть первыми предупреждениями о заболевании. Симптомы инфаркта включают:
- боль или неприятные ощущения в середине грудной клетки;
- боль или неприятные ощущения в руках, левом плече, локтях, челюсти или спине. Кроме того, человек может испытывать затруднения в дыхании или нехватку воздуха; тошноту или рвоту; чувствовать головокружение или терять сознание; покрываться холодным потом и становиться бледным. Женщины чаще испытывают нехватку дыхания, тошноту, рвоту и боли в спине и челюсти. Наиболее распространенным симптомом инсульта является внезапная слабость в лице, чаще всего с какой-либо одной стороны, руке или ноге. Другие симптомы включают неожиданное онемение лица, особенно с какой-либо одной стороны, руки или ноги; спутанность сознания; затрудненную речь или трудности в понимании речи; затрудненное зрительное восприятие одним или двумя глазами; затрудненную походку, головокружение, потерю равновесия или координации; сильную головную боль без определенной причины, а также потерю сознания или беспамятство. Люди, испытывающие эти симптомы, должны немедленно обращаться за медицинской помощью. Для профилактики первых инфарктов миокарда и инсультов медико-санитарные меры индивидуального характера должны быть ориентированы на лиц со средним или высоким уровнем общего сердечно-сосудистого риска или тех, у кого отдельные факторы риска, такие как диабет, гипертония и гиперхолестеринемия, превышают уровни, рекомендованные для проведения лечения. Первые меры (комплексный подход с учетом всех факторов риска) более эффективны с точки зрения затрат, чем вторые, и они способны значительно снизить частоту случаев сердечно-сосудистых нарушений. Для вторичной профилактики ССЗ у лиц с уже имеющимся заболеванием, включая диабет, необходимо проведение лечения с использованием следующих лекарственных средств:
- аспирин;
- бета-блокаторы;
- ингибиторы ангиотензинпревращающего фермента;
- статины и т.д. Кроме того, для лечения ССЗ иногда требуются дорогостоящие хирургические операции. К ним относятся:
- аортокоронарное шунтирование;
- баллонная ангиопластика (при которой через артерию вводится небольшой баллонный катетер для восстановления просвета закупоренного сосуда);
- пластика и замена клапана;
- пересадка сердца;
- операции с использованием искусственного сердца. Для лечения некоторых ССЗ требуются медицинские устройства. К таким устройствам относятся кардиостимуляторы, искусственные клапаны и заплаты для закрытия отверстий в сердце. Кому в первую очередь показана профилактика сердечно-сосудистых заболеваний в условиях ограниченных ресурсов?
Приоритетные группы для профилактики сердечно-сосудистых заболеваний в клинической практике: 1. Больные с атеросклерозом коронарных, периферических и церебральных сосудов. 2. Пациенты группы высокого риска развития сердечно-сосудистых заболеваний, связанных с атеросклерозом: множественные факторы риска, определяющие вероятность смерти от сердечно-сосудистых заболеваний ≥5% в течение 10 лет (или при экстраполяции на 60-летний возраст); - резко повышенный уровень одного фактора риска: холестерин ≥8 ммоль/л (320 мг%), холестерин ЛПНП ≥6 ммоль/л (240 мг%), АД ≥180/110 мм рт. ст;
- сахарный диабет 1 и 2 типа с микроальбуминурией.
- Близкие родственники:
- больных, у которых атеросклеротические заболевания проявились в молодом возрасте;
- пациентов, относящихся к группе очень высокого риска.
Рекомендации для пациентов по изменению образа жизни с целью снижения сердечно-сосудистого риска.
Мероприятия по изменению образа жизни одинаково необходимы как лицам, входящим в группу высокого риска, но без клиники ССЗ, так и больным с ССЗ. Чтобы повысить эффективность этих мероприятий необходимо следовать определённым рекомендациям.
- Будьте союзниками с врачом в достижении поставленных целей.
- Добивайтесь выполнения рекомендаций по изменению стиля жизни.
- Человек должен осознавать взаимосвязь между стилем жизни и заболеванием.
- Необходимо преодолеть барьеры, мешающие устранению ФР.
- Разработайте индивидуальный план по изменению стиля жизни.
- Используйте различные подходы для формирования мотивации об изменении стиля жизни.
- Обязательно нужно прекратить курение. Прекращение курения – одна из самых эффективных мер профилактики.
- Следует ограничить потребление поваренной соли до 6 грамм в сутки..
- Нормализуйте массу тела.
- Уменьшите потребление жирных и сладких продуктов.
- Ежедневно выполняйте физические нагрузки, по меньшей мере по 30 мин.
- Необходимо контролировать уровень АД. Добейтесь, чтобы АД было нормальным — менее 140/90 мм рт.ст.
- Обязательно нужно ограничить употребление алкоголя или отказаться от его приёма. Безопасная для сердечно-сосудистой системы доза алкоголя в перерасчёте на чистый этиловый спирт составляет менее 30г для мужчин за сутки (50—60 мл водки, 200—250 мл сухого вина или 500-600 мл пива) и 15 г для женщин (25—30 мл водки, 100—125 мл сухого вина или 250—300 мл пива).
- Периодически проверяйте уровень холестерина (липидов) крови. Желательная концентрация общего холестерина — менее 200 мг/дл (5 ммоль/л).
- Периодически проверяйте уровень глюкозы крови (сахар крови). Уровень глюкозы натощак утром должен быть менее 100 мг/дл (5,5 ммоль/л).
Необходимым условием эффективной профилактики являются хорошие взаимоотношения между врачом и пациентом, выполнение рекомендаций лечащего врача, работа над факторами риска.
Поделиться в соц. сети
Рекомендации для профилактики болезней сердца
Фундаментальные статистические исследования в разных частях мира показывают, что отказ от вредных привычек — первая, и самая эффективная мера профилактики болезней сердца. Так, отказ от курения табака, злоупотребления алкоголя и при этом — регулярные занятия спортом при правильном питании, могут значительно продлить жизнь человека. Согласно статистике, мужчины, которые выполняют эти условия, живут на 13 лет дольше, а жизнь женщин продлевается на 9.
В современной медицине профилактика болезней сердца, в первую очередь, связана с изучением индивидуальных факторов риска, присущих каждому пациенту. Исходя из понимания этих факторов, лечащий врач назначает медикаментов для лечения симптомов: болей в сердечной мышце, высокого давления и т.д., а также, назначает препараты для профилактики, например — снижения уровня холестерина.
Рекомендации кардиолога играют главную роль при лечении сердечно – сосудистых заболеваний, особенно — на начальной стадии, когда болезнь можно предупредить без серьёзных последствий для организма пациента.
Важнейший инструмент борьбы с сердечно – сосудистыми заболеваниями — знание о факторах риска. Пациент, владея знанием о причинах, которые могут нанести вред его организму, гораздо лучше вооружён перед болезнью.
Поэтому очень важно периодически обследоваться у кардиолога. И, конечно, никакого табака, алкоголя, регулярные занятия спортом и правильное питание — вот лучшие средства против заболеваний сердца.
Сердечно-сосудистые заболевания и новые технологии
Реальность и надежды кардиологии
Как отметил в своем докладе академик РАН и РАМН Евгений Чазов (Российский кардиологический научно-производственный комплекс МЗ РФ), основной вклад в рост смертности внесли сложнейший период в жизни страны, тяжелейшая психосоциальная ситуация, потеря ориентиров, обнищание, безработица. Наиболее кризисные периоды четко коррелируют с ростом смертности (начало экономических реформ в 1992-1993 гг., дефолт 1998 г.). Таким образом, можно вести речь о нейробиологии социальных процессов — новой области в медицинской науке. Психоэмоциональный стресс сопровождается изменениями целого ряда органов и систем в организме. Например, в мозгу уменьшается число нейронов, в выраженных случаях происходит изменение гиппокампа.
Последние исследования, проведенные в Российском кардиологическом научно-производственном комплексе (РКНОК) позволили подтвердить высказанную А.Мясниковым гипотезу о роли центральной нервной системы в развитии целого ряда сердечно-сосудистых заболеваний. Причем происходят не только изменения в мозгу, но и нарушается деятельность иммунной системы: увеличивается уровень С-реактивного белка, провоспалительных интерлейкинов, фактора некроза опухоли. Экспериментальные исследования показали, что уровень артериального давления коррелирует с синтезом норадреналина.
Изменяются взгляды ученых на процесс атеросклероза. Оказалось, что формирование атеросклеротических бляшек и атеротромбоз связаны с воспалительными процессами в сосудистой стенке как экзогенного характера, так и эндогенного. Значимую роль в этом процессе играют цитомегаловирусы.
Новые знания изменяют методы диагностики и лечения. Например, целый ряд провоспалительных цитокинов является маркерами рестеноза. Ультразвуковые исследования позволяют изучать состояние комплекса «интима-медиа», что чрезвычайно важно при диагностике ишемической болезни сердца. Внутрисосудистый ультразвук дает возможность определять не только наличие атеросклероза, но и консистенцию бляшки. И наконец, появился новый метод изучения кальция в сосудах с помощью электронно-лучевой или магистральной компьютерной томографии, который позволяет без коронарографии судить о характере атеросклеротических изменений в коронарных сосудах. Количество кальция, определяемое этим методом, коррелирует со степенью атеросклероза.
На глазах нашего поколения врачей произошли революционные изменения в области диагностики и лечения сердечно-сосудистых заболеваний, отметил Е.Чазов. Современные методы ставят диагностику ишемической болезни сердца в разряд студенческих задач. К сожалению, первичное звено здравоохранения лишено инструментальных возможностей, да и знания врачей этого звена недостаточны для диагностики ИБС.
Наиболее ярко успехи медицины демонстрируются в изменении судьбы больных инфарктом миокарда. В 60-е годы в Институте терапии, лучшей по тем временам клинике страны по лечению этой патологии, смертность превышала 30%, а теперь она составляет около 5%. Это произошло за счет создания блоков интенсивного наблюдения, тромболитической терапии, борьбы с шоком, системы реабилитации.
Широкие возможности обещает и использование генов в лечебных целях — от ангиогенеза до превращения простейших клеток в кардиомиоциты. Много надежд в этой связи возлагается и на стволовые клетки. В отделении неотложной терапии РКНПК стволовые клетки введены интракоронарно для лечения тяжелейшего больного с инфарктом миокарда, который теперь чувствует себя вполне удовлетворительно. Пока это клинический эксперимент, но у него большое будущее, подчеркнул Е.Чазов.
Клеточные технологии
«Почему кардиохирург посвящает свой доклад клеточным технологиям в кардиологии?» — с такого вопроса начался доклад академика РАМН Юрий Шевченко (Национальный Пироговский медико-хирургический центр МЗ РФ). Это глубоко осознанный выбор, к которому он со своими коллегами пришел очень давно, когда столкнулся с профессиональной неудовлетворенностью от результатов кардиохирургических операций. Если миокард не имеет резервов, ему не помогут ни усилия хирургов, ни медикаментозные возможности, ни достижения технического прогресса. Проблема состоятельности миокарда является главной, и не только в кардиохирургии. Миокард не регенерирует, образуется только рубец, в дальнейшем развиваются сердечная недостаточность и тяжелая недостаточность кровообращения.
Клеточные технологии в последнее время показали себя как весьма привлекательные в плане восстановления функций различных органов. Наибольшее внимание привлекают стволовые гемопоэтические клетки, которые, возможно, способны заменить кардиомиоциты. Эта технология развивается в течение последних 5-7 лет, однако уже накоплен интересный экспериментальный и клинический опыт. Экспериментальные исследования с использованием стволовых клеток при лечении инфаркта миокарда показали интенсивную миграцию этих клеток в зону инфаркта и дифференцировку их в кардиомиоциты с формированием сосудов.
Ю.Шевченко сообщил о собственном клиническом опыте трансплантации культивированных эмбриональных кардиомиоцитов, проведенной с соблюдением всех этических норм в 1997-1998 гг. у четверых больных с инфарктами как дополнение к обычной операции аортокоронарного шунтирования. При этом ни один пациент не умер, все они быстро восстанавливались после операции и в настоящее время чувствуют себя хорошо, что свидетельствует по крайней мере о безопасности этого метода. Проведенные ранее экспериментальные исследования показали, что данная процедура способствует улучшению функции собственных кардиомиоцитов, стимулирует ангиогенез в пораженных областях миокарда, восстанавливая его функцию.
Кардиохирурги увеличивают активность
Академик РАМН Лео Бокерия (Научный центр сердечно-сосудистой хирургии им. А.Н. Бакулева РАМН) в своем докладе «Сердечно-сосудистая и эндоваскулярная хирургия: новейшие технологии и достижения в аспекте профилактики и лечения у взрослых и детей» говорил об успехах в хирургическом лечении врожденных пороков сердца в России за последние 5 лет — увеличилось число клиник, выполняющих операции с искусственным кровообращением, на 25% стало больше прооперированных больных, возросло число детей, оперированных в первый год жизни. Без хирургического лечения более 70% детей с врожденными пороками сердца умирают в течение года. Ситуация требует изменения организации оказания медицинской помощи таким детям. На базе Научного центра сердечно-сосудистой хирургии им. А.Н.Бакулева создан перинатальный центр с отделениями неотложной кардиологии и двумя хирургическими.
При лечении приобретенных пороков сердца все шире используются методы минимально инвазивной хирургии, поскольку при КТ теперь есть возможность получать трехмерное изображение органов грудной клетки и точно определять место разреза. В арсенале хирургов имеется большой ассортимент отечественных искусственных клапанов сердца, в том числе двухстворчатых, не уступающих зарубежным образцам. Летальность при таких операциях близка к нулю, 97% больных не нуждаются в замене клапана 10 лет и более.
По-прежнему остро стоит проблема хирургической помощи страдающим ишемической болезнью сердца, но и здесь есть обнадеживающие тенденции — по сравнению с 1996 г. в 5,5 раз возросло число операций по ангиопластике. Сегодня есть реальная возможность помочь больному, у которого операция аортокоронарного шунтирования может не дать желаемого эффекта. В НЦССХ разработана методика картирования сердца с помощью радионуклидного исследования, позволяющая оценить эффективность вмешательства. Широко используется одномоментное сочетание АКШ и трансмиокардиальной лазерной реваскуляризации, что позволяет достичь полного восстановления кровоснабжения миокарда.
Однако, как подчеркнул Л.Бокерия, потенциал институтов РАМН, в том числе НЦССХ, используется недостаточно. Во всех разделах сердечно-сосудистой хирургии стремительно формируются новейшие научные направления, требующие принятия организационных решений. Необходимо создать федеральные программы по лечению врожденных пороков сердца у новорожденных, жизнеугрожающих аритмий, острых расстройств коронарного кровообращения.
На пути к искусственному сердцу
Одно из важных направлений, разрабатываемых в НИИ трансплантологии и искусственных органов, — изучение биомеханики сердечной мышцы, отмечалось в докладе академика РАН и РАМН Валерия Шумакова с соавторами. Совместно с Уральским государственным университетом был создан уникальный программно-аппаратный комплекс, позволяющий изучать регионарные механические свойства миокарда — сократительную активность и упругость стенки левого желудочка. Этот комплекс позволяет оценивать состояние сердечной мышцы до реваскуляризации и после нее.
В рамках программы трансплантации сердца и выполнения ряда кардиохирургических операций в НИИТиТО стал впервые разрабатываться новый метод регуляции легочной гемодинамики на основе ингаляции окиси азота. Эти исследования основывались на признании регуляторной роли окиси азота в многочисленных физиологических процессах, в том числе регуляции тонуса сосудов. Всего ингаляционная окись азота была применена у 261 больного для коррекции легочной гипертензии, острой правожелудочковой недостаточности и синдрома острого повреждения крови при операциях с искусственным кровообращением. На фоне постоянной медикаментозной инотропной поддержки после кардиохирургической операции окись азота обеспечивала улучшение насосной функции сердца и сердечного индекса, снижение давления в легочной артерии и внутрисосудистого сопротивления.
Методы механической поддержки кровообращения у пациентов с сердечной недостаточностью продолжают интенсивно изучаться и применяться в клинической практике. За последние три года в НИИТиИО резко возросло число операций с использованием внутриаортальной контрпульсации, что существенно улучшает результаты.
В связи с тем что системы вспомогательного кровообращения используются у больных с крайне тяжелыми формами сердечной недостаточности, которые требуют длительного применения (до нескольких лет), к конструкции этих систем предъявляются особые требования. Поэтому в НИИТиИО продолжаются исследования по совершенствованию имплантируемых систем вспомогательного кровообращения. Совместно с МАИ идет разработка имплантируемого электромеханического привода для насоса пульсирующего желудочкового типа. Общий размер этого привода не превышает 300 см , вес — 650 г, он может работать в автономном режиме более 2 часов и от электрической сети более 1 года. В последнее десятилетие идет разработка конструкции и другого типа насоса — роторного, он отличается от пульсирующего меньшими размерами, бесшумной работой, меньшим потреблением энергии, отсутствием клапанов и, соответственно, травмы крови.
В НИИТиИО уже есть опыт трансплантации аутологичных клеток костного мозга для кардиомиопластики. Используя дифференцировочные культуральные среды, в опытах in vitro подтверждена возможность трансформации до 30-40% мезенхимальных стволовых клеток в кардиомиоцитоподобные, часть которых начинала спонтанно сокращаться. Опыты на животных показали, что эти клетки живут и функционируют в зоне трансплантации как при внутрикоронарном введении, так и при интрамиокардиальном.
Церебральный инсульт: проблемы и решения
По данным академика РАМН Евгения Гусева с соавторами (РГМУ), ежегодно в России регистрируется около 450 тыс. инсультов, 200 тыс. больных умирают. В стране насчитывается более 1 млн перенесших инсульт. Авторами был подготовлен регистр инсульта, им пользуются во многих странах. Впервые в мире создана система поэтапного оказания помощи пациентам с инсультом, которой руководствуются в 35 регионах России. Анализ работы регионов показал, что наиболее эффективно лечение пациентов с инсультом при госпитализации в специализированный стационар, имеющий нейрохирургическое отделение. В верификации диагноза решающую роль играют КТ и МРТ, причем чем раньше госпитализируется больной, тем меньше летальность при инсульте.
Динамика форм инсульта меняется с возрастом. До 40 лет доминирует геморрагическая форма, к 45-49 годам ее частота сравнивается с ишемической, а в пожилом возрасте последняя превалирует. Разбирая причины инсульта, авторы указывают на предрасположенность к нему и основные факторы, которые запускают патологический процесс (артериальная гипертония, гиперлипидемия, гипергликемия, гиперхолестеринемия, хронический стресс, миграция, урбанизация). Если мы пока не можем изменить наследственность, то необходимо предусмотреть в первую очередь меры, направленные на снижение числа факторов риска, способствующих возникновению инсульта. Если же он развился, то, по возможности, следует стремиться предупредить осложнения, обусловливаемые им. В дальнейшем необходимы система реабилитационных мероприятий и меры по предупреждения повторного инсульта.
Среди сердечно-сосудистых заболеваний особенно опасно поражение мозговых сосудов. Академик РАМН Николай Верещагин и профессор Зинаида Суслина (НИИ неврологии РАМН) в докладе «Инсульт в зеркале медицины и общества» сообщили, что в 2000 г. в Москве с инсультом госпитализировано больше больных, чем с инфарктом миокарда. Госпитализация пациентов с инсультом составляет 26 на 10 тыс. населения, с инфарктом миокарда — 22 на 10 тыс. Продолжается рост смертности от инсульта.
Сравнение качественных показателей поражения сосудов мозга в России и западных странах не в нашу пользу. Смертность мужчин от инсульта в России в 2 раза выше, чем в странах Северной Европы и в 8 раз выше, чем в США. Благодаря современным достижениям в науке, технике и качестве оказания медицинской помощи в 25 странах Европы смертность от инсульта ежегодно снижается на 3-5%. При достаточном внимании к данной проблеме правительства этих результатов можно было бы достичь и в России, но, к сожалению, у нас положительные сдвиги не прослеживаются.
Инсульт — гетерогенный клинический синдром, обусловленный многими факторами и различными механизмами, проявляющийся двумя формами — кровоизлиянием (20%) и ишемией (80%). В большинстве случаев заболевание можно диагностировать общепринятыми клиническими методами, однако верифицировать диагноз можно лишь при компьютерной или магнитно-резонансной томографии. Верификация крайне важна для выбора оптимальной тактики лечения: геморрагический инсульт подлежит хирургическому лечению, ишемический — консервативному. Более того, при ишемическом инсульте важно знать его подтипы, от чего напрямую зависит эффективность лечения и профилактики.
При сопоставлении преимуществ и достоинств того или иного метода надо придерживаться принципов доказательной медицины, а не мнений, даже авторитетов. С учетом этого современная тактика лечения инсульта основывается на следующих принципах: обязательная госпитализация больного в специализированное учреждение, располагающее нейрохирургическим отделением; оказание лечебной помощи в условиях нейрореанимации. Оптимальный результат при геморрагическом инсульте достигается экстренной операцией с использованием стереотаксической методики. Послеоперационная летальность при ней в 2 раза ниже, чем при открытом способе операции. При последнем летальность практически одинакова с таковой при консервативном лечении. Важным фактором положительного исхода инсульта является грамотная консервативная терапия на первой неделе ведения больного с последующей нейрореабилитацией.
Профилактика инсульта базируется на общеизвестных фактах. В первую очередь необходим контроль артериального давления, которым обычно часто пренебрегают сами больные и который не всегда учитывают врачи. Снижением высокого артериального давления можно почти 50% случаев предотвратить развитие инсульта и до 20% — инфаркта миокарда. Второй важный фактор контроля — не допускать дисбаланса гемореологии. Третий важный фактор — здоровый образ жизни (физическая активность, исключение вредных привычек, снижение потребления соли до 1,5 г/сут и т. д.).
Разные лица сердечно-сосудистой патологии
Академик РАМН Николай Мухин (ММА им. И.М.Сеченова) и член-корреспондент РАМН Валентин Моисеев (РУДН) осветили проблему кардиоренальных соотношений, которая является одной из ключевых в развитии кардиологии и нефрологии. Важнейшие достижения в одной из этих областей всегда оказывались полезными и для другой. Сегодня актуальность этой проблемы определяется расшифровкой механизмов регуляции артериального давления, а также общностью факторов риска поражения сердечно-сосудистой системы и почек. Знание этих механизмов позволяет выбрать оптимальную терапевтическую стратегию, направленную на кардио- и нефропротекцию. Ее главными мишенями являются ренин-ангиотензин-альдостероновая система и генерализованная эндотелиальная дисфункция. При этом наряду с ингибиторами АПФ перспективно использование блокаторов рецепторов ангиотензина-II, а также ингибиторов нейтральных вазопептидаз и статинов.
Доклад профессора Вероники Скворцовой (РУДН) был посвящен механизмам повреждающего действия острой церебральной ишемии, а также нейропротекции. Автор проанализировала результаты клинических и фундаментальных исследований, проведенных при острой фокальной ишемии головного мозга при разных вариантах ишемического инсульта. Представлены современная концепция повреждающего действия ишемии на ткань мозга, клеточные, биохимические, молекулярные и генетические механизмы развития церебрального инфаркта. Предложены основные стратегии противоишемической защиты мозга, направления терапевтической и профилактической нейропротекции.
Профессора Юрий Александровский и Любовь Ромасенко (Государственный научный центр социальной и судебной психиатрии им. В.П. Сербского) в докладе «Психолого-психиатрические подходы к профилактике и лечению сердечно-сосудистых заболеваний» проанализировали психологические особенности страдающих сердечно-сосудистыми заболеваниями и отмечаемые у них сердечно-сосудистые расстройства. Установлен параллелизм роста числа пациентов с инфарктом миокарда и пограничными психическими расстройствами, в частности социально-стрессовыми нарушениями. В клинической картине сердечно-сосудистых заболеваний врачи научились видеть проявления депрессии, тревожных расстройств, панических атак и успешно применяют психофармакологические препараты. Примером сближения психиатрии и общемедицинской практики является успешный опыт совместной работы «бригады» психиатров с клиницистами ММА им. И.М.Сеченова и РКНПК.
Член-корреспондент РАМН Николай Яхно (ММА им. И.М. Сеченова) сообщил о современных технологиях в изучении диагностики когнитивных и двигательных нарушений при хронической сосудисто-мозговой недостаточности. По его данным, хроническая ишемия и острая дециркуляция головного мозга нередко вызывают множественное поражение серого вещества коры и подкорки. Последнее приводит к психическим (мнестико-интеллектуальные и эмоциональные нарушения) и двигательным расстройствам. При значительном распространении поражения мозга возможно развитие сосудистой деменции. Перед врачом ставятся две серьезные задачи — проводить профилактику инсульта и мнестико-интеллектуальных нарушений.
В структуре заболеваемости населения значительное место занимает ревматическая лихорадка. Академик РАМН Валентина Насонова (Институт ревматологии РАМН) сообщила, что свыше 230 тыс. больных с ревматическими пороками сердца представляют собой «генофонд» этой патологии. Наследственная предрасположенность к ней наблюдается в 6 раз чаще, чем в общей популяции (1,4%). Вместе с тем в последние годы достигнуты значительные успехи в раскрытии патогенеза и диагностики ревматических болезней. Так, в липопротеидах -гемолитического стрептококка обнаружен фактор М-5, способный вызывать аутоиммунный процесс. Выделен постревматический артрит с коротким латентным периодом (3-5 дней). Установлена корреляция между показателями эхокардиографии и иммунными признаками вальвулита.
По-прежнему важны ранняя диагностика и своевременное лечение ревматической лихорадки. Поэтому, если мы хотим предупредить ее ожидаемый всплеск, следует обратить особое внимание на детей из семей, члены которых страдали ревматическими заболеваниями, и проводить им первичную профилактику. Первичная профилактика после перенесенной ангины или другой стрептококковой инфекции достигается однократным введением 1,5 млн ЕД бициллина-5, активность которого сохраняется в течение недели. Для вторичной профилактики необходим бензатин-бензилпенициллин, его минимальная подавляющая концентрация сохраняется 3 недели.
Академик РАМН Владимир Петров и профессор Александр Спасов (Волгоградская государственная медицинская академия) сообщили о разработке и клинических исследованиях нового химического класса антиаритмических средств. О создании отечественных антиаритмических препаратов III класса доложил и член-корреспондент РАМН Леонид Розенштраух с соавторами (РКНПК).
С интересным сообщением «Новые технологии в лечении критической ишемии нижних конечностей» выступил профессор Александр Гавриленко (РНЦХ РАМН). Известно, что реконструктивная сосудистая хирургия достигла определенного предела. В ряде случаев ишемию конечностей обычной операцией на сосудах устранить невозможно. Для ее лечения разработан новый метод, заключающийся в артериализации венозного кровотока в сочетании с биоинженерной технологией. Предварительно проведя иссечение клапанов вены, накладывается анастомоз ее (в позиции in situ) с артерией пораженной конечности. Одновременно внутриартериально или внутримышечно вводят конструированные гены, которые дают ростки неокапиллярам, улучшая кровоснабжение тканей в зоне ишемии. Результаты проведенных экспериментов обнадеживающие, и новый метод, сочетающий хирургию с генной терапией, собираются внедрить в клинику.
Гайяс АКЖИГИТОВ. Федор СМИРНОВ.