Артериальное давление представляет собой разницу между силой воздействия крови на сосуды (в первую очередь имеются в виду артерии) и атмосферными значениями.
Нормальный показатель находится в диапазоне от 100 до 139 на 60-89. Подобный «эталон» уже давно установлен Всемирной Организацией Здравоохранения, исходя из богатого эмпирического материала.
Все что ниже — гипотензия, выше — обратный процесс (гипертензия). Опасны оба, лечить нужно как то, так и другое.
Давление 80 на 50 считается пониженным, по классификации ВОЗ и национальных кардиологических сообществ (в частности российского, украинского), это слабо выраженная гипотония. На деле оценка может варьироваться, но процесс налицо.
Также имеет место предельная нижняя граница пульсового давления (разница между систолическим (верхним) и диастолическим (нижним), показателями). Подобная гипотензия требует плановой диагностики и терапии во избежание осложнений.
Что означает уровень тонометра 80/50?
Такие цифры артериального давления указывают на неполадки в работе организма. Но не всегда.
Физиологические факторы также имеют место, однако их доля в общем количестве клинически значимых ситуаций довольно мала, около 30%.
Болезни встречаются намного чаще, оставшиеся 70% приходятся на проблемы со стороны сердца, сосудов, гормонального фона и нервной системы, реже почек и выделительного тракта.
Не всегда гипотензия несет одну и ту же опасность. Пациенты с хроническим увеличением АД, а также люди, у кого нормальное, рабочее давление находится на уровне свыше 130 на 80 испытывают куда больший дискомфорт, и подобный показатель тонометра для них определяется значительной угрозой.
К сведению: вероятность развития осложнений у пациентов с гипертензией при снижении АД почти втрое выше.
Причины низкого давления
Заболевание в большинстве случаев предается по наследству от родителя к ребенку. Существуют и дополнительные факторы, которые могут повлиять на развитие патологии. Выделяют следующие внешние причины пониженного давления:
- некоторые болезни, пожилой возраст;
- малоподвижный образ жизни;
- применение препаратов, которые снижают давление;
- работа в условиях повышенной влажности, температуры.
У женщин
У девушек снижение давления может быть связано с вынашиванием ребенка. Как правило, держатся показатели АД в пределах нормальных значений, но иногда могут понизиться до опасных отметок и начать грозить жизни матери или ребенка. К плоду из-за недостаточного количества крови поступает меньше кислорода, что затормаживает развитие тканей, органов. Выделяют следующие причины низкого давления у женщины во время беременности:
- длительное нахождение в тесном, душном помещении;
- длительное стояние на ногах;
- горячие ванны, загорание на пляже.
У мужчин
Парни страдают от пониженного давления по общим причинам, отличий особенных нет. К развитию гипотензии приводит пассивный образ жизни. Низкое давление у мужчин развивается из-за слабого тонуса мышц, что приводит к ухудшению работы сердца. Этот же фактор усложняет процесс вентиляции легких, что ведет к нарушению минерального, белкового обмена, а это негативно сказывается на работе ЦНС. Падать АД ниже нормы может и у спортсменов при чрезмерной нагрузки, главное – знать меру. Выделяют следующие причины снижения артериального давления у мужчин:
- работа в условиях повышенной температуры, влажности или под землей;
- контакт с химическими реактивами, радиация ведет к снижению диастолического давления;
- вызывать гипотонию может черепно-мозговая травма;
- длительная эмоциональная нагрузка, стресс, умственное напряжение.
Нормальны ли такие показатели при беременности?
Однозначно ответить опять же не выйдет. Гестационный процесс отличается по тяжести течения (токсикоз, размер плода и т.д. играют роль), также нужно принимать во внимание индивидуальные особенности организма конкретной женщины.
При беременности понижение артериального давления вполне возможно, в широких пределах. АД 80/50 также вероятно, но нормально это или нет — понять выйдет только в процессе постоянного мониторинга состояния.
Если в течение периода гестации цифры не меняются или минимально отклоняются от первичных значений, скорее всего, речь идет о физиологическом процессе. В противном случае нужно искать причину скачков АД.
Диагноз, как правило, поставить очень сложно, зачастую его определяют уже постфактум, когда родоразрешение случилось. В течение 2-3 недель все должно придти в норму. Если это не так — выставляется соответствующий диагноз.
Естественные причины пониженного АД
- Пиковые гормональные состояния.
О беременности уже было сказано, но это не единственный процесс. Пубертат или половое созревание у подростков 12-19 лет. Сопровождается скачками АД, в этом случае показатели тонометра нестабильны, нужно оценивать частоту изменений и их масштабы.
Если уровни варьируются в пределах 10-30 мм ртутного столба, помощь не требуется. Но на протяжении всего процесса стоит наблюдаться у кардиолога, как минимум раз в год.
Менструальный цикл. В течение первой-второй фаз возможно незначительное стойкое падение артериального давления. Подобное наблюдается не у всех женщин и является скорее индивидуальной особенностью тела.
Климактерический процесс. У представителей обоих полов. Обычно заканчивается ростом АД, но возможны варианты.
Давление 80 на 50 при беременности возможно, но наблюдать за женщиной все же нужно, чтобы не пропустить патологических изменений, которые «обильно растут» на почве гестации.
- Физическая развитость организма.
Типичное состояние для спортсменов любителей и профессионалов. Помимо снижения уровня артериального давления, наступает ослабление сердечной деятельности.
Обычная ситуация: АД 80 на 50 или менее, ЧСС около 50 ударов в минуту. Подобное явление не несет опасности жизни и здоровью, но имеет обратную сторону: при длительном отсутствии физической активности, выше вероятность остановки сердца или инфаркта, поскольку орган привыкает функционировать в интенсивном ритме.
- Работа на вредных, горячих производствах.
Сталелитейные предприятия, стеклодувные фабрики и им подобные. Сказывается адаптация организма к неблагоприятным условиям окружающей искусственной среды.
Если тело не приспосабливается, возможны проблемы летального характера. Подобная профессиональная деятельность подходит далеко не всем, нужно оценивать свои силы. К тому же возможны летальные осложнения даже у адаптированных работников.
- Жаркий, душный климат.
В большей мере это касается жителей экваториальных и приближенных к ним районов. Но и иные пациенты обладают тем же защитным механизмом, в том числе к неблагоприятным относятся и некоторые регионы России, Украины, Казахстана.
Процесс снижения давления наблюдается у людей, временно находящихся в непривычно жарких условиях. Это так называемая акклиматизация. Она развивается в несколько этапов и заканчивается спустя 2-6 дней.
Опять же, пациентам, склонным к проблемам с сердечнососудистой системой не рекомендуется посещать жарких районов, это опасно и нецелесообразно, вместо отдыха есть риск получить проблемы со здоровьем и существенное ухудшение самочувствия.
- Метеозависимость. Проявляется как высоким, так и низким уровнем артериального давления, все зависит от индивидуальных особенностей организма.
- Злоупотребление препаратами гестагенного свойства. Этим грешат молодые женщины и представительницы слабого пола в период менопаузы.
- Неправильное применение антигипертензивных средств. Схема, дозировка, сами наименования играют роль. При неграмотно назначенном курсе давление упадет, что чревато осложнениями.
Факторы естественного характера встречаются относительно редко.
Что значат показатели?
В норме показатели давления равны 120 на 80 мм рт. ст. Отклонения в ту или иную сторону могут указывать на появление заболевание или характеризовать индивидуальные физиологические особенности.
Для беременных
При беременности, артериальное давление рекомендуется контролировать ежедневно. Если оно снижается, то это может указывать на проблемы вынашивания плода или появление заболеваний у будущей матери.
В первом триместре на показатели артериального давления может влиять изменение гормонального фона.
Снизиться кровенаполнение сосудов у беременной может на фоне гипоксии. Нехватка кислорода негативно сказывается на развитии плода, поскольку при постоянном кислородном голодании ребенок может родиться с патологиями.
К сожалению, не всегда можно отследить сниженное давление. Нередко оно падает во время сна. Поэтому врачи рекомендуют устранить все возможные факторы, которые могут повлиять на него.
Для взрослых и пожилых людей
К пожилому возрасту многие функции организма ухудшаются. Поэтому нередко в старости нарушается работа сосудистой системы, сердца, суставов, печени, головного мозга, почек и т.д.
Если в молодости было пониженное давление, то к старости оно приходит в норму, но это при условии здорового образа жизни.
Снизиться давление может при резких движениях, например, при смене положения тела. В это время у человека появляются звездочки в глазах, шум в ушах, иногда происходит обморок. Падение может привести к серьезным травмам в старости.
Несмотря на то что больше опасностей несет за собой гипертония, гипотонию также не стоит пускать на самотек. Ведь при ее наличии кровоснабжение жизненно важных органов страдает, в особенности это касается головного мозга. Происходит отмирание клеток, что приводит к развитию таких опасных болезней как:
- ишемический инсульт;
- деменция — старческое слабоумие и т.д.
Чтобы у пожилых людей не развивалась гипотония, им необходимо чаще двигаться и не находиться долго в постели. Но иногда этого избежать невозможно, например, при болезнях, травмах или после операции. В этом случае вставать с кровати нужно медленно, чтобы избежать головокружения.
А также читайте на нашем сайте: Что значат показатели артериального давления 120 на 80, что делать и является ли это нормой?
В некоторых случаях давление резко падает при передозировке препаратов от гипертонии. Поэтому не стоит принимать эти средства без назначения врача.
Для детей и подростков
У детей нет все зависит от физиологических особенностей растущего организма. По стандарту детской нормой принято считать показатели 90–92% от артериального давления взрослых.
Так, дети до 10 лет могут иметь в среднем показатели давления 100 на 60, а после 10 лет – 110 на 70 мм рт.ст.
Повлиять на показатель также могут пол ребенка, место проживания, образ жизни, наследственность и т.д.
Поэтому сниженное давление 80 на 40 может быть одной из физиологических отличительных черт. Это связано с особенностями строения нервной системы и не сказывается на самочувствии.
Если ребенок страдает гипотонией на фоне хронических заболеваний, то недостаточное сосудистое кровенаполнение проявляется следующими симптомами:
- Слабостью, потерей аппетита.
- Снижением активности, головокружением.
- Головными болями.
- Склонностью к коллапсам и обморокам.
- Нарушениями вегетативной нервной системы.
Патологические причины
Список возможных заболеваний включает в себя:
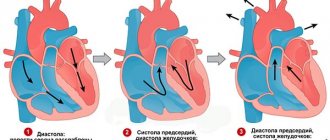
- Проблемы с самим сердцем. Частый вариант. Врожденные и приобретенные пороки, длительно текущая гипотензия, кардиосклероз после перенесенного инфаркта миокарда, стеноз митрального клапана и иные состояния. Несмотря на многообразие, сопровождаются почти одинаковыми симптомами: болями в груди, одышкой, аритмией по типу тахикардии, брадикардии или изменения времени между каждым последующим ударом. Многие пороки не проявляют себя вообще, единственный признак состояния — остановка сердца.
- Атеросклероз аорты и ее ветвей. Иные сосудистые проблемы, затрагивающие легочную, почечные артерии. Сопровождаются как падением так и ростом АД до существенных отметок и 80/50 мм рт. ст. не предел. Симптомов кроме некоторых перебоев в работе сердца нет.
- Эндокринные патологии. Гипотиреоз (недостаток гормонов щитовидной железы), гипокортицизм (дефицит кортизола). Как то, так и другое становится итогом опухолей, проведенных операций, врожденных пороков анатомического развития. Симптоматика разнообразна: помимо понижения артериального давления, также наступает гипотермия, слабость, сонливость, изменение массы тела. Лечение у эндокринолога.
- Проблемы с почками. Перечень болезней широк, причина падения уровня АД кроется в нарушении вывода жидкости с одной стороны, с другое — в снижении концентрации ренина в крови (он участвует в регулировании тонуса сосудов наравне с иными веществами: альдостероном и ангиотензинном-II).
Симптоматика примерно одинакова: боли в пояснице, полиурия (увеличение суточного количества мочи), обратный процесс, частые ложные позывы посетить туалетную комнату.
- Гепатит или цирроз печени. Нарушается синтез особого прегормона. Отсюда невозможность нормального регулирования сосудистого тонуса. Проявления типичны: боли в правом боку, горечь во рту, обесцвечивание кала, желтизна кожи.
Причины давления 80 на 50 патологические в 70% случаев, остальные 30% приходятся на представленные естественные факторы.
Оценку проводит группа врачей после диагностики. В отсутствии данных за органические поражения систем ищут физиологические моменты.
Симптомы и признаки
Главная опасность гипотонии — это гипоксия органов, когда они недополучают необходимое количество кислорода. В первую очередь поражаются нервные клетки. При хроническом понижении артериального давления страдает мозговое кровообращение.
Проявляется это следующими признаками:
- появляются головокружения, снижаются умственные способности и память;
- учащается пульс до 80 ударов в минуту и выше;
- частые обмороки и перебои в сердечной деятельности;
- боли в голове и нарушения зрения;
- снижается общая работоспособность;
- быстрая утомляемость даже при незначительных физических и умственных нагрузках;
- перед глазами темнеет, появляется ощущение мелькания мушек.
Также происходит нарушение фильтрующей способности почек, что приводит к нарушениям оттока мочи. Это вызывает скопление шлаков и токсинов в организме. Проявляется такое состояние мешками под глазами и отдутловатостью лица.
Как можно поднять АД в домашних условиях?
Сделать это не так сложно, но нужно четко следовать алгоритму:
- Измерить уровень артериального давления, зафиксировать числовое значение.
- Принять таблетку кофеина, можно две. За неимением пойдет Цитрамон, но он опаснее ввиду наличия парацетамола в составе. Оба препарата должны быть в домашней аптечке.
- Выпить тонизирующий напиток на выбор, можно крепкий чай, одну или две чашки.
- Принять горизонтальное положение, расслабиться и не делать резких движений во избежание дальнейшего падения АД по ортостатической схеме.
Если через 20 минут эффекта не наступило, принять настойку элеутерококка (одну чайную ложку), женьшеня (30 капель). За неимением подойдет лимон с корицей и медом в количестве 3 чайные ложки.
Если после всех действий артериальное давление так и осталось прежним, нужно вызывать скорую помощь.
Речь точно идет не о физиологическом явлении. Налицо болезнетворный процесс. Нужно разбираться какой именно.
Чего следует избегать:
- Физических нагрузок.
- Препаратов, снижающих АД (бета-блокаторов, ингибиторов АПФ, антиаритмических средств и иных).
- Горячих ванн, контрастного душа.
- Спиртного.
Что делать при низком давлении
Произойти падение верхнего значения может у каждого под воздействием эмоциональных стрессов, чрезмерных нагрузок. В этом случае при пониженном давлении нужно его стабилизировать и за несколько недель АД снова придет в норму. Этого можно добиться самостоятельно в домашних условиях, к примеру:
- принимайте контрастный душ каждый день;
- больше гуляйте на свежем воздухе;
- ночью нужно спать минимум 8 часов;
- выпейте крепкого кофе;
- утром плотно завтракайте;
- не подвергайте организм чрезмерным физическим нагрузкам.
Если же явление вызвано другим заболеванием, то следует обратиться к врачу, чтобы установить первопричину снижения АД. Специалист оценит ситуацию и назначит вам курс лечения, который поможет нормализовать показатели. Таблетки назначают в соответствии с тем заболеванием, которое следует лечить, чтобы повысить АД. Часто традиционную медицину совмещают с народными средствами.
При каких симптомах нужно обращаться к врачу?
Идти к специалисту по кардиологии нужно даже при подозрениях и незначительном ухудшении самочувствия.
На некоторые проявления стоит обратить особое внимание:
- Головная боль неясного происхождения. На фоне регулярной гипотензии существует постоянно. Локализуется в затылке или теменной области, тюкает, пульсирует в такт ударам сердца.
- Вертиго. Невозможность нормально ориентироваться в пространстве по причине вестибулярных нарушений.
- Тошнота и рвота. Встречаются относительно редко, довольно интенсивны при наличии.
- Сонливость, слабость. Указывает на снижение интенсивности трофики головного мозга. Потемнение в глазах.
- Обмороки. Особенно неоднократные.
- Нарушения сердечного ритма разных типов.
Это что касается обращения к врачу. Если же присутствует хотя бы одно из таких проявлений, нужно вызывать скорую медицинскую помощь:
- Интенсивная головная боль, невыносимого характера.
- Дискомфорт в груди.
- Проблемы с речью, зрением или слухом.
- Парезы, параличи.
- Перекос лица.
Уровень АД 80-85 на 50-55 дает симптомы в 80% случаев, а грозные проявления — в 15% ситуаций.
Симптомы пониженного давления
Истинная гипотония – патологическое снижение. Падение показателей ниже тех, которые являются нормальными для человека. Выделяют следующие признаки пониженного давления
- затылочные головные боли;
- слабость, недомогания, разбитость, вялость;
- рвота, тошнота;
- озноб;
- одышка, повышенная потливость;
- нехватка воздуха;
- утром при подъеме с кровати начинаются головокружения.
- Билайт для похудения — отзывы о капсулах, инструкция и цены
- Как избавиться от глистов аскарид
- Раствор Рингера — состав, показания и инструкция по применению
Возможные последствия
Среди осложнений:
- Инфаркт миокарда. Острый некроз клеток мышечных структур сердца. Начинается резко, быстро приводит к необратимым изменениям и фатальному снижению активности органа. Требует лечения. Даже в случае успеха, развивается сердечная недостаточность, которая приводит к смерти в перспективе 3-5 лет без комплексной терапии.
- Инсульт. Нарушение питания мозговых структур. Ишемический тип. Геморрагия мало характерна. Также способен закончиться летальным исходом в краткосрочной перспективе.
- Травмы в результате падений. Обмороки могут случаться в самый ответственный момент. Потому пациентам с некомпенсированной гипотензией нельзя водить машину. Лучше не посещать потенциально опасных мест.
- Когнитивные нарушения. Снижение памяти, внимание. Скорости и продуктивности мышления. Также растет риск болезней Паркинсона и Альцгеймера (примерно на 6-8%).
- ИБС и дисфункциональные расстройства.
Превенция (предупреждение) осложнений — одна из основных задач терапии.
ГЕСТОЗ У БЕРЕМЕННЫХ Вопросы диагностики и акушерской тактики
Является ли гестоз беременных самостоятельным заболеванием?
От чего зависит течение гестоза?
Какие степени нефропатии принято различать?
Какую патогенетическую терапию назначают при гестозе беременных?
Гестоз беременных представляет собой синдром полиорганной функциональной недостаточности, который развивается в результате беременности или обостряется в связи с беременностью. Основные его симптомы: патологическое увеличение массы тела, отеки, артериальная гипертензия, протеинурия, приступы судорог и/или кома. Гестоз беременных — не самостоятельное заболевание, это синдром, обусловленный несоответствием возможностей адаптационных систем организма матери адекватно обеспечить потребности развивающегося плода. Реализуется это несоответствие через различную степень выраженности перфузионно-диффузионной недостаточности плаценты.
Выделяя отдельно гипертонию и протеинурию в группе гестозов, большинство зарубежных авторов при сочетании симптомов (отеки, протеинурия, гипертензия), независимо от степени их выраженности, определяют подобное состояние как преэклампсию. Таким образом подчеркивается трудность определения степени тяжести гестоза.
В нашей стране принята классификация, включающая четыре клинические формы гестоза: водянку, нефропатию, преэклампсию и эклампсию. Некоторые авторы признают существование еще одной моносимптомной клинической формы — гипертонии беременных, а также делят поздний гестоз на «чистый» и «сочетанный», т. е. развивающийся на фоне существовавших до беременности хронических заболеваний.
Распространенность гестоза остается высокой (около 12—27%) и не имеет тенденции к снижению. Его течение во многом зависит от предшествующих заболеваний, в связи с чем выделяют неосложненные и сочетанные (осложненные) формы гестоза.
Тяжело и с неблагоприятными последствиями для плода и новорожденного протекает гестоз на фоне заболеваний почек. В последние годы отмечен рост числа случаев почечной патологии у беременных. Так, гестационный пиелонефрит определяется у 6—8% беременных, гломерулонефрит — у 0,1-0,2%.
Гестоз на фоне заболеваний почек развивается с 18—22 недели беременности. Раннее начало гестоза всегда должно настораживать — речь может идти о сочетанной форме заболевания. Наличие этого диагноза следует уточнить, так как лечение сочетанных форм имеет свои, очень существенные особенности. У беременных с заболеваниями почек и гестозом, особенно при выраженной гипертензии, нередко (5-6%) отмечается преждевременная отслойка нормально расположенной плаценты с тяжелыми последствиями для здоровья матери и плода.
Как правило, тяжело протекает гестоз на фоне гипертонической болезни. Даже нейроциркуляторная дистония по гипертоническому типу в сочетании с гестозом у некоторых женщин определяет тяжелое течение заболевания.
Гестоз, видимо, развивается в результате дисбаланса между материнскими антителами и антигенной структурой плода. При беременности, осложненной гестозом, увеличивается выработка антител и количество циркулирующих иммунных комплексов. Отложение этих комплексов на поверхности эндотелия вызывает агрегацию тромбоцитов, повреждение тканей, отложение фибрина. Кроме прямого повреждающего действия антител, они снижают синтез простациклина и тем самым нарушают способность сосудистой стенки предупреждать сосудистый спазм, агрегацию тромбоцитов и внутрисосудистый тромбоз. Снижение простациклина происходит параллельно повреждению эндотелиальных клеток. Возникают иммунные васкулиты с хориондецидуальными повреждениями, высвобождением тканевого тромбопластина, фибрина, фибриногена. Повреждение эндотелия вызывает ряд негативных последствий, которые наиболее ярко проявляются в виде гипертензии, протеинурии и отеков. Повреждение эндотелия довольно распространено, что позволяет отнести тяжелый гестоз в группу заболеваний эндотелия и обосновать неизбежность развития полиорганной недостаточности при этой патологии беременности.
Способность эндотелиальных клеток вырабатывать простациклин уменьшается при гипертонической болезни, сахарном диабете, ожирении, поэтому гестоз быстрее возникает на фоне сопутствующей экстрагенитальной патологии и всегда сопровождается тяжелой полиорганной недостаточностью. У беременных с пиелонефритом повышается уровень эндотоксина в крови с одновременным снижением антиэндотоксиновых антител. На фоне иммунного васкулита снижается выработка простациклина и увеличивается количество тромбоксана, что с ростом легочного и периферического сосудистого сопротивления ведет к повышению тонуса артериол, спазму сосудов головного мозга, агрегации тромбоцитов и ДВС-синдрому.
Существенный момент — определение степени тяжести гестоза. Не вызывает сомнения, что сочетанная форма гестоза может считаться наиболее тяжелой. Раннее начало гестоза и его наличие в течение более чем трех недель должны учитываться как неблагоприятные прогностические признаки.
Принято различать III степени нефропатии. При I степени возникают отеки ног, артериальное давление повышено на 25—30% (около 150/90 мм рт. ст.), отмечается умеренная протеинурия (до 1,0 г/л). При II степени заболевания выявляются выраженные отеки ног, брюшной стенки, артериальное давление повышается на 40% по отношению к начальному уровню (170/100 мм рт. ст.), протеинурия более выражена (от 1,0 до 3,0 г/л). Для III степени характерны резко выраженные отеки ног, брюшной стенки, лица, повышение артериального давления по отношению к его начальному уровню более чем на 40% (выше 170/100 мм рт. ст.) и выраженная протеинурия с содержанием белка в моче (более 3,0 г/л). Это деление не всегда оправдывает себя на практике, так как и при нефропатии II степени (а иногда и I степени) возможны тяжелые осложнения и развитие в преэклампсии и эклампсии. Поэтому многие акушеры выделяют легкую и тяжелую формы нефропатии. Тяжелая нефропатия может рассматриваться как преэклампсия; больные при этом нуждаются в интенсивной терапии, а при недостаточной ее эффективности — в немедленном родоразрешении.
Классическая «триада» симптомов наблюдается в 28—50% случаев. В настоящее время клиническое течение гестоза характеризуют стертость течения и увеличение числа малосимптомных, атипичных форм заболевания. Однако эти формы гестозов не менее опасны, чем осложнение с выраженными симптомами.
Диагноз заболевания и определение степени его тяжести должны быть основаны на оценке изменений сердечно-сосудистой системы, функции печени, почек, легких, нервной системы и состояния плода. Основной признак гестоза — гипертензивный синдром. Важны не абсолютные цифры максимального и минимального артериального давления, а повышение давления по сравнению с исходным, а также изучение его в динамике.
Особое значение имеют повышение диастолического и уменьшение пульсового давления (до 30 мм рт. ст. и ниже). Выявлена зависимость между тяжестью гестоза и степенью асимметрии артериального давления: чем выраженнее асимметрия, тем тяжелее протекает гестоз. Уже при нетяжелом течении гестоза существенно нарушается центральная гемодинамика. Снижается объем циркулирующей крови, центральное и периферическое венозное давление, уменьшается величина сердечного выброса, повышается периферическое сосудистое сопротивление, отмечаются метаболические нарушения в миокарде. Высокие показатели гематокрита (более 0,42 мг/л) свидетельствуют о тяжелой степени гестоза.
О степени тяжести гестоза можно судить по нарушению функции почек. Для определения выраженности протеинурии целесообразно исследование суточной порции мочи, так как выделение белка в течение суток может значительно варьировать. Раньше других страдает концентрационная функция почек. Параллельно нарастанию тяжести гестоза снижается суточный диурез. О нарушении азотовыделительной функции почек при гестозе судят по повышению концентрации мочевины и креатинина в крови.
Наиболее характерными признаками поражения печени является нарушение ее белково-образовательной и антитоксической функции. Количество белка в плазме крови у больных с гестозом значительно снижается, так же как и величина коллоидно-онкотического давления плазмы. Наиболее резко уменьшается содержание альбумина. Гипопротеинемия является не только следствием нарушения белково-образовательной функции печени, но и зависит от потери белка во внеклеточное пространство и выделения его с мочой за счет повышенной проницаемости сосудистой стенки.
Изменения центральной и периферической нервной системы могут возникать периодически и быстро исчезать, но в ряде случаев они носят стойкий патологический характер. Головная боль, нарушение зрения, тошнота, рвота, различной степени нарушения сознания являются признаками гипертензивной энцефалопатии.
Прогрессирующий гестоз с длительным нарушением микроциркуляции в конечном счете приводит к развитию внутричерепной гипертензии, острым нарушениям мозгового кровообращения, появлению судорожной готовности, развитию эклампсии и коматозного состояния.
У больных с тяжелыми формами гестоза наблюдаются нарушения функции дыхания, причем при эклампсии может развиться острая дыхательная недостаточность, проявляющаяся двигательным возбуждением, цианозом, одышкой, расстройством ритма дыхания.
Тромбоцитопения разной степени тяжести отмечается почти у 1/3 беременных с гестозом. Более того, тромбоцитопения может на несколько недель «опережать» другие проявления этого осложнения. Чем тяжелее гестоз, тем более выражено уменьшение количества тромбоцитов. Тромбоцитопения может отмечаться и при отсутствии выявляемых изменений в системе свертывания. Поэтому рекомендуется обязательно сделать анализ на содержание тромбоцитов в рамках общего обследования с целью оценки состояния беременных и ухода за ними в поздние сроки беременности. Степень тромбоцитопении соответствует степени риска для плода, независимо от тяжести клинического состояния больной.
Характерные для гестоза сосудистые нарушения влекут за собой ухудшение доставки кислорода и других метаболитов к тканям матери и плода. Отмечается прямая зависимость между степенью нарушения кислородного снабжения тканей, состоянием плода и тяжестью гестоза. Наблюдаются выраженные дистрофические изменения эндотелия сосудов (облитерирующий ангиит), отек и склероз стромы ворсин, а также тромбоз их сосудов и межворсинчатого пространства, ишемические нефриты, кровоизлияния в децидуальную оболочку и строму ворсин, ретроплацентарная гематома, некроз отдельных ворсин, утолщение базальной мембраны трофобласта. Одновременно в плаценте снижается содержание эстрогенных гормонов и прогестерона, что, вероятно, обусловлено ее гипоксией (при выраженной ишемии плаценты синтез прогестерона блокируется). Наряду с деструктивными поражениями в плаценте при гестозе обнаруживаются такие компенсаторно-приспособительные изменения, как гиперваскуляризация, полнокровие ворсин, пролиферация эпителия, развитие новых ворсин. Однако, несмотря на увеличение массы плаценты, в полной мере эти изменения предупредить гипоксию плода не могут.
При гестозах наблюдается активация процессов перекисного окисления липидов (ПОЛ). Продукты ПОЛ являются высокотоксичными веществами, повреждающими мембраны. Известно, что имеющаяся при гестозе гипоксия матери и плода создает благоприятные условия для так называемого оксигеназного пути утилизации кислорода. Кроме того, гестоз сопровождается снижением содержания таких эндогенных антиоксидантов, как витамины, особенно витамина Е. Поэтому в комплексную терапию гестоза целесообразно включать витамины.
Диффузионная недостаточность плаценты в основном связана с утолщением синцитикапиллярной мембраны (отек, воспалительная инфильтрация), что, безусловно, затрудняет газообмен через плаценту и существенно ухудшает ее негазообменные функции (барьерную, фильтрационно-очистительную, терморегуляционную, метаболическую, эндокринную, иммунную и др.) либо изменяет физико-химические характеристики ткани, входящей в состав плацентарной мембраны (фиброз и т. д.). Нарушения перфузии и диффузии тесно связаны друг с другом. Но существует и плацентарная перфузионно-диффузионная недостаточность с синдромом мозаичного поражения плаценты, с тромбозом и ишемией на одном участке, с геморрагией и отеком — на другом.
Важным аспектом являются показания к родоразрешению беременных с различной степенью тяжести гестоза. Длительное течение гестоза часто оказывается более неблагоприятным фактором для матери и плода, чем выраженность его клинических проявлений. При длительном течении заболевания неизбежны хроническая гипоксия, хронические нарушения периферического кровообращения с развитием синдрома ДВС. Чем тяжелее заболевание, тем менее длительным должно быть его лечение, тем раньше нужно ставить вопрос о родоразрешении. Нередко родоразрешение является основным методом лечения гестоза, а иногда и единственной возможностью спасения матери и плода.
Родоразрешение для больных с гестозом представляет дополнительную нагрузку, в связи с чем больную следует готовить к нему, применяя интенсивную терапию и тщательно оценивая ее эффективность. Нужно помнить, что родоразрешение является одним из элементов комплексной терапии и осуществляется гораздо бережнее при соответствующей подготовке.
Немедленное родоразрешение необходимо обеспечить при эклампсии, тяжелых осложнениях гестоза (эклампсическая кома, острая почечно-печеночная недостаточность, кровоизлияние в мозг, отслойка сетчатки глаза).
Срочное родоразрешение показано при отсутствии эффекта от интенсивной терапии преэклампсии в течение 4—6 ч, тяжелой нефропатии — 1-2 дней, нефропатии средней тяжести — 5—7 дней, легкой нефропатии — 12—14 дней. Дополнительным показанием к родоразрешению являются признаки фетоплацентарной недостаточности (внутриутробная гипоксия и гипотрофия плода). При необходимости родоразрешения у беременных с нефропатией и готовности организма к родам (при биологической «зрелости» шейки матки) методом выбора является родовозбуждение после амниотомии. При отсутствии родовой деятельности в течение 2-3 ч после амниотомии следует приступить к родовозбуждению путем внутривенного капельного введения окситоцина, простагландина или их сочетания. При «незрелой» шейке матки для родовозбуждения целесообразнее использовать простагландины. При невозможности вызвать роды вопрос решается в пользу абдоминального родоразрешения.
У некоторых больных с гестозом оперативное родоразрешение путем кесарева сечения наиболее целесообразно. При решении вопроса о производстве кесарева сечения у больных с тяжелыми формами гестоза следует тщательно оценивать состояние матери, плода, эффективность интенсивной терапии. Кесарево сечение целесообразно производить у женщин с тяжелой нефропатией при неподготовленных родовых путях, при отсутствии эффекта от интенсивной терапии в течение суток. Оно показано также при отсутствии эффекта от родовозбуждения у больной с тяжелой нефропатией, а также при возникновении аномалий родовой деятельности; у больной с эклампсией в родах при отсутствии условий для быстрого родоразрешения через естественные родовые пути. Кесарево сечение является методом выбора при преэклампсии, не поддающейся интенсивной терапии в течение 3-5 ч, при невозможности родоразрешения через естественные родовые пути.
Во время родов течение гестоза, как правило, усугубляется, и нетяжелая нефропатия может приобретать признаки тяжелой с сомнительным прогнозом и возможностью тяжелых осложнений. В связи с этим особого внимания заслуживают детали ведения родов у больных гестозом.
При родах необходимо проводить тщательный контроль за состоянием гемодинамики, дыхания, функции почек, печени и биохимических показателей, родовой деятельности и состоянием плода.
В случае утомления роженицы и недостаточной эффективности родовой деятельности показано применение лечебного акушерского сна.
Частью патогенетической терапии является обезболивание родов, которое должно быть тщательным и адекватным. Выбор способа обезболивания родов зависит от степени тяжести гестоза. При нефропатии I степени достаточно использование промедола в сочетании со спазмолитическими и седативными средствами. При нефропатии II-III степени методом выбора является длительная перидуральная анестезия.
Опасность возникновения эклампсии, кровоизлияния в мозг, сетчатку глаза особенно увеличиваются во втором периоде родов в связи с резко возрастающей во время потуг физической и эмоциональной нагрузкой, ведущей к повышению артериального и внутричерепного давления. Для обезболивания во втором периоде родов можно применять ингаляцию закисью азота с кислородом и пудендальную анестезию.
Применяющиеся с целью лечения гестозов седативные, аналгезирующие, ганглиоблокирующие и спазмолитические средства одновременно регулируют сократительную деятельность матки, поскольку приводят к нормализации нарушенных нейродинамических процессов в высших отделах ЦНС, являющихся одной из основных причин аномалии родовых сил. В то же время нужно помнить, что чрезмерное использование большого количества седативных и наркотических средств может стать причиной нарушения ауторегуляции с последующим ухудшением таких жизненно важных процессов, как гемодинамика, дыхание, эндокринная регуляция и др. Подобное состояние на современном этапе трудно контролировать. С целью снижения внутриматочного и внутрибрюшного давления показано раннее вскрытие плодного пузыря.
Гипотензивная терапия при родах осуществляется внутривенным введением серно-кислого магния, дибазола, спазмолитических препаратов. По мере развития родовой деятельности гипотензивную терапию следует проводить более интенсивно, поскольку артериальное давление имеет тенденцию к повышению.
При подъеме артериального давления и отсутствии эффекта от примененных ранее гипотензивных средств целесообразно использование ганглиоблокаторов под постоянным контролем артериального давления. Снижение артериального давления под воздействием ганглиоблокаторов является следствием увеличения сосудистого русла. В результате уменьшения периферического сопротивления происходит перераспределение крови в мелкие сосуды большого круга кровообращения.
Появление неврологической симптоматики (головная боль, тошнота, рвота), нечувствительность роженицы к медикаментозной терапии, признаки угрожающей асфиксии плода являются показаниями к окончанию родов с помощью акушерских щипцов или экстракции плода за тазовый конец (при мертвом плоде — плодоразрушающей операции) под наркозом. При гестозе не используют вакуум-экстракцию плода, так как она не отвечает основной цели — исключению потуг — и может привести к травматизации плода.
В настоящее время расширены показания к кесареву сечению при эклампсии. К ним относятся — отсутствие быстрого эффекта от применения комплексной интенсивной терапии у беременных и рожениц в первом периоде родов (в течение 1-2 ч), неподготовленные родовые пути у беременных даже при наличии достаточного эффекта от проведения комплексной интенсивной терапии, осложненное течение родов (нарушение сократительной деятельности матки, острая гипоксия плода и др.).
При подготовленных родовых путях и доношенной беременности возможно родовозбуждение путем амниотомии и введения окситоцина и простагландинов. Во втором периоде показано выключение потуг с помощью акушерских щипцов. При незрелом плоде решение об оптимальном времени родоразрешения беременной с эклампсией проводиться с учетом определения степени риска недоношенности и, с другой стороны, опасности продолжения беременности как для матери, так и для плода.
В последние годы тактика превентивного кесарева сечения у беременных с эклампсией пересматривается благодаря наличию методов мониторного контроля за функциональным состоянием жизненно важных органов и систем матери и плода. Установлено, что сократительная деятельность матки после перенесенных судорожных припадков у большинства женщин не нарушается, следовательно, проведение родов через естественные родовые пути на фоне вспомогательной вентиляции и комплексной интенсивной терапии возможно.
Противосудорожная и гипотензивная терапия с применением адекватной аналгезии должна продолжаться на протяжении всего родового акта. Больной необходимо находиться в положении на боку для профилактики развития синдрома нижней полой вены. Перидуральная анестезия может быть использована только при необходимости и проводиться лишь опытным анестезиологом.
В третьем периоде и сразу после родов артериальное давление часто повышается вследствие увеличения периферического сопротивления, вызванного прекращением маточно-плацентарного кровотока и аутотрансфузией крови в матке. Для предотвращения осложнений в течение первых 60 мин после родов всех больных с тяжелой формой гипертензии необходимо обследовать; величину АД и частоту сердечных сокращений следует измерять каждые 15 мин. При тенденции к артериальной гипертензии дозу гипотензивных препаратов повышают и продолжают антисудорожную терапию в течение 24 ч после родоразрешения.
С практической точки зрения опасна не степень тяжести артериальной гипертензии, а связанные с резкими колебаниями АД осложнения, которые и являются причиной смерти плода, отставания его в развитии, гипоксии, преждевременных родов, преждевременной отслойки нормально расположенной плаценты. Поэтому при выявлении стойкой гипертензии беременных госпитализируют и назначают следующее лечение:
- постельный режим в положении на боку во избежании аортокавальной гипотензии и провокации ишемии почек;
- седативные препараты, которые оказывают успокаивающее действие, подавляют чувство тревоги, внутренней напряженности, снижают повышенную возбудимость;
- гипотензивные препараты, применяемые в комплексе со средствами, улучшающими внутриплацентарную перфузию.
В. Н. Кузьмин, доктор медицинских наук, профессор МГМСУ, Москва
Необходимые обследования
Проходят под контролем врача-кардиолога. Возможно привлечение иных специалистов: по эндокринологии, выделительной системе и т.д. Комплексная диагностика включает в себя такие мероприятия:
- Фиксация жалоб пациента, объективизация симптомов.
- Сбор анамнеза, в том числе семейного для выявления причин патологического процесса.
- Измерение артериального давления на руках и ногах с интервалом в несколько десятков минут. Лучше проводить в стационаре для получения более точных данных.
- Суточное мониторирование с помощью автоматического тонометра. Позволяет оценить динамику АД в нормальных, привычных условиях жизни.
- Электрокардиография. Для диагностики пороков сердца и нарушений функциональной активности органа.
- Эхокардиография. Необходима для выявления изменений в сердечных структурах. Это наиболее точная методика.
- Исследование состояния кровотока в головном мозгу. Допплерография сосудов.
- Анализы крови на гормоны, общий и биохимический.
- При необходимости ангиография, МРТ, КТ.
- УЗИ почек.
В отсутствии данных за органическую патологию, ищут естественные факторы. Если нет ни того, ни другого, речь об идиопатической форме гипотензии.
Опасно ли такое состояние?
При длительной гипотонии необходима консультация врача. Иначе процесс может перейти в хроническое состояние.
Опасность давления 80 на 40 и даже 85 на 55 проявляется в том, что человек может длительно не ощущать его. Тогда как патологические процессы в его организме продолжают прогрессировать.
Самым опасным последствием гипотонии является инфаркт миокарда.
К другим неприятным последствиям сниженного АД относятся:
- Кардиогенный шок.
- Открытие желудочно-кишечного кровотечения.
- Снижение функционирования надпочечников и щитовидной железы.
А также читайте на нашем сайте: Что значит артериальное давление 140 на 100, причины, что делать и что принимать чтобы сбить высокие показатели?
Способы терапии
Лечение систематическое, комплексное. Проводится несколькими методами.
Применение медикаментов
- Цереброваскулярные препараты. Улучшают мозговое кровообращение и трофику сердца. Пирацетам, Актовегин.
- Ноотропы. Нормализуют обмен веществ в церебральных структурах. Глицин.
- Мидодрин и его аналоги. Сужают сосуды, повышают артериальное давление.
- Кофеин и препараты на его основе. В том числе Цитрамон, но с осторожностью.
Подбор проводится врачом, обычно назначается группа лекарств, а не одно единственное средство.
Народные средства
{banner_banstat9}
- Элеутерококк (2 чайных ложки 2 раза в сутки).
- Отвар пижмы (200 граммов сырья на 500 мл воды, пить по стакану в день).
- Настойка женьшеня (35-40 капель в сутки).
- Лимон с корицей и медом. Не более 6 столовых ложек в сутки.
Это не основной способ терапии, только дополнение, которое должно усилить эффект.
Изменение образа жизни
{banner_banstat10}
- Отказ от курения, алкоголя и наркотиков (тем более).
- Прогулки, физическая активность (незначительная, 2 часа в день).
- Соль не более 10-12 граммов в сутки.
- Сон — 8 часов за ночь.
Правильное питание.
Можно:
- Крупы, каши.
- Овощи, фрукты.
- Ягоды.
- Кисели, морсы.
- Желе.
- Натуральные сладости.
- Орехи, сухофрукты, мед.
- Чай.
- Кофе.
- Нежирное мясо и супы.
- Хлеб.
Нельзя:
- Жареные блюда.
- Копчености.
- Сдобу.
- Консервы.
- Полуфабрикаты.
- Свинину, говядину.
Рацион корректируется с врачом-диетологом.