Как развивается лимфолейкоз?
С самого рождения в теле человека, в том числе в костном мозге, образуются не только обычные клетки, но и отличающиеся от них мутировавшие – измененные. Они становятся такими из-за воздействия различных химических веществ, наследственных особенностей или случайных сбоев. Наш иммунитет выявляет и уничтожает большинство из них, но некоторым все же удается выжить. Они становятся лейкемическими и приобретают опасные свойства:
- перестают созревать и производить нормальные клетки крови;
- быстро размножаются;
- игнорируют апоптоз – механизм «запрограммированной» смерти, из-за чего существуют гораздо дольше, чем длится их правильный жизненный цикл.
Такие способности позволяют им накапливаться в костном мозге, вытеснять нормальные клетки, попадать в кровеносную систему, с ее помощью распространяться в различные области организма и препятствовать нормальной работе тканей.
При хроническом лейкозе такие клетки созревают не полностью – они становятся похожими на нормальные лейкоциты, необходимые нашему телу для борьбы с инфекциями, но не могут выполнять их функции.
Классификация
В-клеточные опухоли:
- Острый лимфолейкоз (или острый лимфобластный лейкоз) относится к опухолям из предшественников В-лимфоцитов (незрелые лимфоидные клетки называются лимфобласты). При заболевании происходит их неконтролируемая пролиферация. Острый лимфолейкоз — самое распространённое злокачественное заболевание крови в детском возрасте.
- Хронический лимфолейкоз относится к опухолям с фенотипом зрелых лимфоцитов и характерен для лиц пожилого возраста.
Хронический лимфолейкоз
Различают следующие формы ХЛЛ:
- Доброкачественная.
- Прогрессирующая (или классическая).
- Опухолевая.
- Спленомегалическая.
- Костномозговая.
- Абдоминальная.
- Пролимфоцитарная.
Доброкачественная форма характеризуется очень медленным нарастанием лимфоцитоза, которое происходит на протяжении нескольких лет и даже десятилетий, параллельно с увеличением количества лейкоцитов. Уровень лейкоцитов обычно не превышает 30×109/л и очень редко достигает 50×109/л.
Лимфатические узлы при этой форме или не увеличены, или увеличены незначительно (только шейные и не больше 2 см). Такие больные не подлежат лечению, они находятся под наблюдением (каждые 3 месяца проводят исследования клинического анализа крови). Пациенты с этой формой трудоспособны, им только запрещаются работа во вредных условиях и повышенная инсоляция.
Прогрессирующая (или классическая) форма. В этой форме протекает в 45-50% случаев заболевания. Количество лейкоцитов и величина лимфоузлов нарастает с каждым месяцем. Увеличение количества лейкоцитов очень значительное — 500-1000×109/л. Одновременно увеличивается и количество лимфоцитов (в лейкоцитарной формуле они занимают 90%). Обнаруживаются зрелые формы лимфоцитов, но могут обнаруживаться 5-10% пролимфоцитов.
Уровень гемоглобина, эритроцитов и тромбоцитов в начальных стадиях нормальное. Одновременно увеличиваются лимфоузлы. Потом присоединяется увеличение селезенки, которая редко достигает очень больших размеров. Несколько позже увеличивается и печень. В некоторых случаях проявления заболевания в виде увеличения перечисленных органов отсутствуют даже при очень высоком лейкоцитозе и лимфоцитозе.
Опухолевая форма проявляется значительным увеличением лимфоузлов, которые имеют плотную консистенцию, при относительно невысоком лейкоцитозе (20-50×109/л). Увеличение селезенки чаще умеренное. Миндалины увеличены и практически смыкаются. При такой значительной гиперплазии лимфатической ткани интоксикация длительное время мало выражена. В костном мозге не более 20-40% лимфоцитов. Для опухолевой формы характерно:
- Увеличенные лимфоузлы, которые сливаются, образуя конгломераты. Сначала увеличиваются шейные, подмышечные и паховые, потом паратрахеальные со сдавлением трахеи и бронхов. У некоторых пациентов определяются увеличенные внутрибрюшные ЛУ.
- Лимфоцитарная инфильтрация костного мозга.
- Быстро прогрессирующее течение, выживаемость не более 3 лет. Опухолевая форма является основанием для цитостатической терапии.
Селезеночная форма протекает с преимущественным увеличением селезенки. При этом лимфатические узлы увеличены умеренно, а уровень лейкоцитов может быть различным, нарастающим на протяжении месяцев. Селезенка у больных занимает почти всю брюшную полость и вызывает сдавливание других органов и болевой синдром. Нередко не значительно увеличивается печень. Часто встречается гемолитическая анемия. Выживаемости составляет 5 лет. Абдоминальная форма характеризуется увеличением только лимфоузлов брюшной полости на протяжении месяцев и лет. Для выявления этой формы заболевания применяется УЗИ и КТ.
Пролимфоцитарная форма отличается, строением лимфоцитов, которые имеют крупную нуклеолу. Очень часто выявляются хромосомные аномалии, эта форма быстро прогрессирует и плохо поддается лечению. Продолжительность жизни — 3 года. Основные особенности пролимфоцитарной формы:
- склонность к геморррагиям;
- возраст старше 70 лет;
- значительное увеличение селезенки;
- увеличение лимфоузлов незначительное;
- инфильтрация кожи лейкемическими клетками, которая проявляется папулезной сыпью в области лица, рук, туловища;
- анализ крови: лимфоциты 100×109 /л и половина из них — пролимфоциты.
Костномозговая форма характеризуется прогрессирующей панцитопенией и практически полным замещение костного мозга зрелыми лимфоцитами. При этом лимфоузлы, селезенка и печень не увеличены. Прогноз очень неблагоприятный.
В-клеточный лимфолейкоз различается по степеням, которые отражают естественное течение заболевания и постепенное увеличение опухолевой массы в различных органах. Классификация по K. Rai отражает это и позволяет прогнозировать течение заболевания и выживаемость пациентов.
Хронический лимфолейкоз 1 степени характеризуется лимфоцитозом, также при 1 стадии отмечается увеличение лимфатических узлов. Выживаемость 9 лет.
Хронический лимфолейкоз 2 степени протекает лимфоцитозом, увеличением лимфатических узлов и дополнительно при 2 стадии отмечается увеличение селезенки и/или увеличение печени. Средняя выживаемость 6 лет.
Хронический лимфолейкоз 3 степени характеризуется лимфоцитозом и снижением гемоглобина меньше 100 г/л. Снижение гемоглобина при 3 стадии свидетельствует о вовлечении в процесс костного мозга и является основным критерием независимо от увеличения органов и лимфоузлов. Выживаемость в этой стадии составляет 1,5 года.
Хронический лимфолейкоз 4 степени является самым неблагоприятным: помимо лимфоцитоза 4 стадия характеризуется снижением уровня тромбоцитов менее 100×109/л, что грозит развитием кровотечений, в том числе и смертельных для больного. Тромбоцитопения является определяющей для этой стадии независимо от увеличения органов и лимфоузлов. Выживаемость составляет не более 1,5 лет.
Что такое костный мозг, кровь и лимфоидная ткань?
Различные типы лейкемии начинаются в определенных типах клеток крови. Для того, чтобы понять принцип развития заболевания и его влияния на организм, нужно разобраться с работой основных тканей тела.
Костный мозг
Эта мягкая внутренняя часть некоторых костей – черепа, лопаток, ребер, таза и позвоночника состоит из:
- Жировых клеток.
- Небольшого количества стволовых клеток, из которых образуются различные клетки крови.
- Зрелых кроветворных клеток.
- Поддерживающих тканей, которые помогают клеткам расти.
Внутри костного мозга стволовые клетки делятся, созревают и образуют новые клетки крови, которые становятся лейкоцитами, эритроцитами, лимфоцитами или тромбоцитами.
Типы клеток крови
Красные кровяные тельца
, или
эритроциты,
переносят кислород из легких в другие ткани и возвращают углекислый газ обратно в дыхательные пути. Их нехватка – анемия, может вызвать слабость, усталость и одышку – нехватку воздуха.
Тромбоциты
необходимы для закупорки вызванных порезами или ушибами отверстий в кровеносных сосудах. Если в теле человека их слишком мало, у него развиваются кровотечения и появляются кровоподтеки.
Белые кровяные тельца
, или
лейкоциты
, помогают организму бороться с инфекциями. При понижении их уровня работа иммунной системы нарушается, а вероятность заражения – увеличивается.
Типы лейкоцитов
Лимфоциты
– это полностью зрелые противостоящие инфекциям клетки, которые развиваются из лимфобластов – особого типа стволовых клеток костного мозга. Именно из них в основном состоит лимфоидная ткань иммунной системы, находящаяся в лимфатических узлахЛимфатические узлы – это небольшие органы иммунной системы, задерживающие и обезвреживающие опасные для организма вещества., вилочковой железеВилочковая железа, или тимус – небольшой орган, расположенных за верхней частью грудины, перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов., селезенкеСелезенка производит лимфоциты, уничтожает микроорганизмы и другие вредные вещества, а также хранит нормальные клетки крови., миндалинахМиндалины – расположенные в задней части глотки скопления лимфатической ткани, которые участвуют в выработке антител – белков, не позволяющих вдыхаемым и проглатываемым микроорганизмам размножаться., а также дыхательной и пищеварительной системах.
- В-лимфоциты
: защищают организм от микробов. Именно они чаще всего становятся лейкозными. Созревают и превращаются в плазматические клетки, вырабатывающие антитела – белки, которые прикрепляются к микробам – бактериям, вирусам и грибкам, благодаря чему их распознают и уничтожают гранулоциты. - Т
-лимфоциты: распознают зараженные вирусами клетки, разрушают их и регулируют активность иммунной системы.
Гранулоциты
: борются с инфекциями. Развиваются из особых клеток костного мозга – миелобластов, содержат в себе ферменты – белки и другие вещества, способные уничтожать бактерии.
Моноциты
. Развиваются из присутствующих в костном мозге монобластов. На протяжении примерно суток они циркулируют в кровотоке, после чего проникают в различные ткани и превращаются в макрофаги, способные переваривать некоторые виды микробов. Кроме того, они помогают лимфоцитам распознавать опасные микроорганизмы и вырабатывать антитела для борьбы с ними.
Все эти клетки содержатся в теле человека в определенном количестве. Нарушение правильного баланса и замещение их на измененные клетки приводит к тяжелым последствиям – сбоям в работе всех систем, включая дыхательную, иммунную, кровеносную и пищеварительную, и отказу важнейших органов.
Последствия и осложнения
Осложнения делятся на аутоиммунные и инфекционные. Как первые, так и вторые могут развиваться в любом периоде заболевания. Среди аутоиммунных выделяют:
- Аутоиммунная гемолитическая анемия. Иногда бывает самым ранним симптомом и появляется задолго до других признаков. Но все-же чаще развивается уже при выраженной клинико-гематологической картине заболевания.
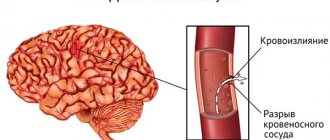
- Аутоиммунная тромбоцитопения (синоним идиопатическая тромбоцитопеническая пурпура). Встречается у 3% больных. Характеризуется быстрым снижением тромбоцитов (30×109/л). Если количество тромбоцитов быстро снижается вместе с развитием анемии, то вероятнее всего тромбоцитопения имеет аутоиммунный характер. Появляются признаки геморрагического диатеза: кожные кровоподтеки, носовые кровотечения и кровотечения из десен. Большую опасность представляют кровоизлияния в головной мозг, которые становятся причиной смерти.
- Парциальная красно-клеточная аплазия. Характеризуется тяжелой анемией. Проблема инфекционных осложнений имеет решающее значение для течения и исхода хронического лимфолейкоза. Инфекционные осложнения возникают на любом этапе болезни и встречаются у 75-80% больных. У большей части больных они становятся причиной смерти. Чаще с инфекционными осложнениями врачи сталкиваются у больных с выраженными проявлениями основного заболевания. Нередко встречается наличие 2-3 инфекционных очагов. Лечение инфекционных осложнений у этих больных представляет большие трудности.
Среди инфекционных осложнений наиболее часто встречаются:
- Заболевания дыхательных путей: пневмонии, трахеиты, бронхиты, плевриты. У некоторых больных воспаление легких бывает два раза в год и протекают тяжело.
- Нагноительные поражения кожи — рожа, фурункулез, пиодермия. Если инфекционные очаги быстро не ликвидируются, часто процесс распространяется. На месте инъекции возникает абсцесс, потом нагнаиваются лимфатический узел, затем появляется абсцесс подкожной клетчатки, септикопиемия и тяжелая пневмония.
- Herpes zoster. Течение этого вирусного заболевания очень тяжелое. Начинается с повышения температуры и появления сильных болей в области грудной клетки или конечностей. Затем появляются кожные элементы (пузырьки) в этих местах, а у некоторых больных и на лице. Множественные пузырьки могут полностью покрывать кожу туловища, лица и конечностей. У некоторых больных бывает буллезная форма, когда размеры пузырей достигают 15-20 см.
- Инфекция мочевыводящих путей (цистит, пиелонефрит).
Типы лимфоцитарного лейкоза
Самый распространенный вид хронического лимфолейкоза развивается в В-лимфоцитах.
Пролимфоцитарный лейкоз
: формируется в пролимфоцитах – незрелых В- или Т-лимфоцитах, и быстро распространяется. Большинство его случаев поддается лечению, но у обладателей подобного диагноза нередко случаются рецидивы – возвращение заболевания.
Лейкоз из больших гранулярных лимфоцитов
. Его клетки довольно крупные и имеют признаки Т-, либо других типов лимфоцитов. Почти все такие лейкозы медленно развиваются и лечатся препаратами, подавляющими иммунную систему. Некоторые их формы довольно агрессивны – они быстро распространяются и плохо реагируют на терапию.
Волосатоклеточный лейкоз
: формируется в измененных В-лимфоцитах. Его клетки необычно выглядят под микроскопом – на их поверхности есть тонкие выступы, похожие на волоски. Данное заболевание обычно хорошо поддается лечению.
Причины развития хронического лимфолейкоза
Точная причина большинства всех его случаев не известна, но принцип образования неправильных лимфоцитов понятен. Нормальные человеческие клетки растут и работают по «программе», заложенной в содержащихся в них хромосомах, образующих молекулу ДНК. Она несет в себе переданные от родителей гены, которые влияют не только на наш внешний вид:
- онкогены
: способствуют росту и делению клеток; - супрессоры опухолей
: замедляют их деление и вызывают гибель по окончанию жизненного цикла.
Каждый раз, когда клетка готовится к делению на 2 новых, она делает новую копию ДНК. Этот процесс не идеален – в его ходе могут возникать ошибки, приводящие к «включению» онкогенов и «выключению» супрессоров опухолей.
Нормальные В-лимфоциты являются частью нашей иммунной системы. Они «запрограммированы» на рост и деление с антигеном – чужеродным веществом, которое обычно не встречается в организме человека. К ним относятся, например, микробы – вирусы, бактерии и грибки. Хронический лимфолейкоз начинается в результате бесконтрольного деления В-лимфоцитов после их взаимодействия с антигеном. Причина этого медицинскому сообществу не понятна, но известны факторы, увеличивающие вероятность подобного события.
- Возраст
: примерно 9 из 10 обладателей данного диагноза старше 50 лет. - Некоторые исследования показали, что часть случаев связана с длительным воздействием радиоактивного газа радона и некоторых пестицидов – химических препаратов, которые используются для борьбы с сорняками и вредителями.
- Пол
: у мужчин заболевание встречается несколько чаще, чем у женщин. - Семейный анамнез
: более чем в 2 раза повышены риски людей, у близких кровных родственников которых – родителей, братьев, сестер или детей, уже выявлено заболевание. - Раса, этническая принадлежность
. У проживающих в различных регионах и странах азиатов хронический лимфоцитарный лейкоз возникает реже, чем у европеоидов. Такая статистика подтверждает мнение ученых о том, что основную роль в его развитии играет генетика, а не окружающая среда.
Симптомы и признаки хронического лимфолейкоза
У многих пациентов на момент постановки диагноза никаких проблем со здоровьем нет. Заболевание часто обнаруживают по данным анализов крови при обращении к врачу из-за различных не связанных с ним нарушений. Симптомы лимфолейкоза часто сложно распознать и легко принять за признаки различных расстройств. К ним относят:
- Слабость.
- Постоянную усталость.
- Увеличение размеров лимфатических узлов, похожих на плотные шишки под кожей.
- Потерю веса без усилий со стороны пациента.
- Повышенную температуру.
- Ночную потливость.
- Боль или чувство переполнения в области живота, сытость даже после небольшого приема пищи из-за увеличения селезенки или печени.
Многие симптомы заболевания возникают из-за замещения лейкозными клетками нормальных кроветворных клеток костного мозга. В результате этого процесса в организме пациентов присутствует слишком мало эритроцитов, правильно работающих лимфоцитов и тромбоцитов:
- Анемия
– нехватка переносящих кислород эритроцитов. Приводит к слабости, усталости и одышке – ощущению нехватки воздуха. - Лейкопения
– дефицит нормальных лейкоцитов увеличивает риск развития инфекций. - Нейтропения
: низкий уровень нейтрофилов – особого типа гранулоцитов, необходимых для борьбы с бактериями. - Лимфоцитоз
– избыток измененных лимфоцитов, не способных бороться с инфекциями. - Тромбоцитопения
– нехватка тромбоцитов, приводящая к появлению большого количества кровоподтеков, частым или сильным носовым кровотечениям и кровоточивости десен.
У людей с хроническим лимфолейкозом из-за неправильной работы иммунитета развиваются инфекции – обычные простуда или герпес, пневмония – воспаление легких, или другие тяжелые заболевания. Кроме того, в некоторых случаях лейкозные клетки вырабатывают неправильные антитела – белки, атакующие нормальные клетки крови. Эта особенность также приводит к снижению количества нормальных тромбоцитов, эритроцитов и лейкоцитов.
Лечение
В настоящее время хронический лимфолейкоз хорошо поддаётся лечению благодаря широкому спектру химиотерапевтических препаратов. Важно отметить, что современные руководства не рекомендуют начинать агрессивное лечение сразу же после установки диагноза — в случаях, когда клинические проявления минимальны, возможно активное динамическое наблюдение до момента возникновения показаний к проведению специфического лечения, к коим относятся:
- Возникновение или нарастание интоксикации, которая проявляется потерей массы тела более чем на 10% за полгода, ухудшением общего состояния; появление лихорадки, субфебрильной температуры, ночных потов.
- Нарастание явлений анемии и/или тромбоцитопении;
- Аутоиммунная анемия и/или тромбоцитопения — в случае, если состояние не корректируется преднизолоном;
- Значительные размеры селезёнки — нижний край на расстоянии >6 см и более ниже рёберной дуги;
- Размер поражённых лимфатических узлов более 10 см или его прогрессивное увеличение;
- Увеличение количества лимфоцитов более, чем на 50% за 2 месяца, или вдвое за 6 месяцев.
Основным методом лечения хронического лимфолейкоза на данный момент является химиотерапия. Один из первых химиотерапевтических агентов, показавших свою эффективность в лечении хронического лимфолейкоза, хлорамбуцил, используется и в настоящее время, хоть и ограниченно. С течением времени вместо хлорамбуцила стали использовать циклофосфамид, в комбинации с другими препаратами, и соответствующие схемы (например, CHOP, COP, CAP) на данный момент применяются у пациентов молодого возраста с хорошим соматическим статусом.
Впервые введённый в клиническую практику в 80-х годах прошлого века флударабин показал эффективность в отношении достижения стойкой ремиссии, превышающую эффективность хлорамбуцила, особенно в сочетании с циклофосфамидом. Важно отметить, что эта схема эффективна даже в случае развития рецидива заболевания. Последним словом в лечении хронического лейкоза в настоящее время является применение иммунотерапевтических средств — препаратов из группы моноклональных тел. В рутинную клиническую практику прочно вошел ритуксимаб. Данный препарат взаимодействует с антигеном CD20, который ограниченно экспрессируется при хроническом лимфолейкозе, поэтому для эффективного лечения требуется сочетание ритуксимаба с какой-либо из принятых схем химиотерапии, чаще всего с флударабином или COP. Ритуксимаб в монорежиме может применяться как поддерживающая терапия при частичном ответе на лечение.
Перспективным выглядит применение препарата алемтузумаб, который взаимодействует с антигеном CD52. Его также используют как в монорежиме, так и в комбинации с флударабином.
Отдельно хотелось бы упомянуть хронический лимфолейкоз с делецией 17p. Этот подтип лимфолейкоза часто бывает резистентен к стандартным схемам химиотерапии.
Определённые успехи в лечении этого подвида лимфолейкоза достигнуты благодаря применению упомянутого выше алемтузумаба. Кроме того, перспективным средством в этой ситуации является ибрутиниб. В настоящее время этот препарат применяется в монорежиме, сочетание его с различными схемами химиотерапии исследуется; определённое преимущество показала схема, включающая ибрутиниб, ещё одно моноклональное тело — ритуксимаб, и бендамустин.
Лучевая терапия, которая столетие назад была практически единственной возможностью лечения таких больных, и по сей день не утратила актуальности: рекомендуется её проведение в рамках комплексного подхода на область поражённых лимфоузлов, если наблюдается их продолженный рост на фоне стабилизации остальных проявлений заболевания. В этом случае необходимая суммарная доза составляет 20-30 Гр. Также лучевой метод может быть применён при рецидивах заболевания.
В лечении хронического лимфолейкоза нашёл своё место и хирургический метод, заключающийся в удалении поражённой селезёнки. Показаниями к данному вмешательству являются:
- Увеличение селезёнки в сочетании с тяжелой анемией и/или тромбоцитопенией, особенно если наблюдается химиорезистентность,
- Массивное увеличение селезёнки при условии отсутствия ответа на химиотерапию,
- Тяжёлая аутоиммунная анемия и/или тромбоцитопения при резистентности к медикаментозному лечению.
При развитии резистентности к применяемым ранее химиотерапевтическим агентам или же при быстром прогрессировании после проведённого лечения может быть проведена трансплантация костного мозга. Трансплантация костного мозга показана в первой ремиссии пациентам из группы высокого риска, молодым пациентам в отсутствие эффекта от проводимого лечения, пациентам с делецией 17p/мутацией TP53 при наличии прогрессии заболевания. Важно отметить, что после проведённой трансплантации рекомендуется применение ритуксимаба и леналидомида в качестве поддерживающей терапии с целью предотвращения рецидива.
Наконец, пациентам требуется проведение и поддерживающей терапии, которая включает:
- Переливание эритроцитарной массы при анемии;
- Переливание тромбоцитарной массы при кровотечении, вызванном тромбоцитопенией;
- Противомикробные средства при присоединении бактериальной, грибковой или вирусной инфекции, а также для её профилактики;
- Применение преднизолона в дозе 1-2 мг/кг при развитии аутоиммунных процессов.
В случае развития рецидива заболевания тактика лечения зависит от ряда факторов, таких как: проведённая ранее терапия, срок наступления рецидива, клиническая картина. В случае раннего (то есть возникшего в периоде 24 месяцев и ранее) рецидива основным препаратом является ибрутиниб. Он применяется как самостоятельно, так и в составе упомянутой выше схемы лечения (ибрутиниб+ритуксимаб+бендамустин).
Альтернативным препаратом выбора может быть алемтузумаб. Демонстрируя сопоставимую с ибрутинибом эффективность, он, однако, демонстрирует значительно большую токсичность.
Наконец, у ряда пациентов по поводу раннего рецидива хронического лимфолейкоза может быть выполнена трансплантация костного мозга.
В случае позднего (возникшего в срок более 24 месяцев с момента завершения лечения) рецидива основным критерием выбора является проведённая ранняя терапия.
- Если проводимая ранее терапия на основе флударабина не сопровождалась значительной токсичностью, то можно вернуться к этой схеме, а также дополнить её ритуксимабом.
- В случае выявления цитопении возможно применение ритуксимаба в сочетании с высокими дозами глюкокортикостероидов.
- При проведённом ранее лечении хлорамбуцилом показано применение схем с флударабином или сочетанием бендамустина и ритуксимаба.
- Монотерапия ибрутинибом или его сочетание с одной из схем полихимиотерапии также может быть эффективна при рецидиве хронического лимфолейкоза.
Диагностика хронического лимфолейкоза
Обследование начинается с опроса о беспокоящих симптомах, дате их появления, возможных факторах риска, общем самочувствии и состоянии здоровья, а также о известных тяжелых заболеваниях у кровных родственников. Затем проводится осмотр лимфатических узлов, брюшной полости и других областей тела, которые могли пострадать от лейкоза. После чего назначается целый ряд процедур.
- Анализы крови
. Необходимы для подсчета различных типов клеток крови и химических веществ, а также качества работы внутренних органов, таких как печень и почки. У пациентов с хроническим лимфолейкозом очень много лимфоцитов – их содержание в количестве более чем 10 тысяч на кубический миллиметр крови фактически подтверждает диагноз. - Анализ костного мозга
. Как правило, для выявления заболевания достаточно данных показателей крови. Данное исследование проводится перед началом лечения для оценки его распространения и в процессе терапии для определения ее эффективности. Как правило, образцы берутся из задней части бедренной кости в ходе:
аспирации
– вытягивания густого жидкого костного мозга иглой в шприц; - и обычно проводимой после нее биопсии
– удаления небольшого кусочка кости и костного мозга с помощью специального инструмента.
– изъятие всего органа или его части для выявления наличия в нем измененных клеток.
– забор образцов спинномозговой жидкости. Назначается только в том случае, если врач считает, что лейкозные клетки распространились на окружающие головной или спинной мозг ткани, либо для выявления в них инфекции.
. Все полученные материалы тщательно изучаются – специалисты определяют тип их клеток и выявляют в них нарушения.
– создание множества рентгеновских снимков, объединяемых в одно четкое изображение. Назначается для выявления повреждений различных органов – например, селезенки. При необходимости КТ проводится одновременно с ПЭТ –
позитронно-эмиссионной томографией
. До начала ПЭТ пациенту вводится небольшое количество радиоактивного вещества, поглощаемого быстро растущими клетками, после чего выполняется сканирование, выявляющее любые их скопления.
– необходима для оценки состояния головного и спинного мозга.
– ультразвук используется для осмотра лимфатических узлов, расположенных близко к поверхности тела, или выявления увеличенных органов брюшной полости, таких как печень или селезенка.
Любые из вышеперечисленных исследований и диагностику лимфолейкоза можно пройти в онкологическом . Мы проводим полное обследование и берем все необходимые анализы, результаты которых получаем из собственной лаборатории. Наши специалисты не только выявляют заболевания, но и проводят любое их лечение – без очередей и потерь времени. Пациентам, проходящим терапию в других медицинских учреждениях, мы предлагаем ]второго мнения[/anchor] – консультацию врача любой специальности. Независимые эксперты «Лапино-2» помогут вам убедиться в правильности уже поставленного диагноза или найти в нем ошибки и неточности.
Прогноз при лимфолейкозе
Как и при любом онкологическом заболевании прогнозы на выздоровление при лимфолейкозе не делаются. Речь идет о длительном безрецидивном периоде и возможности вернуться к обычной трудовой деятельности. Создание новых препаратов и дальнейшие разработки дают уверенность в том, что возможно будет полное выздоровление больных, но на сегодняшний день оно не достигается даже пересадкой костного мозга.
Прогноз при хроническом лимфолейкозе зависит от стадии на момент выявления заболевания. Пациенты с 0-II стадией имеют большую продолжительность жизни, чем больные в III- IV стадиях. Выживаемость без лечения при 0–II стадиях составляет 5–20 лет, а больные III–IV стадий умирают в течение 3-4 лет. Выживаемость больных, проходивших лечение, предопределяет лечение первой линии — чем эффективнее были режимы, тем благоприятнее исход.
Также прогноз зависит от наличия хромосомных изменений и маркера CD 38, что является неблагоприятным признаком. Продолжительность жизни при хроническом лимфолейкозе с наличием делеции 13q составляет 10 лет. Продолжительность жизни при трисомии 12-9 лет, еще короче она при делеции 11q — 6 лет, а самая короткая при делеции 17р — всего 2,5 года. В клинике делеция 13q соответствует непрогрессирующей форме, и такие больные не нуждаются влечении, а больные с делецией 17р рано получают лечение, но оно оказывается либо неэффективным, либо дает кратковременный эффект.
Если до начала 90-х годов ХХ в. выживаемость при активной форме болезни была не более 3-4 лет, то сейчас применяются средства, которые позволяют получать ремиссии, по длительности больше (7 и более лет), чем показатели выживаемости в 90-х годах. Об этом свидетельствуют отзывы больных. Эффективным подходом является применение моноклональных антител (алемтузумаб), кортикостероидов и брентуксимаб-содержащих режимов.
Стадии хронического лимфолейкоза
Для большинства видов онкологических заболеваний стадирование – это оценка количества поврежденных новообразованиями тканей. С помощью этой информации врачи определяют примерные прогнозы человека, и исходя из них подбирают самое подходящее лечение. Хронический лимфоцитарный лейкоз же опухолей обычно не образует, но нередко к моменту выявления успевает распространить измененные клетки в другие ткани и органы. Перспективы его обладателей зависят от результатов лабораторных анализов и визуализирующих исследований.
Лимфолейкоз стадируется по 2 международным системам, но в Российской Федерации применяется только одна из них – Binet. Она классифицирует заболевание по:
- количеству пораженных групп лимфоидной ткани, к которой относятся лимфоузлы шеи, паха и подмышек, селезенка и печень;
- наличию или отсутствию анемии – нехватки переносящих кислород эритроцитов, или
- тромбоцитопении – необходимых для правильной свертываемости крови тромбоцитов.
Стадия А
: увеличено менее чем 3 участков лимфоидной ткани без анемии и тромбоцитопении.
Стадия В
: укрупнено более чем 3 области лимфоидной ткани.
Стадия С
: увеличено любое количество областей лимфоидной ткани, присутствуют анемия и/или тромбоцитопения.
Лейкоз крови: лечение и прогнозы.
Прогноз
Значительные успехи в терапии хронического лимфолейкоза позволили сделать это заболевание потенциально излечимым или же достаточно долго поддерживать жизнь человека без прогрессирования основного заболевания с сохранением её качества.
Напротив, без лечения заболевание медленно, но неуклонно прогрессирует, что способно стать причиной гибели пациента спустя несколько лет после дебюта заболевания, поэтому своевременное обращение к врачу и начало адекватной терапии очень важны.
Запись на консультацию круглосуточно
+7+7+78
Список литературы:
- Клинические рекомендации по обследованию и лечению больным хроническим лимфолейкозом. Рекомендации Национального Гематологического общества. 2014.
- Волкова М.А. Хронический лимфолейкоз и его лечение. Лечащий врач. 2007, № 4.
- Michael Hallek. Хронический лимфолейкоз. Онкогематология. 2010, том 3, № 1. С. 181-182.
- Федоров А.Б. В-клеточный хронический лимфолейкоз. Клиническая онкогематология. Фундаментальные исследования и клиническая практика. 2008. С.275-277.
- Фиясь А.Т., Френкель Б.И. Хронический лимфолейкоз: диагностика и лечение. Журнал Гродненского государственного медицинского университета. 2011. № 4. С. 93-97.
- Никитин Е.А. Ибрутиниб в лечении хронического лимфолейкоза. Клиническая онкогематология. 2022. 10(3), с. 282-286.
- Кравченко Д.В., Свирновский А.И. Хронический лимфоцитарный лейкоз: клиника, диагностика, лечение. Практическое пособие для врачей. Гомель, 2022.
Лечение хронического лимфолейкоза
Многие пациенты с данным диагнозом живут очень долго, а доказательств пользы раннего начала лечения, тяжело переносимого организмом, на сегодняшний день не существует. Именно по этой причине врачи назначают его только после появления беспокоящих симптомов и прогрессирования, то есть ускорения развития заболевания.
В качестве начальной терапии специалисты применяют множество различных лекарств и их комбинаций. Они включают в себя:
- Моноклональные антитела
– искусственные, то есть созданные в лаборатории белки иммунной системы, которые прикрепляются к определенной мишени – белкам, находящимся на поверхности измененных клеток. - Химиотерапию
– препараты, которые принимаются внутрь либо вводятся в вену или мышцу и уничтожают лейкозные клетки. Они попадают в кровоток и распространяются по всему телу, воздействуя на любые его области. Такое лечение проводится циклами, включающими в себя периоды отдыха, необходимые организму для восстановления. - Таргетную терапию
– препараты, которые работают только против определенных изменений, присутствующих в неправильных клетках. Они блокируют белки, которые помогают им быстро расти и существовать гораздо дольше, чем длится обычный жизненный цикл.
Если единственной серьезной проблемой является разрастание областей лимфоидной ткани, врачи назначают местное лечение:
- Лучевую терапию
– разрушение лейкозных клеток с помощью радиации. - Хирургию
– удаление вызывающей тяжелые симптомы увеличенной селезенки.
В некоторых случаях избыток неправильных клеток приводит к лейкостазу – нарушению кровообращения. Их количество может уменьшить химиотерапия, но это происходит не раньше, чем через несколько дней после введения первой дозы препаратов. Перед ее проведением выполняется лейкаферез
– изъятие излишков измененных клеток. Эта процедура сразу же улучшает показатели крови, но эффект от нее длится не долго.
Пациентам, у которых врачи обнаружили очень высокий риск развития заболевания, перед началом лечения может быть рекомендована трансплантация стволовых клеток
, из которых образуются нормальные клетки крови.
Причины
Как известно, канцерогены играют значение в развитии многих онкологических заболеваний, однако не установлено связи между их действием и развитием хронического лимфолейкоза. Связь этого заболеваниями с излучением, вирусами, питанием также не доказана. Тем не менее, доказано, что постоянный контакт с пестицидами и инсектицидами повышает риск развития заболевания.
Предрасположенность к ХЛЛ передаётся по наследству и доказано, что риск развития данного заболевания у непосредственных родственников выше в 8,5 раз, чем в общей популяции людей. Причем во втором поколении отмечается более ранее развитие болезни и более быстрое прогрессирование. При изучении хромосомных нарушений выявили, что они проявляются в виде дополнительной хромосомы 12 и делеции хромосом 6 и 13, 11.
Прогнозы и выживаемость при хроническом лимфолейкозе
Перспективы каждого пациента индивидуальны и зависят от огромного количества показателей.
Благоприятные прогностические факторы
, связанные с длительной продолжительностью жизни:
- Не диффузное, то есть очаговое поражение костного мозга.
- Повреждение только одной части тринадцатой хромосомы.
- Низкая доля лейкозных клеток, содержащих менее 20% белка ZAP-70 или менее 30% CD38.
- Наличие клеток с измененным геном IGHV.
Неблагоприятные прогностические факторы
, уменьшающие возможную продолжительность жизни:
- Пожилой возраст.
- Диффузное поражение костного мозга, то есть замещение большого его количества лейкозными клетками.
- Повреждение частей 17 или 11 хромосом.
- Трисомия – 3 двенадцатых хромосомы вместо двух в неправильных клетках.
- Лейкозные клетки без изменения гена IGHV.
- Высокий уровень в крови бета-2-микроглобулина – белка, присутствующего на поверхности почти всех клеток организма. Его количество в крови повышается при воспалениях, лимфоме, лейкозе и других заболеваниях.
- Отсутствие в измененных клетках гена TP53.
- Время, необходимое для удвоения количества лимфоцитов в организме – менее 1 года.
- Высокая доля лейкозных клеток, содержащих более 20% белка ZAP-70 или более 30% CD38.
- Избыток пролимфоцитов, из которых развиваются лимфоциты.
Продолжительность жизни пациентов с хроническим лимфолейкозом в последние годы значительно увеличилась. На сегодняшний день пятилетняя выживаемость, или вероятность прожить 5 или более лет с момента постановки диагноза, составляет 83%.
Анализы и диагностика
- Клинический анализ крови. Анализ крови при лимфолейкозе выявляет характерное для данного заболевания повышение уровня лейкоцитов за счет лимфоцитов (лимфоцитоз). Среди лимфоцитов преобладают зрелые, малые. Лейкоцитоз колеблется от 5×109/л до 10×109/л, что является достоверным признаком заболевания, но в большинстве случаев лейкоцитоз достигает 20-50х109/л. Если есть высокий лейкоцитоз 100-500х109/л при первом обращении больного к врачу, то это свидетельствует о длительном не диагностированном периоде. В анализе крови выявляют небольшое количество пролимфоцитов (2–3%), а у некоторых больных единичные лимфобласты (1–2%). Характерным признаком является обнаружение клеток Боткина-Гумпрехта (разрушенные ядра лимфоцитов) в разном количестве. Показатели анализа крови при лимфолейкозе, в частности значительное увеличение количества лейкоцитов и лимфоцитов, указывают на высокую активность опухолевого процесса и объясняют быстрое прогрессирование заболевания. Картина крови меняется: лимфоцитоз постепенно нарастает, если в начальных стадиях лимфоциты составляют 60-70%, то в конечной стадии заболевания 90% и более, что бывает при тотальном замещении лимфоцитами костного мозга. У многих пациентов длительное время может быть только лимфоцитоз (40-50%) при значении лейкоцитов на верхнем пределе нормы. Уровень гемоглобина и тромбоцитов чаще всего нормальный, но при высоком лейкоцитозе отмечается снижение этих показателей.
- Исследование пунктата костного мозга. На ранних этапах обнаруживают небольшое увеличение процента лимфоцитов в миелограмме (30-50%), а в поздних стадиях лимфоциты составляют 95% костномозговых элементов. Для лиц молодого возраста, по сравнению с пожилыми, характерно сохранение эритро и гранулоцитопоэза.
- Иммунологическое исследование. Лимфоциты при ХЛЛ имеют характерный иммунофенотип — на поверхности опухолевых клеток обнаруживают антигены CD19, CD5, CD23 и в небольшом количестве антигены CD20 и CD22.
- Для выявления мутаций хромосом проводят цитогенетическое исследование, которое выявляет дополнительную хромосому 12 и делеции хромосом 6 и 13, 11.