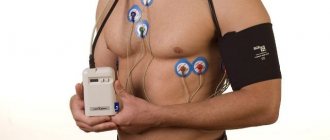
При проведении диагностических мероприятий, направленных на выявление сердечных заболеваний, специалист выбирает наиболее безопасные и эффективные методы сбора информации о прогрессирующей болезни. Перед проведением инструментальных обследований осуществляется сбор лабораторных анализов и анамнеза. На выбор метода диагностики будут напрямую влиять результаты анализов, первичный осмотр пациента. Каждый метод обследования обладает своими отличительными особенностями, а инвазивные методики и вовсе отличаются некоторыми противопоказаниями. Зондирование сердца – инвазивный метод исследования, который используется при диагностике сердечных заболеваний: катетеризации сосудов, полостей сердца, а также его правых и левых отделов.
Основные виды процедуры
Специалисты выделяют следующие методы зондирования:
- обширная катетеризация (либо катетеризация левых отделов сердца) проводится чаще всего, катетер для зондирования сердца специалисты продвигают по аорте к левому желудочку до достижения коронарных сосудов;
- малая катетеризация (либо катетеризация правых отделов сердца) – катетер в правые отделы сердца и легочные артерии проходит через специальные вены, находящиеся в области паха либо в локтевом сгибе, но в некоторых случаях используют плавающие катетеры, которые попадают в сердце совместно с венозной кровью.
Помимо этого, врач может назначить проведение синхронной (либо симультанной) катетеризации, при которой в сердце по артерии и вене вводят сразу несколько катетеров. При проведении обследования катетеры могут располагать напротив друг друга так, чтобы их разделял только сердечный канал (к примеру, митральный либо аортальный). Такой способ диагностики помогает определить градиент давления, который возникает в отверстиях сердечных клапанов.
Специфические тесты во время катетеризации сердца
Ангиография
Коронарная ангиография с помощью катетеризации левого сердца используется для оценки анатомии коронарных артерий в различных клинических ситуациях, например, у пациентов с подозрением на атеросклеротическое или врожденное заболевание коронарной артерии, клапанные нарушения до замены клапана или необъяснимую сердечную недостаточность.
Инъекция рентгеноконтрастного контрастного вещества производится в коронарные или легочные артерии, аорту и камеры сердца. Цифровая ангиография вычитания используется для неподвижных артерий и для камерной киноангиографии.
Легочная ангиография с помощью катетеризации правого сердца может быть использована для диагностики легочной эмболии. Рентгеноконтрастный контрастный агент обычно избирательно вводят в одну или обе легочные артерии и их сегменты. Однако компьютерная томографическая ангиография легких (CTPA) в значительной степени заменила катетеризацию правого сердца для диагностики тромбоэмболии легочной артерии.
Аортальная ангиография с помощью катетеризации левого сердца используется для оценки аортальной регургитации, коарктации, открытого артериального протока и диссекции.
Вентрикулография (LV Gram)
Вентрикулография используется для визуализации движения желудочковой стенки и желудочкового тракта, включая подклапанные, клапанные и надклапанные области. Она также используется для оценки тяжести регургитации митрального клапана и определения его патофизиологии. После определения массы и объема левого желудочка по одной плоской или бипланарной желудочковой ангиограмме можно рассчитать конечный систолический и конечный диастолический объемы и фракцию выброса.
Измерения коронарного артериального кровотока
Коронарная ангиография показывает наличие и степень стеноза, но не функциональную значимость поражения (то есть, сколько крови течет через стеноз) или то, может ли конкретное поражение вызывать симптомы. Для оценки этих параметров и используется измерение коронарного артериального кровотока.
Измерение проводится датчиками давления или доплеровскими датчиками потока. Данные от этих датчиков могут быть использованы для оценки кровотока в коронарной артерии, который выражается как запас фракционного потока (FFR). FFR — это отношение максимального потока через стенозирующую область к нормальному максимальному потоку. FFR <� 0,75 до 0,8 считается ненормальным.
Эти оценки потока хорошо коррелируют с необходимостью вмешательства и долгосрочного результата. Так пациенты с FFR> 0,8, кажется, не получают пользу от установки стента. Эти измерения потока наиболее полезны при промежуточных поражениях (стеноз от 40 до 70%) и при множественных поражениях (для выявления наиболее клинически значимых).
Внутрисосудистое УЗИ (IVUS)
Миниатюрные ультразвуковые преобразователи на конце катетеров коронарных артерий могут создавать изображения просвета и стенок коронарных сосудов и определять кровоток. Внутрисосудистая ультрасонография все чаще используется одновременно с коронарной ангиографией.
Оптическая когерентная томография (ОКТ)
Оптическая когерентная томография — это оптический аналог внутрикоронарной ультразвуковой визуализации, который измеряет амплитуду рассеянного света для определения температуры коронарных бляшек. Метод помогает определить, имеют ли повреждения высокий риск будущего разрыва (приводящего к острым коронарным синдромам).
Тесты на сердечные шунты
Измерение содержания кислорода в крови на последовательных уровнях в сердце и больших сосудах может помочь определить наличие, направление и объем центральных шунтов. Максимальная нормальная разница в содержании кислорода между структурами выглядит следующим образом:
- легочная артерия и правый желудочек: 0,5 мл/дл;
- правый желудочек и правое предсердие: 0,9 мл/дл;
- правое предсердие и верхняя полая вена: 1,9 мл/дл;
Если уровень кислорода крови в дистальной камере превышает его содержание в проксимальной более чем на эти значения — вероятен шунт слева направо на этом уровне.
Шунты справа налево подозреваются, когда LA, LV или насыщение артериальной крови кислородом низкое ( ≤ 92%) и не улучшается, когда дается чистый кислород (фракционное вдыхание O2 = 1,0).
Десатурация левого сердца или артерий плюс повышенное содержание кислорода в образцах крови, взятых за пределами шунтирующего узла с правой стороны кровообращения, указывают на двунаправленный шунт.
Измерение сердечного выброса и кровотока
Сердечный выброс (СО) — это объем крови, выбрасываемой сердцем в минуту (в норме в покое: от 4 до 8 л/минуту). Методы, используемые для расчета CO, включают:
- методику прямого определения сердечного выброса (метод Фика);
- индикаторную методику разбавления;
- методику термодилюции.
При использовании техники Фика СО рассчитывается пропорционально потреблению кислорода, деленному на артериовенозную разницу кислорода.
Методы разбавления основаны на предположении, что после того, как индикатор введен в обращение, он появляется и исчезает пропорционально СО.
Эндомиокардиальная биопсия
Эндомиокардиальная биопсия помогает оценить отторжение трансплантата и нарушения миокарда из-за инфекции или инфильтративных заболеваний. Катетер для биопсии (биоптом) может быть введен в любой желудочек, обычно в правый. От трех до пяти образцов ткани миокарда удаляются из эндокарда перегородки. Основное осложнение эндомиокардиальной биопсии, перфорация сердца, встречается у 0,3–0,5% пациентов. Это может вызвать гемоперикард, приводящий к тампонаде сердца . Также может произойти повреждение трехстворчатого клапана и поддерживающих хорд, что может привести к трикуспидальной регургитации
Кому следует проводить?
Зондирование сердца ребенку и взрослому проводится в целях диагностики в том случае, если специалисту нужно получить детальную информацию о коронарных сосудах и сердце, а остальные способы исследования не могут дать полноценные сведения о степени развития заболевания, его причинах и отличительных чертах.
После получения результатов исследования врач сможет поставить точный диагноз и назначить правильное и эффективное лечение (к примеру, проведение операции зондирования полостей сердца).
Когда назначается?
Диагностическая катетеризация сердца может быть назначена при наличии следующих заболеваний:
- врожденные пороки сердца;
- заболевания сердечной системы (поражение клапанов);
- ишемические заболевания;
- кардиомиопатия;
- сердечная недостаточность;
- легкая форма гипертензии;
- сердечный амилоидоз.
Диагностическое мероприятие помогает точно выявить тип поражения коронарных сосудов, тканей миокарда и сердечных клапанов, который нельзя определить при использовании более простых обследований (либо когда они показывают неточный результат). Помимо этого, процедура зондирования сосудов сердца помогает полноценно оценить тяжесть повреждений и обследовать патофизиологические механизмы изменений работы миокарда. Чаще всего такой способ диагностики назначается пациентам, которым предстоит кардиохирургическая операция.
Основные противопоказания
Существуют случаи, когда проводить зондирование сердца пациенту запрещено. Сюда относят следующие противопоказания:
- лихорадка;
- судороги в конечностях;
- опасные инфицирования;
- системные поражения;
- отечность в легких;
- при наличии у пациента дигиталисной интоксикации либо гипокалиемии;
- тяжелая форма периферического атеросклероза;
- наличие аритмии либо гипертензии;
- декомпенсированная сердечная недостаточность;
- тяжелая форма анемии;
- коагулопатия;
- наличие аллергии при приеме некоторых лекарственных средств;
- кровотечение в ЖКТ;
- острая почечная недостаточность;
- вынашивание ребенка либо период лактации.
Необходимость проведения операции зондирования сердца при наличии вышеописанных поражений устанавливается каждому пациенту индивидуально, при этом учитывается общая клиническая картина заболевания. Как правило, диагностика может проводиться после устранения противопоказания либо после предварительной подготовки организма человека.
В некоторых случаях врачам приходится не проводить катетеризацию по причине того, что пациент самостоятельно отказывается от ее выполнения.
Советы специалистов
При назначении венозного зондирования сердца пациент должен в обязательном порядке сообщить врачу о следующих факторах:
- вынашивание ребенка, в особенности на ранних сроках;
- употребление медикаментов либо БАДов;
- прием сахароснижающих лекарств;
- наличие аллергии на йод, рентгеноконтрастные препараты, морепродукты, резину или же латекс;
- употребление «Виагры» и остальных лекарственных средств, которые направлены на восстановление состояния половой системы.
Важность подготовки
Особо тщательно важно подготовить пациента к проведению обследования в следующих случаях:
- наличие опасных патологических заболеваний (инсулинозависимый диабет, легочная и почечная недостаточность, серьезные заболевания мозговых и периферических сосудов);
- сердечная недостаточность;
- выраженные нарушения в левом желудочке;
- детский либо пожилой возраст.
При наличии описанных состояний проводить катетеризацию сердца важно с особой аккуратностью, при наличии таких поражений риск наступления летального исхода сильно увеличивается.
Осложнения
Осложнения катетеризации сердца и инструментов, используемых во время катетеризации, включают, но не ограничиваются:
- Смерть
- Гладить
- Острое сердечно-сосудистое заболевание
- Желудочковая эктопия и желудочковые аритмии
- Перикардиальный выпот
- Кровотечение: внутреннее и внешнее.
- Инфекционное заболевание
- Радиационный ожог
- Контрастная нефропатия от использования контраста
Вероятность этих рисков зависит от многих факторов, в том числе от выполняемой процедуры, общего состояния здоровья пациента, ситуации (плановая или неотложная), лекарств (например, антикоагулянт), и больше.
Как подготовиться к процедуре?
После назначения сердечного зондирования специалист в обязательном порядке рассказывает больному все техники выполнения обследования и предупреждает о возможных осложнениях и побочных реакциях.
После этого пациенту даются документы о согласии на катетеризацию и все основные рекомендации о подготовке к диагностической процедуре.
История
Дальнейшая информация: История инвазивной и интервенционной кардиологии
История катетеризации сердца восходит к Стивен Хейлз (1677-1761) и Клод Бернард (1813-1878), которые оба использовали его на моделях животных. Клиническое применение катетеризации сердца начинается с докт. Вернер Форссманн в 1929 году, который ввел катетер в вену своего предплечья, провел его рентгеноскопически в правое предсердие и сделал рентгеновский снимок изображение этого.[9] Однако даже после этого достижения администрация больницы сняла Форссманна с его должности из-за его неортодоксальных методов.[9]В течение Вторая Мировая Война, Андре Фредерик Курнан, врач в Нью-Йорк — пресвитериане / Колумбия, затем Columbia-Bellevue, открыла первую лабораторию катетеризации. В 1956 году Форссманн и Курнан стали соучредителями Нобелевской премии по физиологии и медицине за разработку катетеризации сердца. Доктор Юджин А. Стед провел исследование в 1940-х годах, открывшее путь катетеризации сердца в США.
Подготовка к обследованию
В подготовку будут входить следующие правила:
- За две недели до проведения процедуры пациенту назначают сдачу крови, мочи, ЭКГ, рентгенографию грудной клетки. В некоторых случаях врач назначает дополнительные исследования.
- При необходимости врач перед проведением процедуры изменяет схему приема некоторых лекарственных препаратов и медикаментов.
- Пациент может прийти на диагностику в назначенный день ее проведения либо госпитализироваться за несколько дней до катетеризации. При оформлении в клинику больному нужно взять с собой все требуемые вещи (тапочки, чистую и удобную одежду, средства гигиены). Эти же предметы будут нужны и в том случае, если пациент после проведения диагностики будет оставаться в клинике по медицинским показаниям. Именно по этой причине перед посещением клиники нужно взять с собой все необходимое.
- В некоторых случаях врач назначает пробу на местный анестетик, который используется для обезболивания при процедуре, либо контрастное средство. Это важно для предотвращения аллергической реакции.
- Важно перед процедурой вовремя принять выписанные врачом препараты.
- В вечернее время перед диагностикой следует принять душ и устранить волосы с зоны введения катетера.
- За 6-8 часов до процедуры важно прекратить прием пищи и воды.
- Если после проведения катетеризации больной собирается отправиться домой, то вместе с ним должен обязательно находиться сопровождающий.
- Перед проведением зондирования сердца пациент должен оставить в палате зубные протезы, очки, телефон, слуховой аппарат и другие средства, которые не дадут полноценно провести исследование.
Реабилитация
Первые несколько часов пациент пребывает в отделении интенсивной терапии, где врач наблюдает за уровнем артериального давления и параметрами работы сердца. Если нет противопоказаний, во время реабилитации рекомендуется пить больше жидкости (около двух литров в день), чтобы организм быстрее вывел контрастную жидкость. Лучше избегать подъема тяжестей и интенсивных нагрузок. Спустя несколько дней после выписки из больницы пациент возвращается к привычной жизни.
После операции важно строго выполнять рекомендации врача, своевременно являться на плановые приемы кардиолога. Прием кроворазжижающих препаратов: аспирина (кардиомагнила, тромбо АСС, кардиаска и т.д.) и клопидогрела (плавикса) — требует особого внимания.
Особенности проведения
Пациент должен помнить, что катетеризация сердечных сосудов – безболезненная процедура, которая не приносит никакого дискомфорта. При проведении диагностики больной будет находиться в сознании, может разговаривать со специалистом и выполнять те действия, которые ему укажет врач.
В некоторых случаях при проведении исследования пациент ощущает свое сердцебиение, небольшое жжение в области введения катетера либо чувствует жар. Такие неприятные ощущения не должны сильно беспокоить и заставлять пациента нервничать, так как они не говорят ни о каких осложнениях при проведении процедуры. После окончания обследования весь дискомфорт сразу проходит.
Техника выполнения процедуры
Как делают зондирование сердца? Особенности проведения процедуры:
- За один час до исследования пациенту вводится седативное средство.
- После пациента доставляют в кабинет, оборудованный специальной техникой. Ему предлагают сменить одежду и укладывают на врачебный стол.
- Медсестра пунктирует вену пациента для введения нужных лекарственных средств.
- При необходимости дополнительно вводится катетер в мочевой пузырь.
- Лечащий специалист обрабатывает место введения катетера (локтевой сгиб либо пах) с помощью антисептиков и проводит местную анестезию. После получения нужного обезболивающего эффекта врач выполняет маленький надрез для введения катетера либо пунктирует сосуд толстой иглой.
- Далее вводится катетер в выбранный кровеносный сосуд, при этом используется специальное рентгеноскопическое устройство, которое помогает продвинуть катетер к желудочкам сердца либо коронарным сосудам.
- После проведения устройства к левому либо правому желудочку к катетеру присоединяют специальный манометр, который следит за давлением пациента. При необходимости проводят дополнительные процедуры.
- Для антиграфии в катетер вводится рентгеноконтрастное средство, которое помогает определить на мониторе желудочки и коронарные сосуды. Врачи внимательно осматривают орган, изучают его состояние, делают снимки и нужные заключения.
- В конце процедуры врач устраняет сердечный катетер и при необходимости накладывает швы.
После зондирования сердца пациент может отправиться домой после полной стабилизации состояния (чаще всего это происходит по прошествии пары часов) либо остается в больнице до следующего дня.
Стоимость за проведение процедуры зондирования будет доходить до 15 000 рублей, но дополнительное лечение в эту стоимость входить не будет.
зондирование сердца ребенку
ой, мамочки!!! У меня дикий стресс… нет, я знала, что у нас в медицине плохо.. но что НАСТОЛЬКО! Может конечно мне просто очень «подвезло»…Но блин выписаться из больницы здоровым человеком по моему просто нереальная задача. Уж извините за блины, слов нет.
Короче. Рассказываю. Вчера я с Сашей ложились на день на зондирование в Морозовскую детскую городскую клиническую больницу. Госпитализация с 10 до 12. Представляет из себя странный процесс, где дети с как минимум двумя взрослыми каждый, ютятся дружно в комнатке метров 15 квадратных. И таких желающих попасть в стационар забивается в эту комнатушку под завязку, так что нечем дышать и протиснуться сложно между людьми. Дети через час начинают канючить или просто тупо плакать от голода. Причем, когда попадаешь за закрытую дверь внутрь видишь целых двух людей, которые неспешно по полчаса забивают твои данные в компьютер, проверяют справки и отправляю тебя пешкодралом со всеми пречендалами и родственниками к месту назначения.
Мы приехали в 11. Были всего лишь пятыми. В палату попали только в два дня! Три часа нас просто держали где-нибудь
Короче в 14:00 кроватей свободных конечно же еще не было. Потому что люди сидели на своих кроватях и ждали выписок, которые некоторые получали еще и позже 15:00. А за некоторыми как бы между прочим в 15:00 никто заехать не мог и они ждали до «попозже».
В общем, мне с дитем выделили детскую кроватку, которую по недоразумению никто не занял еще (просто рядом лежащая мама с дитем вместе спала, на одной кушетке, кроваткой десткой не пользовалась). Я с ребенком даже умудрилась в этой кроватке уснуть ))) минут на 20-ть))) благо я маленькая, если ножки согнуть, влезаю.
Ну да ладно. В палате меня сразу напрягло, что из 4тверых детей 3е как-то сильно кашляют и сразу видно, что дети явно болеют простудой, которая никак не связана по идее с операцией на глаза (мы же в глазное отделение лечиться ложились, а не в терапию) Напрягло меня это еще и потому, что прежде чем попасть на госпитализацию надо сдать целую тонну анализов чтобы доказать, что ты ложишься совершенно здоровым! Т.е. дети тут и заболели? — напрашивается риторический вопрос.
Ладно. Двоих самых явно болеющих двойняшек с мамой выписали. Это я потом узанала, что их выписали из-за болезни на 3 дня раньше. Мне досталось в наследство их имуществе. Я встала перед проблей… что как бы,они то уехали.. но ведь они же явно болели. И как бы это самое.. я бы своего ребенка не хотела заразить. Нашлась в палате чудо-фиолетовая-лампа-алладина. Уговаривать оставшихся родительниц ей воспользоваться долго не пришлось (хотя до этого они этой лампой ни разу еще не пользовались, как выяснилось)
Короче, комнату проветрила, чего могла помыть, сама помыла чем было. ребенка оставила лежать в той кровате, в которой он изначально поместился, я тупо эту кровать переставила вместе со спящим Сашкой. Ибо чего теперь перестилать то постель да и вообще стремно как-то. Ладно, постельное болье перестелешь.. а одеяла, матрасы, покрывала… их то никто не меняет и не стирает. В общем, Устроилась в этих пинатах.
Кстати, надо сказать, что к этому времени моему Саньке уже сделали зондирование! То есть нам эту процедуру провели «почти сразу», где-то в 15:30. Т.е. нас еще не разместили толком, но уже прооперировали :)хыыы)
Пишу дальше. В нашей палате итого оказалось всего 3 мамы считая меня, и каждая с ребенком. С грудным ребенком была только я, так что пеленальный столик я тоже довольная прихватизировала — передвинула к себе поближе, чтобы удобне было. И потом, мне же досталась целая половина палаты! Причем с раковиной! И кондиционером, который не работал и с форточкой! Просторрррр!! Я была почти счастлива :))) Нам еще как раз сообщили, что ребенка надо оставить на сутки в больнице, то есть вечером нас никто выписывать не собирается. Врач вообще умничка, очень убедительно мне объяснил, что так надо поступить. Я даже прям сразу согласилась как-то, хотя шла с битвой выбивать выписку и чтобы нас домой отпустили. Эх, лучше б я была настойчивее.
(вы еще не устали читать?)
Ну так вот. Со мной остались еще мама с кашляющим мальчиком трех лет и мама с девочкой 2 и 8 после операции, которая все время плакала, не кушала и видно было, что ребенку как-то не хорошо (я сначала думала, что из-за операции). К вечеру все убедились, что ребенку действительно нехорошо. Потому что его начало рвать и поносить! Тут я уже начала жалеть, что не ушла домой все таки. К 23:00 уйти хотелось все больше, но я решилась уж держаться раз такие дела. Укладываться мы стали еще в 9 вечера. Но никак конечно уложиться не могли. Потому что девочка начинала плакать то и дело. Мой просыпался недовольный. Пока девочку успокаивали, мой совсем раскрывал глаза и как только все вокруг затихала, мой начинал орать песни на всю палату. Как только я его гуление успокаивала и он начинал засыпать)))) ыыы…. просыпалась девочка и начинала плакать.)))))) И вот так по кругу. Третья мама вообще закутала своё чадо в одеяла и ушла спать в коридор))))) С книжкой. (мама была наученная, помоталась уже по больницам, да и ребенок у нее был уже третий!!) А мы вот воевали за сон. В итоге в 12 ночи я своего тоже вытащила в коридор, сама с книжкой, сын с сиськой. К часу мы таки улеглись. В это время у девочки уже температура была 38. Приходила медсестра, врач дежурный, дали только смекту и все. Но видимо она немного помогла, потому что ребенок в итоге тоже уснул, но в 4 утра уже проснулся. Ничего смешного. У ребенка температура уже 39! Опять медсестры, врачи. Сделали укол малышке с димедролом если ничего не путаю. Пришла педиатор, к её приходу температура понятное дело спала. Педиатор загадочно сказала, что это кишевная инфекция. Температура может еще подняться, а может больше и не подняться. А вообще у ребенка горло красное. И велела давать дитю опять таки смекту. На вопрос чем сбивать температуру я так и не поняла что она рекомендовала. Видимо эти рекомендации она записала в карту. Рекомендовала мне дитю мазать нос вифероном ради профилактики.Но у меня его конечно с собой не было и на посту конечно же тоже. А я ж всего на пару часов в больницу намылилась, наивная)))
А тут как раз время госпитализации подоспело! Началось веселье. К нам привели еще сразу двух мам! С грудными детьми 10 и 3 месяцев отроду. ВНИМАНИЕ! У нас в палате лежит всем уже известно больной ребенок с температурой! Пока мамы шли к нам у малышки температура обратно поднялась до 38 и 8. Слова ненароком сказанные вслух мигом всех новеньких мам выгнали в коридор тусить вместе с детьми.
Новеньким кстати, как и мне выдали только по детской кроватке. Одной маме тыкнули на меня, мол когда она выпишется её кушетку займешь. А если не выпишут, выдадим раскладушку. Второй новой маме сразу раскладушку выдали ибо больше кушеток освобождаться не планировалось.
В общем, я уже тогда еще раз испытала счастье, что выписываюсь. Хотя счастье было такое знаете, двоякое.. потому что в сердце параллельно поселился дикий ужос за детишек и мам, которым предстоит оставаться вот в этой совершенно дикой ситуации! Ведь они привезли своих грудных детей на операцию! Это же отделение микрохирургии глаза! Тту делают сложнейшие операции! И рядом с ними в одной палате лежит ребенок с температурой и заразный!!!
Слава Аллаху мою выписку выдали мне уже к развязке…. большего потрясения моя психика больше бы не выдержала. И так уже врача нашего запинала отдать мне уже эту бумажку с буквами. Муж, который приехал еще в час дня, готов был сам найти завудующую и подписать все бумаги у неё. К этому моменту моего метания по коридору я была в курсе, что как минимум еще двое детей в отделении с такими же симптомами (рвота-понос-температура) как и у девочки находятся в других палатах! Уже просто эпидемия какая-то. И даже трехмесячный малыш Сержка из палаты люкс проснулся с температурой! Заболел.
Но вот моя выписка в руках! Я пошла забирать последние вещи из палаты и слышу новость, что температурющую девочку переводят в отдельный бокс, чтобы изолировать от других. (Мысленно радуюсь, что справедливость есть в этом мире) Но тут сестра объявляет оставшимся мамочкам, что к ним переселят взамен папу с мальчиком! «ну вы попросите его выходить, когда кормить будете» Ага… Все мигом вспомнили папу неясной национальности с мальчиком, которого видели давиче на обеде (интересно, а зачем того папу и мальчика держали в отдельном боксе изначально??) В общем мои глаза окончательно стали круглыми и я просто от туда умотала пожелав всем здоровья от всей души. Потому что выйти из этой больницы здоровым мне казалось просто чем-то нереальным!
Вот теперь сижу дома… у самой горло болит. У Саньки 37 и 2… врач сказал, что это нормально. Из глазика сына кровь так и течет немного… завтра наверное педиатора вызову. Но я дико счастлива, что уже не в больнице, а дома! А вдруг не заболеем….
P.S. Мы заболели. Пока температура 37 и 5… Санька кашляет плохо