Общие сведения
Геморрагическим синдромом или склонностью к геморрагиям (кровоизлияниям) называется кровоточивость кожных и слизистых покровов, вызванная патологическими изменениями одного или более компонентов гемостаза. Они обычно заключаются в виде поражения сосудистых стенок, нарушения структуры, функциональных способностей и числа тромбоцитов, отклонений коагуляционного кровяного стаза.
Для данного патологического состояния помимо поверхностных кровоизлияний характерны носовые, желудочно-кишечные и маточные кровотечения, а также кровоточивость десен. Кроме того, кровоизлияния могут происходить во внутренних органах, в том числе в тканях головного мозга, сетчатке и суставных полостях.
При определении причин геморрагического синдрома важно учитывать, что приобретенные и наследственные разновидности патологии могут встречаться немного чаще. Приобретенные нарушения обычно вызваны вторичной тромбоцитопенией и тромбоцитопатией, ДВС-синдромом, дефицитом факторов протромбинового набора и геморрагическим васкулитом. Наследственные патологические изменения обычно представлены гемофилией A и В, заболеванием Виллебранда и сосудистой формой телеангиэктазии.
Патогенез
Существует несколько патогенетических механизмов развития геморрагического синдрома:
- По пути коагулопатии – у особ с наследственным или вторичным (приобретенным) дефицитом плазменных факторов кровяного свертывания — прокоагулянтов, в результате недостаточной их активации, нарушениях синтазп, а также напротив — чрезмерной активация антикоагулянтов.
- Выпадение тромбоцитарного звена — патологическое состояние возникает в результате недостаточности числа тромбоцитов (при иммунных конфликтах, недостатке витамина В12, апластической анемии, опухолевых процессах в костном мозге и механических разрушениях в результате спленомегалии) или в случае нарушения их адгезивно-агрегационных свойств при различных тромбоцитопатиях.
- Гиперфибринолитические предпосылки связаны с избыточным фибринолизом.
- Вызваны патологиями сосудистой стенки или её повышенной проницаемостью.
Классификация
Выделяют 5 разновидностей геморрагического синдрома:
- Гематомная — вызвана дефицитом VIII, IX и XI фактора свёртывания крови, обычно встречается при гемофилии А или В, проявляясь болезненными напряженными кровоизлияниями в толщу мягких тканей (петехиальные высыпания) и суставов, что приводит к постепенным функциональным нарушениям опорно-двигательной системы, отличается возникновением запоздавших кровотечений — спустя пару часов после травм, возможны даже кровоизлияния в ткани головного мозга – чаще всего из-за тромбоцитопатий.
- Петехиально-пятнистая, капиллярная, микроциркуляторная — так называемая синячковая разновидность, которая возникает при дефиците II, V и X фактора свёртывания крови, обычно вызвана тромбоцитопенией, тромбоцитопатией, такими нарушениями свертывающей системы как гипофибриногенемия, дисфибриногенемия и наследственный дефицит факторов кровяного свертывания.
- Смешанная, микроциркуляторно-гематомная форма обычно инициирована тяжелым дефицитом факторов протромбинового комплекса и XII-XIII фактора, заболеванием Виллебранда, ДВС-синдромом, передозировкой тромболитиков и антикоагулянтов, появлением в кровотоке иммунных ингибиторов VIII и IX фактора, внешне проявляется сочетанием петехиально-пятнистых кожных геморрагий и отдельных больших гематом в области забрюшинного пространства и стенки кишечника, в крайне редких случаях возникают кровоизлияния в полости суставов, образующиеся синяки отличаются обширностью распространения и болезненностью.
- Васкулито-пурпурная форма вызвана инфекционным или иммунным васкулитом и способна легко трансформироваться в ДВС-синдром, для нее характерны геморрагические высыпания и развитие эритемы с воспалительным процессом, возможно присоединение нефрита и развитие кишечного кровотечения.
- Ангиоматозная разновидность геморрагического синдрома может возникать в области телеангиэктазии, ангиомы или артериовенозного шунта в виде упорных локальных геморрагий в зонах сосудистых патологий.
Причины
Геморрагический синдром обычно вызван различными дефицитами факторов свертывания крови и тромбоцитопатии, в том числе:
- гемофилия А или В;
- травмы, переохлаждения и перегревы;
- ОРВИ и острые бактериальные инфекции;
- профилактическое вакцинирование;
- острые лучевые поражения;
- болезнь Виллебранда;
- системная красная волчанка;
- тромбоцитопеническая пурпура или болезнь Верльгофа;
- ДВС-синдром;
- ВИЧ-инфекция;
- тяжелые поражения печени;
- инфекционные и иммунные васкулиты;
- гипо- или дисфибриногенемия.
Психогенная форма геморрагического синдрома обычно представлена невротической кровоточивостью или может быть вызвана синдромом Мюнхгаузена.
Необходимо помнить, что в связи с общей доступностью медицинских препаратов нарушения гемостаза — развитие геморрагического синдрома может быть спровоцировано приемом лекарственных препаратов — нестероидных противовоспалительных средств, глюкокортикоидов, антикоагулянтов и антиагрегантов, которые нарушают свертываемость крови и способность тромбоцитов к агрегации.
Как лечить?
В случаях легкой формы болезни лечение геморрагического васкулита может обойтись без обязательной госпитализации больного, однако в любом случае потребует соблюдения постельного режима. В течение острого периода необходимо пребывание в стационаре под постоянным контролем врачей. Острое заболевание обычно излечивается в течение примерно 2 месяцев, при затяжном характере болезни продолжительность лечения может увеличиться до полугода.
Терапия включает медикаментозное лечение в соответствии с показаниями. При тяжелом течении заболевания могут назначаться глюкокортикостероиды, а также проведение плазмафереза или трансфузионную терапию для детей. При наличии аллергических проявлений назначают антигистаминные препараты. Диета при геморрагическом васкулите направлена на исключение потенциально аллергенных продуктов, способных ухудшить состояние больного, – цитрусовых, клубники, шоколада, кофе, яиц и др. При выраженном почечном и абдоминальном синдроме назначают специальные диеты.
Симптомы
В комплексе симптомов геморрагического синдрома различные проявления, наиболее выражены внешне заметные изменения, а также:
- петехии – мелкоточечная сыпь, возникающая при изменениях сосудисто-тромбоцитарного гемостаза, состоит из множественных элементов размером не более 3 мм, не возвышается над кожей и не пальпируется, чаще фиолетового, пурпурного или красного цвета;
- синячковые и гематомные образования – могут быть подкожными, мышечными и др. чаще всего вызваны нарушениями коагуляции, отличаются болезненностью и постепенным нарастанием в размерах;
- расслаивающая гематома обычно вызвана изменениями коагуляционного гемостаза и представляет собой ложный канал заполненный кровью разной протяженности, располагающийся в медии аорты;
- наличие множества кожных поверхностных кровоизлияний (экхимозов) незначительного размера – не более 3 мм, которые также могут наблюдаться и на слизистых оболочках;
- «отложенные кровотечения» — возникающие с запозданием на несколько часов;
- гемартрозы – кровоизлияния в суставные полости, которые вызывают увеличение объема сустава, локальную гиперемированность и повышенную температуру кожных покровов, а также резко выраженный болевой синдром;
- кровоточивость даже при несущественных травмах – порезах или царапинах.
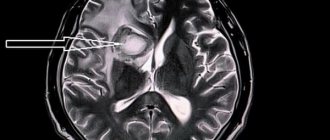
Прогноз при ВЧК
Чем выше уровень МНО в момент госпитализации, тем больше вероятность увеличения размера гематомы, остаточного неврологического дефицита и смерти [3, 17, 46, 65, 66]. Летальный исход отмечается у 2/3 больных ВЧК, если МНО в момент госпитализации превышает 3 [65]. С плохим прогнозом также ассоциируются большой объем гематомы (> 50 мл), распространение кровоизлияния в желудочке (intraventricular extension), а также смещение срединных структур мозга [3, 6, 7]. По данным A.Y. Zubkov и соавт. [67], прогностически неблагоприятными факторами являются низкая сумма баллов по шкале Глазго (табл. 4) в момент поступления и большой изначальный объем гематомы. Развитие неврологического дефицита никак не зависит от уровня МНО при поступлении.
Анализы и диагностика
Основой для подозрения нарушения сосудисто-тромбоцитарных и коагуляционных процессов гемостаза становятся кожные геморрагические проявления, их характер и вид. Дифференциальная диагностика проводится с учетом числа тромбоцитов периферической крови и полученных данных простейших коагуляционных тестов, включая пробу Румпель-Лееде-Кончаловского, скорость свертывания крови, время кровотечения и пр.
Достаточно важным аспектом обследования становится определение первопричины патологического состояния, то есть заболевания вызвавшего геморрагический синдром.
Синдром Меллори-Вейсса и отличия от желудочно-кишечных кровотечений
Важнейшей задачей диагноста является способность своевременно распознать синдром Меллори-Вейсса, который проявляется рвотой кровью, вызывает неинтенсивное кровотечение ЖКТ и мелену. К факторам способствующим развитию такого состояния относится многократная рвота как при булемии, алкоголизме, также грыжа пищевода, хронические воспалительные заболевания верхнего отдела пищеварительной трубки, сильный кашель, портальная гипертензия и пр.
При желудочно-пищеводном разрывно-геморрагическом синдроме может происходить как разрыв только выстиляющих покровных структур, так и более глубоко залегающих подслизитых и мышечных с полным разрывом пищевода и риском развития перитонита, медиастонита и пневмоторакса. При этом кровотечения в наиболее легкой форме патологии могут проходить самопроизвольно через несколько суток, терапия обычно включает применение холода и антацидов, в более тяжелых случаях может понадобиться эндоскопическое лечение или гастротомия.
Хирургическое лечение и коррекция АД
Роль нейрохирургической эвакуации гематомы у пациентов с варфарин-ассоциированными ВЧК в достаточной мере не определена, и большинство нейрохирургов неохотно оперируют в условиях нарушенного гемостаза. Однако с учетом высокой смертности в этой группе больных вопрос о хирургическом лечении после коррекции уровня коагуляции может быть рассмотрен [48].
У госпитализированных больных ВЧК часто наблюдается повышенный уровень АД. Однако существуют значительные разногласия по следующим вопросам: способствует ли высокое АД продолжению кровотечения, может ли снижение АД быть причиной ишемии ткани мозга вокруг гематомы или увеличения ее размеров [64]? Считается, что при спонтанных ВЧК, если систолическое АД > 200 мм рт. ст. или среднее АД > 150 мм рт. ст., обоснованно агрессивное снижение АД путем в/в инфузии антигипертензивных препаратов с частым (каждые 5 минут) мониторированием уровня АД. Если систолическое АД > 180 мм рт. ст. или среднее АД > 130 мм рт. ст. и есть вероятность повышенного внутричерепного давления, рекомендуется мониторинг внутричерепного давления и снижение АД с использованием прерывистой или постоянной в/в инфузии антигипертензивных препаратов для поддержания церебрального перфузионного давления на уровне ≥ 60 мм рт. ст. Если внутричерепное давление не повышено, рекомендуется более медленное снижение АД (цель – АД 160/90 мм рт. ст. или среднее АД 110 мм рт. ст.) [39].
Геморрагический синдром у детей
Геморрагический синдром проявляется кровоточивостью, спонтанной или вызванной наследственными и внешними факторами. Чтобы избежать последствий и осложнений геморрагического состояния у детей важно вовремя выявить недуг и обратиться за квалифицированной помощью к гематологу. Тревожными звоночками для родителей являются такие симптомы как:
- мелкие точечные красные кровяные кожные высыпания в виде петехий или кровоподтеков;
- образование гематом даже при незначительных травмах;
- беспричинные кровотечения из носовых ходов, десен;
- наличие в анамнезе внутренних пищеводных, маточных, желудочно-кишечных или других кровотечений;
- болезненность и скованность суставных движений возможно возникающая в результате кровоизлияния в суставную полость;
- болевой синдром, чаще в областях местных поражений;
- проявления анемического синдрома — бледность, повышенная утомляемость, раздражительность и т.д.
Ранняя геморрагическая болезнь новорожденных
Даже у здоровых детей при рождении наблюдается сниженный уровень II, VII, IX и X витамина К-зависимого факторов, который в общем образует протромбиновый комплекс. При этом, снижена концентрация и самого витамина К, формирующегося в кишечнике благодаря бактериальной флоре, которая еще не сформирована у новорожденных в первые дни жизни. Максимальная недостаточность витамина К-зависимых факторов отмечается обычно на второй-четвертый день. В их синтезе участвуют только достаточно зрелые в функциональном плане печеночные клетки при непосредственном присутствии витамина К. В большей мере этот дефицит оказывается выраженным у недоношенных детей и им присваивается геморрагический статус.
Предрасполагающими факторами является:
- прием беременной женщиной незадолго до родов антикоагулянтов, фенобарбитала, аспирина, карбенициллина и сульфаниламидных препаратов;
- наличие проблем у беременной женщины с процессом всасывания витамина К, вызванных кишечными нарушения — энтеропатияими, заболеваниями желчных путей, дисбактериозом;
- случаи патологии плаценты и острого токсикоза беременных.
Геморрагический синдром у новорожденных проявляется меленой, рвотой с кровью, кровоизлияниями в кожные и слизистые покровы, кровоточивостью легких и пупка, гематурией, кефалогематомой, уменьшением массы тела, кровоизлияниями внутричерепными, в надпочечники и печень, анемией. Сильные кровотечения могут угрожать жизни новорожденного.
Поздняя геморрагическая болезнь новорожденных
Поздняя форма геморрагической болезни новорожденных может еще называться витамин-К-дефицитной коагулопатией. Она развивается на 2-8-ой недели жизни, в более редких случаях – может длиться до полугода. Обычно возникает на фоне другого заболевания или алиментарного дефицита витамина К и сопровождается почти в половине случаев обширными внутричерепными кровоизлияниями, а также обширными экхимозами и кровотечениями из мест уколов. Все лечебные мероприятиия в таких случаях направлены на предупреждение гиповолемического (геморрагического) шока.
АЛГОРИТМЫ ДИАГНОСТИКИ ГЕМОРРАГИЧЕСКИХ СОСТОЯНИЙ
The communication considers the diagnosis of abnormalities in which hemorrhagic diatheses are the leading sign. Expanded diagnostic algorythms that may ascertain the causes of severe bleeding sickness are proposed. И.Н. Бокарев, В.С. Смоленский, Е.В. Кабаева Московская медицинская академия им. И.М. Сеченова I.N. Bokarev, V.S. Smolensky, Ye. V. Kabayeva I.M. Sechenov Moscow Medical Academy
Г
еморрагические диатезы (ГД) – синдромы, характеризующиеся избыточной кровоточивостью, обусловленной дефектом одного или нескольких компонентов системы гемостаза. В настоящем сообщении будет рассмотрена диагностика лишь тех патологических состояний, при которых ГД является ведущим признаком. Причем внимание будет уделяться в основном алгоритму диагностики этих состояний. Подробная характеристика ГД из-за ограниченного объема статьи опускается. В обеспечении нормального гемостаза участвуют тромбоциты (тромбоцитарный компонент), факторы свертывания крови (плазменный компонент) и сосудистая стенка (сосудистый компонент). Фибринолитическая система обеспечивает растворение избыточных тромботических масс.
Таблица 1. Дифференциально-диагностическое значение кровоточивости
| Вид кровоточивости | Вероятность ГД | Другие наиболее частые причины повышенной кровоточивости |
| Спонтанные геморрагии | ||
| Носовые кровотечения | ± | Местный дефект (ринит, дефект сосудов сплетения Киссельбаха) или артериальная гипертензия |
| Десневые кровотечения | ± | Пародонтоз |
| Меноррагии | ± | Полипы, эрозии, опухоли гениталий |
| Гематурия | ± | Местное повреждение урологического тракта (камни, опухоли, полипы) |
| Желудочно-кишечные кровотечения | ± | Язвенные поражения слизистой, опухоли желудочно-кишечного тракта |
| Кровохарканье | ± | Тромбоэмболия легочной артерии, рак легких или туберкулез |
| Реакция на травму | ||
| Петехии, экхимозы | ++ | Повышенная кровоточивость в ответ на травму свидетельствует о наличии у больного ГД, а степень кровоточивости и гемостатические средства, необходи мые для ее устранения, указывают на вы раженность ГД |
| Глубокие подкожные гематомы («синяки») | ++ | |
| Гемартрозы | ++ | |
| Длительные или обильные кровотечения:из порезов | ++ | |
| при удалении зубов | ++ | |
| при тонзиллэктомии | ++ | |
| во время или после операции | ++ | |
| Пупочные кровотечения (при рождении) | ++ | |
| Примечание.± – ГД мало вероятен; ++ – ГД вероятен. | ||
КЛИНИЧЕСКИЕ МЕТОДЫ ДИАГНОСТИКИ
Важную диагностическую информацию можно получить в ходе осмотра и расспроса больного. В табл. 1 перечислены возможные геморрагические прявления и их дифференциально-диагностическое значение. Тип кровоточивости в большинстве случаев зависит от вида нарушения в системе гемостаза (табл. 2). На основании данных клинического обследования и анамнеза устанавливают тяжесть ГД, тип кровоточивости, время появления жалоб, характер ГД (врожденный или приобретенный), тип наследования. Поиск причины и нозологический диагноз ГД облегчаются в тех случаях, когда геморрагии в сочетании с другими симптомами образуют синдром, характерный для определенных нозологических форм (табл. 3), или когда геморрагии возникают на фоне заболеваний или состояний, способных вызывать то или иное нарушение в системе гемостаза (табл. 4).
Таблица 2. Зависимость характера кровоточивости от вида нарушения в системе гемостаза
| Вид геморрагий | Характер кровотечений | |
| тромбоцитарно-сосудистый дефект | дефект плазменного компонента | |
| Кровотечения в результате поверхностных повреждений | Частые, профузные и длительные | Редкие, не очень выраженные |
| Спонтанные кровоподтеки и гематомы | Небольшие и поверхностные, часто множественные | Обширные и глубокие, обычно изолированные |
| Кожная и слизистая пурпура | Очень часто | Возникает в редких случаях |
| Кровоизлияния в суставы | Очень редки | Часты |
| Кровотечения вследствие глубоких повреждений, удаления зубов и т.п. | Обычно начинаются сразу. Часто прекращаются под влиянием местных средств | Возникают с запозданием, почти не прекращаются под влиянием местных гемостатических средств |
| Наиболее частые проявления | Пурпура и экхимозы, эпистаксис, меноррагии, желудочно-кишечные кровотечения | Глубокие кровоизлияния(могут быть без видимых причин или после травм), особенно суставные и мышечные, длительные отсроченные кровотечения после повреждений |
ЛАБОРАТОРНЫЕ МЕТОДЫ ДИАГНОСТИКИ
Данные лабораторных исследований имеют решающее значение для постановки диагноза. Нужно помнить следующее: изменения лабораторных тестов часто обнаруживаются только в момент геморрагического эпизода; нормальные лабораторные показатели у больных, имевших в анамнезе повышенную кровоточивость, не свидетельствуют об отсутствии у них ГД (в таких случаях рекомендуются повторные, часто многократные обледования); часть лабораторных тестов, применяемых для исследования системы гемостаза, недостаточно чувствительны (например, определение времени свертывания крови). Даже результаты такого теста, как определение активированного частичного тромбопластинового времени (АЧТВ), изменяются у больного гемофилией лишь при снижении недостающего фактора до уровня менее 10% от нормы. Нужно отметить, что и признаки кровоточивости появляются обычно тогда, когда содержание какого-либо фактора становится ниже этого критического уровня. При некоторых видах ГД (аутоэритроцитарной сенсибилизации, повышенной чувствительности к собственной ДНК, гемоглобину и др.) не удается выявить нарушений системы гемостаза даже с помощью современных методов.
Таблица 3. Диагностическая значимость геморрагий при их сочетании с другими симптомами
| Клинические симптомы, отмечаемые наряду с ГД | Наиболее вероятный диагноз |
| Распространенные геморрагии кожи и слизистых Лихорадка | Сепсис, острый промиелоцитарный лейкоз |
| Выраженные кожные геморрагии, вплоть до некроза кожи Лихорадка Артериальная гипертензия | Молниеносная пурпура |
| Распространенные геморрагии кожи и слизистых | Тромботическая тромбоцитопеническая пурпура (синдром Мошковица) |
| Лихорадка Неврологические нарушения (преходящие) | |
| Умеренные кожные геморрагии Гемолитическая анемия Острая почечная недостаточность | Гемолитико-уремический синдром (синдром Гассера) |
| Кожная пурпура (полиморфная, симметричная) | Болезнь Шенлейна – Геноха |
| Артрит крупных суставов Лихорадка | |
| Кожные и слизистые геморрагии Гемолитическая анемия | Синдром Фишера – Эванса |
| Умеренные кожные и слизистые геморрагии | Тромбоцитемия |
| Феномен Рейно, преходящие приступы ишемии мозга и рецидивирующий тромбоз |
К ДИАГНОСТИКЕ ДВС — СИНДРОМА
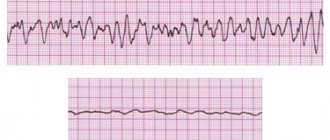
Под диссеминированным внутрисосудистым свертыванием крови (ДВС-синдром) понимают нарушение кровообращения в микроциркуляторном русле из-за диффузного отложения в нем фибрина и тромбоцитарных агрегатов. ДВС-синдром не является самостоятельным заболеванием, но он осложняет течение многих болезней. Существует около ста клинических ситуаций, при которых развивается ДВС-синдром. Это прежде всего опухоли (37%), инфекционные заболевания (36%), лейкозы (14%), шоковые состояния, особенно инфекционный шок (8,7%). Кровотечения при ДВС-синдроме возникают вследствие одного или нескольких изменений свойств крови, таких как потребление факторов свертывания, тромбоцитопения, нарушение функции тромбоцитов, активация реактивного фибринолиза и действие продуктов деградации фибрина (ПДФ). В сложных случаях диагностике помогает определение уровня ПДФ и Д-димера, которые при ДВС-синдроме резко повышены.
Таблица 4. Наиболее частые причины геморрагий при отдельных патологических состояниях
| Вид патологии | Наиболее вероятные причины кровоточивости |
| Опухоли | ДВС-синдром, тромбоцитопения (метастатическое поражение костного мозга — КМ), прорастание сосудов |
| Инфекционные заболевания | ДВС-синдром, тромбоцитопения (угнетение КМ; аутоиммунное поражение тромбоцитов) |
| Острый лейкоз | ДВС-синдром, тромбоцитопения (поражение КМ) |
| Шоковое состояние | ДВС-синдром |
| Состояние после экстракорпорального кровообращения и оксигенации | Тромбоцитопения (отложение тромбоцитов на диализных мембранах) |
| Побочная реакция на прием лекарства | Васкулиты (гиперчувствительность), тромбоцитопения (угнетение КМ, повышенное разрушение тромбоцитов иммунными механизмами), тромбоцитопатия |
| Хронический алкоголизм | Тромбоцитопения |
| Заболевания печени, сопровождающиеся печеночно-клеточной недостаточностью | Снижение синтеза факторов свертывания крови в гепатоцитах, тромбоцитопения (при гиперспленизме) |
| Обтурационная желтуха | Снижение синтеза факторов протромбинового комплекса (II, VII, IX, X) из-за дефицита витамина К |
| Хронический миелопролиферативный синдром (болезнь Вакеза, хронический миелолейкоз) | Тромбоцитемия |
| Миеломная болезнь | Сосудистые нарушения, тромбоцитопатия, тромбоцитопения |
| Макроглобулинемия Вальденстрема | Сосудистые нарушения, тромбоцитопатия, тромбоцитопения |
| Криоглобулинемия | Сосудистые нарушения, тромбоцитопатия, тромбоцитопения |
| Амилоидоз | Сосудистые нарушения, тромбоцитопатия, тромбоцитопения |
| Гипотиреоз | Тромбоцитопения (гипоплазия КМ) |
| Уремия | Тромбоцитопения (гипоплазия КМ), тромбоцитопатия |
| Гемотрансфузии | Тромбоцитопения в результате иммунной аллергической реакции, при разведении большим количеством «старой» крови, не содержащей тромбоцитов, ДВС-синдром |
| Коллагенозы (системная красная волчанка, ревматоидный артрит, дерматомиозит и др.) | Тромбоцитопения (повышенное разрушение в результате иммунных механизмов), ингибиторная гемофилия(антитела к какому-либо фактору свертывания), васкулит |
ПРОГРАММА 2. Обследование больных с ГД, состояние которых не требует неотложного вмешательства.
Если клинико-анамнестические данные больного с ГД не позволяют определить направление, в котором следует искать причину повышенной кровоточивости, целесообразно начать исследование с определения времени кровотечения (ВК), как показано в Алгоритме 1. Первоочередное изучение тромбоцитарного компонента гемостаза логично еще и потому, что 80% всех случаев повышенной кровоточивости связано с патологией тромбоцитов, в 18 — 20% случаев причина кровотечения – нарушения плазменного компонента гемостаза и лишь в 1 — 2% – дефект сосудистой стенки. Аутоиммунные процессы обусловливают медикаментозную аллергическую тромбоцитопению; посттрансфузионную аллергическую тромбоцитопению; тромбоцитопению при заболеваниях соединительной ткани (системная красная волчанка и др.), гемолитической аутоиммунной анемии и гепертиреозе, хроническом лимфолейкозе; идеопатическую тромбоцитопеническую пурпуру (болезнь Верльгофа). Последний диагноз выставляется только после исключения всех вышеперечисленных заболеваний. Ускоренное разрушение (потребление) тромбоцитов на периферии вследствие неиммунных процессов может возникать при ДВС-синдроме, алкоголизме, гиперспленизме, массивных переливаниях «старой» крови, после экстракорпорального кровообращения. Вышеуказанные факторы и заболевания, приводящие к тромбоцитопении, исключаются (или подтверждаются) на основании соответствующих анамнестических и клинических данных (см. Алгоритм 2).
ПРОГРАММА 3. Диагностика болезней, проявляющихся ГД, удлинением времени кровотечения при нормальном количестве тромбоцитов
Такое сочетание лабораторных показателей характерно как для тромбоцитопатий, так и для сосудистых нарушений. Для исключения дефекта тромбоцитов необходимо исследовать их функциональные свойства, что доступно лишь специализированным лабораториям. Общепринятым считается определение следующих показателей: адгезия тромбоцитов (прилипание их к стеклу, коллагену); агрегация (прилипание тромбоцитов друг к другу), индуцированная АДФ, адреналином, коллагеном, тромбином, ристоцетином; реакция высвобождения (III фактора, АДФ, b-тромбоглобулина и т.д.); ретракция кровяного сгустка. Результаты этих исследований позволяют диагностировать тромбоцитопатии, нозологическая принадлежность которых обусловлена характерным нарушением тех или иных функциональных свойств тромбоцитов или их сочетанием. Изменения функциональных свойств тромбоцитов могут наблюдаться при уремии, макроглобулинемии Вальденстрема, миеломной болезни, заболеваниях печени и другой патологии, а также под действием ряда лекарств (ацетилсалициловой кислоты, тиклопедина, слуьфинпиразона, дипиридамола, нестероидных противовоспалительных препаратов, декстрана и др.). Эти факторы вызывают не всегда однозначные изменения функциональной активности тромбоцитов и, кроме того, могут выявлять их ранее не манифестировавшие дефекты.
Таблица 5. Плазменные нарушения гемостаза (гемофилии)
| Дефектный фактор | Название болезни | Синонимы заболевания |
| I (фибриноген) | Афибриногенемия, гипофибриногенемия, дисфибриногенемия | Дефицит I фактора |
| II (протромбин) | Гипопротромбинемия | Дефицит II фактора |
| V (проакцелирин) | Дефицит V фактора | Парагемофилия, болезнь Оврена |
| VII (проконвертин) | Дефицит VII фактора | Гипопроконвертинемия |
| VIII (антигемофилический глобулин) | Гемофилия А | Классическая гемофилия, дефицит VIII фактора |
| Болезнь Виллебранда | Ангиогемофилия | |
| IX (фактор Кристмаса) | Гемофилия В | Болезнь Кристмаса, дефицит IX фактора |
| Х (фактор Стюарта – Прауэр) | Дефицит Х фактора | Болезнь Стюарта – Прауэра |
| XI (предшественник плазменного тромбопластина) | Дефицит XI фактора | Гемофилия С |
| XII* (фактор Хагемана) | Дефицит XII фактора | Симптом Хагемана |
| XIII (фибринстабилизирующий фактор, фактор Лаки-Лорана, фибриназа) | Дефицит XIII фактора | – |
| XIV**(фактор Флетчера, прекалликреин) | Дефицит прекалликреина | Дефицит фактора Флетчера, дефицит XIV фактора |
| XV** (кининоген высокой молекулярной массы – КВММ, фактор Фитцжеральда, Вильямса, Фложак) | Дефицит кининогена ВММ | Болезнь Фитцжеральда, Вильямса, Фложак |
| * Дефицит XII, XIV и XV факторов свертывания крови не проявляется геморрагиями, хотя лабораторное обследование обнаруживает у этих больных нарушение контактной активации (удлинение АЧТВ). ** Название факторов XIX и XV не принято в Международной номенклатуре. | ||
ПРОГРАММА 4. Диагностика болезней, проявляющихся ГД и увеличением количества тромбоцитов (500–600 х 109/л)
Повышение количества тромбоцитов может быть обусловлено следующими причинами. • Реактивный тромбоцитоз при опухолях с метастазами, хронических инфекционных заболеваниях, спленэктомии (может достигать 10 х 12 л), обширном повреждении тканей (переломы ног, большие операции, роды). Отсутствие у больного вышеуказанных факторов, провоцирующих вторичное повышение количества тромбоцитов, позволяет исключить реактивный тромбоцитоз. • Первичное миелопролиферативное заболевание – тромбоцитемия. Тромбоцитемия представляет собой лишь одну из форм миелопролиферативного синдрома, который проявляется также истинной полицитемией (болезнь Вакеза) и хроническим миелолейкозом. Кроме того, первичная геморрагическая тромбоцитемия в ходе своего развития со временем может перейти в болезнь Вакеза или хронический миелолейкоз. При обоих типах повышения количества тромбоцитов последние формируются быстро и часто бывают неполноценными в функциональном отношении. Это выражается двумя свойствами, которые могут существовать одновременно: 1) спонтанной агрегацией тромбоцитов, клинически проявляющейся феноменом Рейно, преходящими приступами ишемии мозга, тромбозами селезеночной , воротной вены, вен нижних конечностей, пещеристого тела (приапизм), коронарных сосудов сердца; 2) слабым ответом на действие физиологических индукторов с повышенной наклонностью к геморрагиям слизистых оболочек, что проявляется носовыми кровотечениями, кровавой рвотой, меленой, гематурией, кровохарканьем, меноррагией.
ПРОГРАММА5. Диагностика болезней, проявляющихся ГД, нормальным ВК и изменениями тестов плазменного гемостаза
Такое сочетание лабораторных показателей характерно для гемофилий, т.е. ГД, вызванных несостоятельностью того или иного белка (прокоагулянта). В табл. 5 указаны возможные нарушения плазменного компонента гемостаза и их закрепившиеся названия. Тип кровоточивости, характерный для всей группы гемофилий, уже обсуждался ранее. Нужно лишь отметить, что тяжесть геморрагического синдрома, как правило, связана со степенью дефекта фактора свертывания. Точный диагноз заболевания (указание конкретного пораженного фактора или группы факторов) устанавливается на основании лабораторных данных (анализ результатов определения АЧТВ, ПВ, ТВ, производства коррекционных проб и использования дефицитных плазм).
| Острая идиопатическая тромбоцитопеническая пурпура. | Острый гемартроз коленного сустава у больного гемофилией. |
| ДВС — синдром на фоне стафилококковой септицемиеи у 56 — летнего мужчины. Можно увидеть кожные геморрагии, варирующие в размерах от небольшой пурпуры до обширных экхимозов. | Обширные гематомы у пациента с гемофилией |
Нарушения в плазменном компоненте гемостаза могут быть не только врожденными, но и приобретенными. Наиболее часто снижение уровня факторов свертывания наблюдается при дисфункции печеночных клеток, так как все факторы свертывания, за исключением VIII, синтезируются гепатоцитом. В первую очередь снижается уровень витамин К-зависимых факторов (II, VII, IX и X). Аналогичная ситуация возникает при приеме оральных антикоагулянтов – антивитаминов К. Против белков свертывания могут образовываться антитела (чаще против VIII фактора). Это наблюдается при аутоиммунных заболеваниях, в послеродовом периоде и при гиперчувствительности к лекарствам (антибиотики, нитрофураны, сульфаниламиды и др.). Диагностика избыточного фибринолиза как причины ГД проводится в рамках этой же программы. Сам факт повышенного фибринолиза устанавливается только лабораторным путем: выявление удлинения ТВ, ускорения лизиса эуглобулинового сгустка и повышения уровня ПДФ. В качестве причины рассматриваются передозировка тромболитических препаратов и ДВС-синдром. Первое исключается на основании анамнестических данных, тактика диагностики второго обсуждалась в соответствующем разделе. Здесь же нужно обратить внимание на то, что при кровотечениях, возникающих у больных после операций на предстательной железе, небных миндалинах, при гиперменорее, язвенном поражении желудочно-кишечного тракта, а также посттравматических кровоизлияниях в среды глаза (гифемах) следует предполагать наличие избыточного фибринолиза. По-видимому, он обусловлен локальным избытком плазмина, так как с помощью вышеуказанных лабораторных методов в венозной крови его определить не удается. Тем не менее назначение ингибиторов фибринолиза для лечения этих кровотечений дает хороший эффект.
ПРОГРАММА 6. Диагностика болезней, проявляющихся ГД при удлиненном или нормальном ВК и неизмененных тестах плазменного гемостаза
Как уже упоминалось ранее, нарушения тромбоцитарного сосудистого и плазменного компонентов гемостаза можно разграничить уже на основании типа кровоточивости (см. табл. 2). Кроме того, патогномоничные симптомы некоторых заболеваний сосудов настолько ярки, что не требуют предварительного исследования тромбоцитарного компонента гемостаза. Причины и механизмы нарушения сосудистой стенки разнообразны, но все они приводят в конечном счете к неспособности взаимодействия тромбоцитов со стенкой сосуда и к кровоточивости. Клинический диагноз основывается на характере кожных и слизистых геморрагий в сочетании с особенностями конкретной нозологической формы. Нозологический диагноз подтверждается на основании морфологического изучения сосудов. С клинических позиций все заболевания сосудистой стенки удобнее разделить на врожденные и приобретенные. К первым относятся: болезнь Рандю — Ослера — Вебера (наследственная геморрагическая телеангиэктазия); синдром Элерса — Данлоса (генерализованная фибродисплазия эластических волокон; сосудистые опухоли (гемангиомы). Вторую группу представляют: васкулиты (болезнь Шенлейна – Геноха и др.); синильная пурпура; геморрагическая саркома Капоши; узловатая эритема; болезнь Шамберга; болезнь Майокки (кольцевидная пурпура); пигментный дерматит (Гужеро – Блюма); ползучая ангиома Хатчинсона. Нужно учитывать возможность редких случаев скорбута (дефицита витамина С), который наблюдается у одиноких старых людей с измененной психикой, питающихся исключительно консервами в течение многих месяцев, а также о возможности симуляции ГД, в частности приемом повышенных доз антикоагулянтов или механически вызываемыми экхимозами, гематурией, десневыми кровотечениями.
ЗАКЛЮЧЕНИЕ
В заключение нам хотелось бы еще раз подчеркнуть, что не во всех ситуациях диагностический поиск проходит через все предложенные программы алгоритма. Тщательно собранный анамнез и клиническое обследование в ряде случаев позволяют сразу же поставить правильный предположительный диагноз. Основываясь на принципе выделения ведущего компонента в нарушении гемостаза, ГД можно разделить на 5 групп. 1. ГД, обусловленные дефектом тромбоцитарного звена, возникающие в результате: – недостаточного количества тромбоцитов; – функциональной неполноценности тромбоцитов; – сочетания количественной и качественной патологии тромбоцитов. 2. ГД, обусловленные дефектом прокоагулянтов (гемофилии), возникающие в результате: – недостаточного количества одного или нескольких факторов, участвующих в формировании фибрина; – недостаточной активности вышеуказанных факторов; – наличия ингибиторов отдельных прокоагулянтов. 3. ГД, обусловленные нарушениями сосудистой стенки. 4. ГД, обусловленные избыточным фибринолизом, который может быть эндогенным (первичным и вторичным) и экзогенным. 5. ГД, обусловленные сочетанием нарушений различных компонентов системы гемостаза. К лабораторным исследованиям прибегают лишь для его подтверждения или уточнения. Рекомендуемую литературу можно запросить у авторов.
Диета при геморрагическом синдроме
Диета Стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 — 1600 руб. в неделю
Чаще всего при выявляемых гематологических нарушениях назначают диетический Стол №1, который отличается достаточно высокой калорийностью и дробностью питания. Меню обычно состоит из таких блюд и ингредиентов как :
- овощные супы с сухарями;
- паровая грудка птицы;
- отварная рыба;
- яйца;
- полувязкие каши с молоком;
- ягоды и фрукты – перетертые в составе киселей и компотов;
- на виды масла практически нет запретов, главное – чтобы оно было натуральное, несоленое и в умеренном количестве.
Исключить из рациона следует слишком соленое, перченое, жареное, свежее тесто, жирное мясо, консервы, снеки, газированные напитки и кофе. К «специфическим запретам» относится необходимость отказа от белокочанной капусты, грибов, щавеля, шпината, лука и огурцов.