Введение
Эта информация специально подготовлена для Вас, чтобы Вы, Ваши родные и близкие нашли на этих страницах ответы на интересующие Вас вопросы. Более двух миллионов человек благодаря кардиостимулятору живут полноценной жизнью – учатся, работают, путешествуют, занимаются спортом. Большинство пациентов с кардиостимуляторами вспоминают о нем лишь тогда, когда приходят на медицинский осмотр, а в будничной жизни их активность в семье, на отдыхе и на работе, ничем не отличаются от окружающих людей.
В первую очередь, основной целью имплантации кардиостимулятора является устранение угрожающих Вашей жизни аритмий и улучшение качества Вашей жизни. Все последующие ограничения и Ваш режим будут зависеть от Вашего физического состояния, проявлений заболевания и тех рекомендаций, которые Вы получите от своего врача.
Кардиостимуляция и почему она необходима для Вашего сердца
Наиболее распространенное состояние, при котором требуется применение электрокардиостимулятора, называется брадикардия и означает слишком низкую для потребностей организма частоту сердечных сокращений. Возможные симптомы брадикардии – это головокружение, крайняя утомляемость, одышка, обмороки. Брадикардия обычно вызывается одним из следующих заболеваний сердца (либо осложнений основного заболевания) или их сочетанием:
- Синдром слабости синусового узла (СССУ) – синусовый узел посылает импульсы редко, через слишком большие или нерегулярные интервалы времени.
- Блокада сердца – нарушение нормального прохождения электрических импульсов сердца. Блокада сердца может произойти на различных уровнях проводящей системы, но обычно данным термином обозначают блокаду проведения на уровне предсердно-желудочкового (атрио-вентрикулярного) узла. В этом случае, импульсы, вырабатываемые синусовым узлом, не достигают желудочков. Желудочки сокращаются очень редко, в своем ритме, асинхронно предсердиям.
Ритм Вашего сердца обычно бьется с частотой между 60 и 80 ударами в минуту. Показатель ниже 60 ударов минуту называется брадикардией. У многих людей с хорошей физической формой (или такой ритм возникает во время отдыха и сна) такой ритм является нормой. Отличительной особенностью такой брадикардии является то, что при увеличении физической нагрузки сердечный ритм начинает ускоряться, покрывая своей частотой потребность организма.
О брадикардии, как о болезни, мы говорим тогда, когда ритм имеет очень маленькую частоту, не реагирует увеличением частоты на физическую нагрузку или в ритмичном сокращении возникают большие паузы, которые могут достигать и даже превышать более 2 -х секунд.
Когда брадикардия подтверждена диагностически и такой ритм является единственным проявлением, то такой ритм эффективно корректируется кардиостимулятором.
Электрокардиостимулятор (ЭКС)
Современные кардиостимуляторы представляют собой миниатюрные компьютеры, следящие за собственным ритмом Вашего сердца. Стимуляторы могут быть различной формы и, как правило, все они маленькие и легкие (приблизительный вес от 20 до 50 грамм).
Кардиостимулятор состоит из титанового корпуса, в котором находятся микросхема и аккумулятор.
Основная функция кардиостимулятора — следить за ритмом сердца и стимулировать, если возникает редкий или неправильный ритм с пропусками в сокращениях. Если сердце бьется с правильной частотой и ритмичностью, кардиостимулятор в этом случае не работает, но постоянно следит за собственным ритмом сердца.
Каждый тип кардиостимулятора предназначен для определенного вида нарушений сердечного ритма. Показания для имплантации определяет Ваш врач, исходя из полученных данных Вашего обследования.
Кардиостимуляторы могу быть как однокамерными, так и многокамерными (две или три стимулирующие камеры). Каждая стимулирующая камера предназначена для стимуляции одного из отделов сердца. Двухкамерные устройства стимулируют предсердие и правый желудочек, а трехкамерные — кардиоресинхронизирующие устройства (КРТ) стимулируют правое предсердие, правый и левый желудочки.
Кардиоресинхронизирующие стимуляторы применяются для терапии тяжелых форм сердечной недостаточности, устраняя нескоординированные сокращения камер сердца (диссинхрония).
Кардиостимуляторы могут быть оснащены сенсорными датчиками. Такие стимуляторы называются частотно-адаптивными, используют специальный сенсор, детектирующий изменения в организме (такие как движение, активность нервной системы, частота дыхания, температура тела). Частотно- адаптивные стимуляторы (обозначаются специальным буквенным знаком R – обозначает частотную адаптацию) применяются при ригидном, т.е. частота сердечных сокращений не изменяется в зависимости от физической нагрузки и эмоционального состояния, то в этом случае учащение ритма на физическую нагрузку будет происходить за счет кардиостимулятора.
Кардиостимулятор состоит из:
- Батарея (аккумулятор) Батарея снабжает электрической энергией кардиостимулятор и рассчитана на многолетнюю бесперебойную работу (до 10 лет). При истощении емкости батареи ЭКС производится замена кардиостимудятора на другой.
- Микросхема Микросхема подобна маленькому компьютеру внутри кардиостимулятора. Микросхема трансформирует энергию батареи в электрические импульсы для стимуляции сердца. Микросхема контролирует продолжительность и мощность электрической энергии затрачиваемой для импульса.
- Коннекторный блок Прозрачный блок из пластика находится в верхней части кардиостимулятора. Коннекторный блок служит для соединения электродов и кардиостимулятора.
Электроды
Электрокардиостимулятор через вены соединяется с сердцем посредством специальных электродов. Электроды крепятся в полостях сердца и осуществляют связующую роль между деятельностью сердца и стимулятором.
Электрод представляет собой специальный спиральный проводник, обладающий достаточной гибкостью, чтобы выдерживать кручение и сгибание, вызываемые движениями тела и сокращениями сердца. Электрод передает сердцу электрический импульс, вырабатываемый ЭКС, и несет обратно информацию об активности сердца.
Контакт электрода с сердцем осуществляется через металлическую головку на конце провода. С помощью нее стимулятор «следит» за электрической активностью сердца и посылает электрические импульсы (стимулирует) только тогда, когда они требуются сердцу.
Что такое автоматический кардиовертер-дефибриллятор – как он выглядит и работает?
Рассматриваемый прибор внедряют под кожные покровы верхней части грудины. Он представляет собой небольшую по размерам металлическую коробочку, в которой располагается батарея и микросхема.
Видео: Установка кардиостимулятора
Основное назначение данного устройства – стимуляция сердца при нарушениях ритма, либо в случае его остановки. По сути, это тот же кардиостимулятор, но, в дополнение к основным функциям стимулирования работы сердечной мышцы, обладает функцией выявления и лечения очень опасного состояния — фибрилляции желудочков сердца, приводящего к его остановке.
Восстановление сердечных сокращений осуществляется безболезненно, либо посредством дефибрилляции. Если же электрическая активность сердца в норме, ИКД не посылает никаких электрических импульсов.
Кардиовертер-дефибриллятор состоит из следующих компонентов:
- Электроды. Структура того или иного электрода определяется типом ИКД. Рассматриваемые компоненты представляют собой гибкие спиральные проводники, которые подводятся и устанавливаются в области правого желудочка и правого предсердия. Слежение и стимуляция сердечного ритма осуществляется посредством металлической головки, что на конце электрода. Кроме того, с целью более качественной фиксации современные проводники комплектуют специальной спиралью, которую ввинчивают в область воздействия при установке ИКД.
- Аккумулятор. Необходим для снабжения указанного устройства электроэнергией. При его полной разрядке дефибриллятор следует менять на новый.
- Коннекторный блок. С его помощью кардиостимулятор соединен с электродами.
- Микросхема. Отвечает за время воздействия и мощность электроэнергии, необходимых для импульса, что посылается к сердцу.
- Программатор. По своей сути, является компьютером, что располагается в кабинете у доктора. Его применяют в следующих случаях: — Для получения сведений, что содержатся в кардиовертере-дефибрилляторе. У врача есть возможность проверить качество работы сердца и внедренного устройства. — С целью перенастройки ИКД. Никаких хирургических манипуляций для подобного мероприятия не требуется.
Принцип действия автоматического кардиовертера-дефибриллятора
Программатор
Программатор представляет собой специальный компьютер, который используется для контроля и изменения настроек кардиостимулятора. Программатор находится в медицинских учреждениях, где имплантируются кардиостимуляторы или работает консультативный кабинет для работы с пациентами с ЭКС.
Врач анализирует все функции кардиостимулятора и при необходимости может изменить настройки, необходимые для правильной работы ЭКС. Кроме технической информации работы ЭКС, врач может просмотреть все зарегистрированные события работы сердца в хронологическом порядке. К таким событиям относятся предсердные и желудочковые тнарушения ритма сердца (трепетание и мерцание предсердий, наджелудочковые и желудочковые тахикардии, фибрилляция желудочков).
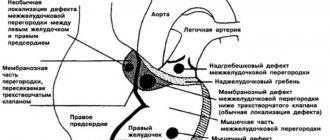
Однокамерный электрокадиостимулятор
В однокамерном стимуляторе используется один эндокардиальный электрод, размещаемый либо в правом предсердии, либо в правом желудочке с целью стимуляции камеры сердца (предсердие или желудочек).
Изолированная предсердная стимуляция применяется в случаях, когда нарушена генерация синусового ритма (СССУ) при сохранной работе предсердно- желудочкового соединения (атрио-вентрикулярный узел). В этом случае кардиостимуляция полностью или частично заменяет функцию синусового ритма.
Желудочковая стимуляция применяется если у пациента постоянная форма мерцательной аритмии или возникают преходящие атрио-вентрикулярные блокады проведения синусового ритма в желудочки. В редких случаях может быть имплантирован при полной атрио-вентрикулярной блокаде.
Двухкамерный электрокардиостимулятор
В двухкамерном ЭКС используются два эндокардиальных электрода для стимуляции правого предсердия и правого желудочка. Электроды размещаются в соответствующих зонах, тем самым осуществляя стимуляцию сразу двух камер сердца.
Двухкамерные стимуляторы используются для синхронизации предсердий и желудочков при нарушении атрио-вентрикулярного проведения (дисфункция АВ соединения), что делает ритм сердца наиболее близким к естественному.
Как однокамерные так и двухкамерные электрокардиостимуляторы могут быть оснащены функцией частотной адаптации. Функция частотной адаптации применяется для увеличения частоты сердечного ритма, если свой, естественный ритм не может ответить увеличением частоты на физическую нагрузку или на эмоциональное состояние человека.
Частотная адаптация отмечается латинской буквой R. В однокамерных стимуляторах применяется обозначение SR, в двухкамерных – DR.
Процедура имплантации электрокардиостимулятора
Имплантация электрокардиостимулятора — хирургическая операция, при которой выполняется небольшой разрез в правой (если Вы левша) или левой (если Вы правша) подключичной области. В зависимости от того, какой именно кардиостимулятор будет Вам имплантирован, один, два или три электрода будут введены через вену и установлены внутри сердца под контролем рентгенографии.
Как и после большинства хирургических вмешательств, после имплантации кардиостимулятора будет назначен короткий курс профилактической терапии антибиотиками и противовоспалительными препаратами.
Перед операцией Ваш доктор ограничит или отменит прием некоторых лекарственных препаратов, выбор анестезии будет определен перед операцией врачом анестезиологом. Операция имплантации (вшивания) стимулятора представляется простой, поскольку мало травмирует ткани, проводится в операционной, оснащенной рентгеновским аппаратом. Под ключицей пунктируется (прокалывается) вена, в нее вводится специальная пластмассовая трубка (интродьюсер), через которую в верхнюю полую вену вводятся эндокардиальные электроды (трансвенозно). Под контролем рентгена электроды направляется в правое предсердие и правый желудочек, где и фиксируются.
Самой сложной процедурой является установка и закрепление кончика электрода в предсердии и желудочке так, чтобы получить хороший контакт. Обычно хирург делает несколько проб, все время измеряя порог возбудимости, т.е. наименьшую величину импульса (в вольтах), на кото- рые сердце отвечает сокращением, видимым по ЭКГ. Задача состоит в том, чтобы найти наиболее чувствительное место и в то же время получить хорошую графику ЭКГ, регистрируемую с устанавливаемых электродов. После фиксации электродов они подключаются к стимулятору, который помещается в сформированное ложе под фасцией жировой клетчатки или под мышцы грудной клетки.
Разумеется, операция требует строгой стерильности и тщательной остановки кровотечения, чтобы избежать скопления крови под кожей и нагноения. Сам сти- мулятор и электроды поставляются в стерильном виде. В общей сложности все манипуляции занимают от часа до двух часов.
Описанный метод наиболее часто применяется для имплантации электрокардиостимулятора в хирургической практике. Существуют и другие методы имплантации, которые применяются в связи с некоторыми особенностями или сопутствующими заболеваниями сердечно-сосудистой системы.
Если пациенту планируется выполнение операции на открытом сердце в связи с основным его заболеванием и есть показания к имплантации электрокардиостимулятора, то, как правило, электроды будут размещены эпикардиально (внешняя оболочка сердца), а стимулятор размещен в прямой мышце живота. Такое размещение электродов оптимально тем, что электроды не контактируют с кровью человека и не находятся в полости сердца.
Что такое КРТ / ИКД?
Существует большое количество электрокардиостимуляторов (ЭКС), которые предназначены для терапии нарушений сердечного ритма и проводимости. В зависимости от сложности аритмий, Вашим доктором будет предложен тот или иной тип кардиостимулятора. Его размер будет зависеть от специфики стимулятора и заложенных в него функций и емкости батареи ЭКС. Первые разработанные стимуляторы помещались на тележке и через провода к сердцу осуществлялась кардиостимуляция. За последние три десятилетия технологического прогресса в клиническую деятельность были внедрены сложные по своему функциональному значению кардиостимуляторы с большой емкостью батареи и размерами не больше спичечного коробка.
В конце 90-х годов были разработаны и внедрены в практическую деятельность имплантируемые кардиовертеры-дефибрилляторы ИКД (ICD) и кардиоресинхронизирующие устройства КРТ (CRT). Первые кардиостимуляторы были представлены раздельно, имели большой вес и размеры. Описаны случаи, когда приходилось имплантировать сразу два стимулятора КРТ и ИКД одному человеку.
Имплантируемый кардиовертер-дефибриллятор с кардиоресинхронизирующей терапией ИКД/КРТ – является комбинированным устройством, предназначенным для терапии сердечной недостаточности и подавления (купирования) желудочковой тахикардии или фибрилляции желудочков (жизнеугрожающих аритмий).
Подкожный кардиовертер-дефибриллятор (ИКД): как он работает?
Имплантируемый подкожный кардиовертер-дефибриллятор (ИКД) постоянно «следит» за сердечным ритмом. Как он работает?
- Когда частота сердечных сокращений выше, чем заранее определенная и запрограммированная врачом (выше, чем так называемый порог обнаружения), устройство начинает анализировать характеристики ЭКГ.
- Аппарат определяет, действительно ли он имеет дело с опасным для жизни желудочковой аритмией. Для этого используются различные алгоритмы. Их задача — отличить тяжелые желудочковые аритмии от физиологического ускорения сердечного ритма или менее тяжелых наджелудочковых ари можно индивидуально запрограммировать для каждого пациента.
- Молодые люди, которые занимаются физическими нагрузками, приводящими к учащению пульса, или люди с известными суправентрикулярными аритмиями, такими как фибрилляция предсердий, как правило, имеют более высокий «предел обнаружения».
Если ИКБ классифицирует аритмию как опасную для жизни, он начинает готовиться к ее прекращению, то есть к назначению терапии. Она может принимать форму электрошока (кардиоверсия и дефибрилляция) или так называемой антитахиаритмической стимуляции (АТФ), которая включает кратковременную стимуляцию желудочка со скоростью, немного превышающей частоту аритмии. Тип терапии, которая будет проводиться в первую очередь, каждый раз программируется врачом в зависимости от индивидуальных потребностей пациента.
ИКД (ICD) имплантируемый кардиовертер-дефибриллятор.
Применяется для обнаружения и купирования большинства аритмий сердца. Основная его функция восстановить путем шокового разряда (дефибрилляции) сердечный ритм при возникновении желудочковой тахикардии (ЖТ) или фибрилляции желудочков. Кроме возможности шокового разряда предусмотрена функция безболевого подавления ЖТ путем сверхчастой и программированной стимуляции.
После имплантации электрокардиостимулятор работает в автоматическом режиме.
Размер стимулятора не превышает размер пейджера или ладонь маленького ребенка.
Противопоказания к имплантации кардиовертера-дефибриллятора
ИКД не может быть имплантирован при следующих явлениях:
- Сбои в сердечном ритме можно устранить хирургическим путем.
- Желудочковая тахиаритмия или фибрилляция желудочков не являются следствием патологий сердца, и их можно устранить иным методом. Указанные патологические состояния могут развиться на фоне систематического приема наркотических средств, после удара электрическим током и пр.
- Тяжелое состояние больного (отек легких и т.п.), что спровоцировано сердечно-сосудистым заболеванием, и ликвидировать которое посредством консервативной терапии невозможно.
- Хроническая сердечная недостаточность IV функционального класса (запущенное состояние), при которой терапевтические мероприятия являются нерезультативными, а больной не включен в список кандидатов на пересадку сердца.
- Частые обморочные состояния, при которых сбои в сердечном ритме не наблюдаются, а исследования подтверждают отсутствие патологий сердца.
- Пациенту осталось жить около года по прогнозам врачей. В этом случае установку автоматического кардиовертера-дефибриллятора не осуществляют, даже при существовании абсолютных показаний.
- Расстройства психики. Внедрение ИКД может повлечь ухудшение психологического состояния.
- Наличие серьезных погрешностей в работе сердца, что имеют хроническую природу, и которые можно скорректировать посредством кардиохирургического вмешательства.
Почему мой врач рекомендует имплантацию КРТ/ИКД?
Рекомендации врача основаны на результатах проведенных исследований, подтверждающих диагноз и наличие угрозы для Вашей жизни.
У многих пациентов тяжелая систолическая сердечная недостаточность сопровождается значительными внутриили межжелудочковыми задержками проведения, которые приводят к нарушению синхронности сокращения, что сопровождается снижением эффективности насосной функции желудочков.
1. В связи с прогрессирующими симптомами сердечной недостаточности, которые сопровождаются одышкой, отеками ног, слабостью:
- Пациенты, у которых желудочки сердца не сокращаются вместе (желудочковая диссинхрония).
- Пациенты с неподдающейся медикаментозной терапии симптоматикой – без улучшения качества жизни (функциональный класс NYHA III или IV).
- Пациенты с неэффективной работой сердца – низкая фракция выброса (35% и ниже), увеличение объемов и размеров сердца.
Кардиостимуляторы с функцией КРТ/ИКД способны восстановить синхронное сокращение сердца и, как следствие, устраняют симптомы, связанные с сердечной недостаточностью. Исследования показали, что большинство пациентов после имплантации КРТ/ИКД испытывают улучшение самочувствия и качества жизни, увеличение толерантности к физической нагрузке.
2. Ваше сердце может быть подвержено возникновению очень опасных для жизни сердцебиений. Нарушения ритма сердца могут наблюдаться практически у каждого человека, но чаще обусловлены ишемической болезнью сердца, инфарктом миокарда, пороками сердца, кардиомиопатиями и воспалительными заболеваниями.
Желудочковая тахикардия относится к опасным для жизни нарушениям ритма. При чрезмерно частых сокращениях желудочки сердца не успевают наполниться достаточным количеством крови. В результате в органы, в том числе в головной мозг, поступает недостаточное количество крови. При этом, помимо сердцебиения, может ощущаться слабость, головокружение, возможна потеря сознания.
Желудочковая тахикардия сопровождается снижением артериального давления и в ряде случаев может стать причиной фибрилляции желудочков. Остановка сердца очень грозное событие, которое нуждается в оказании экстренной медицинской помощи и проведения дефибрилляции для восстановления сердечного ритма. К сожалению, выполнение этой процедуры не всегда возможно в первые минуты при остановке сердца. Поэтому имплантируемый КРТ/ИКД имеет встроенный дефибриллятор, который обеспечивает чрезвычайную терапию (шоковый разряд), необходимую для восстановления нормального ритма.
Существуют ли альтернативные методы лечения?
Альтернативное лечение сердечной недостаточности.
Возможность альтернативного лечения зависит от формы и стадии сердечной недостаточности.
Легкие формы сердечной недостаточности хорошо поддаются медикаментозному лечению, изменением образа жизни и соблюдением диеты. Основным в терапии сердечной недостаточности являются строгая диета и применение медикаментозной терапии направленной на устранение причин вызвавшие СН.
Если причиной сердечной недостаточности является ишемическая болезнь сердца или клапанные пороки сердца, Ваш доктор направит Вас на консультацию к кардиохирургу. Хирургическая коррекция кла-панной патологии, проведение ангиопластики пораженных артерий сердца может полностью устранить все симптомы и проявления сердечной недостаточности.
В наиболее сложных случаях сердечной недостаточности при неэффективной медикаментозной терапии для сохранения жизни пациента будет рассмотрен вопрос сердечной трансплантации или применения систем обхода левого желудочка (искусственный желудочек сердца).
Кардиоресинхронизирующие устройства (КРТ) рассматриваются как альтернатива трансплантации сердца (ТС).
Появление в медицинской практике кардиоресинхронизирующих устройств позволило эффективно бороться с проявлениями СН в случаях, когда причиной СН является диссинхрония миокарда, низкая фракция выброса и блокада левой ножки пучка Гиса (БЛНПГ). Многочисленные имплантации устройств дали основание рассматривать эффект такой терапии не только как «мост к трансплантации», но и как «мост к выздоровлению». Имплантация КРТ показана пациентам с тяжелыми формами СН, III-IV функционального класса по NYHA.
Альтернативные методы лечения жизни угрожающих нарушений ритма сердца.
Нарушения сердечного ритма могут возникать в разных отделах сердца и проявляться в виде экстрасистолии или очень быстрого ритма (тахикардии). Как правило, нарушения ритма сердца разделяются на функциональные (обратимые) и органические (не обратимые). К функциональным нарушениям относятся те виды нарушений сердечного ритма, которые вызваны эндокринными и метаболическими расстройствами, отравлением, применением алкоголя, сильным стрессом. Своевременная коррекция и устранение причин вызвавшие аритмию, приводит к выздоровлению.
Наиболее опасными аритмиями, считаются нарушения ритма, вызванные поражением или изменением миокарда, которые наблюдается при инфаркте миокарда, миокардите, кардиосклерозе, аритмогенной дисплазии правого желудочка и пр.
Большинство аритмий сердца поддается антиаритмической терапии. Эффективным методом хирургического лечения является радиочастотная абляция (РЧА) патологических ритмов сердца. Однако, для мно-гих пациентов антиаритмическая терапия может быть не эффективной, а проведение РЧА противопоказано из-за анатомических особенностей и тяжести состояния больного. В такой ситуации лучшим методом и выбором для предупреждения грозных осложнений ЖТ служат кардиостимуляторы с функцией ИКД.
Очевидным является то, что тяжелые формы СН часто сопровождаются приступами ЖТ, возникновение которых для пациента с СН может оказаться фатальным. Многие исследования, проведенные во всем мире, подтвердили высокую эффективность имплантируемых кардиостимуляторов с функцией КРТ/ИКД.
Таким образом, КРТ/ИКД обеспечивает ресинхронизирующую терапию тяжелых форм сердечной недостаточности и высокую защиту против риска смерти от опасных для жизни аритмий и остановки сердца.
Показания и противопоказания к имплантации КРТ/ИКД
Показания к имплантации кардиоресинхронизирующих устройств КРТ/ИКД определяет Ваш врач на основании Вашей истории заболевания и медицинских исследований.
Показания для имплантации КРТ/ИКД:
- Умеренная и тяжелая степень сердечной недостаточности (III-IV функционального класса), когда симптомы СН не поддаются медикаментозной терапии с соблюдением всех режимов диеты (ограничение воды и т.д).
- Уменьшение сократительной способности сердца. Фракция выброса равна или ниже 35%.
- Нескоординированные сокращения желудочков с проявлением электрической диссинхронии миокарда на электрокардиограмме (длительность QRS больше 120 миллисекунд), и/или при эхокардиографическом исследовании с выявлением механической диссинхронии стенок миокарда левого желудочка.
Пациенты с сердечной недостаточностью, которым не показана имплантация КРТ/ИКД и которые не соответствуют показаниям к кардиоресинхронизации (определяется лечащим врачом):
- Пациенты с умеренной сердечной недостаточностью (I-II функ-ционального класса), чьи симптомы хорошо управляются лекарственной терапией и соблюдением диеты.
- Пациенты, сердечная недостаточность которых не связана с нескоординированными желудочковыми сокращениями (отсутствует диссинхрония).
ИКД-терапия при нарушениях сердечного ритма
Имплантируемый кардиовертер-дефибриллятор (ИКД) — это медицинского устройства, которое предназначено для лечения многих форм аритмий. Такой миниатюрный аппарат контролирует постоянно ритм сердца пациента, и когда он нарушается, начинает работать в определенном режиме.
По своим размерам ИКД меньше, чем мобильный телефон. Он состоит из двух частей: генератора импульсов и электродов-проводов, которые идут от генератора непосредственно в ткань сердца. Генератор импульсов контролирует ритм сердцебиения. По электродам, которые имплантированы в сердце, происходит постоянная регистрация электрических потенциалов сердца, наподобие снятия ЭКГ. Полученные данные постоянно анализируются ИКД. Если внезапно возникает та или иная форма нарушения ритма сердца, генератор ИКД начинает синтезировать определенные импульсы, которые по электродам поступают в сердце.
Современные ИКД сочетают в себе функции и кардиовертера-дефибриллятора, и пейсмекера. Среди показаний к использованию ИКД можно назвать аритмии, угрожающие жизни. К таким формам нарушения ритма сердца относятся желудочковая тахикардия и фибрилляция желудочков. Также ИКД предназначен пациентам, перенесшим ранее инфаркт миокарда, внезапную остановку сердца, при синдроме длинного QT, при синдроме Бругада.
Имплантация кардиовертера-дефибриллятора происходит под местной анестезией. Сам генератор импульсов размещается либо под ключицей на левой или правой стороне грудной клетки, либо в области живота под кожей, в области подреберья. Провода-электроды от генератора к сердцу устанавливаются через подключичную вену.
Для большинства пациентов с такими формами аритмии предпочтительным считается однокамерный ИКД (с желудочковым электродом), при отсутствии синоатриальной дисфункции либо значительной атриовентрикулярной блокады.
После установки ИКД врач программирует генератор и тестирует его для конкретной формы нарушения ритма сердца у пациента.
В настоящее время ИКД позволяет проводить следующие виды терапии:
- Низкоэнергетическая стимуляция ритма сердца. При этом пациент может ничего не ощущать либо ощущается безболзенное трепетание в груди, когда ИКД реагирует на небольшие нарушения ритма сердца.
- Кардиоверсия. При этом к сердцу подается более мощный электрический разряд, котороый может ощущаться как удар в грудь. Такой режим включается при более серьезных формах тахиаритмий.
- Дефибрилляция. При этом к сердцу подается наиболее мощный электрический разряд для восстановления нормального ритма. Такой режим воспринимается пациентам как ощутимый сильный удар в грудь, который даже может сбить пациента с ног. Боль от такой терапии аритмии длится секунду. После такого электошока не остается какого-либо дискомфорта.
Следует понимать, что сам по себе ИКД не излечивает от аритмии, а лишь позволяет своевременно и адекватно вернуть в норму ритм сердца при тяжелых и угрожающих жизни нарушениях ритма сердца.
Чаще всего при внезапном нарушении ритма сердца бывает достаточно одного такого «электрошока» от ИКД для восстановления нормального ритма. Но иногда за сутки аппарат может включаться в режим дефибрилляции или кардиоверсии до нескольких раз. При необходимости аппарат ИКД можно перенастроить для уменьшения частоты включения таких режимов. Также, врач может назначить и медикаментозное лечение аритмии наряду с использованием ИКД.
Применение ИКД влияет на образ жизни пациента. Прежде всего, ограничивается физическая активность. Следует избегать тяжелых физических нагрузок, способных ускорить ритм сердца. Необходимо уточнить у врача, когда будет безопасно снова водить машину. Также следует остерегаться устройств, которые могут повлиять на работу ИКД, в частности, связанных с использованием сильного магнитного или электрического поля, например, таким пациентам противопоказано МРТ, а также рамки металлоискателя в аэропорту.
Пациентам с ИКД требуется регулярно наблюдаться в врача. Батарея аппарата ИКД может прослужить 5 — 7 лет. Замена аккумулятора происходит в амбулаторных условиях.
Сегодня установку ИКД проводят в ведущих современных кардиохирургических центрах стран Западной Европы, Чехии, Израиля, Турции, Индии, Южной Кореи и Японии. В зарубежных клиниках работают высококвалифицированные специалисты, имеющие богатый опыт в лечении различных форм аритмии с помощью имплантируемых кардиовертеров-дефибрилляторов. Здесь имеется высокотехнологичное и первоклассное оборудование, позволяющее успешно и безопасно проводить такие операции на сердце. На нашем сайте можно получить консультацию онлайн или заполнить форму и с Вами свяжется наш специалист.
Что такое ИКД (ICD)?
Имплантируемый кардиовертер-дефибриллятор (ИКД) применяется для лечения нарушений сердечного ритма, при которых Ваше сердце сокращается слишком быстро или нерегулярно. Когда ИКД обнаруживает слишком быстрый сердечный ритм, он посылает Вашему сердцу электрические импульсы. Эти импульсы могут восстановить нормальный ритм сердца. ИКД совмещает в себе кардиостимулятор и дефибриллятор, описание основных его функций будет подробно изложено в разделах этой брошюры. ИКД имплантируется в верхней части грудной клетки, представлен небольшим размером и соответствует ладони маленького ребенка или размеру пейджера. Имплантация производится строго по подтвержденным показаниям, после проведенных исследований по рекомендациям врача.
Кардиовертер-дефибриллятор (ИКД): показания к установке, кому рекомендован?
Медицинский автоматический имплантируемый кардиовертер-дефибриллятор (ИКД)
Естественно, что установку ИКД назначает врач-кардиолог. Для этого должны быть особые показания. Итак, кому рекомендован аппарат? Вот показания:
- Пациенты после внезапной остановки сердца.
- Больные с сердечной недостаточностью с фракцией выброса (ФВЛЖ) 40%, у которых был эпизод тяжелой желудочковой аритмии (гемодинамически нестабильная желудочковая тахикардия или с обмороком).
- Люди с постинфарктной (ишемической) сердечной недостаточностью II/III класса, с низкой ФВ ЛЖ 35%, через месяц после инфаркта миокарда.
- Взрослые с сердечной недостаточностью II/III класса, ФВЛЖ 35%, с низкой фракцией выброса без ишемической болезни сердца (дилатационная кардиомиопатия).
Окончательное решение об имплантации этого устройства принимает кардиолог после выполнения полного набора соответствующих анализов и другой диагностики.
Почему мой врач рекомендует имплантацию ИКД?
Остановка кровообращения у пациента может произойти при нарушениях проведения (блокад), фибрилляции желудочков и желудочковой тахикардии.
Если человек по этой причине имеет высокий риск остановки кровообращения, ему имплантируют кардиовертер-дефибриллятор. Кроме функции стимуляции при брадисистолических нарушениях ритма он имеет функцию прерывания фибрилляции желудочков (а также трепетания желудочков, желудочковой тахикардии).
ИКД имплантируются:
- пациентам, у которых были эпизоды внезапной сердечной смерти или фибрилляции желудочков;
- пациентам у которых был сердечный приступ, и существует высокий риск внезапной сердечной смерти;
- пациентам с гипертрофической кардиомиопатией и с высоким риском внезапной сердечной смерти;
- пациентам у которых по крайней мере был один эпизод желудочковой тахикардии;
Кардиовертер-дефибриллятор (ИКД): ограничение движения, спорт
После операции действуют некоторые ограничения для движения. Спортом запрещено заниматься в течение 6-12 месяцев. Все зависит от типа нагрузок и индивидуальных особенностей организма, а также от поставленного диагноза. Кроме этого не допускаются к работе профессиональные водители. Дело в том, что ИКД спасет жизнь водителю, но ставит под угрозу жизни пассажиров. Все из-за того, что человек может утратить дееспособность на несколько секунд, а это опасно, если человек ведет автобус или другое ТС с пассажирами. Подробнее:
Ограничение движения с кардиовертер-дефибриллятором
Существуют ли альтернативные методы лечения?
Нарушения сердечного ритма – это очень сложный раздел кардиологии. Сердце человека работает всю жизнь. Оно сокращается и расслабляется от 50 до 150 раз в минуту. В фазу систолы сердце сокращается, обеспечивая ток крови и доставку кислорода и питательных веществ по всему организму. В фазу диастолы оно отдыхает. Поэтому очень важно, чтобы сердце сокращалось через одинаковые промежутки времени.
Нарушение сердечного ритма — это нарушение частоты, ритмичности и последовательности сокращений сердечной мышцы. Нарушения сердечного ритма могут возникать в разных отделах сердца и проявляться в виде экстрасистолии (внеочередное сокращение) или очень быстрого ритма (тахикардии). Как правило, нарушения ритма сердца разделяются на функциональные (обратимые) и органические (не обратимые). К функциональным нарушениям относятся те виды нарушений сердечного ритма, которые вызваны эндокринными и метаболическими расстройствами, отравлением, применением алкоголя, сильным стрессом. Своевременная коррекция и устранения причин вызвавшие аритмию, приводит к выздоровлению.
Наиболее опасными аритмиями, считаются те нарушения ритма, которые вызваны поражением или изменением миокарда, которые наблюдается при инфаркте миокарда, миокардите, кардиосклерозе, аритмогенной дисплазии правого желудочка и пр. Большинство аритмий сердца поддается антиаритмической терапии. Эффективным методом хирургического лечения является радиочастотная абляция (РЧА) патологических ритмов сердца. Однако, для многих пациентов антиаритмическая терапия может быть не эффективной, а проведение РЧА противопоказана из-за анатомических особенностей и тяжести состояния больного. В такой ситуации лучшим методом и выбором для предупреждения грозных осложнений ЖТ служит кардиостимуляторы с функцией ИКД.
Кому не показана имплантация ИКД?
Не все пациенты являются кандидатами для имплантации ИКД. У многих пациентов тахиаритмия носит временный характер или в тех случаях, когда применение ИКД не сможет устранить причину основного заболевания.
К ним относятся:
- Пациенты, у которых тахиаритмии связаны с обратимой причиной, таких, как лечение от наркозависимости, электролитного баланса и т.д.
- Пациенты с тахиаритмиями, как следствие сердечного приступа или неустойчивых эпизодов ишемии миокарда.
- Пациенты с частыми эпизодами или непрерывными ЖТ.
- Пациенты, у которых тахиаритмии возникли после удара молнии или электрическим током.
Должен ли я беспокоиться о своем ИКД?
ИКД предназначен для улучшения качества жизни, помогая преодолеть симптомы и дать уверенность перед последствиями внезапной остановки сердечного ритма. Помните, Ваш ИКД нужен, чтобы защитить Вас от тахиаритмий. Кардиостимуляторы ИКД чрезвычайно надежны — они спасают жизни каждый день.
Дайте себе и членам Вашей семьи адаптироваться к жизни с ИКД. Большинство пациентов быстро к этому привыкают. Однако некоторые чувствуют себя подавлено, беспокойно, ощущают страх. Если подобные чувства не проходят спустя 2 месяца, проконсультируйтесь с Вашим врачом. Вы также можете проконсультироваться с другим человеком, перенесшим аналогичную операцию, и спросить у него, как адаптировался он и члены его семьи. Со временем Вы почувствуете себя уверенно. Вы сможете вернуться к работе, обычным делам и семейной жизни. Ваша семья может оказать Вам помощь. Вам необходимо дать ей информацию о кардиовертере-дефибрилляторе и о том, какая помощь может понадобиться Вам.
Замена батареи ИКД
ИКД снабжен большим по емкости аккумулятором, которого хватает на много лет бесперебойной работы. Аккумулятор расходуется постепенно и предсказуемо. При каждой проверке ИКД на программаторе появляется информация о состоянии емкости аккумулятора. Если емкость аккумулятора будет подходить к завершению, врач предупредит Вас об этом за несколько месяцев и вместе с Вами запланирует операцию замены ИКД.
В ходе операции будет извлечен старый ИКД и заменен на новый. Разрез кожи будет выполнен по старому рубцу, а стимулятор помещен в уже готовое ложе ЭКС. Как правило, повторные операции выполняются быстро, восстановительный период очень короткий.
Во время операции будет выполнено тестирование электродов, измерено сопротивление на конце электрода, порог стимуляции и чувствительности. Если электрод не имеет признаков повреждения и его электропроводящие свойства не нарушены, он будет присоединен к новому ИКД.
В очень редких случаях, может возникнуть необходимость замены электрода. Попросите Вашего врача дать Вам дополнительную информацию.
Буду ли я испытывать боль или дискомфорт?
Адаптация к ИКД происходит постепенно. В первую очередь следуйте советам Вашего врача. Большинство пациентов чувствуют себя «защищенными» от болезни и имеют возможность возвратиться к полноценной активной жизни.
После заживление раны болевые ощущения маловероятны, некоторое время сохранится дискомфорт в месте стимулятора при подъеме руки. Как правило, многие пациенты забывают о том, что у них имплантирован ИКД. После формирования рубца остается лишь тонкая светлая полоска.
ВНИМАНИЕ: Проконсультируйтесь с врачом, если у Вас сохраняется боль после заживления раны.
При выписке из больницы
Ваш врач расскажет вам каким швом зашиты края раны в месте имплантированного ИКД. В большинстве случаев, для шва кожи применяются «рассасывающиеся» нити, которые не удаляются в виду их полного растворения в тканях через несколько недель. В редких случаях, применяются одинарные швы, которые необходимо удалить через 7-10 дней после операции. В течение нескольких дней Вы будете испытывать боль в области имплантированного ИКД и шва кожи.
Всегда следуйте инструкциям Вашего врача, пока не достигнете полного восстановления и не возобновите нормальную трудовую деятельность.
Некоторое время после операции Вы, очевидно, будете осознавать, что Вам имплантирован ИКД. Это нормальное чувство и обычно со временем оно проходит. В первые дни могут возникнуть неприятные ощущения в области разреза. Эта область может покраснеть и воспалиться. В некоторых случаях наблюдается повышение температуры. Обычно все эти явления лечатся лекарственными препаратами, которые Вам назначит доктор.
Иногда возникает «подергивание» над местом расположения стимулятора.
Это совершенно безопасно и вызвано мизерным электрическим током, вырабатываемым ИКД, который может возбуждать окружающую ткань. Через некоторое время такие явления обычно самопроизвольно исчезают, либо устраняются путем перепрограммирования ИКД.
Подобного рода осложнения возникают у незначительного процента больных. При этом подавляющее большинство обладателей электрокардиостимулятора не имеют абсолютно никаких проблем со своими приборами.
Обязательным будет проведение антибактериальной терапии и изменение схемы ранее (до операции) назначенной лекарственной терапии. Очень часто отменяется, либо уменьшается прием гипотензивных препаратов. Это обусловлено тем, что при регулярном сердечном ритме, генерируемым ИКД, стабилизируются показатели артериального давления до нормальных величин.
Вскоре Вы начнете забывать, что носите в себе искусственный электрокардиостимулятор. Симптомы, указывающие на нарушение сердечного ритма, будут уменьшаться и вскоре исчезнут совсем. Постепенно, по мере улучшения самочувствия и следуя советам своего врача, Вы сможете вернуться к своим обычным делам.
Некоторые рекомендации для быстрого восстановления:
• применение ванн, физические упражнения должны регламентироваться врачом;
• в течение несколько недель постарайтесь не поднимать ничего тяжелого;
• движения руки не должны вызывать боль в области ЭКС;
• не носите тесную одежду, которая может раздражать кожу над ЭКС;
• избегайте любых контактов, которые могут травмировать мягкие ткани над ИКД.
При посещении врача, обязательно сообщите ему о том, что у Вас имплантирован ИКД.
ВНИМАНИЕ: Сообщите немедленно своему врачу, если в месте имплантированного ИКД появилось покраснение, припухлость, увеличение температуры или появились выделения из послеоперационного шва. Это может указывать на инфекционный процесс и иметь серьезные последствия.
Обратитесь к врачу, если Ваша рука опухла и сохраняется боль и если у Вас отмечается повышение температуры через несколько дней после операции.