В Европе и США существуют специально разработанные шкалы для оценки сердечно-сосудистого риска, основные из них – Фрамингемская шкала и шкала SCORE. Они позволяют с точностью до нескольких процентов спрогнозировать риск инфаркта или другого поражения сердца в ближайшие 10 лет. В некоторой степени эти шкалы применимы и к другим странам, но лишь после тщательной калибровки и модификации. Для России такой шкалы не разработано.
Факторы риска ишемической болезни сердца принципиально подразделяются на устранимые и неустранимые.
Устранимые факторы риска:
- Курение
- Повышенное артериальное давление
- Повышенный холестерин крови
- Сахарный диабет или повышенный сахар крови
- Неправильное питание
- Избыточный вес и ожирение
- Низкая физическая активность
- Злоупотребление алкоголем
Главной задачей предупреждения развития ишемической болезни сердца является устранение или максимальное снижение величины тех факторов риска, для которых это возможно. Для этого еще до появления первых симптомов необходимо придерживаться рекомендаций по модификации образа жизни.
Профилактика ИБС
Когда начинать профилактику ИБС
Причины, вызывающие развитие
заболевания, можно условно разделить на три категории. Лицам, входящим хотя бы в одну из этих групп, следует особенно тщательно следить за
состоянием
здоровья и регулярно наблюдаться у врача.
Факторы риска развития ИБС
- Биологические: пожилой и преклонный возраст, пол человека (к ишемии больше предрасположены мужчины).
- Биохимические и физиологические: дислипидемия (нарушение метаболизма жиров), гипертоническая болезнь, ожирение, сахарный диабет и нарушение толерантности к глюкозе.
- Поведенческие: курение, пристрастие к спиртному, неправильное питание, гиподинамия, подверженность стрессам.
Чаще всего ранние ишемические
изменения в сосудах появляются из-за поведенческих факторов — неправильного питания, наличия вредных привычек и гиподинамии (снижения двигательной активности). Поэтому чем раньше начинать
комплекс
специальных профилактических мер, тем больше вероятность свести риск серьезной патологии сердца и сосудов к минимуму.
Самая надежная профилактика ишемии — здоровый образ жизни
Первичная профилактика ИБС
представляет собой перечень правил, совокупность которых называют здоровым образом жизни. Их рекомендовано соблюдать не только людям из группы риска, но и любому человеку. Это простые и эффективные меры, помогающие избежать проблем с сердцем и сосудами.
Вторичной
называют
профилактику
, которая направлена на снижение риска
развития
осложнений уже имеющегося заболевания. Эти меры нужно осуществлять с момента постановки диагноза независимо от возраста.
Особо тщательно и к первичной
, и к
вторичной профилактике
следует относиться людям старше 40 лет — в рамках контроля состояния сердечно-сосудистой системы.
Модификация образа жизни
- Отказ от курения. Полное прекращение курения, в том числе пассивного. Общий риск смертности у тех, кто бросил курить, снижается в два раза в течение двух лет. Через 5 – 15 лет он выравнивается с риском у тех, кто никогда не курил. Если вы самостоятельно не можете справиться с этой задачей, обратитесь к специалисту за консультацией и помощью.
- Физическая активность. Всем больным с ИБС рекомендуется ежедневная физическая активность в умеренном темпе, например ходьба, – не менее 30 минут в день, домашние занятия, такие как уборка, работа в саду, ходьба от дома до работы. По возможности 2 раза в неделю рекомендованы тренировки на выносливость. Пациенты с высоким уровнем риска (например, после инфаркта или с сердечной недостаточностью) нуждаются в разработке индивидуальной программы физической реабилитации. Ее необходимо придерживаться всю жизнь, периодически изменяя по рекомендации специалиста.
Клинические рекомендации по профилактике сердечно-сосудистых заболеваний
Терапия сердечных патологий может включать прием медикаментов и витаминов для поддержания здоровья больного. Назначаются лекарства для профилактики сердечно-сосудистых заболеваний. При проявлениях атеротромбоза проводят антитромботическую терапию и прописывают антиагреганты – средства, подавляющие склеивание клеток крови. Так нередко назначают аспирин для профилактики сердечно-сосудистых заболеваний, а вместе с ним препараты калия и магния. Какие еще лекарства прописывают:
- средства для укрепления сосудов и сердца;
- гиполипидемические средства;
- таблетки при сахарном диабете;
- препараты, стабилизирующие давление;
- лекарства при наличии изменений в стенках сосудов.
Профилактика сердечно-сосудистых заболеваний – препараты
Таблетки для профилактики сердечно-сосудистых заболеваний – часть терапии, направленная на избавление от патологии-провокатора и изменения состояния больного в лучшую сторону. В профилактике и лечении сердечных патологий зарекомендовали себя следующие препараты:
- КардиоАктив, поддерживающий нормальную работу сердца и сосудов.
- Кедровое масло с боярышником для профилактики нарушений сердечного ритма.
- Нормолит. Улучшает циркуляцию крови и укрепляет сосуды.
- Гинкго Билоба Плас (Ginko Biloba Plus) – оптимизирует кровообращение.
- Корватон. Способствует снижению сопротивления в кровеносных сосудах.
- Анаприлин. Бета-блокатор, регулятор АД.
- Кардиолептин и Кардио Саппорт – средства против атеросклероза. Нормализуют сердечный ритм, АД и обмен веществ в миокарде.
- Ловастин и Фенофибрат, препараты для коррекции уровня холестерина в крови.
Витамины для профилактики сердечно-сосудистых заболеваний
Иногда медицинская профилактика сердечно-сосудистых заболеваний включает прием не только лекарств, но и вспомогательных средств – витаминов, микроэлементов. Рекомендуется принимать их людям старше 35 лет, спортсменам, работникам вредных производств, перенесшим операции и т.д. Для сердца и сосудов полезны следующие витамины и микроэлементы:
- магний – стабилизатор АД;
- кальций, укрепляющий сосудистые стенки;
- фосфор, строительный материал для мембран клеток;
- калий – полезен для сокращений миокарда;
- ретинол или витамин А, препятствующий развитию атеросклеротических процессов;
- витамин Е, защищает ткани сосудов и сердца;
- аскорбиновая кислота – укрепляет сосуды, препятствует образованию холестерина и др.
Диета для профилактики сердечно-сосудистых заболеваний
Задаваясь вопросом, как сохранить здоровое сердце, люди пытаются вести здоровый образ жизни и начинают, как правило, с правильного питания. Врачами давно разработана «диета №10», которая улучшает кровообращение и устраняет первые признаки болезней сердца.
Тем, кто числится в группе риска, необходимо постоянно соблюдать особую диету, руководствуясь основными принципами питания:
- Сократить потребление животного жира: свинины, жирной птицы, консервов, колбас, копченостей, сала и пр. Эти продукты богаты холестерином, который откладывается в сосудах.
- Ограничить или полностью исключить возбуждающие нервную систему кофеин и кофеиносодержащие напитки (коктейли, энергетики, колу), которые увеличивают ЧСС, нагружая сердечную мышцу.
- Уменьшить количество потребляемой соли, что автоматически уменьшает жидкость в организме.
- Питаться дробно. Это значит, есть 4-5 раз в день, но немного пищи.
- Разнообразить рацион растительным маслом и рыбьим жиром, богатых необходимыми кислотами Омега-3.
Правильное питание, активный образ жизни, адекватная диагностика сопутствующих заболеваний, которые приводят к нарушениям работы сердца – все это помогает заметить и вовремя устранить ССЗ. Профилактика сердечно-сосудистых заболеваний должна проводиться всеми людьми вне зависимости от возраста, но особенно внимательно к своему здоровью нужно относиться тем, кто имеет риск столкнуться с ними по медицинским показаниям.
Источник: https://womanadvice.ru/profilaktika-serdechno-sosudistyh-zabolevaniy-luchshie-metody
Диета при ИБС
Диета. Целью является оптимизация питания. Необходимо уменьшить количество твердых животных жиров, холестерина, простых сахаров. Снизить потребление натрия (поваренной соли). Уменьшить общую калорийность рациона, особенно при избыточной массе тела. Для достижения этих целей необходимо придерживаться следующих правил:
- Исключить или максимально ограничить потребление любого животного жира: сала, сливочного масла, жирного мяса.
- Ограничить (а лучше полностью исключить) жареные продукты.
- Ограничить количество яиц до 2 штук в неделю или меньше.
- Снизить употребление поваренной соли до 5 г в день (солить в тарелке), а у больных гипертонией до 3 и менее грамм в день.
- Максимально ограничить кондитерские изделия, пирожные, торты и т.п.
- Увеличить потребление злаков, по возможности минимально обработанных.
- Увеличить количество свежих овощей и фруктов.
- Есть морскую рыбу как минимум три раза в неделю вместо мяса.
- Включить в рацион омега-3 жирные кислоты (океаническая рыба, рыбий жир).
Такая диета обладает высоким защитным действием для сосудов и предотвращает дальнейшее развитие атеросклероза.
Снижение веса. Целями программы снижения веса при ИБС является достижение индекса массы тела в пределах 18,5 – 24,9 кг/м2 и окружности живота менее 100 см у мужчин и менее 90 см у женщин. Для достижения этих показателей рекомендуется увеличить физическую активность, снизить калорийность пищи, а при необходимости разработать индивидуальную программу снижения веса и придерживаться ее. На первом этапе необходимо снизить вес хотя бы на 10% от первоначального и удерживать его.
При сильном ожирении необходимо обращение к специалисту диетологу и эндокринологу.
Снижение потребление алкоголя. В соответствии с последними рекомендациями ВОЗ количество принятого алкоголя не должно превышать одной бутылки сухого вина в течение недели.
ПРОФИЛАКТИКА ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА В КЛИНИЧЕСКОЙ ПРАКТИКЕ
Вторичная профилактика
Важнейшим объектом превентивной кардиологии являются лица с ИБС или другими симптомами атеросклеротического поражения сосудов (вторичная профилактика). Для таких пациентов основные профилактические мероприятия должны быть следующими: 1. 1.Изменение образа жизни.
• Отказ от курения в любом виде. • Диета: потребление жиров должно быть на уровне 30% и менее от общей энергетической емкости, потребление холестерина — менее 300 мг в день. Насыщенные жиры должны составлять не более одной трети, с заменой их моно- и полиненасыщенными жирами из овощей и морских продуктов. Основными продуктами питания должны стать овощи, фрукты, крупы. При избыточной массе общий калораж пищи должен быть уменьшен, так же как и потребление соли и алкоголя при повышенном АД. • Для улучшения физического состояния свободное время следует проводить активно.
2. Борьба с факторами риска.
• Изменение образа жизни с целью нормализации массы тела, гиперлипидемии, гипертонии. Лекарственный контроль гиперлипидемии и гипертонии необходим в том случае, если коррекция образа жизни не приносит желаемых результатов. • Поддержание оптимального уровня сахара в крови и тщательный контроль других факторов риска при диабете. • Снижение тенденции к тромбообразованию через отказ от курения, изменения в потреблении жиров в соответствии с данными ранее рекомендациями. Женщинам детородного возраста следует избегать приема оральных контрацептивов.
3. Прием лекарственных препаратов.
• Аспирин следует принимать почти всем пациентам. • Блокаторы бета-адренорецепторов рекомендованы большинству больных, перенесших инфаркт миокарда, особенно это касается группы высокого риска. • Ингибиторы фермента, конвертирующего ангиотензин, показаны лицам с нарушенной функцией левого желудочка. • Антикоагулянты рекомендованы лицам с обширным инфарктом миокарда, осложнившимся развитием аневризмы или нарушениями сердечного ритма, при которых велик риск развития тромбоэмболических осложнений.
4. Оценка риска у близких родственников, особенно при подозрении семейной гиперлипидемии.
ПЕРВИЧНАЯ ПРОФИЛАКТИКА У ЛИЦ ВЫСОКОГО РИСКА БЕЗ ЯВНЫХ ПРОЯВЛЕНИЙ АТЕРОСКЛЕРОЗА
Основные принципы при проведении первичной профилактики остаются прежними. В целом, если риск развития ИБС составляет 20% и более, необходимо предпринять интенсивные меры, направленные на борьбу с факторами риска. Место аспирина в первичной профилактике ИБС до настоящего времени не установлено.
МЕРЫ ПО БОРЬБЕ С РИСКОМ ОБРАЗ ЖИЗНИ КУРЕНИЕ
Настойчивые, четкие и одновременно сочувственные рекомендации врача, вероятно, единственный эффективный способ заставить больного отказаться от курения. Эти рекомендации должны быть составной частью мероприятий, направленных на борьбу с общим риском. Мероприятия по борьбе с курением и способы контроля за их исполнением должны быть согласованы с пациентом. Существенную помощь больным могут оказать специально обученный медицинский персонал, программы по борьбе с курением, а также специализированные медицинские пункты. Семья пациента также может стать для него большой поддержкой. В целом, политика, направленная на запрет курения в медицинских учреждениях, во всех общественных заведениях, способствует созданию свободной от курения среды. Жевательные резинки и трансдермальные пластыри, содержащие никотин, могут помочь избежать синдрома отмены, но их применение небезопасно для
Таблица 3. Гиполипидемическая диета (составлена на основании рекомендаций ЕОА)
| Рекомендуемые продукты (1) | Продукты, потребление которых следует ограничить (2) | Продукты, потребление которых не рекомендовано (3) | |
| Хлеб | Хлеб грубого помола, крупяные хлопья, каша, макароны, хрустящие хлебцы, маца, рис | Кроусаны, бриоши | |
| Продукты на каждый день | Снятое молоко, сыры с очень низкой жирностью, например: крестьянский сыр или кварк, йогурт с очень низкой жирностью, яичный белок, заменители яиц | Полуснятое молоко, сыры со сниженным содержанием жира.например: Бро, Камамбер, Эдем, Года, Фета, йогурт с Рикота, низким содержанием жира, два целых яйца в неделю | Цельное молоко, концентрированное молоко, сливки, заменители молока, жирные сорта сыров и йогуртов |
| Супы | Супы-консоме, овощные супы | Густые супы, жирные супы | |
| Рыба | Белая рыба, жирная рыба (приготовленная в гриле, вареная, копченая). Не употреблять кожу рыбы (кожу сардин, снетков) | Рыба жаренная на подходящем масле | Икра, рыба, жаренная на неизвестном или неподходящем масле или жире |
| Море-продукты | Устрицы, гребешки | Двустворчатые моллюски, омары, креветки | Креветки, в том числе пильчатые, кальмары |
| Мясо | Индейка, цыпленок, телятина, дичь, крольчатина, молодая баранина | Очень постная телятина, ветчина, бекон, баранина, (один или 2 раза в неделю). Телятина, сосиски из цыплят, печень 2 раза в месяц | Утки, гуси, все сорта жирного мяса, обычные сосиски, салями, мясные пироги, шпик, кожаптицы |
| Жиры | Полиненасыщенное масло, например: подсолнечное, кукурузное, ореховое, соевое; мононенасыщенное масло (оливковое, рапсовое). Мягкий маргарин с низким содержанием жира, сделанный на основе этих масел | Масло, нутряное сало, лард, жир, пальмовое масло, тяжелые сорта маргарина | |
| Фрукты и овощи | Все свежие и замороженные овощи, особенно бобовые: фасоль, высушенная фасоль, чечевица, горох, кукуруза, вареный картофель или картофель в мундире; все свежие или высушенные фрукты, консервированные несладкие фрукты | Жареный картофель, картофельные хлопья, приготовленные на подсолнечном масле | Жареный картофель или картофельные хлопья, овощи или рис, жаренный на неизвестном или неподходящем масле или жире хрустящий картофель, печеные чипсы, соления (консервированные овощи) |
| Десертные | Сорбит, желе, пудинги на основе снятого молока, фруктовые салаты, меренга | Мороженое, пудинги, клецки, соусы, приготовленные на основе сливок или масла | |
| Бакалея | Пирожное, бисквиты, приготовленные на маргарине или масле, содержащем ненасыщенные жиры | Фабричное пирожное, бисквиты, пироги, закуски и пудинги | |
| Кондитерские изделия | Восточные сладости, нуга, леденцы | Марципан, халва | Шоколад, конфеты из сахара и масла, помадка, мякоть кокоса, конфеты из жженого сахара и масла |
| Орехи | Грецкие орехи, миндаль, каштаны | Бразильский орех, арахис, фисташки | Кешью, кокос, соленые орешки |
| Напитки | Чай, молотый и быстрорстворимый кофе, легкие диетические напитки | Алкоголь, жидкий шоколад с низким содержанием жира | Жидкий шоколад, кофе по-ирландски, солодовые напитки с высоким содержанием жира, сваренный кофе |
| Приправы | Перец, горчица, специи | Салатные соусы с низким содержанием жира | Досаливание пищи, соусы для салатов, майонез для салатов |
(1) Продукты, рекомендованные к употреблению, содержат мало жиров и/или много клетчатки. Эти продукты должны быть основой гиполипидемической диеты. (2) Продукты, потребление которых следует ограничить, содержат ненасыщенные жиры или небольшие количества насыщенных жиров. При соблюдении гиполипидемической диеты потребление этих продуктов должно быть ограничено. (3) Продукты, потребление которых не рекомендовано, содержат большое количество ненасыщенных жиров и холестерина. При соблюдении гиполипидемической диеты эти продукты по возможности должны быть полностью исключены из рациона. пациентов с сердечно-сосудистыми заболеваниями в том случае, если они продолжают курить.
ИЗМЕНЕНИЯ В ДИЕТЕ
Изменения, которые необходимо внести в диету конкретного больного, зависят от его массы тела, уровня липидов плазмы, уровня АД и величины общего риска. • Питание должно быть разнообразным. • При избыточной массе — ограничение калорийной пищи. На жиры не должно приходиться более 30% калорий. • Насыщенные жиры в рационе должны составлять не более одной трети, при этом их следует частично заменить на поли- и мононенасыщенные жиры. • Преимущественное употребление фруктов, овощей, круп. • Ограничить потребление алкоголя до 10-30 мг в день (от 1 до 3 стандартных мер спирта, или 1 — 3 стакана вина, или 1 — 3 бутылки пива). • Менее 5 г соли в день при повышении АД. Врач должен осознавать, что данные мероприятия эффективны лишь тогда, когда он, не жалея времени, дает подробные рекомендации по питанию (прибегая, в случае необходимости, к помощи диетолога), а затем, в течение длительного времени следит за их исполнением, оказывая пациенту необходимую поддержку. Более детальные рекомендации по гиполипидемической диете представлены в табл. 3.
ФИЗИЧЕСКАЯ НАГРУЗКА
Регулярные занятия аэробикой снижают массу тела, уровень липидов в плазме крови, уровень АД, нормализуют показатели теста толерантности к углеводам, чувствительность к инсулину, способствуют снятию эмоционального напряжения. Возможно также, что регулярная физическая нагрузка оказывает прямое за- щитное действие в отношении обострения ИБС и способствует ремиссии после перенесенного заболевания. Программа физических тренировок должна учитывать возраст конкретного пациента, наличие или отсутствие сердечнососудистых заболеваний, уровень его общей физической подготовки и интересы. Наличие исходной ЭКГ необходимо у лиц с заболеваниями сердца и сосудов, лиц, относящихся к группе высокого риска, и лиц старше 40 лет. Минимальная длительность нагрузки составляет 30 мин 4 или 5 раз в неделю, с 5 10-минутными фазами разогрева и остывания соответственно перед началом и в конце тренировок. Частота сердечных сокращений (ЧСС) равная 60% или 75% от максимального уровня ЧСС для данного возраста вызывает легкую одышку без чрезмерной усталости. Данный уровень ЧСС во время занятий аэробикой не приемлем для лиц, получающих блокаторы бета-адренорецепторов. Достижение такого уровня интенсивности физической нагрузки не должно быть сверхзадачей и для пациентов с ИБС. У этих больных большую пользу принесет меньший уровень физической нагрузки.
ПОДХОДЫ К ЛЕЧЕНИЮ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ
Необходимо оценить общий риск развития сердечно-сосудистых заболеваний и выделить его главные составляющие. Активные профилактические мероприятия по борьбе со всеми имеющимися у данного больного факторами риска необходимы в том случае, когда риск развития ИБС в течение 10 лет превышает 20% или превысил таковой, если бы больному было 60 лет. Наличие клинических проявлений заболеваний сосудов увеличит риск возникновения ИБС у абсолютного большинства лиц более чем на 20% и у многих более чем на 40%.
Рисунок 3. Подходы к лечению артериальной гипертензии. Печатается по WHO/ISH Guide Lines (20), 1993.
Участие в мультидисциплинарных реабилитационных программах позволяет лицам, относящимся к группам высокого риска, пациентам с сердечно-сосудирстыми заболеваниями, больным, перенесшим операцию на сердце, получить исчерпывающую информацию о факторах риска.
АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ
На рис. 3 представлена схема лечения артериальной гипертензии строго в соответствии с оценкой общего риска развития сердечнососудистых заболеваний. После оценки данного показателя необходимо исследовать состояние органов-мишеней. Обязательный врачебный осмотр включает изучение состояния глазного дна, анализ мочи на белок (даже незначительная протеинурия может указывать на неблагоприятный прогноз), уровень креатинина в крови. Гипертрофия левого желудочка — ранний показатель вовлеченности миокарда в патологический процесс при артериальной гипертензии. Наличие и выраженность гипертрофии миокарда определяются с помощью электрокардиографии, рентгенографии или эхокардиографии. Повышенное АДс также тесно связано с высоким риском, как и повышенное диастолическое, однако, только недавно были получены убедительные результаты, указывающие на необходимость лечения систолической артериальной гипертензии. В настоящее время повышенному систолическому и диастолическому АД уделяется одинаковое внимание (см. рис. 3), несмотря на то, что, по современным данным, результаты, подтверждающие благоприятный прогноз при лечении изолированной систолической артериальной гипертензии, получены только у лиц пожилого возраста. ИЗМЕНЕНИЕ ОБРАЗА ЖИЗНИ (НЕФАРМАКОЛОГИЧЕСКОЕ ЛЕЧЕНИЕ)
Изменение образа жизни в ряде случаев позволяет избежать или свести к минимуму лекарственную терапию. Все больные с артериальной гипертензией должны придерживаться рекомендаций, направленных на коррекцию образа жизни. Ключевыми являются следующие положения: • Снижение массы тела у лиц с избыточной массой. • Потребление соли должно быть менее 5 г в день. • Снижение потребления алкоголя. • Регулярные занятия аэробикой. • Настоятельные рекомендации по коррекции других факторов риска, особенно курения и гиперлипидемии. • Избегать таких провоцирующих факторов, как прием оральных контрацептивов и лекарств, которые могут задерживать жидкость в организме (например, нестероидные противовоспалительные средства).
| ПОДХОДЫ К ЛЕЧЕНИЮ ГИПЕРЛИПИДЕМИИ Необходимо оценить общий риск развития сердечнососудистых заболеваний и выделить его главные составляющие. Активные профилактические мероприятия по борьбе со всеми имеющимися у данного больного факторами риска необходимы в том случае, когда риск развития ИБС в течение 10 лет превышает 20% или превысил таковой, если бы больному было 60 лет. Наличие клинических проявлений заболеваний сосудов увеличит риск возникновения ИБС у абсолютного большинства лиц более чем на 20% и у многих более чем на 40%.
• Диета — краеугольный камень лечения • Рекомендации по коррекции основных факторов риска включают: отказ от курения, снижение массы тела, менее 30% от общего калоража пищи должно приходиться на жиры (из которых менее 1/3 насыщенные), контроль уровня АД и регулярные физические нагрузки. • Решение о начале лечения гиперлипидемии не должно основываться только на однократном измерении уровня холестерина, так как его вариабельность при лабораторном определении может составить 0,5 ммоль/л (20 мг/дл) и более. • При гипертриглицеридемии необходимо определить уровни других липидов (снижение уровня холестерина ЛПВП). Ограничение калорийности пищи и употребление алкоголя часто помогает снизить уровень триглицеридов. • Значимость лекарственной терапии гиперлипидемии у лиц пожилого возраста и женщин не известна. Рисунок 4. Подходы к лечению гиперлипидемии. |
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ
В большинстве рандомизированных исследований, посвященных оценке эффективности антигипертензивной терапии диуретиками, препаратами центрального действия, вазодилататорами, блокаторами бета-адренергических рецепторов или их различными комбинациями, было показано, что благоприятный прогноз зависит от эффективности лечения, а не от выбора того или иного класса лекарственных средств. При лечении артериальной гипертензии рекомендуется использовать: • Диуретики • Блокаторы бета-адренергических рецепторов • Ингибиторы ангиотензинпревращающего фермента, антагонисты кальция, блокаторы альфаадренорецепторов • В том случае, если с помощью монотерапии не удается контролировать уровень АД, следует использовать комбинации препаратов, эффективность которых доказана. Такими комбинациями являются: диуретики в сочетании с ингибиторами ангиотензинпревращающего фермента; блокаторами бета- или альфаадренергических рецепторов; блокаторы бетаадренергических рецепторов вместе с производными дигидропиридина; ингибиторы ангиотензинпревращающего фермента в сочетании с антагонистами кальция.
ЦЕЛИ АНТИГИПЕРТЕНЗИВНОЙ ТЕРАПИИ
1. Снижение общего риска развития сердечнососудистых заболеваний. 2. У большинства лиц с артериальной гипертензией уровень АД следует снижать до показателей менее чем 140/96 мм рт. ст. Необходимо иметь в виду, что у больных с тяжелым поражением сосудов это снижение должно быть постепенным.
УРОВНИ ЛИПИДОВ В ПЛАЗМЕ КРОВИ
На рис. 4 показаны основные подходы к лечению гиперлипидемий. Следует еще раз подчеркнуть важность оценки всех факторов риска, имеющихся у конкретного больного. Оценка общего риска развития ИБС является основой при проведении профилактических мероприятий, направленных на борьбу с гиперлипидемиями. Определеыние уровня липидов в плазме крови позволяет точнее установить риск развития ИБС, что в первую очередь показано лицам с высоким уровнем холестерина в плазме крови и тем, кто относится к группе высокого риска. Низкий уровень холестерина ЛПВП увеличивает этот риск. Соотношение между уровнем общего холестерина в плазме крови и уровнем холестерина ЛПВП меньшее или равное 5 также свидетельствует о повышенном риске. Определение данного показателя особенно важно у лиц с уровнем общего холестерина в плазме крови в пределах от 5 до 6,5 ммоль/л (200 — 250 мл/дд). Изолированная триглицеридемия не является значимым фактором риска, однако она часто сочетается с такими важными обстоятельствами развития ИБС, как низкий уровень холестерина ЛПВП, комбинированная семейная гиперлипидемия, ожирение, инсулинрезистентность, повышенное потребление алкоголя. Вторичная гиперлипидемия встречается достаточно часто. При проведении гиполипидемической терапии следует учитывать возможные причины, приведшие к ее возникновению. Наиболее частыми причинами являются следующие:
| Причина | Способы диагностики |
| Ожирение | Взвешивание, индекс массы тела |
| Повышенное потребление алкоголя | Анамнез, определение гамма глютамата |
| Гипотиреоидизм | T4, тиреотропный гормон |
| Диабет | Определение сахара в крови и моче |
| Болезни почек | Анализ мочи, креатинин в сыворотке крови |
| Болезни печени | Исследование функции печени |
Семейную гиперлипидемию следует рассматривать как одну из самых неблагоприятных причин, особенно у лиц с семейным анамнезом, отягощенным в отношении раннего поражения сосудов. Всем больным вначале даются рекомендации по диете. Они включают советы, направленные на борьбу с ожирением, и диетические разработки, описанные выше. Ограничение калорийности пищи и употребления алкоголя часто помогают снизить уровень триглицеридов. Большинство рандомизированных контролируемых исследований по изучению прогностической значимости снижения уровня липидов в плазме крови выполнены у лиц среднего возраста. Данных, касающихся действенности лекарственной терапии гиперлипидемий у лиц пожилого возраста и женщин, крайне мало. У женщин лекарственная терапия показана больным семейной гиперлипидемией, ИБС и лицам, относящимся к группе очень высокого риска.
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ
Ионообменные смолы снижают уровень общего холестерина, холестерина ЛПНП. Уровень триглицеридов может несколько возрастать. Побочные действия на желудочно-кишечный тракт ограничивают их применение. Ингибиторы ГМГ-СоА-редуктазы (статины) — значительно снижают уровень общего холестерина, холестерина ЛПНП, умеренно снижают уровень триглицеридов, незначительно повышает уровень холестерина ЛПВП. Производные фиброевой кислоты (фибраты) — снижают уровень триглицеридов, умеренно снижают уровни общего холестерина, холестерина ЛПНП, повышают уровень холестерина ЛПВП. Никотиновая кислота — снижает уровень общего холестерина, холестерина ЛПНП, триглицеридов, повышает уровень холестерина ЛПВП. Побочные действия ограничивают ее применение. Ионообменные смолы могут быть использованы в комбинации с другими лекарственными средствами (смолы следует принимать отдельно от других препаратов, так как они нарушают реабсорбцию). Комбинация статинов с фибратами или никотиновой кислотой повышает риск развития миопатии, поэтому такие комбинации следует применять с осторожностью.
КОНТРОЛЬ УРОВНЯ ГЛЮКОЗЫ В КРОВИ ПРИ ДИАБЕТЕ
Контроль уровня глюкозы в крови осуществляется идеально, если: • Уровень глюкозы в крови натощак менее 7 ммоль/л (125 мг/дл); уровень глюкозы в крови после еды менее 10 ммоль/л (180 мг/дл). • Удается избежать серьезных проявлений гипогликемии и снижения уровня глюкозы в крови менее 3 ммоль/л (55 мг/дл). • Гликозинированный гемоглобин (Нb А1c) на верхней границе нормы (норма указывается лабораторией).
Контроль основных показателей
Артериальное давление. Если оно в пределах нормы, необходимо проверять его два раза в год. Если артериальное давление повышено, необходимо принять меры по рекомендации врача. Очень часто требуется длительный прием лекарств, снижающих давление. Целевой уровень давления – менее 140/90 мм.рт.ст у людей без сопутствующих заболеваний, и менее 130/90 у людей с сахарным диабетом или заболеваниями почек.
Уровень холестерина. Ежегодное обследование должно включать анализ крови на холестерин. Если он повышен, необходимо начать лечение по рекомендации врача.
Сахар крови. Контролировать уровень сахара крови особенно тщательно нужно при наличии диабета или склонности к нему, в таких случаях необходимо постоянное наблюдение врача эндокринолога.
Как избежать сердечно-сосудистых заболеваний?
Комплекс профилактических мероприятий для каждого индивидуален. Все меры направлены на устранение или минимизацию влияния ССЗ. Стратегия может быть направлена на изменение образа жизни и окружающей обстановки. Если риск высок, в планах – снижение уровня опасных факторов. При необходимости оба направления взаимно дополняют друг друга. Как правило, профилактика заболеваний сердечно-сосудистой системы проводится на нескольких уровнях. Условно ее разделяют на две группы: первичная и вторичная.
Первичная профилактика сердечно-сосудистых заболеваний
Меры профилактики должны проводиться всю жизнь. Чтобы предотвратить болезни сердца и сосудов, необходимо рационализировать режим труда и отдыха, увеличить физическую активность, отказаться от алкоголя и курения, нормализовать рацион питания и массу тела.
Для первичной профилактики подойдут такие меры, как:
- Правильное питание – ограничение потребления соли, насыщенных жиров и прием здоровых, а также фруктов, зеленых овощей, ягод, бобовых.
- Лечебная физкультура, которая усиливает кровообращение и насыщает организм кислородом.
- Отказ (полный или частичный) от вредных привычек.
- Регулярное обследование.
Вторичная профилактика сердечно-сосудистых заболеваний
Профилактика болезней сердечно сосудистой системы на втором этапе предполагает мероприятия, проводимые под присмотром врачей. Болезни и предболезни своевременно выявлены, пациент обследован и ему назначено адекватное лечение. Терапевтическая цель – снизить риск прогрессирования имеющейся патологии и развития осложнений, улучшить качество жизни. Профилактика сердечно-сосудистых заболеваний проводится у людей, которые находятся в группе риска.
Возможные меры:
- Снизить лишний вес, если он имеется.
- Контролировать давление.
- Сократить потребление соли.
- Контролировать гликемию.
- Соблюдать гипохолестериновую диету.
- Избегать стрессов.
Третичная профилактика сердечно-сосудистых заболеваний
На завершающем этапе (третьем) профилактика сердечно-сосудистых патологий подразумевает меры врачебного вмешательства и борьбу с осложнениями. Действия направлены на задержку прогрессирования заболевания, предотвращение инвалидности.
Большую роль в третичной профилактике играет кардиолог:
- Больных, находящихся под его наблюдением, он консультирует и организовывает школы здоровья.
- Проводит диспансерное наблюдение пациентов.
- Когда имеется заболевание, которое может привести к развитию ССЗ, необходимо врач контролирует его течение.
Источники
- Arkhipova NV., Argunova YA., Pomeshkina EE. . // Vopr Kurortol Fizioter Lech Fiz Kult — 2022 — Vol98 — N2 — p.65-69; PMID:33899454
- Powell-Wiley TM., Poirier P., Burke LE., Després JP., Gordon-Larsen P., Lavie CJ., Lear SA., Ndumele CE., Neeland IJ., Sanders P., St-Onge MP. Obesity and Cardiovascular Disease: A Scientific Statement From the American Heart Association. // Circulation — 2022 — Vol — NNULL — p.CIR0000000000000973; PMID:33882682
- Chen L., Han X., Li Y., Zhang C., Xing X. Complications of Cardiovascular Events in Patients Hospitalized with Influenza-Related Pneumonia. // Infect Drug Resist — 2022 — Vol14 — NNULL — p.1363-1373; PMID:33859482
- Li S., Luo C., Chen H. Risk factors of in-stent restenosis in patients with diabetes mellitus after percutaneous coronary intervention: A protocol for systematic review and meta-analysis. // Medicine (Baltimore) — 2022 — Vol100 — N15 — p.e25484; PMID:33847656
- Cao Z., Li S., Yang H., Xu C., Zhang Y., Yang X., Yan T., Liu T., Wang Y. Associations of behaviors, biological phenotypes and cardiovascular health with risks of stroke and stroke subtypes: A prospective cohort study. // EClinicalMedicine — 2022 — Vol33 — NNULL — p.100791; PMID:33842871
- Santi RL., Márquez MF., Piskorz D., Saldarriaga C., Lorenzatti A., Wyss F., Martín AV., Perales JS., Arcela JC., de Lourdes Rojas Gimon E., Sambadaro G., Perez GE., Mendoza I., Lanas F., Flores R., Liprandi AS., Alexander B., Baranchuk A. Ambulatory Patients with Cardiometabolic Disease and Without Evidence of COVID-19 During the Pandemic. The CorCOVID LATAM Study. // Glob Heart — 2022 — Vol16 — N1 — p.15; PMID:33833939
- Mehta A., Rigdon J., Tattersall MC., German CA., Barringer TA., Joshi PH., Sperling LS., Budoff MJ., Bertoni A., Michos ED., Blaha MJ., Stein JH., Shapiro MD. Association of Carotid Artery Plaque With Cardiovascular Events and Incident Coronary Artery Calcium in Individuals With Absent Coronary Calcification: The MESA. // Circ Cardiovasc Imaging — 2022 — Vol14 — N4 — p.e011701; PMID:33827231
- Li C., Wang S., Du M., Wei Y., Jiang S. Clinical Characteristics and Controllable Risk Factors of Osteoporosis in Elderly Men with Diabetes Mellitus. // Orthop Surg — 2022 — Vol — NNULL — p.; PMID:33821551
- Abu-El-Ruz R., Abdel-Rahman ME., Atkin SL., Elrayess MA. Comparing Levels of Metabolic Predictors of Coronary Heart Disease between Healthy Lean and Overweight Females. // Metabolites — 2021 — Vol11 — N3 — p.; PMID:33804097
- Eckardt I., Buschhaus C., Nickenig G., Jansen F. Smartphone-guided secondary prevention for patients with coronary artery disease. // J Rehabil Assist Technol Eng — 2022 — Vol8 — NNULL — p.2055668321996572; PMID:33796334
Определение лечебной тактики в зависимости от уровня ХС-ЛПНП
| Болезнь или предболезнь | Уровень ХС ЛПНП, мг/дл (моль/л) | ||
| Цель терапии | Начать коррекцию образа жизни | Начать липостатическую терапию | |
| ИБС | < 100 (< 2,60) | ≥ 100 (2,60) | > 100 до ≥ 130 (> 2,60 до ≥ 3,38) |
| Более 2 факторов риска | < 130 (< 3,38) | ≥ 130 (3,38) | > 130 до ≥ 160 (> 3,38 до ≥ 4,16) |
| Менее 2 факторов риска | < 160 (< 4,16) | ≥ 160 (4,16) | > 160 до ≥ 190 (> 4,16 до ≥ 4,94) |
Кроме того, национальным конгрессом кардиологов 2006 г. определены следующие оптимальные (целевые) уровни холестерина (ХС) и ЛПНП: — ХС < 5 ммоль/л для всех пациентов и < 4,5 ммоль/л для больных ИБС; — ХС ЛПНП < 3,5 ммоль/л для всех пациентов и 2,5 ммоль/л для больных ИБС.
Согласно наиболее современным рекомендациям NCEP-ATP от 2006 г. идеально желаемые уровни ЛПНП у больных ишемической болезнью сердца должны составлять 1,8 ммоль/л, что ассоциируется с наименьшими уровнями сердечно- сосудистых осложнений и смертности.
Если вас интересуют нормы холестерина для мужчин и женщин по возрастам, то посмотрите их здесь. Для более весомого убеждения пациентов, не имеющих манифестации ИБС, но находящихся в группе риска, можно использовать следующую условную градацию уровней гиперхолестеринемии:
- легкая степень гиперхолестеринемии — 5,2—6,5 ммоль/л;
- средняя степень гиперхолестеринемии — 6,5—7,8 ммоль/л (смертность от ИБС увеличивается в 2 раза);
- тяжелая степень гиперхолестеринемии — выше 7,8 ммоль/л (смертность от ИБС увеличивается в 3 раза).
Желательная частота определения уровня холестерина у взрослых с нормальными или пограничными показателями — 1 раз в 5 лет, у лиц с повышенным риском — ежегодно. При проведении немедикаментозной и медикаментозной коррекции гиперхолестеринемии исследование проводят каждые 3—6 мес., одновременно с биохимическими тестами по выявлению побочных действий препаратов.
Гиполипидемическая терапия рассматривается в настоящее время в качестве одной из основных задач здравоохранения. Она проводится в рамках первичной профилактики ИБС (при еще не развившемся заболевании) либо вторичной профилактики (у больных ИБС). Рядом крупных исследований доказано, что диетическая и медикаментозная холестеринпонижающая терапия уменьшает заболеваемость ИБС и смертность от нее. Максимальный благоприятный эффект наблюдается у лиц с высоким риском развития ИБС. При уровне ХС сыворотки крови выше 6,2 % ммоль/л снижение уровня ХС на 1 % означает уменьшение риска возникновения ИБС на 2—3 %. Поскольку с помощью диеты и медикаментозной терапии уровень ХС у подавляющего большинства пациентов удается понизить на 20—30 %, можно рассчитывать на уменьшение риска возникновения ИБС (или ее осложнений) на 40—60 % и более. Достижение идеальных значений ХС у населения является абсолютно нереальной задачей даже в наиболее развитых странах. Поэтому мероприятия по первичной профилактике ИБС считаются показанными лишь лицам с достаточно высоким уровнем ХС и наличием ряда других факторов риска ИБС.
Особенно важное значение гиполипидемической терапии придают у пациентов, относящихся к категории наиболее высокого риска: больных ИБС или другими формами атеросклероза (поражением сонных артерий или артерий нижних конечностей). Известно, что риск развития инфаркта миокарда и вероятность смерти у больных с документированной ИБС в 3—5 раз выше, чем в общей популяции. Достаточно распространенное мнение о том, что у больных ИБС момент для начала гиполипидемической терапии уже упущен, абсолютно неверно. Наиболее значительное улучшение прогноза ИБС способна обеспечить именно гиполипидемическая терапия, но отнюдь не антиангинальная, возможности которой в основном исчерпываются повышением качества жизни. Проведенными за последние годы крупными исследованиями по вторичной профилактике убедительно доказано, что комбинированная диетическая и медикаментозная гиполипидемическая терапия замедляет прогрессирование коронарного атеросклероза и даже вызывает у части больных обратное его развитие, способствует стабилизации атеросклеротических бляшек и значительно снижает заболеваемость инфарктом миокарда и уровень коронарной и общей смертности.
Первичная профилактика гиперлипидемии проводится как немедикаментозными методами, так и медикаментозными препаратами. При наличии риска развития ИБС или при уровне холестерина выше 5,2 ммоль/л возможно первичное назначение гиполипидемических препаратов.
Основные немедикаментозные и перспективные аппаратные способы коррекции гиперлипидемии:
- диета с низким содержанием насыщенных жиров и холестерина (предпочтительно использовать растительную пищу, ненасыщенные растительные масла
- оливковое, рапсовое, продукты с низким содержанием жира, рыбу и нежирную птицу);
- повышение физической активности с помощью аэробных упражнений;
- низкоинтенсивная лазеротерапия;
- энтеросорбция;
- экстракорпоральная гемокоррекция.
Следующим после гиперхолестеринемии фактором риска развития и прогрессирования ИБС является артериальная гипертензия. Методы ее профилактики будут приведены в следующем разделе.
Еще один из трех основных после гиперхолестеринемии и артериальной гипертензии фактор риска ИБС — курение. Мероприятия по борьбе с курением представлены в соответствующей главе, как и меры профилактики других факторов риска ИБС.
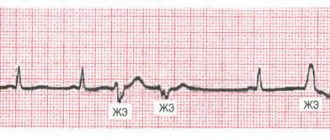
Среди мероприятий вторичной профилактики ИБС, направленных на раннее выявление скрытых клинических вариантов течения заболевания, значительную роль играет активный сбор семейного кардиологического анамнеза, а также исследование болевой и вибрационной чувствительности. Наличие семейного кардиологического анамнеза и повышение порогов болевой и вибрационной чувствительности, выявляемые при объективном осмотре пациента, служат поводом для назначения холтеровского кардиомониторирования и/или велоэргометрии, с помощью которых верифицируют безболевую ишемию миокарда.
Третичная профилактика ИБС заключается в адекватном лечении заболевания и его осложнений с использованием как лекарственных препаратов, так и лечебных физических факторов, что существенно снижает смертность и инвалидизацию кардиологических больных.
Важнейшее достижение кардиологической практики последних лет состоит в разработке оценочных критериев риска развития ИБС.
В руководствах по факторам риска принято оценивать прогностическую значимость каждого из них в отдельности. Такой подход не учитывает того, что сочетание нескольких факторов риска значительно увеличивает вероятность возникновения ИБС. Это хорошо просматривается при анализе рис. 12. Так, 50-летний мужчина с уровнем общего холестерина в плазме крови 8 ммоль/л (300 мг/дл) без каких-либо других факторов риска имеет значительно меньшую вероятность развития ИБС по сравнению с мужчиной такого же возраста и уровнем общего холестерина в плазме крови 5 ммоль/ л (200 мг/дл), у которого имеется сочетание нескольких факторов риска. Данный пример демонстрирует необходимость и важность комплексного подхода в оценке воздействия факторов риска на организм человека. Именно такой анализ позволяет разработать оптимальный индивидуальный режим лечения.
Риск развития заболевания
При оценке риска развития ИБС следует учитывать следующие характеристики: возраст, пол, наличие у данного пациента сердечно- сосудистых заболеваний в прошлом и в настоящее время, семейный анамнез.
При опросе следует обращать внимание на такие характеристики образа жизни как диета, курение, уровень физической активности, необходимо измерить массу тела, уровень АД, оценить уровень липидов и глюкозы в крови. Риск развития ИБС оценивается на основании исследования всех этих характеристик.
Затем вместе с пациентом или его семьей разрабатывается стратегия борьбы с факторами риска.
Интересное направление в изучении профилактических стратегий было выделено на конгрессе кардиологов 2006 г. Возможности профилактики и результативность этого процесса в кардиологии были поставлены в зависимость от двух преимущественных групп параметров: формирования новых актуальных факторов риска и достижимости целей профилактики. Так, в Европе было организовано исследование INTERHEART, показавшее актуальность новых факторов риска, таких как соотношение Апо-В/Апо- А-1 для случаев острого инфаркта миокарда, гипергомоцистеинемия для атеросклероза и гиперкоагуляции. Интересным образом были представлены целевые показатели среди параметров модификации образа жизни:
- отказ от курения;
- контроль уровня АД < 140/90;
- контроль концентрации холестерина крови < 5 ммоль/л для всех и < 4,5 ммоль/л для больных ИБС;
- контроль концентрации холестерина липопротеидов низкой плотности < 3,5 ммоль/л для всех и 2,5 ммоль/л для больных ИБС;
- поддержание окружности талии < 91 см для мужчин и < 88 см для женщин;
- достижение оптимального ИМТ, равного 20—25 кг/м2
Для иллюстрации второй группы показателей, влияющих на эффективность мероприятий по профилактике заболеваний и осложнений, можно привести исследование EUROACTION, изучающее новые подходы к превентивной кардиологии. Исследование включает группы пациентов: страдающие ИБС, родственники пациентов с юношескими формами ИБС; пациенты с индексом SCOR > 5 % (systemic coronary risk evaluation in 10 years) и их родственники.
Программа EUROACTION изучает:
- основные факторы риска (образ жизни, курение, питание, физическая активность);
- прочие факторы риска (ИМТ, ожирение, уровни АД, холестерина и глюкозы крови и др.);
- возможности и эффективность медикаментозной профилактики сердечно-сосудистых заболеваний.
Программа использует семейный подход, содержит мультидисциплинарную команду исследователей; имеет госпитальную программу наблюдения пациентов и программы наблюдения врачами общей практики в амбулаторных условиях. Основная цель анализа программы EUROACTION — выяснить достижимость европейских целей по профилактике.
На современном уровне знаний нельзя не отметить, что различные клинические рекомендации по профилактике ИБС значительно отличаются друг от друга по количеству людей, нуждающихся в лечении, числу предотвращенных смертей, а также числу лиц, которых надо пролечить, чтобы предотвратить один летальный исход. Чтобы оценить эффективность различных рекомендаций по статинотерапии в профилактике ИБС, д-р Мануэль Дуглас и его коллеги (Институт Клинических Количественных Исследований, Торонто, Канада) сравнили рекомендации Канадского, Австралийского, Новозеландского, Британского, Американского и Европейского обществ кардиологов в отношении тактики ведения и прогноза участников исследования у лиц 20—74 лет. Оказалось, что наиболее эффективны австралийские и британские рекомендации — их выполнение позволит сохранить более 15 000 жизней за 5 лет. Новозеландские рекомендации позволяют сохранить 14 700 жизней, при этом в лечении нуждаются лишь 12,9 % лиц, по сравнению с 17,3 % по австралийским и британским параметрам. Число больных, которых необходимо пролечить для предотвращения одной смерти, для новозеландских рекомендаций составляет 108, для австралийских и британских — 139. Напротив, согласно американским рекомендациям, надо лечить вдвое больше людей, 24,5 %, при этом число сохраненных жизней не увеличится. Для предотвращения одного летального исхода требуется пролечить 198 человек. Европейские и канадские рекомендации занимают промежуточное положение.
Таким образом, профилактические стратегии активно используются и исследуются в зарубежной кардиологической практике, что указывает на необходимость их изучения и применения в отечественной кардиологии. Более разумным представляется практическое приложение приведенных стратегий именно в общеврачебной практике и семейной медицине, когда еще достижимы идеальные цели первичной профилактики и где происходит основное наблюдение за элементами вторичной и третичной профилактики.