- Виды
- Причины и факторы риска
- Механизм развития
- Симптомы
- Методы диагностики
- Лечение
- Риск смерти
- Меры профилактики
Разрыв сердца – внезапное нарушение целостности сердечной мышцы. Обычно болезнь развивается как осложнение инфаркта миокарда. В большинстве случаев разрывы тяжелые, сопровождаются быстрым накоплением крови вокруг сердца и приводят к остановке кровообращения. Так как осложнение часто развивается в стационаре, многих больных успевают прооперировать, но даже в развитых странах летальность пациентов, получивших экстренное хирургическое лечение, достигает 60%.
Классификация разрыва сердца
По классификации A.E. Becker, и J.P. van Mantgem выделяют разрыв сердца трех типов:
- 1 тип – резкий разрыв ткани миокарда в первые сутки после инфаркта (самый частый тип);
- 2 тип – эрозия миокарда с последующим отсроченным разрывом;
- 3 тип – скрытый разрыв, прогрессирующий в течение нескольких часов или даже нескольких дней (так как зона разрыва небольшая, через неё просачивается минимальное количество крови).
Обычно постинфарктные разрывы сердца происходят в первые 10 суток после острого коронарного события.
По классификации T. Shozawa et al. выделяют три типа патологии:
- тип прорыва;
- тип рассечения;
- тип истончения с последующим разрывом.
Перечисленные классификации содержат только наружные разрывы: то есть, образование отверстия, из которого вытекает кровь в околосердечную сумку (перикард). Но возможно также образование сообщений между полостями сердца в результате повреждения миокарда. Иногда происходит отрыв анатомически важных структур, а патологические сообщения не формируются.
По Международной классификации болезней выделяют разрывы:
- наружные – с попаданием крови в полость перикарда;
- внутренние – без гемоперикарда.
В свою очередь внутренние бывают таких видов:
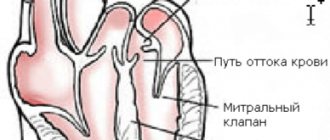
- отрыв папиллярной мышцы;
- разрыв сухожильных хорд;
- дефект межжелудочковой перегородки.
Классификация K. Balakumaran выделяет четыре варианта разрыва по клиническому течению:
- внезапный;
- подострый;
- замедленный;
- стабильный.
Начиная с подострого, пациентов можно лечить даже без экстренной хирургической операции, выполняя вмешательство в плановом порядке. Иногда больные выздоравливают и без помощи хирургов. Их в стабильном состоянии выписывают из больницы, но многим впоследствии требуется хирургическое лечение ложной аневризмы левого желудочка.
Оказание неотложной помощи пациенту
Лечение разрыва сердца требует оказания неотложной хирургической помощи и интенсивной терапии на догоспитальном этапе и в послеоперационном периоде.
На данный момент доступны такие оперативные методики:
- Ушивание разрыва на открытом сердце;
Установка окклюдера с помощью катетера;- Протезирование клапанов и сосудов (аорты) донорскими, животными или искусственными материалами;
- Пересадка сердца;
- Пункция перикарда с целью устранения тампонады сердца;
- Коронарное шунтирование после проведения основной операции.
Медикаментозное лечение проводится в условиях отделения реанимации и интенсивной терапии с целью поддержания жизненных функций в восстановительном периоде. Если пациент своевременно и в стабильном состоянии доставлен в кардиохирургию, его шансы на выживание стремительно возрастают.
Часто больным показано переливание эритроцитарной массы, плазмы, альбуминов, солевых растворов для коррекции объёма циркулирующей крови и устранения гипоксии. Производится контроль за артериальным давлением, поскольку как гипер- так и гипотония могут стать причиной того, что разрыв аорты сердца повторится и нанесет ущерб жизненно-важным органам, сводя на нет старания хирургов.
Причины разрыва сердца
Самая частая причина – инфаркт миокарда. Реже это результат ранения сердца, закрытой травмы грудной клетки, опухоли, тяжелого воспалительного заболевания.
В 90% случаев постинфарктный разрыв локализован в области свободной стенки левого желудочка. Чаще всего он внезапный, происходит в первые сутки после инфаркта, сопровождается излиянием крови в полость перикарда. Это осложнение – непосредственная причина смерти для 25% пациентов, умерших от инфаркта, а также причина 40% смертей, которые произошли в первую неделю после острого коронарного события.
Факторы риска постинфарктного разрыва сердца:
- женский пол;
- возраст более 75 лет;
- первый инфаркт;
- отсутствие гипертрофии левого желудочка;
- развитие инфаркта миокарда у пациентов, которые ранее не страдали от стенокардии;
- отсутствие строгого постельного режима после развития инфаркта;
- отсутствие тромболитической терапии (введение препарата для растворения тромба) в первые 12 часов;
- неконтролируемая артериальная гипертензия;
- рецидив загрудинной боли;
- частота пульса более 90 в минуту;
- частота дыхательных движений более 20 в минуту;
- передняя локализация инфаркта;
- кардиогенный шок.
Факторы риска, которые определяются по результатам лабораторных и инструментальных исследований:
- появление М-комплекса на ЭКГ;
- Q-положительный инфаркт;
- острая сердечная недостаточность 2 класса и выше;
- повышенный уровень лейкоцитов и С-реактивного белка в крови (говорит о воспалении);
- снижение клиренса креатинина (говорит о дисфункции почек).
Причины
В ряде случаев к разрыву сердца приводит инфаркт миокарда.
Разрыв стенок сердца могут вызывать следующие заболевания и состояния:
- инфаркт миокарда;
- травмы сердца;
- эндокардит;
- врожденные пороки развития сердца
- опухоли;
- обменные нарушения, приводящие к инфильтрации тканей сердца (саркоидоз, гемохроматоз, амилоидоз).
Основной причиной разрыва являются структурные изменения в миокарде. В норме его ткань довольно эластичная и плотная и поэтому не может разрываться. Чаще всего повреждение целостности миокарда вызывается инфарктом, сопровождающимся некрозом сердечной мышечной ткани.
Обычно при инфаркте миокарда происходит разрыв левого желудочка, т.к. именно эта сердечная камера подвержена наибольшим нагрузкам и чаще некроз мышцы происходит в этом отделе сердца. Почти в 3 % случаев нарушение целостности сердечной мышцы происходит в области межжелудочковой перегородки, и предшественником подобного разрыва становится обширный инфаркт, охватывающий значительный объем тканей. Разрывы в правых камерах или предсердиях сердца наблюдаются крайне редко.
Среди других наиболее частых причин разрыва сердца выделяют эндокардит, опухолевые образования и нарушения обмена веществ. При этих заболеваниях структура сердечной мышцы изменяется, она становится менее эластичной, прочной и может разрываться при значительной нагрузке.
Кроме этого, относительно частыми причинами разрыва миокарда становятся травмы. Это могут быть последствия ДТП, огнестрельные или ножевые ранения, сильные удары при занятиях спортом или падениях.
Распространенное мнение о том, что разрыв сердца может вызываться испугом или сильным стрессом, также может быть правомерным. В некоторых случаях после вскрытия людей, переживших эти состояния, выявляется такая причина смерти как тампонада сердца кровью, вызывающая его остановку. Однако чаще летальный исход после сильного эмоционального потрясения наступает из-за инфаркта миокарда, вызванного чрезмерным стрессом.
Кроме причин разрыва сердца кардиологи выделяют и ряд предрасполагающих к его возникновению факторов:
- артериальная гипертензия;
- несвоевременное оказание помощи больному с инфарктом миокарда;
- позднее введение тромболитиков (средств для растворения сгустков крови) при инфаркте миокарда;
- несвоевременное начало активности или чрезмерная нагрузка больного после принесенного инфаркта;
- возраст после 50 лет, когда сердечная мышца начинает страдать от ишемии и замедляются процессы заживления тканей;
- истощение больного, приводящее к более длительному заживлению рубца в области инфаркта;
- прием гормональных или нестероидных противовоспалительных средств, замедляющих заживление рубца.
Патогенез разрыва сердца
Инфаркт миокарда представляет собой отмирание участка сердечной мышцы в результате прекращения его кровоснабжения. Артерия, питающая определенную зону в миокарде, закупоривается тромбом. В результате клетки отмирают.
Через 10-14 дней в этом месте появится рубец. Но в первую неделю после некроза рубца ещё нет, а область миокарда становится мягкой, непрочной, поэтому может разорваться.
Обычно постинфарктный разрыв продольный, в форме трещины, локализуется на границе отмершей и здоровой ткани. При каждом сердечном сокращении из него сочится кровь. Увидеть дефект не всегда удается даже хирургам: иногда кажется, что кровь будто просачивается через неповрежденную стенку миокарда. Если же дефект настолько большой, что отверстие можно легко рассмотреть, то изучают его обычно не хирурги, а патологоанатомы, так как в этом случае пациент погибает в течение нескольких минут в результате остановки кровообращения.
При подостром, замедленном или стабильном разрыве кровотечение обычно останавливается самостоятельно. Уменьшению кровопотери способствуют:
- образование тромбов, которые закрывают образовавшееся отверстие;
- уменьшение кровяного давления в результате кровопотери;
- слипание листков перикарда.
Если же кровотечение продолжается, а помощь пациенту не оказывается, то нарастает тампонада сердца. В околосердечной сумке накапливается кровь, которая сдавливает сердце, пути притока крови, и может привести к смерти больного.
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Острейший период сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов. Основной признак — жгучая или давящая боль, которая часто появляется на фоне физической нагрузки или серьезного стресса. Боль может отдавать в левую руку, плечо, шею, лопатку или нижнюю челюсть.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
- холодный пот;
- страх смерти, резкая слабость;
- одышка, удушье;
- иногда рвота.
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Постинфарктный период — все симптомы проходят, лабораторные показатели постепенно возвращаются к норме. Организм приспосабливается к последствиям изменений структуры сердечной мышцы.
Симптомы инфаркта миокарда при атипичных формах болезни:
Абдоминальная — симптомы маскируются под признаки заболеваний брюшной полости: боли и вздутие в животе, тошнота. Астматическая — у больного наблюдаются одышка, приступы удушья. Церебральная — проявления мозговых нарушений: головная боль, головокружение, спутанность сознания. Аритмическая — человек жалуется на учащенное сердцебиение или сбои в сердцебиении. Отечная форма — имеются выраженные периферические отеки мягких тканей.
1 Диагностика инфаркта в «МедикСити»
2 Диагностика инфаркта в «МедикСити»
3 Диагностика инфаркта в «МедикСити»
Симптомы разрыва сердца
Самые частые жалобы пациентов:
- давящая боль в груди – появляется у 75% пациентов;
- сильная слабость – 70%;
- холодный пот, озноб – 50%;
- ощущение нехватки воздуха – 40%;
- жжение за грудиной – 17%.
Внезапный разрыв миокарда в области левого желудочка – самый частый и самый тяжелый, почти всегда смертельный вариант патологии. Стабильный бодрствующий пациент может внезапно потерять сознание. У него вздуваются шейные вены, останавливается кровообращение и дыхание.
Симптомы аневризмы сердца
Клинические проявления зависят от размеров и локализации аневризмы.
Острой аневризме сердца соответствуют следующие симптомы:
- слабость;
- одышка с эпизодами сердечной астмы и отека легких;
- длительная лихорадка;
- повышенная потливость;
- нарушения сердечного ритма (брадикардия, тахикардия, экстрасистолия, фибрилляция предсердий и желудочков, блокады).
Подострая аневризма сердца проявляется быстро прогрессирующими симптомами недостаточности кровообращения.
Хроническую аневризму сердца характеризуют:
- ярко выраженные признаки сердечной недостаточности (одышка, стенокардия покоя и напряжения, ощущение перебоев в работе сердца, на поздних этапах — набухание вен шеи, отеки и др.)
- фиброзный перикардит, вызывающий спаечные процессы в грудной полости.
При хронической аневризме сердца может развиться тромбоэмболический синдром (чаще поражаются подвздошный и бедренно-подколенный сегменты, плечеголовной ствол, артерии мозга, почек, легких, кишечника.
Среди опасных осложнений хронической аневризмы сердца можно назвать гангрену конечности, инсульт, инфаркт почки, ТЭЛА, повторный инфаркт миокарда.
В ряде случаев возможен разрыв хронической аневризмы сердца. Он происходит на 2-9 день после инфаркта миокарда и приводит к мгновенному летальному исходу. Клинические проявления разрыва аневризмы сердца: внезапная резкая бледность (которая быстро сменяется цианотичностью кожных покровов), холодный пот, переполнение вен шеи кровью, потеря сознания, похолодание конечностей, шумное, хриплое, поверхностное дыхание.
Диагностика разрыва сердца
Диагноз устанавливают с помощью прикроватной ЭКГ. После развития патологии и остановки кровообращения врачи обнаруживают:
- электромеханическую диссоциацию – сохранение электрической активности сердца на фоне клинической картины остановки кровообращения;
- брадикардию (снижение частоты сердечных сокращений), которая постепенно переходит в асистолию (полное отсутствие сердечных сокращений).
Если болезнь развивается постепенно, в течение нескольких часов, то у врачей есть время для проведения диагностических исследований и подготовки больного к операции. С помощью эхокардиографии (УЗИ) определяют жидкость в полости перикарда (околосердечной сумке). Диагностическая пункция (прокол иглой) позволяет установить наличие крови, а также удалить лишнюю жидкость, которая сдавливает сердце и мешает ему работать.
Профилактика
Профилактика разрывов сердца сводится к своевременному выявлению и лечению заболеваний сердца и сосудов и правильному оказанию помощи больным с инфарктом миокарда. Для предотвращения таких повреждений сердца следует соблюдать следующие правила:
- Следить за уровнем холестерина и соблюдать все рекомендации врача по устранению гиперхолестеринемии.
- Регулярно измерять артериальное давление и поддерживать его в пределах нормы (от 90/60 до 140/90 мм рт. ст.).
- Отказаться от вредных привычек.
- Правильно питаться.
- Обращаться за медицинской помощью при появлении длящихся более 5 минут болей в сердце.
- При выявлении ишемической болезни сердца регулярно посещать врача и выполнять все его рекомендации о диспансерном наблюдении, лечении и профилактике.
- Незамедлительно вызывать бригаду «Скорой» при подозрении на инфаркт миокарда и правильно оказывать доврачебную помощь больному.
- Бережно транспортировать в лечебное учреждение пациентов с инфарктом миокарда или при подозрении на это состояние.
- Строго соблюдать все рекомендации врача после инфаркта миокарда, касающиеся двигательного режима.
- Предупреждать среди лиц, относящихся к группам повышенного риска наступления разрыва сердца, появление состояний (поднятие тяжестей, кашель, рвота, натуживание при запорах), вызывающих повышение давления в сердечных желудочках.
Разрыв сердца является тяжелейшим осложнением заболеваний сердечно-сосудистой системы или травм и нуждается в оказании незамедлительной кардиохирургической помощи. Во многих случаях такое состояние приводит к смерти больного еще на догоспитальном этапе. Кроме этого, даже своевременное выполнение хирургической операции не всегда спасает больному жизнь, и примерно у 50% таких пациентов наступает летальный исход из-за самопрорезывания швов.
Лечение разрыва сердца
При неблагоприятных формах патологии, когда миокард разрывается внезапно и кровь из левого желудочка вытекает в перикард, врачам редко удается реанимировать пациента, несмотря на то, что осложнение развивается в стационаре, а зачастую даже в реанимационном отделении. Пациентам требуется экстренное хирургическое вмешательство, но большинство больных до него не доживают.
Первая помощь
Задача врачей на этапе скорой помощи состоит в том, чтобы выиграть время и обеспечить эффективную гемодинамику до начала операции. Пациенту внутривенно вводят:
- большие объемы жидкости;
- вазопрессоры (норадреналин, адреналин) для повышения артериального давления.
Затем врачи экстренно подключают систему вспомогательного кровообращения и транспортируют больного в операционную.
Хирургическое лечение
Впервые успешную операцию при разрыве свободной стенки левого желудочка выполнили B.W. Cobbs и C.R. Hatcher в 1968 году.
Операции для устранения дефекта миокарда очень сложные. Область сердечной мышцы, окружающая зону разрыва, функционально неполноценная. Вокруг неё располагается частично некротизированный (отмерший) миокард, поэтому простое ушивание дефекта обычно не приводит к хорошим результатам. После того как работа сердца снова будет запущена, возможно прорезывание швов и рецидив кровотечения уже через несколько часов после хирургического вмешательства.
Поэтому для закрытия дефекта используют такие операции:
- инфарктэктомия (иссечение зоны некроза) с замещением части сердечной стенки синтетической заплатой;
- шовная и бесшовная пластика с использованием клея и пластыря из коллагеновой губки, тканевых адгезивных материалов.
Консервативная терапия и малоинвазивные процедуры
Чрескожная интраперикардиальная инъекция фибринового клея (PIFIT) – малоинвазивная процедура, позволяющая обойтись без большой операции. Она менее эффективна, поэтому применяется только у пациентов, для которых хирургическое вмешательство небезопасно. С помощью иглы под контролем УЗИ или КТ врач вводит фибрин или тромбин, таким образом герметизируя разрыв.
При подострых, замедленных и стабильных разрывах врачи стремятся отсрочить операцию на 2 недели. За этот срок укрепляется рубец и восстанавливается функция «оглушенного» миокарда. Некоторым пациентам в период ожидания операции требуются дополнительные процедуры для поддержки кровообращения и стабилизации состояния:
- Пункция перикарда (прокол иглой) – для удаления крови из околосердечной сумки.
- Дренирование перикарда – установка дренажа, по которому кровь, вытекающая из сердца, будет оттекать из перикардиальной полости.
- Внутриаортальная баллонная контрпульсация – через бедренную артерию в аорту устанавливают насос, который помогает перекачивать кровь и поддерживать кровообращение.
Пациенты постоянно получают препараты для поддержки функции сердца и повышения артериального давления. Антикоагулянты и антиагреганты («разжижающие» кровь лекарства) отменяют, так как они могут усугубить кровотечение.
Если пациент не получает хирургическое лечение в острый период, постепенно формируется рубец, а перикард закрывает область разрыва. Так формируется ложная аневризма. В дальнейшем её удаляют во время плановой хирургической операции.
Лечение травматических разрывов
В течение многих лет ранение сердца считалось неизлечимым и смертельным. Но в 1642 году был впервые описан случай выздоровления такого пациента: Вольф описал случай ранения, после которого дефект зажил самостоятельно путем рубцевания. В XVIII веке Морганьи определил причину смерти больных с травматическим повреждением миокарда: это тампонада сердца, его сдавление извне скопившейся в перикарде кровью. При этом сам термин тампонада был введен в медицинскую практику гораздо позже.
Первое успешное ушивание раны датировано 1896 годом. Операция была проведена Людвигом Реном.
В отличие от постинфарктных разрывов, травматический не настолько тяжелый, и смертность больных гораздо ниже. Ранения не всегда проникающие. Даже если ранение сквозное, дефект окружен здоровым, а не отмершим в результате инфаркта миокардом, и его можно просто ушить. При ранении часто повреждается правый, а не левый желудочек, поэтому нарушения гемодинамики не такие тяжелые.
Ещё в первой половине ХХ века при ранениях сердца часто использовалась консервативная тактика ведения пациентов. Если больной был стабилен, его не оперировали, и рана часто заживала самостоятельно. Пациенты получали гемостатическую (кровоостанавливающую) терапию. Периодически выполнялись пункции перикарда – врач вводил иглу через грудную стенку, чтобы удалить скопившуюся в околосердечной сумке кровь.
Начиная со второй половины ХХ века, операции стали менее рискованными для пациента и более успешными. Теперь оперируют всех больных с травматическим повреждением сердца. Врач удаляет кровь из полости перикарда, иногда также из плевральной полости, и ушивает дефект миокарда.
Лечение инфаркта миокарда
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
- введение тромболитических средств для растворения тромба и восстановления кровотока в миокарде;
- обезболивание (чаще применяются наркотические анальгетики);
- стабилизация АД;
- применение антиангинальных, антиаритмических препаратов, антикоагулянтов, антиагрегантов, бета-блокаторов, ингибиторов АПФ и др.
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
- ангиопластика (расширение суженного сосуда с помощью баллонного катетера);
- коронарное стентирование (установка стента в место сужения коронарной артерии, после его расширения баллоном);
- шунтирование (пришивание шунта, которые обходит суженное место).
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
- наблюдение кардиолога;
- фармакотерапия;
- контроль АД и ЧСС;
- соблюдение диеты;
- избегание стресса, переутомления и нагрузок;
- рекомендованная двигательная активность;
- отказ от вредных привычек.
Диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, в «МедикСити»
В клинике «МедикСити» диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, а также страдающих другими кардиологическими заболеваниями, осуществляются на высочайшем профессиональном уровне.
На вооружении наших врачей-кардиологов — лучшая аппаратура экспертного уровня, обширные научные знания и новейшие разработки!
У нас адекватные цены и индивидуальный подход. Узнать расписание специалистов и стоимость услуг можно по телефону: +7 (495) 604-12-12.
«МедикСити» — это правильный выбор!
Прогноз при разрыве сердца
Для большинства пациентов прогноз неблагоприятный. Самый частый тип патологии – наружный разрыв свободной стенки левого желудочка. Обычно он внезапный. Пациенты умирают ещё до установления диагноза, часто без клинических предвестников. Даже если больного успевают довезти до операционной, количество умерших во время и после операции достигает 60%.
Подострые, замедленные и стабильные разрывы не настолько драматичны. Некоторые пациенты выздоравливают даже при консервативном ведении. Другим проводят операции в плановом порядке, и они гораздо более успешны по сравнению с экстренными вмешательствами, которые делают практически умирающим пациентам.
Классификация
В зависимости от области локализации, где произошел разрыв, а также от времени возникновения, разделяют два вида патологии:
- внешний – случается сквозной дефект в стенке сердечной мышцы, через него кровь начинает попадать в сердечную сумку;
- внутренний – нарушается структура внутренних органов сердца, таких как папиллярные мышцы или же образование дефекта в перегородке.
При внешнем разрыве давление крови в сердечной мышце слишком большое, поэтому если появляется хоть малейшее нарушение его целостности, то она сразу устремляется туда. Из-за того, что сердечная сумка быстро заполняется, сердечные сокращения нарушаются, вплоть до полной остановки. Внутренние органы организма недополучают необходимое количество крови, у человека возникает шок, что приводит к смерти.
А вот внутренние разрывы бывают немного легче. Например, разрыв сосочковой области необходимо срочно лечить проведением оперативного вмешательства. При этом человек может прожить с ним примерно четырнадцать дней. Нехарактерное движение клапанных створок после повреждения папиллярных мышц может спровоцировать острую сердечную недостаточность, при которой могут быть и летальные исходы. Разрыв межжелудочковой перегородки сопровождается переливанием крови из одной половины органа в другую. Это нарушение также опасно для жизни человека.
Обширные инфаркты опасны тем, что разрыв может произойти в один момент – человек умирает внезапно. Если патология распространилась не на весь орган, то гибель не мгновенная. Кровообращение ухудшается постепенно, поэтому такое состояние называют медленно текущим.
Лечение
При разрыве сердца терапия заключается в проведении экстренного кардиологического вмешательства, а также в проведении интенсивного лечения.
Проводят следующие операции при разрывах:
- ушивание разрыва или наложение «заплат»;
- аортокоронарное шунтирование;
- протезирование клапанов;
- пересадка сердца.
Во время оперативного лечения проводится ушивание разрыва сердечной мышцы. Помимо этого, возникший дефект могут закрыть специальной пластиной. Если в сердечной сумке есть жидкость, то ее удаляют с помощью пункции.
Если повреждены коронарные сосуды, тогда применяется аортокоронарное шунтирование. Оно поможет стабилизировать кровоток и ускорить рубцевание ткани в области дефекта.
В случае, когда болезнь повредила некоторые элементы сердечной мышцы, в ходе операции проводится протезирование – устанавливается искусственный клапан.
При крупных разрывах, которые происходят из-за обширного инфаркта, проводить операцию по восстановлению органа не имеет смысла, потому что повреждена большая его часть. В этом случае больного спасет только пересадка донорского органа. Однако существуют определенные сложности, например, на пересадку мало времени, к тому же нет подходящего донора.
Лечение медикаментозными средствами поможет стабилизировать показатели кровяного давления, а также поддержит функционирование внутренних органов.
Для этого больному назначают:
- мочегонные препараты;
- анальгетики;
- сердечные гликозиды.
В качестве инфузионной терапии проводится переливание крови и солевого раствора.
Каждый человек должен знать, что данная сердечная патология требует только неотложной медицинской помощи. К тому же люди, страдающие заболеваниями сердца, должны строго соблюдать все рекомендации врача. Если возникшая боль в груди будет длиться больше пяти минут, необходимо срочно вызывать скорую помощь.
Диагностика
Диагностические методы этой патологии таковы:
- Изучение анамнеза болезни – когда возникли болевые ощущения, общее недомогание, с чем связано появление признаков, наличие травматических повреждений грудной клетки и многое другое.
- Проводится изучение образа жизни больного – какие заболевания человек перенес в прошлом, чем болеют его родственники (речь идет о сердечных заболеваниях). Наличие в семье генетических заболеваний. Применение больным каких-либо лекарственных средств.
- Визуальный осмотр. Врач рассматривает оттенок кожного покрова, возникновение отеков, измеряет пульс и артериальное давление. Слушает сердцебиение.
- Назначается проведение лабораторных анализов мочи и крови.
- Проводится определение свертываемости крови больного.
- Электрокардиография. При данной патологии результаты проведенного ЭКГ остаются нормальными, но уже через некоторое время показатели ухудшаются. Следует отметить, что этот метод диагностики неэффективен.
- Эхокардиография, так называемое УЗИ сердечной мышцы. Во время этого исследования можно определить область поражения, его размер, объем крови в сердечной сумке. Кроме того, такой метод диагностики определяет силу сокращения сердца, и если она слишком снижена, тогда прогноз заболевания неблагоприятный.
- Проводится введение катетера в правые отделы сердечной мышцы, чтобы определить количество кислорода. Его количество должно быть одинаковым в предсердии и желудочке. Если происходит разрыв на линии сердца, тогда уровень кислорода в желудочке намного увеличивается, по сравнению с правым предсердием.
Чреспищеводная эхокардиография
По результатам диагностики будут определены терапевтические мероприятия.