Cиндром слабости синусового узла по современным взглядам на аритмии относится к комбинированным формам. Это означает, что основной клинико-электрокардиографический синдром сочетается с другим видом расстройств проводимости или автоматизма.
В частности, для его проявления характерны стойкая брадикардия (возможно из-за синоаурикулярной блокады) в комбинации с эктопическими формами аритмий:
- экстрасистолией,
- трепетанием предсердий,
- мерцательной аритмией,
- наджелудочковой пароксизмальной тахикардией.
Реже наблюдаются ускользающие сокращения и ритмы или только медленный предсердный (атриовентрикулярный) ритм. Наиболее опасным признаком служат повторяющиеся приступы асистолии из-за остановки всех источников ритма. Подобные явления называются синоаурикулярным синкопе. Чаще их провоцируют атаки пароксизма мерцания или тахикардии.
Распространенность подобных поражений характерна среди лиц пожилого возраста, независимо от пола. Но встречается и у детей при сердечной патологии. В расчете на 10000 населения слабость синусового узла находят у 3–5 человек.
В МКБ-10 синдром включен в группу «Других нарушений сердечного ритма» с кодом I49.5.
Патофизиология изменений в синусовом узле
Синусовый узел лежит на границе полой вены и правого предсердия, выполняет роль водителя ритма. С ним связаны волокна нервной системы, через которые осуществляется передача «приказов» о потребности ускорения при физической нагрузке, стрессе. Поэтому узел является важной структурой приспособления и согласования сердечной деятельности с требованиями организма.
Поддерживая частоту сердечных сокращений в спокойном состоянии в пределах 60–80 в минуту, синусовый узел обеспечивает полноценные сокращения всех камер сердца с полным преодолением сосудистого сопротивления, нормальным кровотоком. Эта функция обеспечивается скоплением ритмогенных (пейсмекерных) клеток, способных порождать нервный импульс и передавать его далее по проводящей системе.
Свойство автоматизма и хорошая проводимость электрического импульса гарантируют достаточное кровенаполнение артерий мозга и сердца, препятствуют возможной ишемии тканей.
При возникновении синдрома слабости синусового узла теряется роль главного водителя ритма. Создаются условия для активации эктопических очагов и их попыток навязать сердцу собственный ритм. Важно, что импульсы, пришедшие из новых участков, могут поддерживаться вегетативной нервной системой, но не способны адаптировать сердце к условиям существования человека, а только дезорганизуют его деятельность.
Функциональные возможности
- Главный водитель ритма
Хотя некоторые из сердечных клеток обладают способностью генерировать электрические импульсы (или потенциалы действия), которые вызывают сердечное сокращение, синоатриальный узел обычно инициирует сердечный ритм просто потому, что он генерирует импульсы быстрее и сильнее, чем другие области с потенциалом генерации импульсов. Кардиомиоциты, как и все мышечные клетки, имеют рефрактерные периоды после сокращения, в течение которых дополнительные сокращения не могут быть вызваны. В такие моменты их потенциал действия переопределяется синоатриальным или атриовентрикулярным узлами.
В отсутствие внешнего нейронного и гормонального контроля клетки в синоатриальном узле, расположенные в правом верхнем углу сердца, будут естественным образом разряжаться (создавать потенциалы действия) более 100 ударов в минуту. Поскольку синоатриальный узел отвечает за остальную часть электрической активности сердца, его иногда называют основным кардиостимулятором.
Почему возникает слабость узла?
В зависимости от происхождения синдром слабости синусового узла делится на первичный и вторичный.
К причинам первичного синдрома относятся все патологии, вызывающие поражение непосредственно зоны расположения узла. Это возможно при:
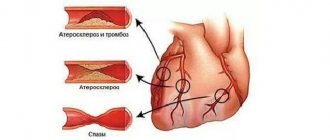
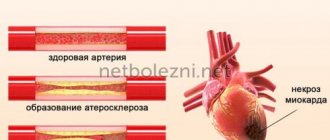
- болезнях сердца — ишемии разной степени тяжести, гипертрофии при гипертензии и миокардиопатиях, пороках сердца врожденного и приобретенного генеза, пролапсе митрального клапана, травматическом повреждении, воспалительных заболеваниях (миокардитах, эндокардитах, перикардитах), хирургическом вмешательстве;
- дегенеративных системных патологиях с заменой мышечной ткани на рубцовую (склеродермия, красная волчанка, идиопатические воспаления, амилоидоз);
- общей дистрофии мышц;
- гипотиреозе и другой эндокринной патологии;
- злокачественных новообразованиях в сердце и окружающих тканях;
- специфическом воспалении в третичном периоде сифилиса.
Вторичный синдром вызывается внешними (по отношению к сердцу) факторами, отсутствием органической патологии. К ним можно отнести:
- гиперкалиемию;
- гиперкальциемию;
- действие лекарственных средств (Допегита, Кордарона, сердечных гликозидов, β-адреноблокаторов, Клофелина);
- гиперактивность блуждающего нерва — при болезнях мочеполовых органов, глотки, пищеварения (на фоне глотания, рвоты, затрудненной дефекации), повышенном внутричерепном давлении, переохлаждении, сепсисе.
Следует отличать патологию от физиологической брадикардии у спортсменов и проявлений вегетососудистой дистонии в подростковом периоде в связи с половым созреванием
Однако сочетание брадикардии с другой аритмией должно всегда наводить на мысль о возможной потере функций синусовым узлом в связи с миокардиодистрофией.
Причины и группы риска
Среди экзогенных воздействий распространённая причина патологии – чрезмерное давление парасимпатической нервной системы на водителя ритма. Кроме того, выделяют и случаи первичного СССУ. Нарушение вызвано органическими поражениями синоатриальной зоны при таких состояниях:
- кардиальная патология;
- идиопатические дегенеративные и инфильтративные болезни;
- гипотиреоз;
- костно-мышечная дистрофия;
- возрастная амилоидоза, склеродермическое сердце;
- злокачественные новообразования миокарда.
Развитие вторичного СССУ провоцируется экзогенными факторами, оказывающими воздействие на синоатриальную зону. Среди последних отмечают гиперкалиемию, гиперкальциемию, медикаментозную терапию, при которой происходит снижение автоматизма водителя ритма. Как правило, такое состояние вызывает приём b-адреноблокаторов, клофелина, допегита, сердечных гликозидов.
Особое место занимает ВДСУ. Её чаще отмечают на фоне гиперактивации парного нерва. В её результате происходит урежение ритма и удлинение снижения возбудимости синоатриального узла. Повышение тонуса наблюдают во время физиологических процессов – сон, мочеиспускание, дефекация, кашель, глотание, рвота. Вызывать патологическую активацию парного нерва могут такие состояния:
- болезни глотки, мочеполового и пищеварительного трактов, имеющих обильную иннервацию;
- гипотермия;
- гиперкалиемия;
- сепсис;
- повышение внутричерепного давления.
Из-за сильной невротизации вегетативную дисфункцию наблюдают у молодых. А у спортсменов по причине выраженного преобладания тонуса парного нерва могут отмечать редкий сердечный ритм. Последний нельзя считать признаком СССУ, поскольку нарастание частоты сердечных сокращений (ЧСС) соответствует нагрузке.
К сведению! Хотя у тренированных спортсменов часто из-за дистрофии развивается и истинный синдром слабости синоатриального узла на фоне прочих патологий.
Клинико-электрофизиологическая классификация
Различают варианты проявления и течения синдрома.
Латентный — не имеет клинических симптомов, признаки на ЭКГ нечеткие, пациент трудоспособен, не требуется лечения.
Компенсированный — проявляется в двух формах:
- брадисистолическая — характеризуется склонностью пациента к головокружению, слабости, жалобам на шум в голове, возможны профессиональные ограничения при определении трудоспособности, но имплантация кардиостимулятора не нужна;
- брадитахисистолическая — на фоне брадикардии возникают приступообразная мерцательная аритмия, синусовая тахикардия, трепетание предсердий, назначается лечение антиаритмическими средствами, имплантация кардиостимулятора рассматривается как вариант помощи при отсутствии эффекта от лекарств.
Декомпенсированный — тоже следует рассматривать в зависимости от формы;
- при брадисистолии — стойкая брадикардия приводит к симптомам нарушения мозгового кровообращения (головокружение, обмороки, транзиторные ишемические состояния), сопровождается нарастанием сердечной недостаточности (отеки, одышка), пациент является инвалидом, при возникновении приступов асистолии показана имплантация кардиостимулятора;
- при брадитахисистолической форме — учащаются приступы пароксизмальной тахиаритмии, нарастает одышка в покое, появляются отечность на ногах, в лечении имеется необходимость в искусственном ритмоводителе.
Варианты картины ЭКГ с асистолией, указанной стрелками
Возможен вариант — синдром слабости синусового узла + наличие устойчивой мерцательной аритмии. Принято различать 2 формы:
- брадисистолическую — с частотой сокращений до 60 в минуту, проявляется недостаточностью мозгового кровообращения и признаками сердечной декомпенсации;
- тахисистолическую — постоянная мерцательная аритмия при частоте сердечных ударов свыше 90 в минуту.
Клинические проявления
Среди симптомов слабости синусового узла принято выделять 3 группы:
- общие проявления — включают бледность кожи, зябкость рук и ног, мышечную слабость, перемежающуюся хромоту при ходьбе;
- мозговые — обмороки, головокружение, шум в ушах, преходящие нарушения чувствительности, эмоциональную лабильность (то слезы, то смех), снижение памяти, старческое слабоумие;
- сердечные — чувство перебоев ритма, остановки, редкого пульса даже при физической нагрузке, боли за грудиной, изменение дыхания (одышка в покое).
Провокаторами обмороков могут быть:
- резкие движения головы;
- кашель и чихание;
- тесный воротник.
Обычно сознание возвращается самостоятельно. Бывают затяжные обмороки, когда требуется медицинская помощь.
В зависимости от причины синдром может протекать:
- остро — при инфаркте миокарда, травме;
- хронически — с чередованием периодов ухудшения и улучшения состояния — при хронических миокардитах, пороках сердца, эндокринных заболеваниях.
Кроме того, в хроническом течении различают:
- стабильное;
- прогрессирующее медленным темпом.
Берут ли в армию
На медицинской комиссии в военкомате жалобы молодого парня иногда могут быть проигнорированы. Если у юноши есть подозрения на дисфункцию, ему следует предварительно пройти обследование в районной поликлинике. Препятствовать службе могут и постоянные, и временные проблемы со здоровьем. А чтобы с ними разобраться, комиссия может дать отсрочку с повторным медицинским освидетельствованием.
Но верное решение она не всегда принимает самостоятельно. Больной должен своевременно обращаться в больницу и постоянно наблюдаться у кардиолога, если есть нарушения в работе миокарда. Тогда на медкомиссии в военкомате призывник будет точно знать, можно ли служить ему с нарушением в работе водителя ритма. Халатность и невнимательность медперсонала может стать причиной серьезных патологий в дальнейшем. Есть много фактов, когда на полосе препятствий солдаты теряли сознание и прямо с учений отправлялись в госпиталь.
Если у парня обнаружена дисфункция без других нарушений, служить в армии ему всё-таки придется. Но врачи могут дать отсрочку с последующим лечением. Освободить от воинских обязательств может нарушение на фоне прочих серьёзных патологий сердца, поскольку любые физические нагрузки могут усугубить состояние юноши и нанести непоправимый вред здоровью.
К сведению! Если парень уверен, что медкомиссия проигнорировала жалобы, нужно обратиться к опытному юристу и посоветоваться с лечащим врачом.
Когда призывник не годен
Юношу освобождают от несения воинской повинности, если на фоне дисфункции у него выявлена ещё одна болезнь миокарда. Специалисты называют такие:
- ишемическое заболевание;
- недостаточность;
- порок;
- кардиосклероз;
- пролапс митрального клапана;
- ИБС;
- нарушение сердечной проводимости;
- имплантация ИВР.
Негоден молодой человек для службы в случае оперативного вмешательства, которое связано с дисфункцией сердечно-сосудистой системы. Юношу не призовут, если риск для здоровья слишком велик. Пароксизмальная желудочковая терапия с частыми приступами – причина для отказа в прохождении службы. Годность определяют в зависимости от вида патологии и причины её развития. Решение всегда остаётся за комиссией. Но важно не затягивать с лечением болезни, чтобы потом не сожалеть о последствиях, которые могут быть печальнее, чем страх перед службой в войсках.
Установление категории годности
Если у юноши было выявлено и подтвержден СССУ, то ему присваивают категорию «Д» (п. «а» ст. 44). Такой призывник не будет годным к армии. Ему выдают военный билет, он не призыватся на службу. При освидетельствовании, проводимом ВВК, степень выраженности стенокардии и проявлений сердечной недостаточности во внимание не принимают.
Диагностика
Диагностика синдрома сложна из-за наличия сразу нескольких аритмий. Даже опытным специалистам по функциональной диагностике требуется время и повторное снятие ЭКГ для уточнения формы.
Зарегистрировать все изменения можно только за значительный временной промежуток, поэтому обычный способ снятия ЭКГ бывает малоинформативным
Наиболее достоверны признаки при кардиомониторном наблюдении за лежачим больным или проведении холтеровского мониторирования в течение 1–3 суток с последующим анализом данных. В зависимости от возможности зарегистрировать ЭКГ-признаки различают варианты:
- латентный — никаких признаков выявить не удается;
- интермиттирующий — характерные изменения выявляются только во время сна, в ночные часы при росте активности блуждающего нерва;
- манифестирующий — явные признаки можно видеть в течение суток.
Для диагностики используются пробы с провокацией Атропином, чреспищеводным методом кардиостимуляции.
Атропиновая проба заключается во введении подкожно 1 мл раствора Атропина, при этом частота стимулированного узла не превышает 90 в минуту.
Чреспищеводный метод относится к электрофизиологическим исследованиям. Устанавливается путем заглатывания электрода, ритм сердца стимулируют до частоты 110-120 в минуту. Оценка проводится после прекращения стимуляции по скорости восстановления собственного ритма. Если пауза превышает 1,5 секунды, предполагается слабость синусового узла.
Чтобы выяснить природу синдрома, проводятся дополнительные исследования:
- УЗИ сердца;
- допплерографию;
- магниторезонансную томографию.
Подсказать причину могут общие анализы, исследование гормонального фона.
Синдром слабости синусового узла предполагается у 75% пациентов с брадикардией
По каким признакам на ЭКГ ставится диагноз?
Специалисты обращают внимание на разные сочетания. Их много, все возможности описаны в монографиях по расшифровке ЭКГ. Рассмотрим наиболее встречаемые признаки и примеры.
- У пациента 64 лет с гипертензией регистрируется брадикардия 52 в минуту. На коротком отрезке записи появляется сначала желудочковая экстрасистола, затем пауза в 1,12 секунды. Во время «молчания» синусового узла «проскакивают» 3 ускользающих сокращения, из которых первые два — из правого желудочка, третий — из атриовентрикулярного узла. При этом зубцы Р (предсердные) следуют в своем темпе.
- Больная 70 лет с декомпенсированным пороком сердца госпитализирована при возникновении приступа потери сознания. На кардиомониторе проявились: редкий синусовый ритм (до 50 в минуту), сменяющийся приступообразной мерцательной аритмией. За ней следует прямая линия, длящаяся 8 секунд, что говорит о полной остановке сердца (асистолии). Возможно, в данном случае имеет место слабость не только синусового, но и атриовентрикулярного узла.
- Пациентка 68 лет наблюдается у кардиолога по поводу ишемической болезни, перенесла острый трансмуральный инфаркт 2 года назад. С тех пор у нее нестойкая брадикардия. Ритм не из синусового, а из атриовентрикулярного узла. Часто на фоне редких сокращений чувствует сердцебиения. На холтеровском исследовании зафиксированы приступы желудочковой тахикардии. После приступа возникают явные признаки ишемии в зоне вокруг рубца.
Тонкий электрод для чреспищеводной стимуляции вводится через рот или через носовые ходы
Лечение
Лечение синдрома слабости синусового узла позволяет предупредить внезапную смерть от асистолии. Основными лекарственными препаратами являются:
- Теопек,
- Теотард,
- коронаролитики,
- препараты, включающие Атропин при установленной связи с ведущей ролью блуждающего нерва.
При воспалительных заболеваниях применяют большие дозы кортикостероидов коротким курсом.
Если синдром вызван пороком сердца и прогрессирует церебральная недостаточность, то в молодом возрасте необходимы реконструктивные операции. Поскольку чаще страдают люди пожилые, то самым эффективным лечением является установка кардиостимулятора.
Абсолютные показания для имплантации кардиостимулятора такие:
- переход в клинику синдрома Морганьи-Адамса-Стокса;
- брадикардия менее 40 уд. в минуту;
- частые головокружения, зафиксированные кратковременные остановки сердца, наличие коронарной недостаточности, высокое артериальное давление;
- комбинации брадикардии с другими аритмиями;
- невозможность подобрать лекарственные препараты для лечения сочетаний аритмии.
Осложнения и последствия
Вегетативная дисфункция синусового узла – опасно ли это? В результате нарушения сердцебиения могут развиться следующие осложнения:
- инсульт. Острое нарушение кровоснабжения мозга. Происходит из-за того, что после краткой остановки, сердце начинает работать в усиленном режиме. Это плохо сказывается на кровеносных сосудах и может привести к их повреждениям;
- тромбоз. Является следствием того, что кровь может застаиваться в сосудах, в моменты замирания сердца. В результате, может произойти закупорка сосудов, ведущих к какому-либо органу или части тела;
- сердечная недостаточность. Это осложнение развивается при длительном нарушении в работе синусового узла и приводит к проблемам в снабжении органов кровью;
- внезапная смерть. Причины этого разнообразны, вплоть до прекращения работы самого синусового узла.
Прогноз
Наличие у пациента слабого синусового узла повышает риск внезапной смерти на 5% дополнительно к имеющимся другим факторам. Самым неблагоприятным сочетанием для течения болезни является комбинация брадикардии и предсердных тахиаритмий. Наиболее терпимая клиника наблюдается у пациентов с изолированной брадикардией.
От 30 до 50% больных погибают от тромбоэмболий, вызванных низкой скоростью кровотока и пароксизмами аритмии.
Пациенты должны знать о своем диагнозе. Рекомендуется хранить дома последнюю ЭКГ на случай вызова «Скорой помощи». Больному нельзя перегружаться физически. Родственники должны позаботиться о бережном отношении и отсутствии стрессовых ситуаций.
Профилактические мероприятия
Предупреждение развития СССУ состоит из ряда мероприятий, которые направлены на выявление и терапию опасных этиологических состояний. Чтобы не допустить нарушений в работе водителя ритма с осторожностью принимают противоаритмические препараты, влияющие на автоматизм и проводимость. Для профилактики фибрилляции предсердий у пациентов с синдромом необходимо провести электрокардиостимуляцию.
Долгое время необоснованно сохранялись расширенными показания к «профилактическому» вживлению кардиостимулятора. Процедура не увеличивает продолжительность жизни даже у больных с выраженными клиническими симптомами нарушения работы водителя ритма. А только устраняет симптомы, прежде всего, синкопальные состояния. Дополнительные профилактические меры:
- Соблюдение принципов сбалансированного питания.
- Регулярная физическая активность.
- Исключение психоэмоциональных нагрузок.
- Контроль уровня сахара в крови.