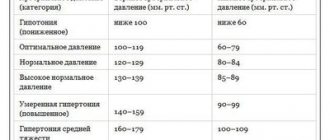
Когда требуется лечение
Гипертонический криз – это резкое повышение артериального давления до критического уровня. Показатель подъема может достигать планки 200/120 мм рт. ст., и выше. Но для некоторых людей результат 140/100 мм рт. ст. – это уже предельные цифры, при которых организм отказывается работать в прежнем режиме. Поэтому при резких и необоснованных изменениях уровня давления, необходимо обратится за помощью к медикам. Пациент с гипертоническим кризом должен строго наблюдаться врачом. Лечение проводится как медикаментозным путем, так и с помощью других терапевтических процедур.
Гипертонический криз развивается на фоне уже имеющегося повышенного давления (гипертонии). Проявление болезни – это критический скачок диастолического давления в сторону увеличения, который может развиваться от пары минут – до нескольких дней. Поэтому его лечение должно проводится незамедлительно, после появления первых симптомов.
В моменты гипертензивных приступов больной ощущает такие изменения состояния:
- Резкую боль в области груди.
- Сильную головную боль, которая влияет на сознание (появляется спутанность, иногда потеря сознания) и зрение (помутнение).
- Яркое выражение внутренней возбудимости с проявлением панических атак.
- Одышку.
- Невыраженное дыхание.
- Приступы тошноты с возможными рвотными позывами.
- Судороги.
Основные признаки недуга проявляются в различной степени и силе проявления, что напрямую зависит от пораженных болезнью органов. В медицинской практике нередко наблюдается ход гипертонических кризов, или состояние после гипертонического криза, которое проходит без выраженных симптомов, что делает заболевание особо опасным.
При минимальном ухудшении состояния и повышении давления, необходимо обратится за помощью к профильному врачу.
После первичного осмотра и провождения системных замеров давления и пульса, доктор сможет установить диагноз и подсказать, как лечить гипертонический криз.
Классифицируют неосложненный и осложненный гипертонический криз. Последняя разновидность отличается своей способностью нести смертельную опасность. Это такие состояния: инсульт, энцефалопатия, отек мозга или легких, ретинопатия, инфаркт миокарда, сердечная левожелудочковая недостаточность и подобные тяжелые приступы. Лечение осложненного гипертонического криза требует особой внимательности и контроля, которое предоставляется при нахождении больного на стационаре.
Гипертонический криз: опасность, причины, лечение
Гипертонический криз является очень тяжелым патологическим состоянием, обусловленным весьма существенным повышением показателей артериального давления. Неотложная помощь при гипертоническом кризе подразумевает принятие мер по скорейшему снижению АД, в противном случае существенно возрастает риск возможных осложнений, при которых поражаются, так называемые, «органы-мишени». В первую очередь страдают головной мозг, почки и сердечная мышца, возможен также отек легких.
При тяжелом течении возможны такие осложнения гипертонического криза, как инфаркт миокарда и инсульты (преимущественно – геморрагические).
Терапия в стационаре
Рациональное лечение гипертонического криза в терапевтическом отделении или на дневном стационаре нацелено на максимальное контролирование артериального давления (при необходимости, его понижение до нормы) и устранение опасности поражения органов, которые подвергаются ущербу. Лечебные меры в стационаре проводятся с помощью приема пероральных или внутривенных лекарств, понижающих уровень артериального давления, и контрольных замеров давления через каждые 12-24-48 часов.
Важно не понижать уровень давления очень быстро, так как такие методы могут вызвать приступы ишемии или коллапса.
Действие лекарств должно быть медленным и понижать давление постепенно, не превышая 25% в час.
Медикаменты
Рекомендации к подбору медикаментов предполагают выбор гипотензивных препаратов с дробным понижающим воздействием на уровень давления, в зависимости от пораженного органа-мишени. Дозировка и продолжительность приема каждого препарата назначается лечащим врачом в индивидуальном порядке.
«Лабеталол». Неселективный адреноблокатор, который оказывает гипотоническое воздействие 5-ти часовой продолжительности. Позитивное отличие лекарственного средства заключается в его поддержании рационального сердечного выброса, и воздействие на расширяющую способность периферических сосудов, не нарушая при этом кровоток мозга, почек и коронарных сосудов. «Лабеталол» рекомендуется принимать также при почечной недостаточности и энцефалопатии. Данный препарат имеет большое количество противопоказаний, что исключает его из курса монопольных средств лечения.
«Клонидин». Препарат центрального действия, который оказывает гипотонический эффект. Позитивная реакция организма длится в течение 6-12 часов. Параллельно понижению артериального давления, он оказывает обезболивающий и успокоительный эффект. Также понижает глазное давление. Во время приема «Клонидина» не рекомендуется заниматься деятельностью, требующей повышенного внимания или быстрой психотропной реакции.
«Каптоприл». Препарат понижает уровень артериального давления с помощью понижения в крови ангиотензина, альдостерона и уровня накопления брадикинина, снижающего просвет сосудов. Также препарат понижает сопротивление сосудов току крови. Данное средство имеет обширный ряд противопоказаний, поэтому строго запрещается в качестве самолечения.
«Нифедипин». Препарат является основным блокатором кальциевых каналов, что способствует купированию гипертонического криза. Действие средства помогает расслабить гладкую мускулатуру и расширить периферические и коронарные сосуды, что препятствует повышению давления.
«Нифедипин» рекомендуется к назначению беременным женщинам с наличием патологий бронхолегочной системы и почек.
К основному курсу лечения болезни, которое помогает снять повышенное давление, добавляется симптоматическое лечение, которое включает прием сердечных гликозидов, диуретиков, антиангинальных, противоаритмических, противорвотных, успокоительных, противосудорожных и обезболивающих препаратов. К этому списку добавляется ряд сопутствующих процедур такой же направленности.
Лечение гипертонического криза: взгляд с позиций доказательной медицины
В отношении артериальной гипертензии (АГ) как в мире, так и в Российской Федерации существуют четкие стандарты выбора лекарственной терапии, а также относительно ясны вопросы определений и классификации [1-3]. Однако реальное внедрение этих стандартов происходит достаточно медленно и далеко не всегда на практике соблюдаются рекомендации по выбору препаратов и цели терапии. Одной из наиболее проблематичных в этом отношении сфер является оказание неотложной помощи при гипертонических кризах. Данные состояния в практическом здравоохранении по-прежнему имеют неоднозначную трактовку определения и еще большие индивидуальные различия в выборе лечебных мероприятий, основанные на устаревших представлениях, личном опыте и субъективных суждениях. В то же время в печати чаще всего обсуждаются вопросы хронической терапии АГ, а лечение неотложных состояний, и в частности гипертонических кризов, освещается недостаточно. Это обстоятельство связано, по-видимому, с одной стороны, с тем, что аналогичным вопросам уделено недостаточное внимание даже в международных рекомендациях. С другой стороны, международные стандарты лечения неотложных состояний существенно отличаются от традиционных отечественных представлений и более сложны для выполнения на практике, так как предполагают использование лекарственных препаратов или их форм, не получивших в России широкого распространения или даже не имеющих государственной регистрации. Кроме того, если для выработки тактики долгосрочного лечения артериальной гипертензии стандарты и рекомендации основываются на результатах многочисленных проспективных клинических исследований, т.е. на принципах доказательной медицины, то в отношении непосредственной тактики для ряда неотложных состояний эти результаты долгосрочных наблюдений сегодня отсутствуют. Наконец, лечение неотложных состояний в большинстве случаев лежит за рамками кардиологии как специальности и предполагает участие других специалистов, что еще более усложняет унификацию врачебной тактики. Настоящий обзор посвящен стандартизованным подходам к лечению состояний, связанных с острым подъемом АД, основанным на данных доказательной медицины в свете имеющихся сегодня международных и российских рекомендаций. Авторы ставили задачу обобщить имеющиеся данные о патофизиологических механизмах гипертонических кризов, а также ближайших и отдаленных результатах различных схем терапии прежде всего с позиций эффективного и безопасного применения, что является основой принципа доказательной медицины. Несмотря на это, многие вопросы лечения АГ в острых ситуациях по-прежнему являются спорными, а применяемые методы лечения недостаточно доказанными, на что также обращается внимание читателей.
Определение. Согласно рекомендациям ВНОК 2001 г. [1], сегодня понятие о гипертонических кризах и их классификации приведено в соответствие с мировыми представлениями (рекомендации JNC [2]). К данным состояниям относят все случаи, когда резкое и значимое повышение АД привело к той или иной ситуации, представляющей непосредственную опасность для больного. Поскольку основу для врачебной тактики в данном случае составляет не столько уровень АД или патогенетический механизм, приведший к его повышению, а возникшее осложнение и, соответственно, срочность врачебных мероприятий, то все состояния, при которых требуется в той или иной степени быстрое снижение АД, подразделяют на две большие группы.
1. Состояния, требующие неотложной терапии (hypertensive emergencies) (снижения АД в течение первых минут и часов при помощи парентерально вводимых препаратов).
Неотложной терапии требует такое повышение АД, которое ведет к появлению или усугублению симптомов со стороны ‘органов-мишеней’ — нестабильной стенокардии, инфаркту миокарда, острой левожелудочковой недостаточности, расслаивающей аневризме аорты, эклампсии, инсульту. Незамедлительное снижение АД может потребоваться также при травме центральной нервной системы, у послеоперационных больных при угрозе кровотечения и др. Лечение подобных состояний осуществляется, как правило, в стационаре в блоке интенсивной терапии.
2. Состояния, при которых требуется снижение АД в течение нескольких часов (hypertensive emergencies). Само по себе резкое повышение АД, не сопровождающееся появлением симптомов со стороны других органов, требует обязательного, но не столь неотложного вмешательства и может купироваться пероральным приемом препаратов с относительно быстрым действием. Лечение неосложненного гипертонического криза возможно без госпитализации.
Таким образом, абсолютный уровень АД не является критерием диагноза гипертонического криза. Следует отметить, что большинство больных, госпитализируемых по данному показанию, имеют уровень диастолического АД более 120 мм рт. ст. [4].
Патогенез. Отметим, что классические представления об артериальном давлении как произведении сердечного выброса и сосудистого сопротивления сегодня не претерпели изменений и по-прежнему не отрицается факт, что для повышения АД необходимо либо увеличение сердечного выброса или внутрисосудистого объема жидкости, либо усиление вазоконстрикции, либо сочетание этих причин. Участие ренин-ангиотензиновой системы в подъеме АД может быть различным от ключевой роли при таких состояниях, как синдром злокачественной АГ, до малосущественной при преобладании задержки натрия и воды (эклампсия). В связи с этим весьма перспективным в мире считается подход к лечению пациентов на основе активности ренина плазы (АРП) [5]. Если она высока, то наиболее эффективными препаратами будут ингибиторы АПФ, антагонисты рецепторов к ангиотензину II и β-блокаторы, если АРП низка, то эффект достигается лишь от диуретиков, α-блокаторов или блокаторов кальциевых каналов. К сожалению, подобный подход применим лишь при наличии достаточного количества времени и техниче-ской возможности для оценки АРП, последнее обстоятельство лимитирует его применение в нашей стране.
Общие принципы лечения больного с кризом. Ситуация выбора препарата у больного с кризом осложняется скудностью имеющихся данных обследования, необходимостью быстрого принятия решения и наличием осложнений, которые могут определять этот выбор.
В России это усугубляется и материально-техническими трудностями (оценка уровня АРП, катехоламинов, возможности магнитно-резонансных методов обследования и др.).
- При лечении криза первоначально следует выявить признаки, которые определяют степень срочности снижения АД. Кроме того, ряд данных анамнеза может позволить установить непосредственную причину резкого повышения АД (синдром отмены некоторых лекарств, использование сопутствующей терапии и др.).
- Из лабораторных обследований следует оценить уровень электролитов в сыворотке, креатинин, клинический анализ крови и анализ мочи. В обязательном порядке выполняются электрокардиограмма и рентгенограмма органов грудной клетки. При наличии технической возможности делают забор крови на катехоламины и АПР, несмотря на то, что результаты такого анализа могут быть получены не ранее чем через сутки.
- Необходимо специально зафиксировать внимание на возможности расслаивающей аневризмы аорты, так как в данном случае тактика ведения меняется.
- При отсутствии подозрений на расслоение аорты следует использовать по очереди лекарственные препараты, влияющие на различные звенья патогенеза. Наличие эффекта или его отсутствие будет служить индикатором соответствия лечения основному патогенетическому механизму подъема АД, поскольку в данном случае это является единственным ориентиром. В качестве первой линии желательно применять препараты, блокирующие ренин-ангиотензиновую систему (РАС) — ингибитор АПФ (табл. 1). Затем используется препарат смешанного действия (α- и β- блокатор) для определения возможного вклада катехоламинового механизма и, наконец, тестируется последнее патогенетическое звено — задержка жидкости и назначается фуросемид. Порядок назначения препаратов может изменяться с учетом индивидуальных особенностей пациента и клинической ситуации, в частности вероятности побочных эффектов [5]. Фентоламин становится препаратом первого выбора при подозрении на криз при феохромоцитоме, диуретики — при очевидной клинической и анамнестической картине водно-солевого криза. В случае наличия противопоказаний для β-блокаторов (бронхиальная астма) используются ганглиоблокаторы или антагонисты кальция недигидиропридинового ряда.
Таблица 1. Препараты для лечения гипертонических кризов
| для парентерального приема | ||
| Ингибиторы АПФ | Каптоприл | Эналаприлат |
| Диуретики | Фуросемид | Фуросемид |
| Препарат центральногого действия | Клонидин Гуанфацин | |
| β-блокаторы | Метопролол | Эсмолол Метопролол |
| α-блокаторы | Празозин Теразозин Доксазозин | Фентоламин |
| α- и β-блокаторы | Лабеталол Карведилол | Лабеталол |
| Периферический вазодилататор | Нитропруссид натрия |
Основные препараты для лечения кризов
Ингибиторы АПФ. Данную группу препаратов в большинстве случаев рекомендуется применять в первую очередь, так как их использование помогает одновременно ответить на вопрос об участии РАС в патогенезе данного состояния и блокировать токсические эффекты ангиотензина II на сосудистую стенку при злокачественной АГ. Эти препараты также предпочтительны у больных с сердечной недостаточностью, включая острую левожелудочковую недостаточность, при остром коронарном синдроме. Они противопоказаны при эклампсии беременных. Из рекомендуемых препаратов — каптоприл перорально и эналаприлат при внутривенном введении — обеспечивают снижение АД в течение первого часа.
Антиадренергические средства. Фентоламин (при подозрении на феохромоцитому) обладает немедленным действием. Быстрый ответ предполагает обследование в отношении феохромоцитомы. α-блокаторы эффективны также при низкорениновой АГ.
Диуретики (фуросемид). Используются при объемзависимых кризах, а также у больных с явлениями сердечной недостаточности. Эффект достигается в течение 30-60 мин. Дозу можно увеличивать до появления диуретического ответа.
Препараты центрального действия. Показаны при синдроме отмены данной группы препаратов. У таких пациентов могут также использоваться одновременно α- и β-адреноблокаторы.
Нитропруссид натрия. Данный препарат при внутривенном введении обладает чрезвычайно быстрым действием и при гибком дозировании обеспечивает управляемый контроль АД. Эти преимущества делают его незаменимым в ряде ситуаций, например при необходимости снижения АД перед оперативным вмешательством. Однако применение нитропруссида может вызвать чрезмерный гипотензивный ответ, что у ряда больных может привести к серьезным последствиям.
Введение нитропруссида натрия требует инвазивного мониторирования АД в условиях отделения интенсивной терапии. Не следует забывать о том, что данный препарат является токсичным и способствует образованию циангемоглобина при большой скорости введения. Токсичность усугубляется у больных, получающих диуретики, а также при хирургических вмешательствах [6].
Среди прочих препаратов эффективное снижение АД могут обеспечить нейролептики (дроперидол), используемые при остром коронарном синдроме и в ряде других ситуаций.
При наличии угрожающих осложнений (hypertensive emergencies) АД должно быть снижено на 25% в первые 2 ч и до 160/100 мм рт. ст. в течение последующих 2-6 ч. Не следует снижать АД слишком быстро для предотвращения ишемии ЦНС, почек и миокарда. При уровне АД выше 180/120 мм рт.ст. его следует измерять каждые 15-30 мин.
При лечении больного с неосложненным гипертоническим кризом амбулаторно используют пероральные препараты: β-блокаторы (метопролол), антагонисты кальция (нифедипин), клофелин, короткодействующие ингибиторы АПФ (каптоприл), α-блокаторы (празозин, теразозин). Снижение АД при отсутствии существенного поражения органов-мишеней должно производиться постепенно в течение 24-48 ч для исключения его возможного резкого падения.
Особые ситуации
АГ и инсульт
ОНМК по ишемического типу. Практически у 80% больных с ишемическим инсультом наблюдается в той или иной степени повышение АД. Однако до сих пор вопрос лечения АГ у этой категории пациентов остается спорным. Это связано, прежде всего, с тем, что АД при инсульте спонтанно снижается до исходного уровня через 4 дня [7]. Вопрос о тактике — скорости и степени снижения АД у больных с острым нарушением мозгового кровообращения следует рассматривать с позиций изменений ауторегуляции мозгового кровотока. Следует помнить, что нижний предел ауторегуляции у больных с АГ существенно выше, чем у здоровых лиц, и снижение АД даже на 25% исходного может сопровождаться ухудшением кровотока в ишемизированных зонах мозга [8]. В этом аспекте интерес вызывает ряд рандомизированных контролируемых исследований, которые продемонстрировали, что снижение АД у больных с инсультом может не улучшать прогноз. Так, в исследовании, которое было призвано ответить на вопрос о целесообразности применения тканевых активаторов плазминогена у больных с ишемическим инсультом, назначение антигипертензивной терапии сопровождалось 4-кратным увеличением риска смерти и худшим неврологическим прогнозом [9].
В другом контролируемом применении использование нимодипина у больных с ОНМК по ишемическому типу привело к увеличению летальности в первые месяцы от начала заболевания [10]. По-видимому, для изменений мозгового кровотока имеет значение выбор лекарственного препарата. Так, ряд исследований показал, что назначение ингибиторов АПФ, α-блокаторов и клонидина относительно безопасно для кровообращения в ишемизированной зоне и прогноза [11].
ОНМК по геморрагическому типу. В данном случае АГ наблюдается практически у всех больных и не склонна к спонтанному регрессу. Препаратом, обеспечивающим существенное улучшение прогноза больных с субарахноидальным кровоизлиянием, зарекомендовал себя нимодипин [12], который, тем не менее, может вызывать значимую гипотензию при внутривенном введении и обусловливать последующее назначение вазопрессоров. Использование нифедипина в данном случае более проблематично, так как показано возможное снижение перфузионного давления, а отдаленный прогноз таких пациентов не оценивался [12].
Относительно благоприятные результаты были получены у больных с кровоизлиянием вследствие разрыва аневризмы при лечении никардипином [14].
Таким образом, сегодня лечение АГ у больного с ОНМК по-прежнему представляется проблематичным с точки зрения имеющихся доказательств его пользы и безопасности. Эффективность активной антигипертензивной терапии при ишемическом типе инсультов не доказана, а применение антагонистов кальция у больных с кровоизлияниями в мозг нередко лимитировано гипотензивными реакциями [15, 16].
Расслаивающая аневризма аорты
Артериальная гипертензия встречается практиче-скиу всех пациентов с расслоением аорты. Среди основных факторов, которые обеспечивают риск расслоения аорты, выделяют артериальное давление, число сердечных сокращений и собственно сократительную силу миокарда, что в целом обеспечивает силу пульсовой волны. Естественно, что основу медикаментозной терапии у больных с подозрением на расслоение аорты будут составлять β-блокаторы и/или ганглиоблокаторы. При недостаточной эффективности и подготовке к оперативному вмешательству рекомендуется введение нитропруссида натрия. Использование блокаторов кальциевых каналов допустимо лишь при одновременном назначении β-адреноблокаторов. Целевым уровнем АД в данном случае является минимально переносимый [5, 17].
Инфаркт миокарда
Лечение инфаркта миокарда, включая отдаленный прогноз, является наиболее изученной проблемой. β-блокаторы и ингибиторы АПФ увеличивают выживаемость больных и являются препаратами первой линии [18-20]. Несмотря на хороший антигипертензивный эффект использование блокаторов кальциевых каналов группы дигидропиридинов не рекомендуется при наличии острой ишемии миокарда. Применение нитропруссида натрия может сопровождаться повышением сегмента ST, тогда как нитроглицерин при внутривенном введении обеспечивает не менее надежное снижение АД и антиишемический эффект [21].
Преэклампсия-эклампсия
До сих пор патофизиологические механизмы развития данного синдрома остаются неизвестными. АГ у беременных характеризуется повышением чувствительности сосудов к прессорным агентам, в первую очередь к ангиотензину II, а также выраженной эндотелиальной дисфункцией.
α-метилдопа традиционно считается препаратом выбора при лечении АГ у беременных благодаря отсутствию тератогенных эффектов. При тяжелой АГ, преэкламсии и эклампсии список препаратов, безопасных и эффективных при парентеральном применении, весьма ограничен. Эффективен лабеталол, а также гидралазин, однако последний вызывает тахикардию, гипотензию и задержку жидкости. Альтернативными препаратами являются антагонисты кальция. Ингибиторы АПФ и диуретики противопоказаны. Нитропруссид натрия у данной категории пациентов должен использоваться с чрезвычайной осторожностью [22]. Эффективным методом снижения АД является введение сульфата магния, что показано в обязательном порядке при угрозе судорог или их появлении [23].
Таким образом, в лечении гипертонических кризов до сих пор остается много ‘белых пятен’. Это связано с тем, что больные с неотложной патологией не являются оптимальными объектами для клинических исследований и отдаленные эффекты терапии изучены недостаточно. Большинство препаратов, эффективно использующихся в настоящее время при лечении кризов, никогда не проходили тестирования в рандомизированных клинических исследованиях. Принятые схемы лечения во многом являются эмпирическими и основываются на известных патофизиологических механизмах, клиническом опыте и фармакологических свойствах препаратов [5, 24]. Стандартный подход к лечению данных состояний заключается в быстром, но не чрезмерном снижении артериального давления. В лечении больного следует руководствоваться целью не снижения АД как такового, а уменьшения повреждения ‘органов-мишеней’, что требует учета возможного развития их гипоперфузии. Выбор препарата должен основываться на имеющихся осложнениях и основных патогенетических механизмах, лежащих в основе повышения АД, а также учитывать возможные побочные эффекты.
Таблица 2. Выбор препарата при неотложных состояниях, связанных с повышением АД
Состояние
| Препараты выбора | Комментарии | |
| Расслаивающая аневризма аорты | β-блокатор (эсмолол) Лабеталол Нитропруссид натрия вместе с b-блокатором | Избегать гидралазина. АД снижать до максимально низких значений |
| Острый коронарный синдром | β-блокаторы Ингибиторы АПФ Нитроглицерин | Постепенное снижение АД Избегать прямых вазодилататоров |
| Острое нарушение мозгового кровообращения | Кровоизлияние — нимодипин Эсмолол, лабеталол Нитропруссид натрия | При ишемическом типе: ингибитор АПФ, клонидин, целесообразность быстрого снижения АД сомнительна |
| Эклампсия | Гидралазин, α-метилдопа, лабеталол, урапидил Сульфат магния (судорожный синдром) | Избегать ингибиторов АПФ, антагонистов рецепторов к ангиотензину II, диуретиков, нитропруссида натрия |
| Острая левожелудочковая недостаточность АГ при хирургических вмешательствах | Нитропруссид натрия Нитроглицерин Эналаприлат Фуросемид Морфин Нитропруссид натрия Нитроглицерин (особенно после коронарной хирургии) | Избегать β-блокаторов, гидралазина Имеется опасность тромбозов при гипотонии |
| Катехоламиновый криз | Фентоламин Лабеталол | Избегать диуретиков |
| Почечная недостаточность | Гидралазин, лабеталол | Избегать β-блокаторов |
| Пожилые пациенты | Использование более низких доз всех препаратов | Быстрое снижение АД более опасно Опасность ортостатической гипотонии |
| Синдром отмены клонидина | Клонидин Лабеталол Фентоламин + β-блокатор | Возможно использование трансдермальной формы клонидина |
Что предпринять для облегчения состояния больного
Обратите внимание: приступы имеют свойство рецидивировать. По статистике, они развиваются у 1% лиц с диагностированной хронической артериальной гипертензией.
Большое значение в профилактике данных неотложных состояний имеет комплексное лечение гипертонической болезни.
От умелых действий родных и близких больного во многом зависит исход приступа. Но важно учитывать, что даже самая грамотная доврачебная помощь при гипертоническом кризе никогда не заменит комплекса действий медицинской бригады. В первую очередь больному нужно вызвать «неотложку»!
Алгоритм действий при гипертоническом кризе:
- пациента необходимо успокоить, эмоции способны спровоцировать дальнейший рост АД;
- нужно помочь больному занять полусидячее положение;
- обеспечьте доступ воздуха в помещение;
- снимите или расстегните одежду больного, затрудняющую его дыхание;
- следите, чтобы дыхание пострадавшего было глубоким и равномерным;
- к голове целесообразно приложить пакет или грелку со льдом;
- дайте больному лекарство, которое тот обычно принимает для снижения АД;
- дайте 20-40 капель Корвалола;
- при ознобе укройте пациента одеялом;
- если имеют место боли в груди, дайте таблетку Нитроглицерина или Нитрокора (в сумме — не более 3 шт.);
- положите больному под язык 1 таблетку Каптоприла (возможные замены — Кордафлекс, Капотен, Нифедипин, Коринфар).
Важно: если спустя 30 минут нет заметных улучшений состояния, «Скорая помощь» еще не прибыла, то для купирования гипертонического криза дайте пострадавшему лекарство из приведенного выше списка повторно.
Посредством тонометра проводите измерение артериального давления каждые 15-20 минут и записывайте результаты, чтобы медики могли объективно оценить динамику состояния.
Вазодилататоры
Гидралазин — вазодилататор прямого действия, наиболее эффективен при внутривенном введении, при этом достигается немедленный эффект, при внутримышечном введении эффект наступает через 15–30 минут. Препарат не влияет на почечный кровоток, редко приводит к ортостатической гипотензии. Используется в начальной дозе 0,15–0,2 мг/кг внутривенно. При отсутствии эффекта доза может увеличиваться каждые 6 часов, до максимальной 1,5 мг/кг. Гидралазин наиболее эффективен в комбинации с диуретиками или другими гипотензивными средствами для в/в введения. Основные побочные эффекты: тахикардия, тошнота, рвота, головная боль, понос. Положительные тесты на LE-клетки и ревматоидный фактор у детей встречаются очень редко. При аритмиях и сердечной недостаточности препарат не применяют. Эффективность непостоянна.
Нитропруссид натрия — артериолярный и венозный дилататор. Он увеличивает почечный кровоток, оказывая минимальное воздействие на сердечный выброс, контролирует АД при внутривенном введении. Препарат действует быстро и эффективен даже в тех случаях, когда остальные средства безуспешны. Регулируя скорость инфузии, можно достичь желаемого АД. Вводят в виде в/в инфузии при постоянном мониторинге в реанимационном отделении. Приготовленный раствор инактивируется на свету. Вместе с нитропруссидом через один венозный катетер нельзя вводить другие препараты. Начальная доза у детей и подростков — 0,5–1 мкг/кг/мин с последовательным повышением дозы до 8 мкг/кг/мин. Требуется контроль уровня тиоцианата в крови, так как нитропруссид в печени превращается в тиоцианат под действием тиосульфатсульфидтрансферазы. При печеночной недостаточности препарат используют с осторожностью. Требуется постоянное наблюдение в реанимационном отделении. По окончании инфузии действие препарата сразу же прекращается. При длительном применении (> 24 часов) возможно возникновение метаболического ацидоза.
Диазоксид — препарат второго ряда для быстрого снижения АД. Он относится к бензотиазидам, не имеет мочегонного эффекта и действует непосредственно на гладкую мускулатуру сосудов, снижая мышечный тонус; не уменьшает почечный кровоток. Вводят только в/в в дозе 1 мг/кг струйно быстро, что позволяет достичь наибольшей вазодилатации при минимальном связывании с белками крови. Действие длится 3–15 ч. Если начальной дозы недостаточно для достижения эффекта, введение повторяют с интервалом 15–20 мин (максимальная доза — 5 мг/кг). Недостатком является невозможность регулировать снижение АД. Побочные эффекты: гипергликемия, задержка натрия и воды; часто возникает преходящая тахикардия.
Причины и признаки гипертонического криза
Наиболее опасно данное патологическое состояние для лиц, у которых ранее уже были диагностированы сердечно-сосудистые патологии и поражения центральной нервной системы.
Основными причинами гипертонического криза считаются нарушения сосудистой регуляции и увеличение объема сердечного выброса. На фоне спастического сокращения артериол возрастает периферическое сопротивление и параллельно растет частота сердечных сокращений. При спазме кровеносных сосудов в органах начинается кислородное голодание.
Согласно клинической классификации выделяют осложненный и неосложненный типы гипертонических кризов. В первом случае имеет место поражение органов-мишеней. Осложненный криз нередко становится причиной смертельных исходов, поэтому он является основанием для немедленной госпитализации после оказания неотложной помощи в полном объеме. При неосложненном варианте течения мозг и внутренние органы страдают в гораздо меньшей степени, и лечение может проводиться в амбулаторных условиях (на дому). Тем не менее, адекватные меры должны быть обязательно приняты в течение первых суток от появления клинических признаков. Огромное значение при гипертоническом кризе имеет доврачебная помощь.
К первым симптомам гипертонического криза относятся:
- Резкий скачок АД (систолическое – выше 150-200);
- интенсивная цефалгия (в височной и затылочной областях);
- боли за грудиной;
- появление одышки;
- мелькание мушек и бликов перед глазами;
- рвота;
- возбуждение;
- гиперемия кожных покровов.
Признаками гипертонического криза нередко становятся такие неврологические нарушения, как судороги и спутанность (потеря) сознания.