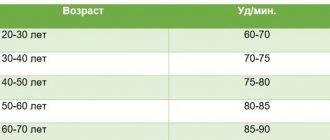
Адреналин и норадреналин — в чем разница
Содержание статьи
Связь между адреналином и норадреналином не заканчивается схожим названием. Оба химических вещества принадлежат к группе катехоловых аминов, синтезируемых из аминокислоты тирозина в дофамин, превращающийся в норадреналин. Адреналин — аналог норадреналина, образующийся в результате его дальнейшей трансформации, благодаря катализирующему ферменту — N-метилтрансферазе.
Каждое из этих химических соединений имеет собственные функции в организме, и хотя они обычно стимулируют одни и те же рецепторы, они характеризуются различным сродством рецепторов и следовательно, показывают сходную, но различную физиологическую функциональность в симпатической нервной системе.
- Норадреналин
. Отвечает за реакции состояния возбуждения, изменения настроения и участвует в центральной регуляции давления. Он стимулирует альфа-адренорецепторы. - Адреналин
. Обладает системным эффектом. Стимулирует все виды рецепторов -альфа-адренергических и бета-адренергических.
Структуры, производящие, хранящие и высвобождающие катехоловые амины в кровоток, включают ядро надпочечников и нейроны симпатической системы. Ядро надпочечников на 80% отвечает за выработку адреналина, а симпатическая система — за производство норадреналина.
За ингибирование (подавление) секреции инсулина и стимуляцию высвобождения глюкагона отвечают и адреналин, и норадреналин, вызывающий снижение уровня глюкозы в крови.
Введение[править | править код]
Адреналин
– один из катехоламинов, он является гормоном мозгового слоя надпочечников и вненадпочечников хромаффинной ткани. Под влиянием адреналина происходит повышение содержания глюкозы в крови и усиление тканевого обмена. Адреналин усиливает глюконеогенез (синтез глюкозы), тормозит синтез гликогена в печени и скелетных мышцах, усиливает захват и утилизацию глюкозы тканями, повышая активность гликолетических ферментов. Также адреналин усиливает липолиз (распад жиров) и тормозит синтез жиров. В высоких концентрациях адреналин усиливает катаболизм белков.
Адреналин обладает способностью повышать артериальное давление за счет сужения сосудов кожи и других мелких периферических сосудов, ускорять ритм дыхания. Содержание адреналина в крови повышается, в том числе, и при усиленной мышечной работе либо понижении уровня сахара. Количество выделяемого в первом случае адреналина прямо пропорционально интенсивность тренировочной сессии. Адреналин вызывает расслабление гладкой мускулатуры бронхов и кишечника, расширение зрачков (вследствие сокращения радиальных мышц радужной оболочки, имеющих адренергическую иннервацию). Именно свойство резко повышать уровень сахара в крови сделало адреналин незаменимым средством при выведении пациентов из состояния глубокой гипогликемии, вызванной передозировкой инсулина.
Адреналин[править | править код]
Источник:
Клиническая фармакология по Гудману и Гилману том 1
.
Редактор
: профессор А.Г. Гилман
Изд.
: Практика, 2006 год.
Адреналин — это мощный стимулятор и α, и β-адренорецепторов, и поэтому его эффекты многообразны и cложны. Большая часть тех эффектов, которые приведены в табл. 6.1, возникают в ответ на введение экзогенного адреналина. В то же время многие реакции (например, потоотделение, пилоэрекция, расширение зрачков) зависят от физиологического состояния организма в целом. Особенно сильное действие адреналин оказывает на сердце, а также на сосуды и другие гладкомышечные органы.
Артериальное давление
. Адреналин — это одно из самых мощных прессорных веществ. При в/в введении в фармакологических дозах он вызывает быстрое повышение АД, степень которого прямо зависит от дозы. Систолическое АД при этом растет больше, чем диастолическое,то есть пульсовое АД увеличивается. По мере того как реакция на адреналин спадает, среднее АД может на какое-то время стать ниже исходного и только потом возвратиться к прежнему значению.
Прессорное действие адреналина обусловлено тремя механизмами: 1) прямым стимулирующим действием на рабочий миокард (положительным инотропным эффектом), 2) повышением ЧСС (положительным хронотропным эффектом), 3) сужением резистивных прекапиллярных сосудов многих бассейнов (особенно кожи, слизистых и почек) и выраженным сужением вен. На высоте подъема АД ЧСС может снизиться из-за рефлекторного повышения парасимпатического тонуса. В малых дозах (0,1 мкг/кг) адреналин может вызвать снижение АД. Этот эффект, так же как и двухфазное действие больших доз адреналина, объясняется более высокой чувствительностью к этому веществу β2-адренорецепторов (вызывающих расширение сосудов) по сравнению с α-адренорецепторами.
Рисунок 10.2. Эффекты в/в инфузии адреналина, норадреналина и изопреналина у человека. Allwood et al., 1963.
При п/к или медленном в/в введении адреналина картина несколько иная. При п/к введении адреналин из-за местного сужения сосудов всасывается медленно: эффект такого введения 0,5—1,5 мг адреналина такой же, как при в/в инфузии со скоростью 10—30 мкг/мин. Наблюдается умеренный рост систолического АД и сердечного выброса вследствие положительного инотропного эффекта. ОПСС снижается из-за того, что преобладает активация β2-адренорецепторов сосудов скелетных мышц (мышечный кровоток при этом растет); в результате диастолическое АД уменьшается. Поскольку среднее АД, как правило, увеличивается незначительно, компенсаторные барорефлекторные влияния на сердце выражены слабо. ЧСС, сердечный выброс, ударный объем и ударная работа левого желудочка повышаются — в результате как прямого стимулирующего влияния на сердце, таки возросшего венозного возврата (показателем последнего служит повышение давления в правом предсердии). При несколько более высокой скорости инфузии ОПСС и диастолическое АД могут не изменяться или слегка увеличиваться — в зависимости от дозы, а следовательно, и соотношения между активацией а- и β-адренорецепторов в разных сосудистых бассейнах. Кроме того, могут развиваться компенсаторные рефлекторные реакции. Сравнение эффектов в/в инфузии адреналина, норадреналина и изопреналина у человека приведено на рис. 10.2 и в табл. 10.2.
Таблица 10.2. Реакции на в/в инфузию адреналина и норадреналина у человека»
Кровеносные сосуды
. Адреналин действует главным образом на артериолы и прекапиллярные сфинктеры, хотя на него реагируют также вены и крупные артерии. Сосуды разных органов отвечают на адреналин по-разному, что приводит к существенному перераспределению кровотока.
Экзогенный адреналин вызывает резкое снижение кожного кровотока за счет сужения прекапиллярных сосудов и венул. Именно поэтому падает кровоток в кистях и ступнях. В слизистых при местном нанесении адреналина после первоначальной вазоконстрикции развивается гиперемия. Она обусловлена, видимо, не активацией β-адренорецепторов, а реакцией сосудов на гипоксию.
У человека терапевтические дозы адреналина вызывают повышение мышечного кровотока. Оно частично связано с резкой активацией β2-адренорецепторов, лишь в небольшой степени компенсируемой активацией α-адренорецепторов. На фоне α-адреноблокаторов расширение мышечных сосудов становится еще более выраженным, ОПСС и среднее АД снижаются (парадоксальная реакция на адреналин). На фоне же неизбирательных β-адреноблокаторов, напротив, сосуды сужаются и АД резко повышается.
Влияние адреналина на мозговой кровоток опосредовано изменениями АД. В терапевтических дозах адреналин вызывает лишь слабое сужение мозговых сосудов. При повышении симпатического тонуса в условиях стресса мозговые сосуды также не сужаются, что физиологически вполне оправдано — возможное увеличение мозгового кровотока в ответ на повышение АД ограничивается механизмами ауторегуляции.
В дозах, мало влияющих на среднее АД, адреналин повышает сопротивление почечных сосудов, снижая почечный кровоток примерно на 40%. В этой реакции участвуют все почечные сосуды. Поскольку СКФ меняется лишь незначительно, фильтрационная фракция резко возрастает. Экскреция Na+, К+ и СГ снижается; диурез же может увеличиваться, уменьшаться или не изменяться. Максимальные скорости канальцевой реабсорбции и секреции не изменяются. В результате прямого действия адреналина на бета-адренорецепторы юкстагломерулярных клеток повышается секреция ренина.
Под действием адреналина повышается давление в легочных артериях и венах. Причиной служит не только прямое сосудосуживающее действие адреналина на легкие, но и, безусловно, перераспределение крови в пользу малого круга из-за сокращения мощных гладких мышц системных вен. В очень высоких концентрациях адреналин вызывает отек легких вследствие повышения фильтрационного давления в легочных капиллярах и, возможно, увеличения их проницаемости.
В физиологических условиях адреналин и возбуждение симпатических сердечных нервов вызывают повышение коронарного кровотока. Это наблюдается даже при введении таких доз адреналина, которые не повышают давление в аорте (то есть перфузионное давление коронарных сосудов). В основе данного эффекта лежат два механизма. Во-первых, при повышении ЧСС растет относительная продолжительность диастолы (см. ниже); впрочем, этому частично противодействует снижение коронарного кровотока во время систолы из-за более мощного сокращения сердца и сдавления коронарных сосудов. Если же вдобавок повышается давление в аорте, то коронарный кровоток в диастолу еще больше возрастает. Во-вторых, повышение силы сокращений и потребления сердцем кислорода приводят к выбросу сосудорасширяющих метаболитов (прежде всего аденозина); действие этих метаболитов преодолевает прямое сужающее влияние адреналина на коронарные сосуды.
Сердце
. Адреналин оказывает мощный стимулирующий эффект на сердце. Он действует преимущественно на β1-адренорецепторы клеток рабочего миокарда и проводящей системы, так как эти рецепторы в сердце преобладают (имеются также α- и β2-адренорецепторы, хотя их содержание в сердце сильно зависит от вида животного).
В последнее время большой интерес вызывает роль β1- и β2-адренорецепторов в регуляции сердца у человека, и особенно — в развитии сердечной недостаточности. Под влиянием адреналина ЧСС повышается, и часто возникают аритмии. Систола укорачивается, сила сокращений и сердечный выброс повышаются, работа сердца и потребление им кислорода резко возрастают. Коэффициент полезного действия сердца, показателем которого служит отношение работы к потреблению кислорода, снижается. К первичным эффектам адреналина относятся повышение силы сокращений, скорости нарастания давления в фазу изоволюмического напряжения и спада давления в фазу изоволюмического расслабления, уменьшение времени достижения максимального внутрижелудочкового давления, повышение возбудимости, рост ЧСС и автоматизма клеток проводящей системы.
Повышая ЧСС, адреналин одновременно укорачивает систолу, так что длительность диастолы обычно не уменьшается. Это достигается, в частности, за счет того, что активация β-адренорецепторов сопровождается увеличением скорости диастолического расслабления. Повышение ЧСС обусловлено ускорением спонтанной диастолической деполяризации (фазы 4) клеток синусового узла; при этом мембранный потенциал быстрее достигает критического уровня, при котором возникает потенциал действия (гл. 35). Увеличиваются также амплитуда и крутизна потенциала действия. Часто наблюдается миграция водителя ритма в пределах синусового узла (из-за активации латентных водителей ритма). Адреналин повышает скорость спонтанной диастолической деполяризации и в волокнах Пуркинье, что также может привести к активации латентных водителей ритма. В рабочих кардиомиоцитах эти изменения не наблюдаются, так как в фазу 4 у них регистрируется не спонтанная диастолическая деполяризация, а стабильный потенциал покоя. В высоких дозах адреналин может вызвать желудочковые экстрасистолы — предвестники более грозных нарушений ритма. При использовании терапевтических доз у человека это наблюдается редко, однако в условиях повышенной чувствительности сердца к адреналину (например, под действием некоторых средств для обшей анестезии) или при инфаркте миокарда выброс эндогенного адреналина может вызвать желудочковые экстрасистолы, желудочковую тахикардию и даже фибрилляцию желудочков. Механизмы этого явления изучены плохо.
Некоторые эффекты адреналина на сердце обусловлены повышением ЧСС и в условиях навязанного ритма не наблюдаются либо непостоянны. К ним относятся, например, изменения реполяризации рабочих кардиомиоцитов предсердий и желудочков и волокон Пуркинье. Повышение ЧСС само по себе вызывает укорочение потенциала действия, а следовательно, и рефрактерного периода.
Проведение в системе волокон Пуркинье зависит от их мембранного потенциала в момент прихода волны возбуждения. Выраженная деполяризация приводит к нарушениям проведения — от замедления до блокады. В этих условиях адреналин часто восстанавливает нормальный мембранный потенциал, а тем самым — и проводимость.
Адреналин укорачивает рефрактерный период АВ-узла (хотя в тех дозах, при которых ЧСС из-за рефлекторного повышения парасимпатического тонуса снижается, адреналин может вызвать и непрямое удлинение этого периода). Кроме того, адреналин уменьшает степень АВ-блокады, обусловленной заболеваниями сердца, приемом некоторых препаратов или повышенным парасимпатическим тонусом. На фоне повышенного парасимпатического тонуса адреналин может вызвать наджелудочковые аритмии. В вызванных адреналином желудочковых аритмиях определенную роль также, видимо, играют парасимпатические влияния, приводящие к замедлению частоты разрядов синусового узла и скорости АВ-проведения. Эго подтверждается тем, что риск подобных аритмий снижается на фоне препаратов, уменьшающих парасимпатические влияния на сердце. Повышение автоматизма сердца под влиянием aдреналина и его аритмогенное действие эффективно подавляются β-адреноблокаторами, например пропранололом. В большинстве структур сердца имеются и α1-адренорецепторы; их активация приводит к удлинению рефрактерного периода и повышению силы сокращений.
Описаны нарушения ритма сердца у человека после случайного в/в введения адреналина в дозах, предназначенных для в/в введения. Возникали желудочковые экстрасистолы, за которыми следовала политопная желудочковая тахикардия или фибрилляция желудочков. Известен и адреналиновый отек легких. Под действием адреналина у здоровых лиц снижается амплитуда зубца Т. У животных при введении сравнительно высоких доз наблюдаются и другие изменения зубца Т и сегмента ST: зубецТ после снижения становится двухфазным, а сегмент ST отклоняется в ту или другую сторону от изолинии. Такие же изменения сегмента ST наблюдаются у больных ИБС со спонтанным или вызванным адреналином приступом стенокардии,а поэтому эти изменения приписывают ишемии миокарда. Кроме того, адреналин и другие катехоламины могут вызвать гибель кардиомиоцитов, особенно при в/в введении. Острые токсические эффекты адреналина проявляются контрактурным повреждением миофибрилл и другими патоморфологическими изменениями. В последнее время активно исследуется вопрос о том может ли длительная симпатическая стимуляция сердца (например, при сердечной недостаточности) вызвать апоптоз кардиомиоцитов.
ЖКТ, матка и мочевые пути
. Влияние адреналина на разные гладкомышечные органы зависит от того, какие адренорецепторы в них преобладают (табл. 6.1). Действие его на сосуды имеет важнейшее физиологическое значение; влияния же на ЖКТ далеко не так существенна. Как правило, адреналин вызывает расслабление гладких мышц ЖКТ вследствие активации как α-, так и β-адренорецепторов. Тонус кишечника и частота его спонтанных сокращений снижаются. Желудок обычно расслабляется, а сфинктер привратника и ил и о цекальный сфинктер — сокращаются, однако эти эффекты зависят от исходного тонуса. Если этот тонус высокий, то адреналин вызывает расслабление, а если низкий — сокращение.
Действие адреналина на матку зависит от вида животного, фазы менструального (эстрального) цикла, беременности и ее стадии, а также дозы. In vitro адреналин вызывает сокращение полосок как беременной, так и небеременной матки человека вследствие активации α—адренорецепторов. In vivo же действие адреналина сложнее; на последнем месяце беременности и во время роли он вызывает, напротив, снижение тонуса и сократительной активности матки. В связи с этим избирательные β2-адреностимуляторы (например, ритодрин и тербуталин) применяют при угрозе преждевременных родов,хотя их эффективность невелика. Действие этих и других токолитических средств рассматривается ниже.
Адреналин вызывает расслабление детрузора (вследствие активации бета-адренорецепторов) и сокращение пузырного треугольника и сфинктера мочевого пузыри (вследствие активации а-адренорецепторов). Это (а также усиление сокращений гладких мышц предстательной железы) может привести к затрудненному началу мочеиспускания и задержке мочи.
Дыхательная система
. Влияние адреналина на дыхательную систему сводится главным образом к расслаблению гладких мышц бронхов. Мощное бронходилатируюшее действие адреналина еще больше усиливается в условиях бронхоспазма — возникающего, например, при приступе бронхиальной астмы или вследствие приема некоторых лекарственных средств. В таких случаях адреналин играет роль антагониста бронхоконстрикторных веществ, и его эффект может быть чрезвычайно сильным.
Эффективность адреналина при бронхиальной астме может быть связана также с подавлением вызванного антигенами высвобождения медиаторов воспаления из тучных клеток и, в меньшей степени, со снижением секреции трахеобронхиальных желез и с уменьшением отека слизистой. Подавление дегрануляиии тучных клеток обусловлено активацией β2-адренорепепторов, а влияния на слизистую бронхов — активацией а-адренореиепторов. Впрочем, при бронхиальной астме противовоспалительные эффекты таких веществ, как глюкокортикоиды и антагонисты лейкотриенов, гораздо сильнее (гл. 28).
ЦНС
. Молекула адреналина достаточно полярная, поэтому он плохо проникает через гематоэнцефалический барьер и в терапевтических дозах психостимулирующего влияния не оказывает. Беспокойство, тревожность, головная боль и тремор, нередко возникающие при введении адреналина, объясняются скорее его влияниями на сердечно-сосудистую систему, скелетные мышцы и метаболизм; иными словами, они могут возникать вследствие психической реакции на характерные для стресса соматические и вегетативные проявления. Некоторые другие адренергические средства способны проникать через гематоэнцефалический барьер.
Метаболизм
. Адреналин влияет на многие обменные процессы. Он повышает концентрации глюкозы и молочной кислоты в крови (гл. 6). Активация а2-адреноре-цепторов приводит к торможению выработки инсулина, а β2-адренорецепторов — наоборот; при действии адреналина преобладает тормозный компонент. Действуя на P-адренорецепторы α-клеток островков поджелудочной железы, адреналин стимулирует секрецию глюкагона. Он подавляет также захват глюкозы тканями, по меньшей мере частично — за счет торможения выработки инсулина, но также, возможно, за счет прямого действия на скелетные мышцы. Глюкозурию адреналин вызывает редко. В большинстве тканей и у большинства видов животных адреналин стимулирует глюконеогенез путем активации β-адренорецепторов (гл. 6).
Действуя на бета-адренорецепторы липоцитов, адреналин активирует гормон-чувствительную липазу, что приводит к распаду триглицеридов до глицерина и свободных жирных кислот и повышению уровня последних в крови. Под действием адреналина повышается основной обмен (при использовании обычных терапевтических доз потребление кислорода возрастает на 20—30%). Это обусловлено главным образом усилением распада бурой жировой ткани.
Прочие эффекты
. Под действием адреналина усиливается фильтрация безбелковой жидкости в ткани. В результате снижается ОЦК и повышается относительное содержание эритроцитов и белков в крови. В норме обычные дозы адреналина почти не оказывают такого действия, однако оно наблюдается при шоке, кровопотере, артериальной гипотонии и общей анестезии. Адреналин вызывает быстрое повышение числа нейтрофилов в крови — видимо, вследствие опосредованного β-адренорецепторами уменьшения их краевого стояния. Как у животных, так и у человека адреналин ускоряет свертывание крови и фибринолиз.
Влияние адреналина на экзокринные железы выражено слабо. В большинстве случаев их секреция несколько снижается, частично из-за сужения сосудов и уменьшения кровотока. Адреналин усиливает слезоотделение и вызывает образование небольшого количества вязкой слюны. При системном введении адреналина пилоэрекция и потоотделение почти не возникают, однако при внутрикожном введении адреналина или норадреналина в низкой концентрации они достаточно выражены. Этот эффект устраняется α-адреноблокаторами.
Раздражение симпатических нервов почти всегда вызывает расширение зрачков, однако адреналин при закапывании в глаза такого эффекта не оказывает. В то же время он обычно вызывает снижение внутриглазного давления — как в норме, так и при открытоугольной глаукоме. Механизм этого не ясен: очевидно, происходит как снижение образования водянистой влаги из-за сужения сосудов, так и улучшение ее оттока (гл. 66).
Сам по себе адреналин не вызывает возбуждения скелетных мыши, однако облегчает проведение в нервно-мышечных синапсах, особенно при длительном и частом раздражении двигательных нервов. Стимуляция α-адренорецепторов (очевидно — α-адренорецепторов) окончаний двигательных соматических нервов повышает количество высвобождающегося ацетилхолина, по-видимому, вследствие усиления входа Са2″ в эти окончания; интересно, что в окончаниях вегетативных нервов активация а2-адренорецепторов приводит, напротив, к снижению высвобождения медиатора. Это может частично объяснить кратковременное повышение мышечной силы при введении адреналина в артерии конечностей у больных миастенией. Кроме того, адреналин оказывает прямое действие на белые (быстрые) мышечные волокна, удлиняя в них активное состояние и тем самым повышая максимальное напряжение. Более важный с физиологической и клинической точки зрения эффект — это способность адреналина и избирательных β2-адреностимуляторов усиливать естественный тремор. Эта способность, по крайней мере отчасти, обусловлена опосредованным β-адренорецепторами повышением разрядов от мышечных веретен.
Адреналин снижает концентрацию в крови К+ — главным образом путем опосредованного β2-адренорецепторами захвата К+ тканями, и особенно скелетными мышцами. Это сопровождается снижением почечной экскреции К+. Такая особенность β2-адренорецепторов используется при лечении семейного гиперкалиемического периодического паралича — заболевания, характеризующегося приступами вялого паралича, гиперкалиемией и деполяризацией скелетных мышц. Избирательный β2-адреностимулятор сальбутамол, по-видимому, частично восстанавливает у таких больных способность мышц захватывать и удерживать К+.
Большие дозы или повторные введения адреналина и других адренергических средств вызывают у животных повреждение артерий и миокарда. Это повреждение бывает настолько выраженным, что в сердце возникают некротические очаги, неотличимые от инфарктных. Механизм этого действия не ясен, однако оно достаточно эффективно предотвращается α- и бета-адреноблокаторами и антагонистами кальция. Сходные поражения возникают у больных феохромоцитомой или после длительного введения норадреналина.
Фармакокинетика
. Как уже говорилось, адреналин при приеме внутрь неэффективен, так как быстро окисляется и конъюгируется в слизистой ЖКТ и в печени. Всасывание его при п/к введении происходит медленно из-за местного спазма сосудов, а при артериальной гипотонии (например, при шоке) может еще больше замедляться. При в/м введении адреналин всасывается быстрее. В экстренных случаях иногда приходится вводить адреналин в/в. При ингаляции распыленных растворов адреналина, даже достаточно концентрированных (1%), он действует преимущественно на дыхательные пути, хотя описаны и системные реакции (например, нарушения ритма сердца) — особенно при высокой общей дозе.
Элиминация адреналина происходит быстро. Главную роль в ней играет печень, богатая КОМТ и МАО — обоими ферментами, отвечающими за метаболизм адреналина (рис. 6.5). В норме содержание адреналина в моче очень мало, но при феохромоцитоме концентрация адреналина, норадреналина и их метаболитов резко увеличивается.
Существуют несколько препаратов адреналина. Они предназначены для применения по разным показаниям и для введения разными путями: есть препараты для инъекций (обычно п/к, но в особых случаях — в/в), ингаляций, местного применения. В щелочном растворе адреналин нестабилен: на воздухе он сначала розовеет из-за окисления с образованием адренохрома, а затем коричневеет из-за образования полимеров. Адреналин для инъекций существует в виде растворов 1:1000, 1:10 ООО и 1:100 000. Взрослым п/к вводят обычно 0,3—0,5 мг адреналина. Если необходимо получить быстрый и надежный эффект, то с осторожностью вводят адреналин в/в. При этом адреналин следует развести и вводить очень медленно; доза редко превышает 0,25 мг, за исключением случаев остановки кровообращения. Адреналин в суспензии медленно всасывается при п/к введении; этот препарат ни в коем случае нельзя назначать в/в. Существует также раствор 1:100(1%) для ингаляций. Необходимо принимать все меры предосторожности, чтобы этот раствор нельзя было спутать с раствором 1:1000 (0,1%) для инъекций: парентеральное введение раствора 1:100 может привести к смерти.
Побочные эффекты и противопоказания
. К неприятным побочным эффектам адреналина относятся беспокойство, пульсирующая головная боль, тремор, сердцебиение. Все эти эффекты быстро проходят, если больного успокоить и порекомендовать ему прилечь.
Есть и более тяжелые осложнения. Применение больших доз адреналина или слишком быстрое его в/в введение может привести к резкому повышению АД и геморрагическому инсульту. Известны вызванные адреналином аритмии, в частности желудочковые. У больных ИБС адреналин может вызвать приступ стенокардии.
Адреналин обычно противопоказан больным, принимающим неизбирательные β-адреноблокаторы, — в этих условиях преобладание активации а1-адренорецепторов сосудов может вызвать резкий подъем АД и геморрагический инсульт.
Применение
. Показаний к назначению адреналина немного. Как правило, используют его влияния на сердце, сосуды и бронхи. В прошлом адреналин применяли для устранения бронхоспазма, однако сейчас предпочитают избирательные β2-адреностимуляторы. Важное показание — аллергические реакции (особенно анафилактические) на лекарственные средства и другие аллергены. Адреналин вводят вместе с местными анестетиками для продления их действия (механизм, по-видимому, заключается в местном спазме сосудов). При асистолии различного происхождения адреналин может восстановить деятельность сердца. Местно адреналин применяют для остановки кровотечения, например при удалении зубов (возможны системные реакции) или гастродуоденоскопии. Наконец, адреналин применяют при послеинтубационном стенозе гортани или ложном крупе. Клиническое применение адреналина будет обсуждаться ниже, при рассмотрении других адренергических средств.
Адреналин — что это за гормон
Адреналин — это название гормона, вырабатываемого надпочечниковым ядром, что в свободном переводе с латинского и с греческого, означает «над почкой». Впервые он был выделен в 1895 году поляком Н. Цибульским. Гормон относится к биогенным аминам и также содержится в растениях. В разговорной речи его называют гормоном стресса, борьбы или бегства, поскольку его действие запускает защитные силы организма, характерные для угрожающих жизни состояний.
Секреция большого количества адреналина активируется сильными стрессовыми стимулами и заставляет организм быстро прилагать чрезвычайные усилия. Адреналин, высвобождаемый в кровь, работает быстро и быстро деактивируется и разлагается моноаминоксидазой и катехол-О-метилтрансферазой.
Повышение концентрации адреналина в крови вызывает:
- резкое повышение артериального давления, заставляющее мозг, сердце и мышцы получать более высокие дозы кислорода;
- повышение секреции АКТГ, т.е. адренокортикотропного гормона, запускающего ряд тревожных реакций в организме;
- тахикардию, проявляющуюся ускоренным сердцебиением;
- расширение гладкой мускулатуры бронхов, благодаря чему больной легче дышит, и зрачков;
- уменьшение зуда, ангио отека и симптомов крапивницы, являющихся последствиями контакта аллергика с сенсибилизирующим веществом;
- спазмы сосудов кровеносной системы: вен, артерий и капилляров;
- снижение секреции слизи и пищеварительных соков в пищеварительной системе и угнетение перистальтики кишечника и чувство голода;
- повышенный уровень сахара в крови (гипергликемию).
Адреналин (Adrenaline)
В период лечения рекомендовано определение концентрации ионов калия в сыворотке крови, измерение артериального давления, диуреза, минутного объема кровотока, ЭКГ, центрального венозного давления, давления в легочной артерии и давления заклинивания в легочных капиллярах.
Чрезмерные дозы эпинефрина при инфаркте миокарда могут усилить ишемию путем повышения потребности миокарда в кислороде.
Увеличивает уровень глюкозы в плазме крови, в связи, с чем при сахарном диабете требуются более высокие дозы инсулина и производных сульфонилмочевины.
Эпинефрин нецелесообразно применять длительно (сужение периферических сосудов, приводящее к возможному развитию некроза или гангрены).
Применение для коррекции артериальной гипотензии во время родов не рекомендуется, поскольку может задерживать вторую стадию родов; при введении в больших дозах для ослабления сокращения матки может вызвать длительную атонию матки с кровотечением. При прекращении лечения дозы следует уменьшать постепенно, т.к. внезапная отмена терапии может приводить к тяжелой артериальной гипотензии.
Легко разрушается щелочами и окисляющими средствами. Метабисульфит натрия, входящий в состав препарата, может вызвать аллергическую реакцию, включая симптомы анафилаксии и бронхоспазм, особенно у пациентов с астмой или аллергией в анамнезе. Эпинефрин следует применять с осторожностью у пациентов с тетраплегией из-за повышения чувствительности таких лиц к эпинефрину.
Резкое повышение артериального давления при применении адреналина может приводить к развитию кровоизлияния, особенно у пожилых пациентов с сердечно-сосудистыми заболеваниями.
У пациентов с болезнью Паркинсона могут наблюдаться психомоторное возбуждение или временное ухудшение симптомов заболевания при применении адреналина, в связи с чем необходимо соблюдать осторожность при применении адреналина у данной категории лиц.
Не вводить повторно в одни и те же участки, во избежание развития некроза тканей. Не рекомендуется введение препарата в ягодичные мышцы.
Следует с осторожностью применять эпинефрин у пожилых пациентов, пациентов с ишемической болезнью сердца, артериальной гипертензией, сахарным диабетом, гипертиреозом, гиперплазией предстательной железы и нарушением мочеиспускания.
Необходимо соблюдать особую осторожность при применении эпинефрина у пациентов с длительно существующей бронхиальной астмой, эмфиземой легких, и органическим поражением сердца (легочным сердцем).
Эпинефрин может вызывать нарушения сердечного ритма и ишемию миокарда, особенно у пациентов с ишемической болезнью сердца или кардиомиопатией.
Эпинефрин увеличивает сердечный выброс и вызывает сужение периферических сосудов, что может привести к развитию отека легких.
Эпинефрин вызывает сужение почечных артериол, что может привести к олигурии и почечной недостаточности.
Внутримышечное введение эпинефрина следует осуществлять в переднебоковую поверхность бедра (в латеральную широкую мышцу бедра). Введение препарата в мышцы меньшего размера (например, в дельтовидную мышцу) не рекомендуется.
Описаны редкие случаи тяжелых инфекций кожи и мягких тканей, включая вызванный Clostridia некротизирующий фасциит и некроз мышц (газовую гангрену), в месте введения эпинефрина для лечения анафилаксии. Пациенты должны быть предупреждены о необходимости немедленно обратиться за медицинской помощью при возникновении таких симптомов инфекции, как стойкое покраснение, повышение температуры кожи, отек, или болезненность в месте введения эпинефрина.
Нельзя вводить препарат в сосуды пальцев, кистей рук и стоп, т.к. эпинефрин является мощным вазоконстриктором и может привести к нарушению кровоснабжения и некрозу тканей (гангрене).
Не применять препарат при изменении цвета или появлении осадка в растворе. Неиспользованную часть раствора следует утилизировать.
Адреналин – нейромедиатор
Нейромедиаторы – это вещества с разнообразной химической структурой, соответствующие определенным критериям:
- вырабатываются в телах нервных клеток и их окончаниях и хранятся в синаптических везикулах;
- реагируют на электрические раздражители, через которые высвобождаются, а затем соединяются со специфическими рецепторами, после чего индуцируют ответ в постсинаптических нейронах;
- при введении извне в организм действуют по аналогии с веществами, естественным образом вырабатываемыми организмом;
- после выполнения своей функции в организме удаляются с места действия определенным механизмом.
Адреналин соответствует всем вышеперечисленным критериям, являясь нейромедиатором, характеризующим синаптическое и экстрасинаптическое высвобождение. Он также относится к периферическим медиаторам боли, временно повышающим толерантность организма к боли.
Связанные одной цепью
С химической точки зрения адреналин – типичный член семейства нейромедиаторов-катехоламинов. Мы уже знакомы с двумя его близкими родственниками: дофамином и леводопой. Пращур всей этой семейки – аминокислота тирозин, которая благодаря работе целого каскада ферментов превращается сначала в леводопу, потом в дофамин, затем в норадреналин, и, наконец, после метилирования норадреналина на свет появляется адреналин. Рождаясь в реакциях одного метаболического пути, катехоламины имеют так же и общую систему расщепления. Их существование обрывается одним из двух ферментов: моноаминоксидазой, окисляющей катехоламины, либо и катехол-о-метилтрансферазой, присоединяющей метильную группу к одному из их гидроксилов. Многие антидепрессанты, а так же препараты против болезни Паркинсона временно подавляют работу этих ферментов, увеличивая содержание катехоламинов (в первую очередь дофамина) в мозге.
В 1904 году, меньше чем через 10 лет после работы Оливера и Шафера, берлинский невролог Макс Левандовски обнаружил, что экстракт надпочечника расширяет зрачок глаза, точно также как электрическая стимуляция ганглиев симпатической системы. Получив сообщение о результатах коллеги, Томас Элиотт, работавший в Кембридже, проводит кропотливое сравнение действия адреналина на различные органы и ответа тех же органов при стимуляции симпатических узлов электричеством. Реакции полностью совпали! Возможно именно адреналин является передатчиком информации от симпатических нервных окончаний к органам и тканям? Эта гипотеза оказалась пророческой, а адреналин стал первым открытым веществом-нейромедиатором в истории науки.
Макс Левандовски
Показания к применению
Адреналин применяется во многих областях медицины:
Аллергология — во время возникновения острых аллергических реакций в ходе анафилактического шока, вызванного реакцией организма на аллергены, и анафилактоидные ситуации, способные возникнуть внезапно, в связи с реакцией организма на факторы, ранее не вызывающие сенсибилизацию;
Офтальмология — для лечения открытоугольной глаукомы;
Кардиология — в лечении кардиогенного шока;
Лор и стоматология — противоотечные средства слизистой оболочки. Применяют после кровоточащих процедур — удаления зубов, миндалин;
Анестезиология — поскольку в сочетании с местными обезболивающими препаратами продлевает болеутоляющий эффект.
Противопоказания к приему адреналина
Адреналин – это препарат, спасающий жизни, поэтому абсолютных противопоказаний к его применению нет. При угрожающих жизни состояниях, спровоцированных анафилактическим шоком или другими симптомами, перечисленными в показаниях, следует немедленно дать препарат и затем вызвать скорую.
В других случаях, если это возможно, перед введением адреналина следует исключить относительные факторы риска, к которым относятся:
- гипертиреоз;
- артериальная гипертензия;
- легочная эмболия;
- сердечно-сосудистые заболевания;
- почечная недостаточность;
- беременность;
- ишемическая болезнь сердца.
Дозировка и способы введения
Адреналин можно приобрести в аптеках в виде прозрачного раствора в предварительно заполненном шприце. Такая форма позволяет осуществлять быстрый, интуитивно понятный и самостоятельный, ввод препарата детям и взрослым.
Препарат с адреналином следует вводить только в мышцу, расположенную в антеролатеральной части бедра. Затем место инъекции массируют для более быстрого рассеивания препарата по всему телу.
Объем введения препарата рассчитывается исходя из массы тела пациента. Предполагается, что и дети, и взрослые с массой тела более 30 кг должны получать разовую дозу 0,3 мл адреналина. Каждый предварительно заполненный шприц представляет собой одноразовый продукт, содержащий 1 мл препарата.
Хотя количество препарата, рекомендуемое для однократного введения, т.е. 0,3 мл, меньше, чем в шприце, лекарство нельзя использовать повторно. Если симптомы не улучшаются или не усиливаются, может быть введена вторая, та же доза из следующего шприца.
Детям с массой тела менее 30 кг также необходимо принимать дозу 0,3 мл адреналина, поскольку конструкция шприца не позволяет вводить другое количество препарата.
Преимущество предварительно заполненного шприца заключается в том, что он имеет встроенную блокировку, не позволяя вводить большую дозу препарата, чем рекомендуется. Это огромное преимущество, ведь состояние больного, которому приходится вводить себе адреналин, часто мешает ясному мышлению и точным движениям.
Препарат следует применять сразу после появления симптомов шока: покраснения кожи, ангионевротического отека, нарушения дыхания, сердечно-сосудистых проблем и крапивницы. После приема адреналина всегда следует вызывать скорую помощь.
Другие пути введения адреналина (ингаляционная или сублингвальная форма) и дозы препарата могут использоваться только медиками.
Двуликий Янус
По факту, адреналин является не только нейромедиатором, но и гормоном. Обе его роли тесно связаны с симпатической нервной системой. Как мы помним, внутренними органами тела управляет вегетативная нервная система. Она заботливо избавляет сознание от уймы лишних тревог, например — за переваривание пищи, работу желёз, регуляцию сокращений сердца. Как в любой приличной организации, в вегетативной системе работает принцип разделения обязанностей. Одна её часть, называемая парасимпатической системой, специализируется на том, что переводит внутренние органы в режим переваривания пищи и восстановления сил: активирует перистальтику кишечника, расширяет кровеносные сосуды пищеварительной системы, вместе с тем она сужает кровеносные сосуды мозга и мышц. Именно из-за неё послеобеденный час – не лучшее время для великих свершений. Смежная, симпатическая система наоборот подготавливает организм к реакциям типа борьбы или бегства. Она учащает сердцебиение, угнетает работу кишечника, расширяет просвет бронхов и диаметр зрачка, сужает сосуды внутренних органов, одновременно расширяя сосуды мышц.
Симпатическая нервная система состоит из центров, находящихся в головном и спинном мозге, нервов, отходящих от спинного мозга и двух тяжей узлов (ганглиев) вдоль позвоночника. Эти самые ганглии и стимулировали током Левандовски и Элиотт. Тела преганглионарных симпатических нейронов (тех, которые находятся перед ганглиями) расположены в спинном мозге, отростки же идут в ганглии. Из окончаний этих отростков выделяется нейромедиатор ацетилхолин. Он активирует постганглионарные нейроны, тела которых и составляют большую часть объёма симпатических ганглиев. Отростки этих нейронов идут к органам и тканям. Именно из их окончаний выделяется нейромедиатор адреналин, локально действуя на гладкие мышцы полых органов и кровеносных сосудов.
Но к каждому кровеносному сосуду невозможно подвести отдельный нерв. Поэтому адреналину пришлось взять на себя ещё и работу гормона. И тут пришло время вспомнить про надпочечники. Мозговое вещество надпочечников – это по сути, пара видоизменённых эволюцией симпатический ганглиев. Разве что их постганглионарные нейроны не имеют длинных отростков, а выделяют адреналин прямо в кровь, превращая нейромедиатор в гормон.
Побочные эффекты и передозировка адреналина
Как и любой другой препарат, адреналин может вызывать побочные эффекты. Наиболее распространенные:
- тревожность, беспокойство, затрудненное дыхание;
- слабость организма, головные боли, головокружение, тремор тела;
- бледность кожи;
- тошнота и рвота;
- тахикардия и выраженное сердцебиение;
- ослабление кровообращения в виде холодных конечностей;
- повышенная работа потовых желез.
Передозировка адреналина затруднена, из-за точно отмеренных доз препарата в предварительно заполненных шприцах и их конструкции, мешающей вводить больше адреналина. Однако может произойти опасное ошибочное внутрисосудистое введение препарата, последствием которого может стать кровоизлияние в мозг.
Прием слишком большого количества адреналина также может вызвать острый отек легких, приводящий к смерти.
Последствия дефицита и избытка адреналина
Дефицит адреналина — редкое состояние, которое может быть результатом генетических дефектов и недостаточности надпочечников, которые его производят.
Повышенный уровень адреналина в крови тоже редок, однако, если он возникает, это может свидетельствовать о развитии опухолей в надпочечниках и нейроэндокринных опухолей и привести к гипертонии.
Последствия нелеченного длительного повышения уровня адреналина — повреждение почек и сердца. Симптомы повышенного адреналина в крови аналогичны увеличению его количества, вызванного стрессовыми ситуациями.
Симпатоадренергическая активность и метаболизм жиров[править | править код]
Внутривенное введение адреналина в состоянии покоя вызывает усиление липолитической активности, оцениваемой путем микродиализа образцов подкожной жировой ткани, и этот эффект постепенно ослабевает при повторных инъекциях адреналина (Stallknecht, 2003). У пациентов с травмой спинного мозга во время выполнения упражнения на эргометре для рук методом микродиализа проводили определение уровня липолиза в образцах подкожной жировой ткани, взятых в областях выше и ниже границы, разделяющей область тела, имеющую симпатическую иннервацию (в пределах ключицы), от области се лишенной (над ягодицами) (Stallknecht et al., 2001). В обоих областях при выполнении физических упражнений наблюдалось возрастание интенсивности липолиза, что говорит о том, что прямая симпатическая иннервация не имеет особо важного значения для процессов липолиза при выполнении мышечной работы. Однако адреналин, циркулирующий в системе кровообращения, может быть наиболее вероятным кандидатом на роль активатора лилолитических процессов. Физические тренировки приводят к снижению объема жировой ткани и размера адипоцитов и похоже, что симпатоадренергическая система очень важна для осуществления этой адаптации.
Адреналин способен стимулировать расщепление жиров не только в жировой ткани, но также и в мышцах, и в этой регуляции занимают важное место липопротеидлипаза (LPL) и гормон зависимая липаза (HSL). Активация HSL может происходить как под влиянием сократительной активности мышц, так и при повышении уровня адреналина (Donsmark, 2002), а недавно было показано, что у лиц с удаленными надпочечниками после инъекций адреналина во время выполнения физических упражнений происходит параллельная активация HSL и гликогенфосфорилазы (Kjaer et al., 2000). Это может означать, что адренергическая активность приводит к одновременной мобилизации внутримышечных запасов гликогена и триглицеридов, а дальнейший выбор субстрата для процессов энергообеспечения осуществляется на другом уровне.
Анализ на адреналин
При возникновении симптомов — длительного ускорения сердцебиения, стойкого повышенного потоотделения, повышения артериального давления и сильных головных болей, следует провести тест на концентрацию метоксикатехоламинов (к которым относятся адреналин и норадреналин) в моче. Такой тест более адекватен, чем образцы, взятые из крови, так как сам акт взятия крови может быть стрессом для пациента, и таким образом концентрация адреналина в крови будет увеличиваться.
Примерно за 3 дня до обследования рекомендуется отказаться от кофе, чая, цитрусовых, шоколада и ванили. Также следует свести к минимуму подверженность стрессу и не заниматься интенсивными видами спорта.
В специальном контейнере для мочи, приобретенном в аптеке, образцы следует собирать в течение 24 часов. Между добавлением дополнительных порций мочи в контейнер, храните ее в закрытом виде в холодильнике, а затем сдайте в лабораторию.
Результаты
Из 163 обследованных больных 106 не были включены в исследование преимущественно в связи с наличием признаков умирания (n=34), остановки кровообращения, сопровождавшейся ранними признаками аноксии мозга (n=30), и ранними признаками потребности ПЖЭМ (n=22). В целом в исследование были включены 57 больных: в группу адреналина и группу норадреналина 27 и 30 больных соответственно. За исключением различий по половому составу между 2 группами не было существенных различий. До включения в исследование были успешно реанимированы после остановки кровообращения в группе адреналина и группе норадреналина 41 и 60% больных соответственно (p=0,19). При включении в исследование у 98% больных выполнялась искусственная вентиляция легких.
У всех включенных в исследование больных была выполнена успешная неотложная реваскуляризация миокарда с помощью ЧВКА, к концу выполнения которого достигался кровоток, соответствующий 3-й степени по классификации TIMI (Thrombolysis In Myocardial Infarction). Группы не различались по частоте применения ССП. Баллон для внутриаортальной баллонной контрпульсации после выполнения ЧВКА в группе адреналина и группе норадреналина был установлен у 59 и 50% больных соответственно (p=0,60). Ни у одного больного не отмечено развитие механических осложнений ОИМ.
По данным анализа, выполненного исходя из допущения, что у всех больных применялось назначенное лечение, и с учетом данных об умерших больных или больных, у которых потребовалась имплантация устройств для ПЖЭМ как наименее благоприятный исход, основной показатель эффективности (изменение СИ) статистически значимо не различался между группой адреналина и группой норадреналина (p=0,43). Однако по данным, полученным в час 2 и час 4, отмечалось кратковременное увеличение СИ в группе адреналина по сравнению с группой норадреналина (p=0,011 и 0,036 соответственно). В то же время в группе адреналина по сравнению с группой норадреналина отмечалось статистически значимое увеличение основного показателя безопасности (частота развития устойчивого к лечению шока): такие исходы отмечались у 37 и 7% больных соответственно (p=0,011). Учитывая увеличение частоты развития устойчивого к лечению шока в группе адреналина, члены комитета по наблюдению за данными и безопасностью приняли решение о досрочном прекращении исследования. Следует отметить, что при планировании исследования такой неблагоприятный исход не предполагалось оценивать в качестве основного показателя безопасности. Однако в ходе выполнения исследования систематически следили за развитием устойчивого к лечению шока и стали тщательно оценивать после получения от группы наблюдателей информации о непредполагаемом увеличении частоты развития такого исхода в течение 1-го года после начала исследования. Следовательно, несмотря на то что указанный исход не был определен до начала исследования, он был определен в ходе выполнения исследования.
Дозы исследуемых препаратов, которые необходимо было вводить для достижения СрАД 70 мм рт.ст., в группе адреналина и группе норадреналина составляли 0,7±0,5 и 0,6±0,7 мкг/кг/мин соответственно (p=0,66). Не отмечалось статистически значимых различий между группами по продолжительности применения ССП (p=0,15), дозам ССП в различные моменты (с часа 0 до часа 72; p=0,66), а также по максимальной дозе ССП (p=0,79). Изменение систолического АД, диастолического АД и СрАД в течение первых 3 дней после начала исследования было сходным в обеих группах (p=0,11; 0,13 и 0,80 соответственно).
В группе адреналина статистически значимо увеличивалась ЧСС, в то время как в группе норадреналина ЧСС статистически значимо не изменялась (p=0,031 для сравнения между группами). Не отмечалось и статистически значимых различий между группами по изменению индекса ударного объема и ИМС (p=0,25 и 0,064 соответственно). Двойное произведение (косвенный показатель потребления миокардом кислорода) увеличилось в группе адреналина и не изменилось в группе норадреналина. Венозно-артериальный градиент парциального давления двуокиси углерода (рСO2) был сходным в группе адреналина и группе норадреналина (p=0,59). В обеих группах отмечалось прогрессирующее уменьшение среднего индекса системного сосудистого сопротивления (ИССС) в отсутствие статистически значимых различий между группами по такому показателю (p=0,44).
Среднее давление в ЛА и ДЗЛА было сходным в обеих группах (p=0,48 и 0,38 соответственно). Кроме того, в обеих группах отмечалось сходное прогрессирующее увеличение ФВ ЛЖ (p=0,87).
Результаты анализа частоты применения ППИД свидетельствовали, что частота применения добутамина в группе адреналина и группе норадреналина была сходной и достигала 67% (p=0,99). Средняя продолжительность применения добутамина в группе адреналина достигала 22 ч (от 7 до 72 ч), а в группе норадреналина — 90 ч (от 63 до 161 ч; p=0,0009 для сравнения между группами). Не отмечалось статистически значимых различий между группами по частоте применения добутамина в определенные моменты исследования (с часа 0 до часа 72; p=0,78) и максимальной вводимой дозе добутамина (p=0,88).
Результаты анализа метаболических показателей в течение первых 24 ч свидетельствовали о связи между применением адреналина и наличием метаболического ацидоза (p=0,0004), а также увеличением уровня лактата в крови (p<0,0001). В то же время при применении норадреналина отмечалось увеличение pH крови и снижение концентрации лактата в крови. Выведение лактата из крови начиналось намного раньше и с большей скоростью в группе норадреналина (p<0,0001). Динамика насыщения артериальной крови кислородом (SVO2), индекс потребления кислорода и индекс доставки кислорода в ходе выполнения исследования были сходными в обеих группах (p=0,20, 0,67 и 0,69 соответственно).
Результаты анализа частоты развития дисфункции органов свидетельствовали, что оценка по шкале SOFA, а также компоненты такой шкалы статистически значимо не различались между группами как при включении в исследование, так и в период наблюдения за больными (p=0,44). В ходе выполнения исследования не отмечалось статистически значимых различий между группами по вариабельности таких показателей, как концентрация в крови креатинина и мочевины, выраженности диуреза, а также уровню в крови аспартатаминотрансферазы и билирубина. В группе норадреналина по сравнению с группой адреналина отмечалось более быстрое снижение концентрации аланинаминотрансферазы в крови (p=0,011). Частота применения терапии, замещающей функцию почки, в группе адреналина и группе норадреналина достигала 26 и 7% соответственно (p=0,07). В течение первых 72 ч не было отмечено статистически значимых различий по уровню таких биомаркеров в крови, как N-концевой предшественник мозгового натрийуретического пептида и кардиоспецифический тропонин Т (p=0,20 и 0,21 соответственно). Напротив, концентрация такого прогностического маркера осложнений сердечно-сосудистых заболеваний, как дифференцирующий фактор роста 15-го типа, был существенно выше в группе адреналина по сравнению с группой норадреналина в период между часом 24 и часом 72 (p=0,002).
Частота развития аритмий статистически значимо не различалась между группой адреналина и группой норадреналина (аритмии развились у 41 и 33% больных соответственно; p=0,56). В группе адреналина 2 больных были переведены на введение норадреналина без использования слепого метода в связи с развитием устойчивой желудочковой тахикардии.
В течение 60 дней наблюдения в группе адреналина и группе норадреналина умерли 52 и 37% больных соответственно (p=0,25). Применение адреналина по сравнению с норадреналином сопровождалось тенденцией к увеличению смертности в течение первых 7 дней (p=0,08) и статистически значимым увеличением комбинированного показателя общей смертности или потребности в ПЖЭМ в течение первых 7 дней (p=0,031). Отмечалась также тенденция к увеличению комбинированного показателя общей смертности или потребности в ПЖЭМ в течение первых 28 дней (p=0,064).