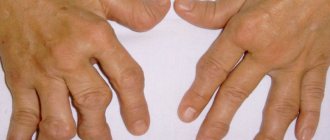
Болезнь (синдром) Кавасаки — редкое состояние неизвестного происхождения, поражающее детей. Синдром проявляется воспалением кровеносных сосудов, поражая артерии и вызывая серьезное воздействие на сердце. Около 80% пациентов — это дети в возрасте до 5 лет. Реже болезнь Кавасаки поражает детей старшего возраста и подростков.
Воспаление возникает в стенках артерий по всему организму, включая коронарные артерии, которые снабжают кровью сердечную мышцу. Поскольку поражаются лимфатические узлы, кожа и слизистые оболочки внутри носа, рта и горла, болезнь также называют синдромом слизисто-кожных лимфатических узлов
.
Болезнь Кавасаки не заразна.
Болезнь Кавасаки — симптомы
Признаки и симптомы развиваются в три фазы.
Острая или первая фаза
Симптомы появляются внезапно с 1-го по 11-й день. Они включают в себя:
- Высокая температура тела, которая держится не менее 5 дней и может достигать до 40 градусов по Цельсию. Лихорадка не сбивается жаропонижающими, такими как ибупрофен или парацетамол
- Конъюнктивит с двух сторон, склеры глаз становятся красными, глаза зудят и воспаляются
- Боль в горле
- Отекшие, потрескавшиеся и сухие губы
- Красный, увеличенный язык, иногда называемый малиновый язык
- Увеличенные шейные лимфатические железы
- Сыпь на руках, ногах и туловище, а также между гениталиями и анусом
- Сыпь на ладонях рук и подошвах ног, которая может сопровождаться шелушением кожи
Подострая, вторая фаза
Симптомы появляются с 12 по 21 день, менее серьезны, но сохраняются дольше. Температура тела нормализуется.
Симптомы могут включать:
Шелушение кожи на пальцах рук и ног
- Рвота
- Диарея
- Боль в животе
- Боль в суставах
- Припухлость суставов
- Пожелтение кожных покровов
- Потеря аппетита
Осложнения чаще возникают во время этой фазы, ребенок может испытывать боль и быть капризным.
Выздоравливающая или третья фаза
Фаза длится примерно с 22-го по 60-й день. Симптомы уменьшаются, и пациент постепенно выздоравливает, пока не исчезнут все признаки болезни.
Главная проблема заключается в том, что болезнь Кавасаки может поражать сосуды сердца, поэтому пациент должен пройти эхокардиографию.
Диагностика
Для постановки диагноза синдрома Кавасаки необходимо наличие лихорадки более 5 дней и любых 4 нижеперечисленных критерия
- Эритема ладоней или стоп;
- Плотный отёк кистей или стоп на 3-5-й день болезни;
- Шелушение на кончиках пальцев на 2-3-й неделе заболевания;
- Двусторонняя конъюнктивальная инъекция;
- Изменения на губах или в полости рта: «клубничный» язык, эритема или трещины на губах, инфицирование слизистой полости рта и глотки;
- Любые из перечисленных изменений, локализованные на конечностях;
- Полиморфная экзантема на туловище без пузырьков или корочек;
- Острая негнойная шейная лимфаденопатия (диаметр одного лимфатического узла >1,5 см).
Если отсутствуют 2-3 из 4 обязательных признаков болезни, устанавливается диагноз неполной клинической картины заболевания.
Факторы риска
К факторам риска развития болезни Кавасаки можно отнести:
- Возраст
: от 1 года до 5 лет - Пол
: мальчики болеют чаще, чем девочки - Этническое происхождение
: дети азиатского происхождения, особенно японцы или китайцы, и афроамериканцы более восприимчивы к болезни Кавасаки - Генетика
: если у родителей была болезнь Кавасаки, их дети более склонны к ней, что может быть связано с наследственным геном - Окружающая среда
: в северном полушарии с января по март этот показатель на 40% выше, чем в августе-октябре.
Некоторые предполагают, что это может быть реакцией на некоторые токсины или препараты, но клинические доказательства отсутствуют.
Причины болезни
Обычно болезнь Кавасаки появляется у детей до 5 лет. Если её не лечить, то она может привести к формированию аневризмы коронарной артерии (вероятность 25%). При лечении частота осложнений снижается примерно до 2%.
Болезнь Кавасаки была впервые диагностирована в Японии в 1960-х годах. Мальчики в 2 раза чаще заболевают ею, чем девочки. В России около 13 из 100 000 детей в возрасте до 5 лет ежегодно диагностируются с болезнью Кавасаки.
Врачи не знают, что вызывает болезнь. Они считают, что вирус или какой-либо другой вид инфекции могут быть причиной того, что организм проявляет «чрезмерно усердный» иммунный ответ, приводящий к воспалению кровеносных сосудов ребенка (васкулит) и вызывающий признаки и симптомы болезни Кавасаки.
Болезнь Кавасаки — диагностические критерии
Чтобы поставить диагноз болезни Кавасаки, должна быть высокая температура в течение 5 или более дней, а также четыре из пяти основных симптомов:
- Конъюнктивит
- Изменения в области губ или рта
- Увеличение шейных лимфатических узлов
- Сыпь
- Изменения на руках или подошвах ног
В настоящее время ни один тест не может подтвердить болезнь Кавасаки. Поскольку симптомы схожи с другими детскими заболеваниями, включая корь, скарлатину и ювенильный артрит, некоторые тесты могут быть назначены для исключения этих патологий.
Врач проанализирует симптомы пациента и проведет физикальное обследование.
Анализы могут выявить:
- Повышенный уровень лейкоцитов в крови
- Высокая СОЭ
- Легкая анемия
- Наличие белка и лейкоцитов в моче
Эхокардиография может обнаружить наличие повреждений сердца и коронарных артерий.
Диагностические тесты, которые могут быть проведены:
- Анализ мочи
: может определить, что вызывает симптомы. - Количество тромбоцитов
: тромбоциты — это клетки в крови, которые помогают остановить кровотечение. При болезни Кавасаки этот показатель обычно высокий. - Тест на скорость оседания эритроцитов
(СОЭ): высокая СОЭ может указывать на воспалительное состояние. - Тест на С-реактивный белок
(СРБ): высокий уровень С-реактивного белка в крови, вырабатываемого печенью, может указывать на воспаление. - Натриевый тест
: может присутствовать низкий уровень натрия. - Тест на альбумин
: в крови может быть низкий уровень альбумина.
Могут быть проведены следующие инструментальные диагностические методы:
Электрокардиограмма
(ЭКГ): регистрирует электрическую активность и сердечные ритмы. Электроды прикрепляются к коже пациента, а импульсы записываются в виде волн и выводятся на экран или печатаются на бумаге.
Эхокардиография: ультразвуковое сканирование, которое анализирует функцию сердца. Звуковые волны создают видеоизображение сердца пациента, и это помогает врачу увидеть, насколько хорошо оно работает.
Острая лихорадочная стадия
Начинается с резкого повышения температуры тела. Через 1-3 сут появляются основные симптомы заболевания. Высыпания появляются через 1-3 сут после подъема температуры . Лихорадка без озноба и потливости длится 5-30 дней (в среднем 8,5 дня).Лихорадка начинается внезапно, достигает 38-40 С и не реагирует на применение антибиотиков и жаропонижающих средств.Почти все внешние проявления болезни Кавасаки приходятся на эту стадию.
Красные пятна впервые появляются на ладонях и подошвах и в течение 2 сут захватывают туловище и конечности.
Ладони и подошвы
| Примерно через 2-5 дней после начала заболевания ладони и подошвы краснеют, а кисти и ступни становятся отечными (без углублении после надавливания). Кисти и стопы отечны, насыщенного красного или фиолетового цвета. Пальцы имеют веретенообразную форму. Консистенция элементов сыпи может быть плотной.Болезненность может быть достаточно сильной и мешать при ходьбе и движении рук. Отечность длится примерно 1 нед. |
Туловище и конечности
| Пятна растут, одновременно появляются новые. Высыпания представляют собой полиморфную сыпь; были описаны пятна, папулы, уртикарные очаги и очаги, напоминающие многоформную эритему. Уртикарные высыпания и диффузные темно-красные пятнисто-папулезные высыпания встречаются наиболее часто.Чаще всего сыпь имитирует крапивницу, несколько реже — корь, совсем редко — скарлатину и полиморфную экссудативную эритему (менее чем у 5%). |
Дерматит в зоне подгузников
| В промежности — сливная эритема или крупные бляшки, которые держатся дольше остальных высыпаний. Дерматит в зоне подгузников типичен и возникает в 1-ю неделю жизни. Красные макулы и папулы сливаются. Десквамация происходит в течение 5-7 дней за 2-6 дней до десквамации на кончиках пальцев рук и ног. У детей с воспалением в зоне подгузников кожа сходит на границе сыпи, а также на половых губах и мошонке. |
Конъюнктива глаза
| Через 2 -4 сут после подъема температуры появляется инъекция кровеносных сосудов, которая держится от 1 до 3 нед (до нормализации температуры тела). В 70% случаев имеется увеит.Гнойных выделений или изъязвлений не наблюдается. |
Губы и глотка
| Краснеют через 3-5 дней после начала заболевания.Отмечаются сухость, трещины и кровянистые корки; высыпания держатся в течение 1-3 нед. Вишнево-красные губы с корочками являются ранним симптомом заболевания |
Язык
| Гипертрофия сосочков языка создает картину «земляничного языка» (80%), которая напоминает вид языка при скарлатине. |
Цервикальная лимфаденопатия
.Плотная, не болезненная, не гнойная лимфаденопатия часто ограничена единичным цервикальным лимфатическим узлом. Увеличение шейных лимфоузлов (по крайней мере один узел превышает в диаметре 1,5 см).
Другие симптомы.
Понос, нарушение функции печени, асептический менингит, артралгия, артрит, уретрит, светобоязнь.
Подострая стадия
Кожа.
После разрешения сыпи начинается пластинчатое шелушение. Десквамация на кистях и ступнях начинается через 10-14 дней после возникновения лихорадки. Кожа сходит пластами, начиная от участков вокруг ногтей и кончиков пальцев и прогрессируя вниз до ладоней и подошв.Оно идет в проксимальном направлении от кончиков пальцев (от ногтевых валиков) и полностью охватывает ладони и подошвы.
Другие симптомы
.Раздражение мозговых оболочек (менингеальные симптомы). Пневмония. Артралгия, артрит коленных, тазобедренных и локтевых суставов.
Период выздоровления
Могут появиться линии Бо (поперечные борозды на ногтях) и телогеновая алопеция.
Поражение сердечно-сосудистой системы
Болезнь Кавасаки — главная причина приобретенного сердечного заболевания у детей в США. Клинические сердечные симптомы имеются у 16,3% пациентов.В раннем течении болезни Кавасаки более чем у 50% пациентов развивается миокардит с тахикардией и ритмом галопа. Эти аритмии иногда приводят к внезапной смерти.В подострой фазе образование аневризм артерий среднего размера, в частности коронарных артерии, обнаруживается примерно у 1/4 пациентов. Эти очаги могут быть стойкими, зарубцовываться со стенозом или разрешаться.
Аневризмы и тромбы образуются между 12-м и 25-м днем с момента начала заболевания и могут привести к последующей сердечной недостаточности, перикардиальному выпоту, аритмиям или разрывам аневризм.Аномалии достигают пика на 3-и неделе заболевания и часто разрешаются после этого.Осложнения на сердце распространены преимущественно у пациентов мужского пола, у младенцев младше 1 года и у детей старше 5 лет.Мальчики младше 1 года с длительной лихорадкой, повышенным числом тромбоцитов и высокой СОЭ подвержены большему риску поражения сердца.
Течение и прогноз
Большинство больных выздоравливают. Сердечно-сосудистые осложнения возникают у 20%. Аневризмы коронарных артерий развиваются через 2-8 нед после начала болезни; они нередко сочетаются с миокардитом, инфарктом миокарда, перикардитом, стенозами периферических артерий, ишемией кишечника и кишечной непроходимостью, инсультом. Летальность составляет 1%.Основными причинами быстрых и отдаленных летальных исходов являются проявления сердечно-сосудистой недостаточности.Самый худший прогноз для детей с так называемыми гигантскими аневризмами, т.е. с аневризмами диаметром более 8 мм.Почти у 10% детей не удается достичь клинического улучшения при лечении.Рецидивы наблюдаются редко.
Болезнь Кавасаки — лечение
Болезнь Кавасаки обычно лечат в стационарных условиях из-за риска осложнений. Своевременное лечение повышает шансы на быстрое выздоровление и снижает риск осложнений.
Препараты, которые используются в лечении.
Аспирин
: болезнь Кавасаки приводит к повышению количества тромбоцитов в крови и высокому риску образования тромбов. Аспирин помогает предотвратить образование тромбов и уменьшает лихорадку, сыпь и воспаление суставов. Необходимы высокие дозы аспирина. Терапия аспирином может продолжаться в течение нескольких недель после выздоровления.
Внутривенный иммуноглобулин
: уменьшает риск коронарных аневризм, но как он работает, остается неясным.
Кортикостероиды и ингибиторы фактора некроза опухоли
: могут быть использованы, если другие методы лечения не работают.
Пациент должен получать много жидкости, чтобы избежать обезвоживания.
Если развивается аневризма коронарной артерии, лечение аспирином будет продолжаться дольше, но если у пациента развивается грипп или ветрянка во время лечения, ему придется прекратить прием аспирина.
Хотя проблемы с сердцем встречаются редко, крайне важно следить за сердцем. Если появляются признаки проблем с сердцем, врач может направить пациента к детскому кардиологу.
Другие методы лечения:
- Антикоагулянтные препараты
, такие как варфарин, гепарин и аспирин, которые предотвращают образование тромбов - Ангиопластика коронарных артерий
— процедура, открывающая артерию, которая закупорилась, путем надувания небольшого баллона внутри артерии - Наряду с ангиопластикой, в закупоренную артерию может быть помещен стент, чтобы помочь ей открыться, уменьшая риск ее повторного блокирования
При аортокоронарном шунтировании кровоток перенаправляется вокруг пораженной коронарной артерии путем пересадки участка кровеносного сосуда из грудной клетки, руки или ноги для использования в качестве альтернативного маршрута.
Шунтирование проходит вокруг закупоренной артерии, позволяя крови проходить через нее в сердечную мышцу.
Общие принципы лечения заболевания
Опасность болезнь Кавасаки представляет только в том случае, если отсутствует грамотная терапия или заболевание было поздно диагностировано. Лечение синдрома Кавасаки у детей проводится следующими препаратами:
- иммуноглобулин – основное назначение, позволяет нормализовать и стабилизировать работу иммунной системы;
- антикоагулянты – вводятся в качестве профилактики формирования тромбов;
- аспирин (ацетилсалициловая кислота) – снижает интенсивность воспаления, разжижает кровь и предупреждает образование тромбов.
Клинические рекомендации при болезни Кавасаки:
- больному нужно обеспечить покой, в комнате должно постоянно проветриваться;
- необходимо контролировать температуру тела и при ее резком повышении давать ребенку соответствующие препараты;
- питание должно быть низкокалорийным, но полноценным – исключается тяжелая пища в виде жаренных, копченных, соленых и маринованных блюд.
Прогнозы по заболеванию врачи дают благоприятные, только в 0,8% случаев все заканчивается летальным исходом. Чаще всего осложнениями при отсутствии адекватного лечения являются инфаркт миокарда, тромбоз артерий, тяжелая форма сердечной недостаточности.
Более подробно о болезни Кавасаки, ее течении и особенностях терапии можно узнать на страницах нашего сайта Добробут.ком.
Механизм развития
Нарушение было и остается довольно загадочным. Ученые не пришли к единому мнению об этиологии этого процесса, его происхождении. Однако кое-какие подвижки в плане исследований есть.
Существует группа теорий относительно патогенеза синдрома Кавасаки.
Наследственный фактор
Подавляющее большинство специалистов придерживается версии о том, что нарушение имеет генетически обусловленные черты. В пользу этого говорят, в том числе и расовые, точечные и очень избирательные предпочтения состояния. Страдают японцы, чаще прочих азиатов.
Почему так? По всей видимости, предрасположенность передается с какими-то определенными генами, с целой группой. Что и приводит к росту заболеваемости в популяции.
Точно сказать, насколько вероятна болезнь у человека с отягощенным анамнезом, пока тоже не удалось. Исследования продолжаются.
Инфекционный механизм
В основе этой теории лежит предположение о том, что всему виной вирусы (герпеса, в частности Эпштейна-Барр) или бактерии вроде стафилококков.
Здесь мнения специалистов разделяются:
- Некоторые предполагают, что нарушение имеет сугубо септическую природу. То есть начинается с поражения стенок артерий самими аномальными агентами.
- Другие же считают, что любой инфекционный очаг может стать триггером. Спусковым механизмом. И далеко не обязательно вирусу или бактерии поражать сосуды.
И здесь начинается последняя точка зрения на болезнь Кавасаки.
Аутоиммунный механизм
Сторонники этой теории считают, что септические агенты не провоцируют синдром непосредственно. Речь идет о повышении чувствительности организма.
Если бактерия или вирус воздействует достаточно долго, защитные силы дают сбой. Ослабляют позиции. Риск их неправильной работы повышается.
В конечном итоге, иммунная система атакует собственные клетки и ткани. Вызывает воспаление. В таком случае болезнь Кавасаки становится еще ближе к васкулиту.
Большая часть исследователей придерживается некоей синтетической теории. Все три механизма играют роль в этиологии. Наследственность и воздействие инфекции — вот основные виновники. Они в системе провоцируют расстройство.
Лечение
{banner_banstat9}
Надежных методов терапии пока нет. Все способы, к которым прибегают врачи, призваны снизить риски осложнений, приблизить момент выздоровления. Как именно помогать пациенту — вопрос дискуссионный.
В основном назначают препараты:
- Иммуноглобулин. В форме растворов для внутривенных инъекций. Резко, в течение 10-12 часов устраняет все симптомы патологического процесса. Если присутствует аутоиммунный компонент, результата нет или он обратный. Потому перед тем, как назначать белки, специалист проверяет, насколько повышена чувствительность организма. Иначе можно навредить. Это первая сложность.
- Не менее трудно разобраться с кортикостероидами. Согласно исследованиям и данным клинической практики, такие средства хорошо снимают воспаление и купируют симптомы. Но возникает другая проблема. Специальные тесты показали, что глюкокортикоиды повышают риски тромбоза коронарных артерий в будущем. В такой ситуации получится, что лечение куда опаснее основного заболевания. Применять или нет препараты подобного рода, решает врач.
- Антиагреганты. На основе ацетилсалициловой кислоты. Их назначают только когда есть реальные риски тромбозов. В остальных ситуациях от столь опасных препаратов воздерживаются.
- Антикоагулянты. Еще более мощные средства. Варфарин и прочие. Их вводят, если ребенок страдает аневризмой. В остальных ситуациях смысла нет. К тому же такие лекарства очень опасны.
Из немедикаментозных методов выделяют плазмаферез. Способ очистки жидкой фракции крови. Польза от него тоже спорная.
Однозначно эффективных и универсальных способов лечения не существует. Решать вопрос должен врач, исходя из конкретного клинического случая.