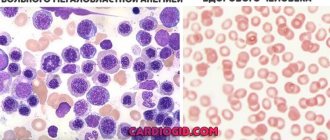
Острый лейкоз (лейкемия) — это злокачественное онкологическое заболевание кроветворной системы с первичной локализацией в костном мозге. Его дальнейшее распространение наблюдается в периферической крови, селезенке, лимфатических узлах и других органах и тканях.
https://repo.knmu.edu.ua/handle/123456789/3190
Заболеваемость на острую лейкемию составляет 13 случаев на 100 000 населения в год и всего 1-2% от всех злокачественных новообразований ежегодно.
https://repo.knmu.edu.ua/handle/123456789/3190
Острые лейкозы делятся на ряд видов, среди которых самое большее значение имеют острый лимфобластный (ОЛЛ) и миелобластный (ОМЛ) типы. Их классификация зависит от того, какие клетки стали начальными при развитии заболевания.
Средний возраст людей, которые болеют на острый лимфобластный лейкоз составляет всего 10 лет. У старшего населения это заболевание встречается только у 20% больных.
Лимфобластный является наиболее частым злокачественным новообразованием в педиатрической практике и составляет 1/3 всех опухолей. Известно, что 5-летняя выживаемость в детском возрасте — 80%, во взрослом — 40%.
Что касается острого миелоидного, то средний возраст больных составляет около 65 лет. Но к сожалению, с каждым годом заболеваемость растет с 1,8 случая на 100 000 населения у детей и до 17,7 на 100 000 населения старше 65 лет. При остром миелолейкозе 5-летняя выживаемость у лиц моложе 20 лет составляет 50%, у лиц старше 60 лет — менее 20%.
https://repo.knmu.edu.ua/handle/123456789/3190
Причины развития острого лейкоза
Эпидемиологические исследования острых лейкозов изучали множество возможных причин, что могли бы привести к этому заболеванию. Но только единственный фактор окружающей среды (ионизирующее излучение) в значительной степени связан с острыми лейкозами. Степень риска зависит от дозы облучения, продолжительности и возраста человека на момент воздействия. Исследование продемонстрировало взаимосвязь между степенью облучения и возникновением лейкемии. Потенциальное влияние ионизирующего излучения на детей может возникнуть до зачатия, во время беременности или в послеродовой период.
https://ehp.niehs.nih.gov/doi/full/10.1289/ehp.9023
Было обнаружено, что большинство факторов риска окружающей среды непоследовательно связаны с любой из форм острого лейкоза.
Таким образом, кроме ионизирующего излучения, к ним можно отнести:
- генетическую склонность;
- неблагоприятные экологические факторы;
- значительное количество канцерогенов в повседневной жизни (в частности, пестициды, бензол)
- лекарственные средства (например, хлорамбуцил, циклофосфамид и др.);
- употребление алкоголя и запрещенных наркотиков;
- курение сигарет;
- другие гематологические заболевания.
Также, ученые не исключают возможности инфекционных факторов риска (вирус Эпштейна-Барра, Ретровирус HTLV), репродуктивного анамнеза матери, течение беременности, генетических дефектов и хромосомных аномалий.
https://ehp.niehs.nih.gov/doi/full/10.1289/ehp.9023
Патофизиология
Под влиянием вышеописанных этиологических факторов в организме человека происходят соматические мутации клеток-предшественниц кроветворной и лимфоидной тканей.
https://onlinelibrary.wiley.com/doi/abs/10.1046/j.1526-0968.2002.00402.x
Первый этап образования лейкемий начинается с мутации родоначальной клетки, которая приобретает способность быстро пролиферировать. Вследствие этого процесса образуются клетки, что являются их клоном.
На этапе формирования первой копии, опухоль сохраняет способность к дальнейшей дифференциации (доброкачественный опухолевый рост). Со временем, в первичного лейкозного клона происходят многочисленные мутации и изменения в структуре. В результате они не только активно пролиферируют, но и теряют способность к дифференцировке (злокачественного опухолевого роста).
И у детей, и у взрослых острый лейкоз может проявляться чрезвычайно высоким числом бластов; явление, известное как гиперлейкоцитоз. Дыхательная недостаточность, внутричерепное кровотечение и тяжелые метаболические нарушения часто возникают при острых гиперлейкоцитарных лейкозах (АГЛ) и являются основными детерминантами наблюдаемой высокой ранней смертности (от 20% до 40%).
Процесс, приводящий к этим осложнениям, давно известен как лейкостаз, но биологические механизмы, лежащие в основе его развития и прогрессирования, остаются неясными. Традиционно лейкостаз связывают с накоплением лейкозных бластов в микроциркуляции, и его лечение направлено на быстрое снижение лейкоцитоз. https://onlinelibrary.wiley.com/doi/abs/10.1046/j.1526-0968.2002.00402.x
Продолжительность жизни при хронической онкологии крови
Рак крови сколько живут? С лейкозом, который протекает в хронической форме, люди живут на протяжении длительного периода времени. Продолжительность жизни может составлять от 10 до 40 лет, но при одном существенном условии, что болезнь не переходит на острый этап своего развития. Для этого человек должен придерживаться определенного режима дня, упорядочить свою жизнь.
Не работать слишком много, чтобы количество часов отдыха в три раза преобладало над временем, проведенным в трудовом процессе. Тогда лейкемия будет находиться в доклиническом периоде максимально долго, и у больного есть шансы прожить относительно здоровую жизнь.
Переход рака крови из хронической формы в острую — это всегда первый сигнал того, что последняя степень онкологии крови уже совсем близко. В таком случае, пациенту и медикам нужно принимать решительные действия, чтобы вывести больного из-под удара раковых клеток.
Классификация
Морфологическим субстратом острого лейкоза являются незрелые бластные клетки — недифференцированные или малодифференцированные. Французско-американо-британской группой ученых (FAB) представлена классификация миелоидного лейкоза. Она делит ОМЛ на 8 подтипов (от M0 до M7). А лимфоцитарный лейкоз по FAB подразделяют на 3 типа (от L1 до L3). Такая классификация основана на морфологии и цитохимическом окрашивании бластов.
М0 — обозначает острый миелобластный лейкоз с бластными клетками, что не дифференцируются
Чаще всего диагностируется у зрелого поколения. Составляет примерно 5-10% всех больных с ОМЛ. Аспирированный красный мозг из костей, гиперклеточный и содержит значительное количество лейкозных бластов. Они представляют собой округлые клетки малого и среднего размера с эксцентрическим ядром с уплощенной формой.
М1 — определяет острый миелобластный лейкоз, при отсутствии созревания бластов. Наблюдается во всех возрастных группах, с самой высокой заболеваемостью у взрослых и детей младше года. Лейкоциты примерно у 50% пациентов увеличены. Миелопероксидаза или суданский черный B окрашивают более чем в 3% бластов, что указывает на дифференцировку гранулоцитов.
М2 — острый миелобластный лейкоз с признаками созревания бластов. Симптомы M2 AML аналогичны типу M1. Лейкоциты увеличиваются у половины пациентов. Миелобласты обычно обнаруживаются в мазках крови и могут быть преобладающим типом клеток. Костный мозг гиперклеточный.
M3 Острый промиелоцитарный лейкоз. Средний возраст и выживаемость составляет около 18 месяцев и встречается у более молодых людей. M3 представляет особый интерес, поскольку он приводит к слиянию гена рецептора ретиноевой кислоты альфа (RAR-альфа) на хромосоме 17 с единицей транскрипции, называемой PML (для промиелоцитарного лейкоза) на хромосоме 15.
М4 — острая миеломоноцитарная лейкемия. Количество лейкоцитов, в большинстве случаев, увеличивается за счёт моноцитарными клетками (монобластами, тромбоцитами, моноцитами) до 5000/л и более. Анемия и тромбоцитопения присутствуют практически во всех случаях. Костный мозг отличается от M1, M2 и M3 тем, что моноцитарные клетки превышают 20% неэритроидных ядерных клеток.
М5 — острая моноцитарная лейкемия. Распространенными симптомами считаются слабость, кровотечение и диффузная эритематозная кожная сыпь. Часто наблюдается экстрамедуллярная инфильтрация легких, толстой кишки, мозговых оболочек, лимфатических узлов, мочевого пузыря и гортани, а также гиперплазия десен. Одним из критериев диагностики M5 является то, что 80% или более всех неэритроидных клеток в костном мозге — это моноцитарные клетки. (Характеризуется наличием всех стадий развития моноцитов, монобластов, промоноцитов, моноцитов).
М6 — острая эритролейкемия. Редкая форма лейкемии, которая в первую очередь поражает периферические клетки. Случаи у детей не наблюдались. Наиболее частое проявление — кровотечение. Доминирующее изменение периферической крови — это анемия с пойкилоцитозом и анизоцитозом. Ядерные эритроциты демонстрируют аномальную конфигурацию ядра. Лейкоциты и тромбоциты обычно уменьшены. Диагноз эритролейкемии может быть поставлен, если более 50% всех ядерных клеток костного мозга — эритроидные, а 30% или больше всех оставшихся неэритроидных клеток являются бластными клетками.
М7 — острая мегакариобластный лейкемый (AMkL). Встречается редко, характеризуется трансформацией хронического гранулоцитарного лейкоза (ХГЛ) и миелодиспластического синдрома (МДС). Биопсия костного мозга показывает увеличение количества фибробластов, а также наличие более 30% бластных клеток.
Морфологическая FAB (French-American-British) классификация острого лимфобластного лейкоза:
* L1 — острый лимфобластный лейкоз с малыми размерами бластов (чаще дети).
* L2 — острый лимфобластный лейкоз с большими размерами бластов (чаще у взрослых).
* L3 — острый лимфобластный лейкоз с бластные клетки типа клеток при лимфоме Беркитта.
https://www.intechopen.com/books/acute-leukemia-the-scientist-s-perspective-and-challenge/classification-of-acute-leukemia
Медицинские интернет-конференции
Актуальность. Еще 50 лет назад острый лейкоз (ОЛ) считался неизлечимым заболеванием. Сегодня же при своевременно проведенном лечении от 45% до 80% пациентов выздоравливают.[1] Эти результаты достигнуты благодаря внедрению риск-оптимизированной высокодозной химиотерапии (ХТ), трансплантации гемопоэтических стволовых клеток (ТГСК) и сопроводительной терапии. Вероятность выздоровления от острого лейкоза (ОЛ) составляет 60-85% и зависит от возраста больного, варианта острого лейкоза, коморбидности, выполнения трансплантации костного мозга и других факторов. Фактически, интенсификация молекулярной терапии, введение в протоколы лечения и сопроводительного лечения доведены до максимума, выдвигая при этом на первый план необходимость поиска новых видов таргетной терапии различных вариантов ОЛ [4]. Специфические цитогенетические и молекулярно-генетические аномалии становятся ключевыми диагностическими или прогностическими критериями. По мнению Клинического наблюдательного комитета (2014), в состав которого входит около 100 ведущих специалистов-патологов, гематологов, онкологов, генетиков из многих стран мира, сегодня становятся реальными возможности их широкого применения в клинической практике.[8]
О полном выздоровлении говорят при отсутствии рецидива ОЛ в течение 5 лет после завершения курса терапии. Необходимо изучить информированность специалистов по данному вопросу, так как многие продолжают считать ОЛ смертельным приговором, что может привести к неправильным действиям со стороны врача и негативно сказаться на психике заболевших [2].
ОЛ – гетерогенное заболевание, ранее классифицируемое по морфологическим признакам (классификация острых лейкозов, созданная гематологами Франции, Америки и Британии, FAB), с 2008 г. – по классификации Всемирной организации здравоохранения (ВОЗ) [5], учитывающей кариотип и молекулярные аберрации опухолевых клеток.
Иммуногистохимия (ИГХ) – метод, позволяющий выявить точную локализацию как клеточного, так и тканевого антигена. Необходимо отметить, что в настоящее время исследование иммуногистохимических маркеров является процедурой, позволяющей определить наличие опухоли, ее злокачественный потенциал и прогноз, что является перспективным методом диагностики и определения в целесообразности проведения химиотерапии. В настоящее время иммуногистохимические методы являются одними из превалирующих в изучении патологоанатомических, морфофизиологических, онкоморфологических и биологических аспектов в случаях лейкозов и других онкологических заболеваний [6].
Клинические симптомы
Острый лейкоз может проходить без симптомов или иметь достаточно острое начало. Начинается все из интоксикационного синдрома вследствие повышенного распада лейкозных клеток. Проявляется снижением массы тела, упадком сил, общей слабостью, сонливостью, уменьшением аппетита, тошнота, рвота, головная боль, высокая температура (неопластическая лихорадка), потливость (особенно ночью). В целом картина заболевания имеет определенные синдромы, среди которых:
Иммунодефицитный (обусловлен резким нарушением клеточного и гуморального иммунитета из-за функциональной неполноценности лейкоцитов). Может проявляться ангиной, пневмонией и наличием других инфекции (бактериальные, вирусные, грибковые).
Гиперпластический обусловлен лейкозной инфильтрацией тканей и представлен увеличением лимфатических узлов, небных миндалин, печени и селезенки (гепатолиенальный синдром).
Геморрагический (в результате уменьшения количества тромбоцитов, повышения проницаемости сосудов и нарушения коагуляции). Может проявляться подкожными кровоизлияниями и носовыми, желудочными, кишечными, почечными, легочными кровотечениями.
Анемический синдром (обусловлен снижением количества клеток красного кроветворного ростка). Представлен слабостью, головокружением, шумом в ушах, потемнением в глазах, бледностью кожи, тахикардией.
Также присутствуют второстепенные симптомы и синдромы, которые наблюдаются не у всех групп пациентов, среди них:
— Костно-суставной — боль костей и суставов.
— Язвенно-некротический — стоматиты, гингивиты, тонзиллиты.
— Поражение мочеполовой системы — увеличение и уплотнение яичек или яичников, нарушения мочеиспускания, возможны гематурия, маточные кровотечения.
— Поражение органов пищеварения — дисфагия и обструкция пищевода, признаки язвенной язвы желудка, некротизирующего энтероколита.
— Поражение почек — протеинурия, микрогематурия, лейкоцитурия, признаки острой почечной недостаточности.
— Поражение легких — кашель, кровохарканье, одышка, мелкопузырчатые хрипы, признаки дыхательной недостаточности.
— Поражение сердца — признаки миокардита, экссудативного перикардита, аритмии.
— Поражение кожи — появление лейкемиды — плотных инфильтратов (узлов) разного цвета, которые часто сопровождаются зудом.
https://repo.knmu.edu.ua/handle/123456789/3190
Диагностика
В постановке диагноза и дифференциальной диагностике ключевую роль играют лабораторные исследования:
- Общий анализ и мазок периферической крови. Можно отметить снижение уровня гемоглобина и тромбоцитопению, нарушение дифференцировки лейкоцитов, появление бластных клеток. Содержание белых кровяных телец может колебаться от 1*109/л до 200*109/л.
- Коагулограмма. Возможны различные нарушения в свертывающей системе крови, особенно при промиелоцитарном лейкозе.
- Аспирационная биопсия костного мозга. В биоптате обнаруживают высокое содержание бластов — до 95%.
- Иммунофенотипирование — лабораторный метод, позволяющий определить тип лейкоза, что крайне важно для определения тактики лечения.
- Цитогенетическое исследование. Проводится для определения хромосомных аномалий, которые могли привести к развитию заболевания.
- Биохимический анализ крови. Позволяет определить общее состояние организма, например, обнаружить почечную или печеночную недостаточность.
Помимо этого, для выявления инфильтрации клетками различных органов применяются методы лучевой диагностики: УЗИ, КТ, рентгенография.
Диагностика острого лейкоза
Далеко не всегда острый лейкоз проявляется на ранних стадиях развития, так как его симптомы не считаются специфическими и могут говорить о ряде других состояний. Поэтому, достаточно часто, о болезни пациенты узнают на поздних стадиях, так как во время не обращаются к врачам.
Основными критериями диагностики считаются:
— наличие гиперпластического, анемического, геморрагического, инфекционно-токсического синдромов;
— уменьшение эритроцитов, тромбоцитов, наличие бластов в клиническом анализе крови;
— бластная метаплазия, редукция эритроидного, гранулоцитарного и мегакариоцитарного ростков в миелограмме и трепанобиоптатеподвздошной кости.
Существуют передовые и точные методы установление типов лейкемии, но они дорогие и недоступны в большинстве больниц в развивающихся странах. Таким образом, были предложены альтернативные методы.
Вариант основан на морфологических свойствах изображений костного мозга. (https://www.sciencedirect.com/science/article/pii/S0933365712000450) Заболевание характеризуется пролиферацией незрелых клеток (бластов) костного мозга. Их процент необходим для диагностики острого лейкоза и устанавливается на уровне 30% или более.
Кроме того, недавно представленные системы классификации снизили количество бластов до 20% для многих типов лейкемии и не требуют какого-либо минимального процента при наличии определенных морфологических и цитогенетических признаков. https://www.intechopen.com/books/acute-leukemia-the-scientist-s-perspective-and-challenge/classification-of-acute-leukemia
Методы лечения, увеличивающие продолжительность жизни
Рак крови — это поражение кровеносного русла патогенными клетками, который разделен на четыре стадии. На всех этапах развития острого лейкоза может быть эффективным тот или иной метод лечения. Основные виды терапии, которые увеличивают шансы на выздоровление больного острой формой рака крови, и влияют на продолжительность жизни:
- Химиотерапия. Назначается для подавления активных раковых клеток, работающих против интересов организма больного.
- Препараты цитостатики. Новейший вид медикаментов, оказывающих точечное воздействие на опухоль и ее метастазы.
- Хирургическое вмешательство. В случае необходимости врачи могут принять решение о пересадке костного мозга от здорового донора к больному острым лейкозом.
В последствии, подсаженные стволовые клетки приживаются в организме пациента, и начинают делиться, распространяя по крови уже здоровый клеточный материал. Врачи тем временем, с помощью лекарственных препаратов вытесняют раковые клетки.
Факторы, влияющие на продолжительность жизни
Как уже было отмечено, продолжительность жизни при раке такого вида разная, так как на нее влияет много факторов. Для начала стоит отметить, что продолжительность жизни при раке крови зависит от следующих факторов:
- тип патологического процесса;
- возраст пациента;
- вид ракового новообразования;
- стадия заболевания;
- состояние организма больного.
Важно! Больше всего такому онкозаболеванию подвержены дети, это обусловлено тем, что в детском возрасте иммунная система только формируется и поэтому часто не может оказать сопротивление раковым клеткам.
Помимо всего вышеперечисленного, прогнозы при раковом поражении крови зависят от стадии развития болезни, так как их различают две — острая и хроническая. Первая стадия такой разновидности рака характеризуется стремительными течением и сложными патологическими изменениями, которые могут привести к очень серьезным последствиям.
Что касается хронической стадии болезни, то она отличается медленным течением, соответственно, опасности для человека она несет меньше. Но при такой стадии недуга очень большую роль играет возраст человека, так как специалистами было установлено, что чем моложе человек, тем выше его шансы на исцеление.
Что касается влияния типа недуга на жизнь пациента, то при острой разновидности недуга прогнозы менее благоприятные. При остром лейкозе очень важно, как можно раньше начать процесс устранения проблемы, так как от своевременности процедуры напрямую зависит прогноз для жизни пациента. Поскольку хроническая разновидность лейкоза характеризуется медленным течением, соответственно, и прогнозы при такой патологии весьма благоприятные. Но тут также очень большую роль играет своевременность терапии, так как хроническая форма лейкоза имеет свойство приобретать черты острой формы.
3.Симптомы острого лимфобластного лейкоза
Лейкемические клетки, подобно здоровым клеткам крови, свободно циркулируют по всему организму. Признаки онкологического заболевания зависят от числа патологических клеток и мест их скопления. У детей, страдающих острым лимфобластным лейкозом, как правило, наблюдается снижение количества здоровых тромбоцитов и красных кровяных телец. Результатом этого процесса становится нарушение транспортировки кислорода к тканям тела и последующее возникновение анемии.
К наиболее распространенным симптомам лимфобластного лейкоза можно отнести такие проявления, как:
- повышение температуры тела;
- усталость;
- болезненность и отечность лимфатических узлов, селезенки и печени;
- потеря аппетита и снижение веса;
- частые инфекционные заболевания;
- кровоподтеки и кровотечения;
- затрудненное дыхание;
- головная боль;
- бледность кожи;
- боли в суставах и костях.
Большинство признаков острого лимфобластного лейкоза являются следствием недостатка здоровых клеток, так как их «лейкемические клоны» распространяются по всему организму. Поэтому симптомы лейкоза зависят в первую очередь от того, в каком месте произошло скопление патологических клеток.
О нашей клинике м. Чистые пруды Страница Мединтерком!