Когда нужно сдавать анализ Стресс-комплекс?
- Оценка состояние организма во время стресса.
- Неврологическая патология (гипервозбудимость, тремор, судороги, гипотония мышц).
- Депрессия.
- Атеросклероз и связанные заболевания сердечно-сосудистой системы: ишемической болезни сердца, инфаркта миокарда (оценка риска, диагностика, прогнозирование).
- Долговременный мониторинг течения и контроль над лечением больных сахарным диабетом для определения степени компенсации заболевания.
- Эмоциональный стресс.
Вредно или нет?
Нельзя говорить о том, что стресс однозначно вреден. Ведь это особая функция, позволяющая организму выжить. И когда речь идет о молодом и здоровом человеке, то реакция организма на раздражение стрессом проходит почти безболезненно. Стресс легко переносится, если после него удается «разрядиться»
. Сам по себе стресс – это выброс большого количества различных биологически активных веществ, ускоряющих все процессы в организме. Природа предусмотрела этот процесс, чтобы человек в критической ситуации мог мобилизоваться и совершать эффективные физические действия: бежать, драться, поднимать тяжести. У современного человека все стрессовые гормоны выбрасываются в организм так же, как и у далёких предков, но часто не применяются по назначению –
для физической активности
. «Хороший пример положительного влияния стресса на современного человека – это работа актера, — рассказывает Бойцов. — Каждый выход на сцену для них – это стрессовая ситуация. Которая разряжается при помощи выброса эмоций во время игры».
Подробное описание исследования
Нервное перенапряжение, бессонница, упадок сил, депрессивное настроение– частые проблемы, с которыми человек сталкивается из-за стресса при самоизоляции в четырёх стенах. Они могут возникать по разным причинам. Отсутствие солнечного света может приводить к снижению уровня витамина D, которое влечёт за собой дефицит «гормона радости» серотонина, меланхолию, вымывание кальция и магния из организма. Нехватка магния в свою очередь не даёт нервной системе успокоиться, и может вызывать тревожные состояния, бессонницу.
Другой негативный фактор – проблемы с щитовидной железой, которые можно выявить определением уровня ТТГ. При гиперфункции ЩЖ усиливается общее нервное возбуждение, но снижается концентрация внимания, появляются резкие перепады настроения и бессонница. При недостаточной работе ЩЖ может наблюдаться апатия, постоянная сонливость, увеличение массы тела, потеря полового влечения, крайне низкая работоспособность.
Кортизол – гормон стресса. Его уровень тем выше, чем сильнее стрессовое состояние. Чем дольше сохраняется высокий уровень этого гормона, тем тяжелее последствия для организма: это не только переедание, лишний вес, бессонница, но и возрастающий риск инфарктов и инсультов, особенно при высоком индексе атерогенности.
Комплекс позволит выявить зоны наибольшего риска и своевременно принять необходимые меры. Возможно, для снижения уровня стресса достаточно будет пропить курс простых витаминов.
Витамин D – Влияет на синтез нейромедиаторов дофамина и серотонина, чьи низкие уровни связаны с депрессией. Снижение синтеза Витамина Д влияет на работу нервной системы, снижается стрессоустойчивость.
Очень важен витамин D в непростое время пандемии и самоизоляции. Витамин Д повышает способность иммунных клеток справляться с вирусами. Ученые говорят о явной зависимости тяжести течения вирусных инфекций (в том числе COVID-19) от уровня витамина Д в организме [1]! За зимний период уровень витамина D у многих падает – он производится в коже под действием солнечного света, которого не хватает в холодное время года.
Магний – один из ключевых неорганических компонентов в организме, влияет на состояние нервной системы, чрезвычайно важен в регуляции нервно-мышечной активности сердца.
Кальций общий – важнейший микроэлемент, участвующий в построении скелета, работе сердца, нервно-мышечной деятельности, свертывании крови и многих других процессах.
Кортизол – гормон, уровень которого возрастает во время стрессовых ситуаций. Это влечет за собой повышение в крови уровня адреналина, глюкозы, повышение уровня кровяного давления.
ТТГ – основной показатель для оценки состояния щитовидной железы, патологии которой занимают второе по распространенности место после сахарного диабета.
Индекс атерогенности – показатель, отражающий степень риска развития заболевания сердца и сосудов.
Коэффициент атерогенности – отношение «плохого» холестерина к «хорошему», характеризующее риск развития сердечно-сосудистых заболеваний.
Холестерин (ХС) – жироподобное вещество, жизненно необходимое организму. Важнейший показатель липидного обмена. Он участвует в образовании клеточных мембран всех органов и тканей тела. Служит основой для синтеза половых гормонов. Из него образуются желчные кислоты, благодаря которым в кишечнике всасываются жиры.
ЛПВП называют «хорошим» холестерином, потому что они удаляют избыточные количества холестерина низкой плотности со стенок сосуда.
В развитии атеросклеротических бляшек в сосудах значение имеет не только повышение общего количества холестерина в крови, но и соотношение между «плохим» и «хорошим» холестерином. Именно его и отражает коэффициент атерогенности.
Анализ крови при стрессе и неврозе
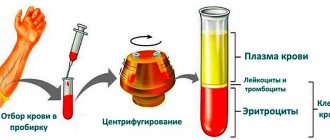
Кровь является важным носителем клеточных и молекулярных элементов, которые реагируют на различные состояния стресса. При неврозах и ситуационных реакциях стресса количество эозинофилов может уменьшаться. Существует тесная связь между кривой концентрации лейкоцитов и уровнем глюкокортикоидов в плазме при физиологическом стрессе, поскольку эти гормоны, действуя, увеличивают количество и процент нейтрофилов, в то время как лимфоциты уменьшаются. Что касается реакции крови в стрессовых ситуациях, следует учитывать, что здесь в целом происходит миграция и рециркуляция клеток лейкоцитов. Исследователи наблюдали значительное увеличение гемоглобина, известного как стрессовая полиглобулия и гематокрит. В последнем случае они объясняют, что это может быть связано с тем, что глюкокортикоиды, которые обычно увеличиваются в крови в результате стресса, вызывают увеличение количества эритроцитов, непосредственно стимулируя выработку эритропоэтина в почке, что также демонстрирует увеличение вязкости крови у некоторых из этих пациентов. При длительном стрессе наблюдается увеличение гематокрита и гемоглобина из-за более низкого гемокареза. В более тяжелых случаях могут возникнуть нарушения гипервязкости крови ( если стресс является хроническим, гематокрит может быть уменьшен, потому что количество эритроцитов уменьшается).
При неврозах и ситуационных реакциях на стресс отмечаются изменения в лейкоцитах, особенно в моноцитах и базофилах; последние могут отсутствовать Вероятно, стресс вызывает перераспределение и уменьшение количества лейкоцитов, но эта ситуация будет связана со стрессорами и временем их воздействия, то есть следует учитывать пропорцию изменений лейкоцитов. По большому счету, все зависит от интенсивности и продолжительности стресса, которому подвергается пациент, и от его индивидуальной способности противостоять ему. Исследователи наблюдали плохую функциональную активность нейтрофилов у пациентов с депрессивными состояниями, но она не была связана ни с уровнем кортизола, ни с уровнем цитокинов в крови, что свидетельствует о влиянии физиологических процессов они, а также движение от маргинального резерва до кровотока, кратковременные при остром стрессе.
Что касается эозинофилов, то чуть более половины пациентов с ситуативной реакцией показали цифры ниже минимально установленного значения. Этот результат следует анализировать по аналогии с описанной Арандой Торрелио лейкограммы пациентов со стрессом, где эозинопения связана с кортикостероидами, причем, эозинопения возникает вследствие перераспределения эозинофилов из сосудистого компартмента в рыхлую соединительную ткань. С другой стороны, предполагается, что эти гормоны также предотвращают выход эозинофилов из костного мозга (где они вырабатываются) в кровоток. Исследователи изучали психологический стресс и язву, возникающую на языке при наличии эозинофилов, называемых эозинофильной стрессовой язвой.
Моноциты имеют среди своих функций антимикробное, противоопухолевое и иммунорегуляторное действие, а также являются фагоцитирующими клетками. При острой реакции на стресс и невролтических расстройствах значения моноцитов ниже минимальных. Обычно моноцитопению трудно обнаружить и она часто остаются незамеченной, поскольку эти клетки циркулируют в небольшом количестве в периферической крови и временно циркулируют в тканях, где они становятся макрофагами. Следует отметить, что моноциты разделяют гематопоэтических предшественников с нейтрофилами, реализуют общие противовоспалительные функции, и многие из факторов, которые влияют на нейтрофилы, также влияют и на моноциты. Несмотря на то, что нейтрофилы существенно не варьируют при стрессе в своем количестве , исследователи наблюдали значения ниже тех, которые считались нормальными; так что причина уменьшения моноцитов и нейтрофилов может быть найдена в общем предшественнике обеих клеток в костном мозге.
Известно, что симптомы депрессии связаны с уменьшением выработки монолитов, поскольку хронический психологический стресс подавляет контакты с гиперчувствительностью и тем самым снижает выработку лимфоцитов и моноцитов в дополнение к изменению их функции. Возможно, психологический стресс стимулирует и выводит моноциты из костного мозга в мозг и индуцирует те механизмы в клетке, которые вызывают тревогу.
Базофилы генерируют вещества, которые модулируют воспаление и немедленную гиперчувствительность. Эти клетки могут отсутствовать при реакции на стресс и при неврозах, хотя их нормальный диапазон итак очень низок, поэтому их очень трудно наблюдать. У пациентов с эмоциональными или стрессовыми состояниями базофилы находятся в меньшем количестве, поэтому их можно оценивать как клетки-мишени. Устойчивый стресс и использование глюкокортикоидов являются причинами базопении, поскольку они действуют на тучные клетки и базофилы.
С другой стороны, лимфоциты — это клетки крови, которые гарантируют иммунный ответ. Гиперсекреция цитокинов, синтезируемых этими клетками, может быть механизмом, посредством которого стресс может вызывать депрессивные состояния. В исследовании посвященном влиянию психологического стресса на психологический и иммунный ответ, было показано значительное увеличение тревожности у людей, а также значительное снижение общего количества лимфоцитов. Также наблюдалось увеличение количества этих клеток, в основном у тех, кто имел ситуационные реакции. Таким образом, лимфоцитоз может быть относительным и связанным с нейтропенией. Следует также учитывать, что во время воздействия стресса в первые 6–9 часов увеличивается миграция Т-лимфоцитов в костном мозге, что может вызывать гранулопоэз и оправдывать лимфоцитоз у больных, подвергшихсяч воздействию (острый стресс). Некоторые авторы связывают хронический стресс с уменьшением количества циркулирующих лимфоцитов.
Другими формами ткани крови являются тромбоциты, которые играют важную роль в свертывании крови. Стресс может вызвать увеличение агрегации тромбоцитов за счет высвобождения факторов тромбоцитов. Некоторые стрессовые ситуации могут вызвать изменения в системах коагуляции и фибринолиза, как это было описано рядом исследователей.
Механизмы, с помощью которых стресс вызывает повреждение сосудов, не очень хорошо известны, но было показано, что психический стресс вызывает эндотелиальную дисфункцию, способствует аритмогенезу, стимулирует агрегацию тромбоцитов и увеличивает вязкость крови за счет гемоконцентрации. Также было показано, что «негативные» психосоциальные факторы, такие как тревога и психическое напряжение связаны с более высокой концентрацией тромбоцитов. Некоторые авторы сообщают, что острые эпизоды стресса могут вызывать большую активацию функции тромбоцитов, тенденция к агрегации тромбоцитов связана с очень высоким уровнем кортизола. Большое количество пациентов с ситуативными реакциями, вызванными острым стрессом, обычно имеют низкий или нормальный уровень кортизола. Повышенные уровни кортизола могут быть обнаружены в процессах острого стресса, что связано с плохой адаптацией, особенно в случае неудачи в восстановлении гомеостаза или после повторного стресса.
Как бороться с последствиями стресса?
Научитесь правильному ответу на стрессовую ситуацию, чтобы реакция организма на стресс была минимальной. Кто-то достаточно спокоен в силу темперамента. Но очень эмоциональным людям, остро реагирующим на малейшее потрясение в жизни, стоит посетить психолога
или психотерапевта. Специалист научит управлять реакцией на жизненные коллизии. Кроме того, правильно выходите из стресса, если он все-таки состоялся. Если есть возможность выполнить
физические упражнения
сразу после стрессовой ситуации, мобилизованный на борьбу организм получит необходимую разрядку. Трудно представить офисного работника, который после разноса у руководства вышел из кабинета и отправился на пробежку. Но всегда есть возможность какой-то физической активности – пробежаться по лестнице, выполнить несколько отжиманий или подтягиваний. После этого реакция организма на стресс пройдет значительно легче.
Влияние стресса на сердце
Стресс
– реакция организма, необходимая для адаптации к изменившимся условиям. Он может быть как
отрицательным
(оказывает негативное влияние на организм, приводит к развитию заболеваний), так и
положительным
(связан с позитивными, радостными эмоциями – например, состояние влюблённости). Оба вида стресса запускают одни и те же биохимические реакции. Критическими, с точки зрения проявлений со стороны сердца, являются продолжительность и сила стрессового воздействия.
Что происходит в организме в условиях стресса?
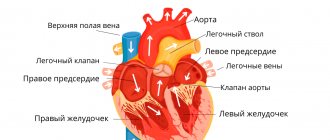
Активация нервной системы передается гипоталамо-гипофизарной системе, которая в организме выполняет функцию дирижёра: определяет, контролирует и согласовывает работу самых разных органов и систем. В результате выделяются гормоны коры надпочечников, в частности адреналин и кортизол, что приводит к:
- учащению сердечных сокращений;
- повышению артериального давления;
- спазму сосудов, в том числе сосудов сердца (коронарных артерий).
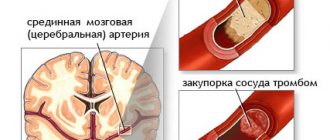
В такой ситуации может снижаться приток кислорода и питательных веществ к сердечной мышце (миокарду), что вызывает ишемию и возникновение болевого синдрома в грудной клетке.
При учащении пульса учащается и дыхание. Когда человек начинает часто дышать, диафрагма просто не успевает сокращаться (выключается из акта дыхания), и работают только межреберные мышцы. Они быстро устают — в них чувствуется дискомфорт.
В совокупности эти факторы чаще и вызывают в области сердца «странные» ощущения.
Как понять: это просто ощущения от стресса, а не болезнь?
Есть много причин, вызывающих боль в области сердца:
- заболевания сердечно-сосудистой системы (например, ишемическая болезнь сердца);
- патологии других органов грудной клетки (грыжа пищеводного отверстия диафрагмы, плеврит, медиастинит и т.д.);
- часто боль связана со спазмом или перенапряжением мышц;
- возникает из-за сдавления нервных корешков либо спинномозговых нервов.
Самостоятельно разобраться в характере болевых ощущений сложно. Часто боль связана с наличием заболевания, у которого собственные причины развития. Но любое из рассматриваемых состояний может быть спровоцировано или усугублено стрессом. Если задуматься о серьёзности и значимости для жизни и здоровья болевых ощущений в грудной клетке в условиях стресса, то диапазон может быть самым широким: от относительно безопасной и прогностически благоприятной соматоформной дисфункции вегетативной нервной системы до приступа стенокардии («грудная жаба») и даже инфаркта миокарда.
Как отличить боли при соматоформной дисфункции вегетативной нервной системы (кардионеврозе) от болей при стенокардии?
Характер болевого синдрома отличается при этих состояниях. Пациенты со стенокардией
при физической нагрузке (например, подъёме на 2-3 этаж) или эмоциональной чувствуют давление, сжатие или жжение в грудной клетке. Эти ощущения могут отдавать в руку, под лопатку, нижнюю челюсть. Боль при
вегетативной дисфункции
чаще появляется уже после физической нагрузки, носит колющий характер. Также беспокоит чувство инородного предмета, кома в горле, нехватка воздуха, потливость.
Также важный момент – длительность боли. От стрессового переживания ощущения боли могут быть кратковременными или, наоборот, длятся часами или сутками. А при стенокардии
– приступы продолжительностью до 15-30 минут, возникают регулярно, часто предсказуемо – в ответ на известный пациенту уровень физической нагрузки или эмоциональный стресс.
Другие признаки кардионевроза:
- сердцебиение;
- перебои в работе сердца;
- колебания артериального давления;
- ощущение неудовлетворённости дыханием;
- невозможность сделать глубокий вдох;
- чувство нехватки воздуха;
- тошнота;
- сухость во рту;
- снижение аппетита;
- потливость;
- общая слабость;
- повышенная утомляемость.
К каким заболеваниям может привести регулярный стресс?
При длительном сильном стрессе значительно повышен риск развития:
- артериальной гипертензии;
- ишемической болезни сердца;
- заболеваний желудочно-кишечного тракта;
- психических расстройств;
- сексуальной дисфункции.
При наличии хронического заболевания избыточное нервное перенапряжение может привести к обострению и даже возникновению жизнеугрожающей ситуации.
Например, при атеросклерозе. Если представить: у человека в сосудах сердца есть бляшка, суживающая просвет на 30-40%. В состоянии покоя такой человек будет чувствовать себя абсолютно нормально, так как кровоснабжение сердца достаточно. При стрессе или потрясении дополнительно возникает спазм сосудов – и вот они уже закрыты на 70-80%. В такой ситуации сердечной мышце крови уже недостаточно, тем более из-за стресса её нужно больше обычного. Возникает ишемия миокарда, появляется болевой синдром.
Важно понимать, что эмоциональный стресс приводит к повышению артериального давления. И, если стресс регулярный, может возникнуть артериальная гипертензия – организм привыкнет, и давление будет повышено постоянно, что потребует назначения антигипертензивной терапии.
Ещё один яркий пример влияния стресса на сердце – кардиомиопатия Такоцубо
(синдром разбитого сердца). Это заболевание – следствие сильнейшего стресса и большого выброса катехоламинов (адреналина, норадреналина, дофамина), которые «разбивают» сердце из-за своего токсического действия в течение нескольких часов. Миокард теряет свою эластичность, расширяется, не справляется с работой. Развивается сердечная недостаточность.
Что делать, если при стрессе болит сердце?
Необходимо разобраться в причинах болевого синдрома, исключить наличие сердечно-сосудистых заболеваний, представляющих угрозу для жизни и требующих индивидуальной терапии. Так, приступ стенокардии
традиционно хорошо купируется нитратами. А при
вегетативной дисфункции
бывает достаточно ограничиться приёмом успокоительных (седативных) препаратов.
Таким образом, правильное решение при возникновении болей в сердце:
- своевременно обратиться к кардиологу;
- пройти необходимые исследования;
- разобраться в причинах заболевания;
- получить чёткие рекомендации по поведению в момент приступа.
Всегда нужно адекватно оценивать свой возраст. Риск серьёзных сердечно-сосудистых заболеваний существенно повышается после 45 лет. Чем старше человек, тем выше риск кардиоваскулярной патологии. Для раннего выявления заболеваний есть программы диспансеризации в поликлиниках и комплексные кардиоскрининги в частных медцентрах, позволяющие за минимальное количество посещений всесторонне исследовать сердце и сосуды. Также не стоит забывать, что заболевания молодеют и проблемы могут появляться в 35 лет и даже раньше.
В молодом возрасте риск сердечно-сосудистых заболеваний ниже, но не исключён полностью. Постоянный стресс может поспособствовать раннему возникновению патологии сердца, поэтому при наличии жалоб после консультации кардиолога, регистрации ЭКГ, исключения других причин и состояний, объясняющих болевые ощущения, целесообразно найти собственную эффективную стратегию борьбы со стрессом. В том числе с участием психотерапевта (при необходимости), который поможет эмоционально восстановиться и назначит нужные препараты.
Никодим Михайлович Ведерко – кардиолог первой категории медицинского