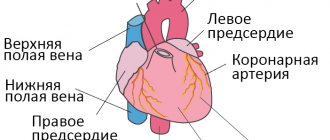
Сердце человека имеет проводящую систему, которая передает электрические импульсы по всему органу, заставляя его сокращаться в определенном ритме. Электрические сигналы возникают в группе клеток в правом предсердии, называемой синусовым узлом. В норме в спокойном состоянии сердце в течение минуты совершает от 60 до 100 сокращений, которые носят равномерный и ритмичный характер.
Аритмия — нарушение ритма сердца, возникающее в случае, когда электрические импульсы, инициирующие сердечное сокращение, функционируют неправильно, заставляя сердце биться слишком быстро, или слишком медленно, или нерегулярно, неритмично.
Наиболее частыми причинами развития аритмии являются сердечно-сосудистые заболевания, высокое артериальное давление, сахарный диабет, курение, чрезмерное употребление алкоголя и кофеина, злоупотребление лекарственными препаратами, стресс.
Фибрилляция предсердий
Самой распространенной формой аритмии является фибрилляция предсердий. Фибрилляцией предсердий страдают около 1% населения земного шара. В России это около полутора миллиона человек. Данное заболевание характеризуется нерегулярным сокращением предсердий, которые хаотично передаются на желудочки сердца и вызывают следующие симптомы:
- ощущение учащенного неправильного сердцебиения;
- одышку;
- общую слабость и повышенную утомляемость;
- плохую переносимость физической активности;
- боль и дискомфорт в грудной клетке в области сердца.
Также фибрилляция предсердий может проходить бессимптомно.
Дыхательная аритмия у детей
Является одним из вариантов аритмии, который относится к норме. Такая аритмия связана с фазами дыхания — чем глубже вдох, тем реже пульс. Не причиняет угрозу жизни и здоровья детям. Дыхательная синусовая аритмия возникает у абсолютно здоровых детей. Чаще всего наблюдается при вегетососудистой дистонии. При данной особенности организма ребёнок не предъявляет никаких жалоб.
Основной вид диагностики — ЭКГ, где такой тип аритмии является случайной находкой. Как правило, лечение не требуется.
Комаровский Е.О.: «Такой вид аритмии не является диагнозом. Встречается очень часто, особенно у дошколят при выслушивании сердечных тонов. Поводов для паники нет. Ребёнок живёт обычной жизнью и может посещать все спортивные мероприятия».
Виды лечения заболевания
Радиочастотная аблация — миниинвазивное хирургическое лечение фибрилляции предсердий. Процедуру начинают с построения электрической модели левого предсердия и определения локализации легочных вен, которые являются основным источником фибрилляции предсердий. Во время вмешательства через бедренную вену пациента в полость левого предсердия заводят катетер. Затем выполняют электрическую изоляцию легочных вен при помощи нанесения катетером радиочастотных повреждений. Процедура выполняется под местной анестезией и занимает около двух часов.
Медикаментозная терапия — назначение специальных препаратов для купирования приступов аритмии и предотвращения их возникновения.
В некоторых случаях фибрилляция предсердий может носить постоянный характер, когда врач принимает решение не восстанавливать ритм в силу тех или иных причин. В данной ситуации подбирается терапия для контроля частоты сердечных сокращений.
Лечение, профилактика и последствия
Если пациенту поставлен диагноз брадикардия, ему нужно часто наблюдаться у кардиолога, который, оценивая состояние больного, устанавливает текущее лечение. Если брадикардия первичная, то врач назначает медикаментозную терапию, направленную на восстановление сердечного ритма. Если вторичная, то нужно более глубоко изучить основное заболевание и лечить его.
Чтобы поддержать в организме количество электролитов и углеводов, а также устранить кислородное голодание, назначается курс лечения следующими медикаментозными средствами:
Прочтите также: Причины, симптомы и типы желудочковой экстрасистолии по Лауну и Вольфу
- Атропина сульфат.
- Эуфиллин.
- Кофеин.
- Экстракт элеутерокка.
- Изопреналин.
Для лечения синусовой брадикардии у детей применяют и народную медицину. Для увеличения ЧСС используют седативные растительные средства. Но следует помнить, что возможность использования народных средств нужно согласовать с врачом.
В качестве профилактических действий родителям рекомендуется проводить беседы со своим чадом. Им нужно объяснить, что курение и другие нежелательные привычки наносят сильный вред организму. В рацион советуют включать больше грецких орехов, крепкий чай, фрукты, овощи, морскую капусту и другие обогащенные калием продукты.
Брадиаритмия
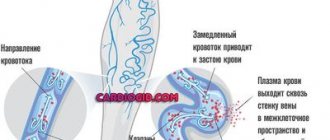
Брадиаритмия — нарушение ритма сердца,характеризующееся частотой сокращений менее 60 в минуту. Основной причиной возникновения брадиаритмии является воспалительное или дегенеративное повреждение синусового узла (синдром слабости синусового узла). Синдромом слабости синусового узла в основном страдают пожилые пациенты (старше 60-70 лет), это связано с поражением миокарда в процессе старения. Выраженная брадикардия влияет на снабжение кровью головного мозга и других органов человека.
Симптомы брадиаритмии:
- ощущение замедления работы сердца;
- головокружение;
- потеря сознания;
- слабость и снижение физической активности;
- пульс менее 30-40 ударов в минуту.
Причины брадиаритмии
Все причины, способные привести к возникновению нерегулярного редкого сердцебиения, можно разделить на функциональные и органические. В первом случае воздействие на сердце имеет преходящий характер и обусловлено дисфункцией симпатических и парасимпатических влияний на сердечную сократимость. Во втором нарушается проведение электрических импульсов по миокарду, в связи с чем предсердия и желудочки сокращаются реже, чем в норме.
Функциональные факторы
Такой вид брадиаритмии, как синусовая, то есть исходящая из нормально функционирующего водителя ритма, может развиться у здорового человека, активно занимающегося спортом и имеющем тренированное сердце. Такой вид брадиаритмии дискомфорта человеку не доставляет и лечения не требует.
Кроме этого, дыхательная брадиаритмия имеет место у совершенно здоровых лиц, и характеризуется урежением частоты при глубоком выдохе. Это вызывается тем, что работа органов дыхания и кровообращения взаимосвязана и регулируется отделами вегетативной нервной системы.
У молодых лиц, детей и у подростков брадиаритмия может развиваться при вегето-сосудистой дистонии, когда парасимпатическое воздействие на сердце является преимущественным.
Органическое поражение миокарда
- Кардиосклероз – замещение нормальной сердечной мышцы рубцовыми тканями вследствие воспалительных процессов (миокардитов) или перенесенного инфаркта миокарда.
- Кардиомиопатии вследствие пороков сердца, гипертонической болезни, дисбаланса гормонов щитовидной железы.
В результате данных заболеваний могут появиться такие нарушения сердечной проводимости, сопровождающиеся редким пульсом, как:
- Синдром слабости синусового узла, к которому в свою очередь, относятся синусовая брадикардия, брадиформа мерцательной аритмии и синоатриальная блокада.
- Атрио-вентрикулярная блокада.
- Блокада ножек пучка Гиса – может проявляться редким пульсом в том случае, если есть нарушения проведения импульса по синусовому и атриовентрикулярному узлам.
патологические причины брадиаритмии – пропуски сердечных сокращений из-за слабости, блокады водителей ритма
Кроме вышеперечисленных причин, к брадиаритмии могут приводить заболевания других органов и систем, в частности, гипофункция щитовидной железы, сопровождающаяся пониженным выбросом гормонов в кровь (гипотиреоз), и болезни органов желудочно-кишечного тракта.
Кроме данных заболеваний, брадиаритмия может возникнуть при отравлении сердечными гликозидами (дигоксин, коргликард и др), которые назначаются пациентам с постоянной формой мерцательной аритмии. Это состояние называется гликозидной интоксикацией и проявляется характерными признаками на ЭКГ.
Лечение брадиаритмии
Пациенту, страдающему брадиаритмией, показана имплантация электрокардиостимулятора — искусственного водителя ритма. При нарушениях функционирования сердца прибор посылает электрический разряд, стимулирующий сокращение сердечной мышцы. Имплантацию электрокардиостимулятора выполняют в левую подключичную область. Проводят электроды через прокол в подключичной вене к камерам сердца и фиксируют к окружающим тканям. Замена кардиостимулятора требуется раз в 7-8 лет в связи с разряжением батареи питания.
Нужно ли лечение?
Синусовая брадикардия сердца у ребенка в умеренной форме не всегда требует медикаментозного лечения. После проведения диагностики и выявления причины большинство детей продолжают заниматься спортом, посещать школу и кружки без ограничений. Врачи рекомендуют ежегодно проводить УЗИ для контроля состояния миокарда и синусового узла.
При выраженной форме требуется лечение с применением специальных лекарств, физиотерапии, витаминных комплексов. Задача врачей – предотвратить развитие осложнений, способных привести к инвалидности. Если по мере взросления ситуация ухудшается, проводится корректирующая операция или устанавливается кардиостимулятор.
Фибрилляция желудочков
Фибрилляция желудочков — жизнеугрожающая форма нарушения ритма сердца, характеризующееся некоординированными, аритмичными, разрозненными сокращениями в отдельных группах мышечных волокон сердечных желудочков. Частота таких сокращений желудочков достигает 300 в минуту и приводит к сбою кровообращения и даже остановке сердца — внезапной сердечной смерти. Чаще всего возникает у людей, перенесших сердечный приступ или инфаркт миокарда.
Симптомы фибрилляции желудочков:
- потеря сознания;
- боль в груди;
- сильное сердцебиение;
- судорога;
- непроизвольное мочеиспускание;
- характерная картина клинической смерти.
Нарушение сердечного ритма у детей и его виды:
- синусовая тахикардия — учащённое сердцебиение;
- синусовая брадикардия – урежение сердцебиения;
- экстрасистолия — внеочередное сокращение сердца;
- дыхательная аритмия.
Детская аритмия встречается в двух вариантах:
- Умеренная синусовая аритмия у ребёнка. Возникает у подростков, детей до 5 лет.
- Выраженная синусовая аритмия у ребёнка. Встречается редко, в основном у детей вследствие перенесённого ревматизма. Выраженная аритмия может встречаться у спортсменов.
Лечение фибрилляции желудочков
В случае приступа фибрилляции желудочков необходимо немедленно начать сердечно-легочную реанимацию. Важнейшая часть реанимационных мероприятий — дефибрилляция желудочков, которую проводят с помощью специальных устройств — электрических дефибрилляторов. Предотвратить смертельно опасное состояние может имплантация кардиовертера-дефибриллятора. При возникновении приступа фибрилляции желудочков аппарат распознает ситуацию и нанесет разряд дефибрилляции, позволяющий восстановить нормальные сердечные сокращения.
В Центре Мешалкина пациент может пройти диагностику нарушений ритма сердца с использованием оборудования высокого класса и получить профессиональную консультацию специалиста кардиолога-аритмолога. Центр обладает полным набором компетенций в лечении пациентов с нарушениями ритма сердца: высокопрофессиональным штатом специалистов, современным оснащением, практической и научной базой, которые соответствуют европейским стандартам, что обеспечивает максимальный результат диагностических и хирургических процедур.
Прогноз и профилактика
Прогноз при брадикардии у ребенка зависит от ее причины и выраженности. В одних случаях достаточно скорректировать образ жизни или гормональный статус для нормализации работы сердца, в других требуется комплексное лечение и пожизненный контроль. Профилактика развития патологии включает, в первую очередь, приучение ребенка к здоровому образу жизни, предупреждение и своевременное лечение заболеваний, которые могут спровоцировать это состояние.
Если Ваш ребенок или подросток столкнулся с брадикардией, не ждите прогрессирования заболевания, запишитесь к детским кардиологам клиники «СМ-Доктор». Вас ждет комплексное обследование, современное и эффективное лечение при необходимости, а также регулярное наблюдение опытного специалиста.
Патогенез
Согласно современным представлениям, в основе возникновения брадикардии у детей лежит нарушение образования и/или проведения импульса по проводящей системе сердца. Патологические изменения происходят на уровне синоатриального (который также называют синусовым) узла (САУ). При нормальной работе сердца он спонтанно генерирует потенциал действия, который двигается к желудочкам, вызывая их активацию и сокращение. При возникновении нарушений в организме снижается скорость спонтанной диастолической деполяризации САУ, что приводит к замедлению сердечной деятельности.
Еще один важный механизм — величина потенциала покоя клеток САУ. Если она становится более отрицательной (например, в результате гиперполяризации мембраны при действии ацетилхолина), то требуется больше времени для достижения порога возбуждения (при условии, что скорость спонтанной диастолической деполяризации остается неизменной) — возникает брадикардия у ребенка. При синдроме дисфункции синоатриального узла замедление ЧСС обусловлено активацией гетеротопных очагов автоматизма, которые замещают функцию САУ. При АВ-блокадах патология возникает из-за нарушения проводимости импульсов от предсердий к желудочкам.
Современные аспекты медикаментозной терапии аритмий сердца
00:00
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
— Владимир Леонидович сейчас сделает сообщение «Современные аспекты медикаментозной терапии аритмий сердца».
Владимир Леонидович Дощицын,профессор:
— Глубокоуважаемые коллеги! В мою задачу входит в кратком сообщении осветить некоторые дискутабельные вопросы, связанные с медикаментозной терапией больных с аритмиями сердца.
Начнем с того, что аритмология – очень многогранная проблема. Среди многочисленных аритмий наибольшее практическое значение имеют два аспекта. Если говорить о наджелудочковых аритмиях, то это, несомненно, фибрилляция предсердий, мерцательная аритмия.
Многие вопросы ведения этих больных являются предметом оживленной дискуссии в течение многих лет и на сегодняшний день не имеют общепринятой трактовки. Практически – это очень важные вопросы.
Не менее (а, может быть, даже еще более) важный вопрос – это желудочковая аритмия. Вообще проблемы внезапной аритмической смерти, которые могут быть связаны с желудочковыми аритмиями, переходящими в фибрилляцию желудочка. Несколько реже бывает брадиаритмия, котораяугрожает асистолией сердца.
Это важнейшие проблемы современной аритмологии.
Когда мы видим больного с аритмией, первый вопрос, который при этом возникает: надо ли вообще вмешиваться, надо ли лечить эту аритмию.
С одной стороны, аритмия может ухудшать состояние, качество жизни, отягощать прогноз. Но может быть совершенно благоприятная безобидная аритмия, которая объективного вмешательства не требует.
С другой стороны, лечение аритмии может улучшать качество жизни и прогноз. Но антиаритмические препараты и, тем более, хирургические методы лечения аритмии могут оказывать серьезные нежелательные действия и тоже негативно влиять на прогноз. Врачу приходится решать, что хуже для пациента: аритмия или лечение аритмии и связанные с этим неблагоприятные эффекты.
В связи с этим очень важный вопрос: как мы решаем, показана или не показана терапия. Существуют три группы показаний:
Угрожающая жизни и отягощающая прогноз аритмия. Их называют злокачественными и потенциально злокачественными аритмиями по классификации американского автора Бейгер и соавторов.
Вторая группа показаний. Если врач видит, что аритмия оказывает негативное действие на эффективность гемодинамики. Дает дефицит пульса, вызывает явления сердечной недостаточности и так далее. Это, несомненно, объективные показатели для вмешательства при лечении аритмии.
Есть третья группа показаний. Когда объективно мы ничего не видим, но больной плохо переносит аритмию и просит врача о помощи. Это тоже показания. Но в этих случаях цель терапии будет другая.
04:29
Возможные цели лечения аритмии. Там, где она относительно благоприятна и не угрожает жизни, не отягощает гемодинамику, целью может быть уменьшение симптомов аритмии, улучшение ее переносимости. При наличии гемодинамических нарушений целью будет уменьшить эти нарушения. Если есть основания говорить об ухудшении прогноза, то прогноз должен быть модифицирован.
Последняя задача очень важна и может быть напрямую не связана с устранением аритмии и с эффективностью антиаритмической терапии. Это и сеть один из самых сложных моментов ведения больных с аритмиями сердца.
Я не буду сегодня говорить о большом разделе хирургического лечения аритмии. Для терапевтов гораздо более ближе ведение больных с аритмией с помощью медикаментозных препаратов. Среди больных, которые нуждаются в лечении аритмии, примерно 90 – 95% сегодня лечатся медикаментозно. Лишь 5 – 10% подвергаются хирургическому вмешательству.
Среди существующих антиаритмических препаратов по классификации американских авторов E. VaughanWilliams, D. Harrisson, B. Singh выделяют 4 основные класса по ведущему механизму действия. Первый класс – блокаторы натриевых каналов. Там выделяется 3 подкласса: I-A, I-B, I-C.
I-A: «Хинидин» («Quinidine»), «Новокаинамид» («Novocainamidum»), «Дизопирамид» («Disopyramide») (бывший «Ри, «Норпейс»). В настоящее время этот класс применяется все реже.
Этот подкласс вытесняется более новыми, более эффективными и менее токсичными препаратами, в частности, препаратами I-C класса. Основные его представители, которые используются в нашей стране: «Пропафенон» («Propafenone») – «Пропанорм» («Propanorm»), «Этацизин» («Ethacyzin») и «Аллапинин» («Allapinin»). Эти препараты мы сейчас имеем в аптеке, можем выписывать, назначать больным. Они используются чаще всего среди средств первого класса вообще.
07:23
Второй класс. Известный всем препарат группы бета-блокаторов, который чаще применяется как гипотензивные, антиангинальные препараты. Ими лечат больных с сердечной недостаточностью, инфарктом миокарда и так далее. Но они являются и антиаритмиками. Имеют показания к назначению как антиаритмики.
Третий класс. Блокаторы калиевых каналов. Препараты, замедляющие реполяризацию. Основные из них «Амиодарон» («Amiodarone») – «Кардерон» («Karderon»), «Соталол» («Sotalol») – «Цитолекс» («Citoleks»). Другие препараты используются реже. Сейчас появился еще один препарат «Дронедарон» («Dronedarone»), «Мультак» («Multag»). Позже я о них скажу.
Четвертый класс препаратов. Блокаторы кальциевых каналов или антагонисты кальция. Из них наиболее важен «Верапамил» («Verapamil») или «Изоптин» («Isoptin»). Все многообразие антиаритмиков не вмещается в эту классификацию. Есть и другие препараты, которые обладают антиаритмическим эффектом с другими механизмами действия.
В частности, это «Дигиталис» («Digitalis»), «АТФ» («ATP»), «Омакор» («Omacor»), «Кораксан» («Coraxan») и другие препараты, имеющие несколько отличные механизмы действия.
Указанные классы препаратов имеют общий класс эффекта, что доказано многими рандомизированными исследованиями. Здесь показано обобщение ряда исследований, которые были проведены еще в прошлом веке (вконце 1990-х годов). Как влияют препараты различных четырех классов на летальность больных инфарктом миокарда.
Были получены интересные данные. Еще тогда на довольно большом количестве больных (всего анализу были подвергнуты около 100 тысяч пациентов) было показано, что бета-адрено-блокаторы при применении больным инфарктом миокарда (вне зависимости от того, есть у них аритмия или нет) способны улучшать прогноз, снижая риск смертельного исхода. С тех пор бета-блокаторы стали очень широко использоваться больными инфарктом миокарда. Их назначали всем больным при отсутствии противопоказаний.
Исследования, касающиеся «Кардерона», показали, что он способен снижать смертность лишь у больных, имеющих злокачественные желудочковые аритмии. Больные, которые перенесли фибрилляцию желудочков. Реанимированные больные. Или имеющие устойчивую желудочковую тахикардию, которая у больных инфарктом миокарда доказанно отягощает прогноз.
10:53
Антагонисты кальция оказались существенно не отличными от контрольных групп. Первый класс препаратов (в сумме I-A, I-B, I-C) показал, что больные острым инфарктом миокарда (ОИМ)имеют тенденцию ухудшать прогноз, повышая внезапную смертность.
Эти исследования (особенно исследование «Cast») получили очень большой резонанс. В исследовании «Cast» изучались препараты «Энкаинид» («Encainid»), «Флекаинид» («Flecainid») и «Морицизин» («Moricivne»). Было доказано, что если больным ОИМ длительно в больших дозах давать препараты первого С класса, то это может быть сопряжено с увеличением риска внезапной смерти. С тех пор препараты первого класса стали опасаться назначать не только больным инфарктом миокарда, но и вообще больным ишемической болезнью сердца (ИБС).
Здесь надо подчеркнуть, что эти исследования «Cast-1», «Cast-2» и ряд других исследований доказали, что ОИМ и сердечная недостаточность с низкой фракцией выброса являются противопоказаниями для назначения этих лекарств. Препараты применялись длительно, непрерывно, в больших дозах.
Мета-анализ исследований «Cast-1» и «Cast-2» показал, что в группе больных, у которых желудочковые аритмии удавалось легко лечить малыми дозами препаратов, летальность была ниже, чем в группе с трудноустраняемыми аритмиями и в контрольной группе.
Важно, что эти препараты применялись длительно и непрерывно, что вообще-то врачи избегают делать и должны избегать. Здесь речь не идет о применении этих препаратов для купирования пароксизмов. Эти исследования, которые показали ухудшение летальности, касаются лишь определенных ситуаций. Если мы будем говорить, что антиаритмики первого класса вообще не следует применять больным ИБС и больным с органическими заболеваниями сердца, то это равноценно тому, что будем рекомендовать не применять эти лекарства у больных с аритмиями в большинстве случаев. Это, по-видимому, было бы неправильно.
14:00
В настоящий момент можно выдвинуть такое положение. Речь идет о препаратах «Пропафенон», «Этацизин» и «Аллапинин». Рекомендуется, главным образом больным без выраженных органических изменений сердца.
Что имеется в виду под органическими изменениями сердца. Прежде всего, это выраженная сердечная недостаточность по Нью-Йоркской классификации 3-4 с низкой фракцией выброса. Фракция выброса левого желудочка менее 40%. Это острая форма ИБС. Болезни, дающие гипертрофию левого желудочка. При этом гипертрофия с толщиной стенки левого желудочка по данным ЭхКГ в поперечнике превышает 14 мм.
Если ничего этого нет, то это не есть основание для категорического отказа от применения препаратов первого С класса.
В доказательство этого можно привести исследование, проведенное в нашей стране, под названием «Простор». Препарат «Пропафенон» («Пропанорм») применялся длительно и непрерывно больным с артериальной гипертонией (АГ) и хронической ИБС. Это были больные с недостаточностью кровообращения не более второго функционального класса и сохраненной фракцией выброса левого желудочка.
Препарат сравнивался с эффективностью и переносимостью «Амиодарона» («Amiodarone»).
По этому исследованию был сделан вывод, что препарат первого класса «Пропафенон» можно применять таким больным. Он не ухудшает прогноза. По переносимости он имеет преимущества у «Амиодарона». По эффективности существенно не отличается.
Препараты первого класса имеют ограничения:
- острые формы ИБС;
- выраженная сердечная недостаточность с низкой фракцией выброса;
- нарушения внутрижелудочковой проводимости блокады ножек с широкимQRS;
- предсердная желудочковая блокада;
- синдром слабости синусового узла, синусовой брадикардии и так далее.
Это первый класс.
16:52
Второй класс. Бета-адрено-блокаторы. Они показаны больным ИБС. Способны улучшить прогноз. Имеют серьезные ограничения. У многих больных мы их не можем применить из-за сердечно-сосудистых побочных эффектов: брадикардии, блокады, выраженной сердечной недостаточности, нарушения периферического артериального кровотока. Внесердечных побочных эффектов: бронхоспазмы, нарушения углеводного обмена, нарушения эректильной функции и другие побочные эффекты бета-блокаторов, которые не дают их применять тем больным, которым нам бы хотелось.
Третий класс препаратов. В последние годы довольно много говорилось, что из них самый безопасный новый препарат «Дронедарон» («Мультак»). В качестве доказательства этого называются данные исследования «Athena». Оно показало снижение сердечно-сосудистой смертности на большой группе больных по сравнению с контрольной группой у больных без выраженной сердечной недостаточности.
Другие исследования, в частности «Andromeda», показали увеличение летальности по сравнению с контрольной группой у больных с выраженной сердечной недостаточностью.
Недавно проведенное исследование «Pallas» показало увеличение летальности у больных с фибрилляцией предсердий. В связи с этим препарат «Дронедарон» не рекомендован больным с сердечной недостаточностью и постоянной фибрилляцией предсердий.
«Амиодарон» – очень эффективный, хорошо изученный препарат. Доказаны его полезные свойства у больных как с суправентрикулярными, так и с желудочковыми аритмиями. Однако он имеет довольно большое число ограничений. Они связаны с нарушением функции щитовидной железы, с аритмогенным эффектом из-за удлинения QT-интервала, брадикардией, атриовентрикулярной (АВ) блокадой, легочными побочными действиями, нежелательными токсическими действиями на печень и другими побочными эффектами.
19:29
Препарат «Цитолекс» третьего класса «Соталола». Как неселективный бета-блокатор, он обладает побочными эффектами, характерными для этого класса препаратов. Артериальная гипотензия, удлинение интервала QT, брадикардия, АВ блокада.
Четвертый класс препаратов. В основном, у нас используется «Верапамил». Имеет специфические противопоказания:
- синдром предвозбуждения желудочков (WPW);
- сердечная недостаточность;
- артериальная гипотония;
- A-V блокада;
- брадикардия.
Таким образом, все применяемые на сегодняшний день препараты имеют достаточно значимые ограничения, которые не позволяют широко их назначать (так, как нам бы хотелось для лечения аритмии сердца).
Какие есть перспективы. Как снизить риск побочных эффектов антиаритмических препаратов. Во-первых, при назначении необходимо очень скрупулезно учитывать показания, противопоказания и возможные побочные эффекты.
Во-вторых, надо использовать препараты у конкретного больного, имеющие минимальный риск побочных эффектов. Оценка возможного побочного эффекта для нас более приоритетна, чем эффективность антиаритмической терапии.
Допустим, у больных ИБС при лечении желудочковых экстрасистол мы предпочитаем назначать препараты, обладающие лечебным эффектом именно при этом заболевании. В частности, бета-адрено-блокаторы, несмотря на то, что их антиаритмическая эффективность ниже, чем у препаратов первого или третьего класса.
21:46
Мы стремимся подбирать минимальные эффективные дозы, не наращивая их до максимальных, что значительно повышает риск побочных эффектов. По возможности избегаем длительного непрерывного использования этих препаратов, как было сделано в исследовании «Cast».
Течение аритмии в большинстве случаев позволяет избегать длительного непрерывного приема, назначая их короткими курсами по мере надобности.
Одним из новых направлений в лечении аритмии является разработка и внедрение в практику препаратов, оказывающих минимальные побочные эффекты, но обладающих антиаритмическим действием. Одним из таких препаратов является рецептурная форма omega-3 жирных кислот. Эйкозапентаеновой и докозагексаеновой кислот в виде препарата «Омакор».
На сегодняшний день этот препарат оказывает доказанный антиаритмический эффект. Возможные механизмы этого действия. Здесь надо дать пояснение. Этот препарат, хоть и имеет доказанный антиаритмический эффект, но этот эффект не имеет непосредственных быстрых проявления, как у других антиаритмиков.
С помощью «Омакора» мы не можем купировать, например, пароксизм фибрилляции предсердий, пароксизм тахикардии, быстро устранить экстрасистолию. Он начинает свое действие по мере увеличения этих omega-3 полиненасыщенных жирных кислот в плазме крови и клетках миокарда. Это накопление происходит с течением времени. Где-то на второй-третьей неделе достигаем максимума. Это важное свойство.
Но обладая антиаритмическими свойствами, этот препарат обладает минимальными побочными действиями по частоте и проявлениям сопоставимо с плацебо.
Какие доказательства его антиаритмического действия. Был целый ряд исследований, как за рубежом, так и в нашей стране. Они показали, что если сочетать «Омакор» с антиаритмиками…
В исследовании Nodari и соавторов у больных с пароксизмами фибрилляции предсердий. Если добавить «Омакор» к «Амиодарону», то эффективность профилактической терапии значительно и достоверно повышается. Такие исследования были проведены не только за рубежом (во Франции и Италии), но и в нашей стране (в Санкт-Петербурге, Новосибирске и других городах).
24:04
Очень большое исследование было проведено «Gissi-Prevention». 11 тысяч пациентов с инфарктом миокарда. Все они принимали стандартную, рекомендованную таким больным терапию. Бета-адрено-блокаторы, ингибиторы АПФ, дезагреганты, «Аспирин» («Acetylsalicylicacid») и статины. В опытной группе был добавлен «Омакор».
В настоящее время имеются результаты по продолжительности через 3 года после начала исследования. Здесь опубликованы исследования в течение года. Было показано достоверное снижение общей смертности и снижение внезапной смерти на 45%. Это дало основание включить «Омакор» как препарат, который рекомендован больным острым инфарктом миокарда в комплекс со стандартной терапии. Больным, у которых имеется повышенный риск внезапной антиаритмической смерти. В том числе, больным сердечной недостаточностью.
Проведено специальное исследование «Gissi-HF». На 7000 больных с сердечной недостаточностью различной этимологии применялась стандартная терапия сердечной недостаточности. Это ингибиторы АПФ, диуретики и так далее. Опытной группе добавлялся «Омакор».
В результате, было получено достоверное снижение смертности по причине желудочковых аритмий, снижение общей смертности и снижение госпитализации по поводу желудочковых аритмий. Это дало основание считать «Омакор» средством, пригодным для лечения больных сердечной недостаточностью.
На сегодняшний день мы действительно не имеем антиаритмиков, которые можнотак эффективно назначать больным этой категории (сердечной недостаточность). Первый класс противопоказан. Четвертый класс противопоказан. Второй класс (бета-блокаторы) показан на ранних стадиях, но антиаритмическая эффективность там небольшая. Третий класс прогноз не улучшал («Амиодарон» у этой категории больных) в отличие от данных этого исследования («Омакор»).
Таким образом, было доказано, что «Омакор» обладает достаточно высокой эффективностью в профилактике пароксизмов фибрилляции предсердий. В частности, в комбинации с препаратами первого и третьего класса. Было доказано, что его использование целесообразно у больных с сердечной недостаточностью и риском внезапной смерти. В том числе, у больных инфарктом миокарда.
Особенно важно, было показано, что частота побочных действий сопоставима с плацебо. Это не вредный препарат.
В заключение мне хотелось бы подчеркнуть, что мы лечим не аритмию, не симптомы. Мы лечим пациента, страдающего определенной болезнью. Мы стремимся лечить саму болезнь. Препараты системного действия типа ингибитора АПФ, антагонистов рецепторов ангиотензина, статинов (о чем сегодня шла речь) и omega-3 полиненасыщенных жирных кислот – это лечение не столько симптома, сколько причины самого заболевания, к чему мы и должны стремиться.
29:21
Синусовая брадиаритмия у детей
Брадиаритмия — это урежение сердечного ритма, то есть частота сердцебиений меньше нижней границы возрастной нормы. При этом промежутки времени между импульсами разный. Как правило, брадиаритмию может выслушать врач-педиатр на приёме.
Причин у этого состояния несколько:
- Очень часто такое нарушение ритма встречается у детей с хроническими очагами инфекции (например, при наличии хронического тонзиллита).
- После перенесённой инфекции – ОРВИ, ангины, скарлатины.
- Вегетососудистая дистония.
- Воспалительные поражения сердца у детей.
- У спортивных детей физическая нагрузка увеличивает приток крови к сердцу, и для того, чтобы «прокачать» больший объём крови, происходит умеренное урежение ритма.
Клинический случай! На приёме у детского кардиолога очень часто можно встретить детей 5-летнего возраста, которые имеют изменения на ЭКГ в виде урежения ритма. Проводящая система просто не успевает за быстрорастущей сердечной мышцей. При назначении кардиотрофной терапии и при динамическом наблюдении через 6 месяцев ЭКГ, как правило, приходит в норму.
Общие симптомы синусовой аритмии у деток:
- повышенная утомляемость;
- непереносимость душных помещений;
- бледность кожных покровов;
- ощущение перебоев в работе сердца, то замедление, то учащение. Это в большей степени наблюдается у старших детей;
- плохой аппетит, беспокойство у детей до года;
- головные боли, головокружения, которые особенно выражены в утренние часы.
Диагностика
Для постановки диагноза “брадикардия” у детей используются клинические данные, лабораторные и инструментальные методы исследования. Алгоритм диагностики следующий:
Беседа
Врач тщательно собирает анамнез, общаясь с ребенком и его родителем. Он выясняет, какие симптомы брадикардии у ребенка, когда и при каких условиях они появляются. Уточняет, присутствует ли наследственный фактор заболевания, применялись ли ранее какие-либо методы лечения, какие патологии еще диагностированы.
Физикальный осмотр
Врач замеряет пульс, проводит перкуссию, прослушивает работу сердца с помощью фонендоскопа. Эти методы позволяют узнать важные сведения об анатомо-функциональных особенностях сердца.
Инструментальное исследование
- Электрокардиография (ЭКГ). На основании полученных данных можно определить регулярность и частоту сердечной деятельности, водитель ритма, выявить сбои проводимости импульсов. Разновидность – холтеровское мониторирование. Это непрерывное снятие электрокардиограммы в течение суток, которое позволяет оценить вариабельность ЧСС и обнаружить эпизодические брадикардии у детей.
- Эхокардиография. По данным ультразвуковой визуализации сердца позволяет оценить размеры полостей сердца, толщину стенок, состояние клапанов и сократимость миокарда, выявить ряд заболеваний, которые могут приводить к брадикардии у детей.
- Нагрузочные пробы. Представляют собой запись ЭКГ в состоянии покоя, в процессе кардионагрузки и после окончания физического напряжения. Для этого используются велоэргометрия, тредмил-тест. Проводится у школьников.
Лабораторные исследования
Могут понадобиться следующие анализы:
- клинический и биохимический анализ крови;
- коагулограмма;
- определение лабораторных маркеров сердечно-сосудистых заболеваний.
Виды
Брадикардии у детей классифицируют следующим образом:
- Физиологическая. ЧСС может снижаться в покое или во сне. Часто такое состояние встречается у детей-спортсменов. Вследствие хорошей тренированности сердца показатели сердечных сокращений значительно снижаются.
- Абсолютная. Патология, при которой сниженная ЧСС диагностируется при различных обстоятельствах.
- Относительная. Эта форма брадикардии наблюдается у детей при определенных стабильных факторах: плач, гипертермия, активные физические или психоэмоциональные нагрузки.