Цереброваскулярная болезнь (ЦВБ) – это нарушения мозгового кровообращения вследствие возникновения поражений церебральных сосудов. Частыми причинами возникновения этого заболевания являются атеросклеротические бляшки, скачки артериального давления, которые проявляются разрывами сосудов при поражении (кровоизлияние, аневризма, ишемия и др.).
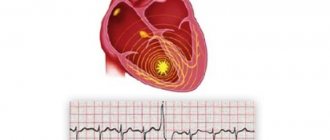
Цереброваскулярная болезнь в ее внезапном резком проявлении – это инсульт. Нарушение кровотока мозга со смертельным исходом занимают 2-е место в статистическом анализе групп заболеваний, которые приводят к скоротечной смерти.
Типы
- Геморрагический инсульт. Характеризуется некротическими процессами стенок артерий и вен. Наиболее частая причина – длительная хроническая гипертоническая болезнь. Резкое повышение давление может привести к разрывам стенок сосудов и образованием гематом. Летальный исход инсульта составляет 35-60% от общего количества пациентов, часть выживших становятся инвалидами на всю жизнь, без каких-либо положительных прогнозов.
- Ишемический инсульт.
- Окклюзии артерий и вен. Нарушение общего тока крови, приводящего к образованию тромбов. Причин возникновения окклюзий множество: инородные тела, опухоли, бляшки, аневризмы и т.п.
- Гипертоническая энцефалопатия.
- Болезнь Моямоя.
- Церебральные артерииты.
- Транзиторная ишемическая атака. Нарушение мозгового кровообращения, носящее очаговые неврологические симптомы. Проявления при этом такие же, как при инсультах, но проходящие в течение суток. Если же симптомы сохраняются дольше, то диагностируется инсульт.
- Гипертензивный церебральный криз– частная форма гипертонического криза, характеризующегося значительным скачком артериального давления и усугублением уже имеющихся церебральных нарушений. Симптомы чаще всего указывают на очаговое поражение ствола. Женщины страдают чаще. Этот тип ЦВБ имеет злокачественное течение.
- Дисциркуляторная энцефалопатия – понятие, используемое в отечественной медицине. Болезнь прогрессирует медленно, нарушение мозгового кровообращения принимают диффузный нарастающий характер, происходит общее нарушение высших мозговых функций.
Причины развития болезни
Основная причина возникновения болезни — поражение артерий атеросклерозом. Другим фактором развития цереброваскулярной болезни становится патологии, затрагивающие стенки сосудов. Из-за возникновения воспалительных и деформационных процессов и происходит кислородное голодание головного мозга.
Что еще относится к факторам риска:
- сахарный диабет;
- инфекционные заболевания;
- опухоли головного мозга.
К болезням ЦВД приводят и нарушения кровоснабжения, нарушение сердечного ритма, низкое артериальное давление.
Цереброваскулярная болезнь развивается и при неправильном образе жизни. Этому способствуют курение, чрезмерное увлечение спиртными напитками, хронические стрессы, избыточный вес.
Симптомы
Основные симптомы, которые могут указывать на ЦВБ и являются поводом для обращения к врачу:
- снижение работоспособности на фоне общей утомляемости
- пониженный эмоциональный фон, перепады настроения
- нарушения сна и бодрствования, проблемы с засыпанием, бессонница, частые пробуждения
- общие когнитивные нарушения, характеризующиеся проблемами с кратковременной памятью, появляется тягучесть мышления, формирование мыслительной жвачки, застревание на одной работе и невозможность переключить внимание на другой процесс; появляются проблемы с устным счетом
- чрезмерная суетливость
- головные боли приобретают постоянный упорный характер
- эпизодически возникают мозговые кризы, наблюдаются грубые нарушения функций головного мозга
- появление слабости в конечностях, нарушения речи принимают грубую симптоматику, чувствительность снижается либо видоизменяется, снижается острота зрения.
Если вы заметили у себя или у близких малейшие проявления перечисленных симптомов, незамедлительно обращайтесь к врачу неврологу. В этих случаях сохранить дееспособность, а в некоторых случаях и жизнь, может только своевременное вмешательство квалифицированного специалиста.
Клиническая картина
Проявления симптомов во многом зависит от вида ЦВБ и степени прогрессирования. На начальных этапах признаки заболевания выражены слабо, но с течением времени клиника усугубляется.
Общие симптомы цереброваскулярной болезни:
- головные боли, головокружения;
- появление тошноты и рвоты;
- нарушение сна;
- ухудшение памяти;
- снижение работоспособности;
- изменение настроения;
- повышенная раздражительность.
Постепенно мозговое кровообращение ухудшается, количество погибших нейронов увеличивается. Состояние больного регрессирует, появляются дополнительные неврологические симптомы.
Неврология ЦВБ включает:
- Резкие головные боли — симптом усиливается, напоминает клинику мигрени.
- Снижение или отсутствие зрения в одном глазу.
- Ухудшение речи — сначала больному тяжело произносить сложные слова, затем появляется затруднение в построении отдельных предложений.
- Гемипарез — появление слабости мышц на стороне поражения.
- Гемиплегия — паралич на противоположной стороне тела. Обычно возникает онемение половины лица, руки и ноги одновременно.
Для замедления прогрессирования ЦВБ требуется лечение на ранних этапах — это предотвратит инсульт и возможность летального исхода.
Диагностика ЦВБ
Первичная диагностика проводится врачом неврологом, включает:
- тщательное изучение жалоб, анамнеза заболевания и жизни
- оценку и анализ симптомов, в том числе предшествующих заболеванию
- полный неврологический осмотр
По показаниям назначаются дополнительные методы обследования:
- лабораторные исследования
- ультразвуковые исследования, в том числе дуплексное и триплексное сканирование сосудов с допплерографией
- функциональные, в т.ч. суточное мониторирование артериального давления и ЭКГ
- рентгенологические
- МРТ и КТ головного мозга
По показаниям назначается консультация других врачей-специалистов, в том числе кардиолога, эндокринолога, терапевта, нефролога, психотерапевта и др.
Сосудистый криз: причины
Главной причиной появления кризов является расстройство сосудистого тонуса. Наряду с этим отмечают нарушение его нервной и гуморальной регуляции. Среди основных факторов, провоцирующих развитие сосудистого криза, отмечают:
- стойкое повышение АД (гипертоническую болезнь);
- вегетативные дисфункции;
- генетическая предрасположенность;
- отклонения со стороны эндокринной системы (в частности, диабет);
- заболевания позвоночного столба;
- врожденные пороки сердца;
- поражение сосудистой стенки;
- хронические стрессы и депрессия;
- дисбаланс определенных вазоактивных веществ (в частности, адреналина и серотонина);
- гормональный сбой/ перестройки в организме;
- болезни центральной нервной системы;
- болезни периферических сосудов.
Лечение ЦВБ
При лечении ЦВБ очень важен системный подход к состоянию организма пациента. Вот только некоторые из сотни аспектов, которые должны быть учтены врачом неврологом при назначении курса лечения ЦВБ:
- Если необходима коррекция артериального давления, ее нужно проводить постепенно, не допуская резкого снижения давления, так как это может привести к ухудшению течения энцефалопатии (поражению головного мозга). Для нормализации артериального давления у пациентов с ЦВБ рекомендуется использовать препараты группы ингибиторов АПФ.
- Антиагрегатные средства показаны всем пациентам, страдающим сосудистыми заболеваниями или имеющими предрасположенность к их развитию.
- В качестве базовой терапии ЦВБ рекомендуется использование производных ацетилсалициловой кислоты.
- Для пациентов с нарушением липидного обмена, который не поддается коррекции, назначаются статины.Противопоказанием к статинам является печеночная недостаточность, миопатии и атеросклероз (присутствие бляшек в сосудах).
Общий курс лечения подбирается индивидуально и основан на тщательном изучении каждого конкретного случая возникновения ЦВБ. Врач невролог учтет все нюансы заболевания и назначит:
- лекарственные препараты, улучшающие обмен, кровообращение и восстановительные процессы в нервной ткани
- Лекарственные препараты могут применяться и в инъекционной форме, в том числе внутривенно капельно в условиях уютного дневного стационара
- классический массаж
Лечение назначается только компетентным специалистом врачом неврологом. Самолечение не просто неуместно – оно противопоказано.
Основные стадии и формы ЦВБ
Согласно классификации, у цереброваскулярной болезни существует три стадии: начальная и прогрессирующая, последняя.
- Для первой стадии цереброваскулярной недостаточности не характерно изменение внутренних органов. Однако пациент может чувствовать недомогания разного рода: проблемы с памятью, расстройство вестибулярных функций, подавленные состояния.
- На второй стадии цереброваскулярной недостаточности наблюдается ухудшение всех функций организма. Умственная работа дается с трудом, значительно снижена память, снижаются интеллектуальные способности. Человеку трудно ориентироваться в пространстве, моторика нарушена. На этой стадии цереброваскулярной болезни даже простые функции реализуются тяжело. Нарушен глотательный рефлекс, наблюдается недержание мочи, дрожат руки и прочее.
- На последней стадии цереброваскулярной болезни человек не в состоянии обслуживать сам себя, ему требуется круглосуточная помощь. Эта форма не поддается лечению и ведет к полной потере трудовых и социальных навыков.
Часто задаваемые вопросы
ЦВБ бывает только у пожилых?
Естественно, что ЦВБ встречается чаще в пожилом возрасте, но бывает и у молодых. Особеннно при наличии врожденных аномалий сосудов и предрасположенности. Поэтому неверно при диагностике этого заболевания основываться только на возрасте.
У меня был инсульт. Может ли быть снова?
Повторные инсульты встречаются достаточно часто. Особенно, если не проводится адекватное профилактическое лечение. При регулярном наблюдении у невролога и выполнении рекоменджаций врача вероятность повторных ОНМК значительно снижается.
Какие исследования мне надо пройти при заболевании сосудов мозга?
Объем необходимых лабораторных и инструментальных исследований должен определить врач-невролог на приеме, т.к. он индивидуален. Чаще всего из лабораторных исследуются показатели свертываемости крови, функции почек и печени, поджелудочной железы и и обмена липидов крови; из инструментальных исследований: ультразвуковые исследования сосудов, томография головного мозга и другие.
Профилактика
Профилактические мероприятия лучше проводить в специализированных центрах медицинской реабилитации. Здесь пациент находится под постоянным наблюдением врача, контролируются показатели его здоровья и эффективность проводимых процедур. Посещать такое учреждение желательно раз в полгода.
В домашних условиях нужно соблюдать следующие правила:
- Придерживаться диеты — следует исключить жирную и жареную пищу. Необходимо обогатить рацион постной рыбой, говядиной, крольчатиной, орехами, дважды в неделю съедать пару яиц. В этих продуктах содержится кальций, необходимый для сосудов.
- Выпивать ежедневно 2 литра жидкости — это уменьшит вязкость крови, улучшит питание головного мозга.
- Каждый день гулять на свежем воздухе — такие процедуры пойдут на пользу мозговому кровообращению и всему организму.
- Спать по 8 часов в день.
- Раз в месяц посещать врача.
- Можно расширить программу дыхательной гимнастикой.
Истории лечения
Случай №1
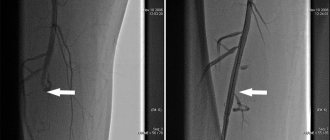
Пациент К. 49 лет, после страсса на работе появились головные боли, тошнота и головокружения. Артериальное давление было 190/100 мм.рт.ст. Через 2 часа внезапно появились затруднения (нечеткость) речи и немения в правой руке, которые держались около часа. На следующий день обратилась к неврологу в Клинику ЭКСПЕРТ. Пациенту была диагносцирована транзиторная ишемическая атака и рекомендована госпитализация в неврологический стационар, от которой он отказался. В связи с этим пациенту было назначено лечение и обследование. Пациент прошел курс внутримышечных и внутривенных капельных инъекций в дневном стационаре Клиники ЭКСПЕРТ. Головные боли и головокружения полностью регрессировали. При обследовании у пациента К. был выявлен значимый стеноз левой внутренней сонной артерии за счет атеросклеротической бляшки. Пациент был направлен на консультацию ангионейрохирурга и впоследствии ему была выполнена плановая операция, в ходе которой был устранен стеноз и восстановлено адекватное кровообращение в бассейне левой внутренней сонной артерии.
Ноотропные препараты в лечении цереброваскулярных заболеваний
К факторам риска развития ишемического инсульта относят возраст (более 50 лет), курение, сахарный диабет, артериальную гипертензию, мерцательную аритмию, сердечную недостаточность, дислипидемию, а также атеросклероз экстра– и/или интракраниальных сосудов. Многие факторы риска требуют внимания врачей и обязательного учета при назначении терапии. За последнее время достаточно полно изучены клиническая картина, диагностика, а также патофизиологический каскад при остром мозговом ишемическом инсульте и его временные границы. В течение первых 3 ч происходит резкое снижение мозгового кровотока и развивается энергетический дефицит в ткани мозга. Через 3–6 ч наблюдается глутаматная «эксайтотоксичность», внутриклеточное накопление кальция и лактат–ацидоз, угасающие к концу 1–х суток. Отдаленные последствия ишемии начинают проявляться на 2–3–м часу, а максимально выражены через 12–36 ч (повышение синтеза NO, оксидантный стресс, локальное воспаление, микроциркуляторные нарушения, повреждение ГЭБ) и на 2–3 сутки (апоптоз). Причем эти последствия сохраняются длительно, способствуя в постинсультном периоде прогрессированию процессов атерогенеза и диффузного повреждения ткани головного мозга (энцефалопатии). Каждый этап каскада является мишенью для терапевтических воздействий [1,2,3]. Более сложно ситуация обстоит с хронической ишемией мозга, особенно с точными механизмами ее развития, требующими дополнительного изучения. Дисциркуляторная энцефалопатия (ДЭ) или хроническая ишемия мозга – прогрессирующее многочаговое или диффузное поражение головного мозга, обусловленное устойчивой длительной недостаточностью его кровообращения или повторными эпизодами острых нарушений мозгового кровообращения (ОНМК), приводящее к возникновению неврологических расстройств, нейропсихологических и/или психических нарушений. К ее причинам относят атеросклероз, артериальную гипертензию и гипотонию, болезни сердца (хроническая сердечная недостаточность, нарушения ритма сердца и др.), сахарный диабет, аномалию сосудов, васкулиты, венозную патологию, амилоидоз церебральных сосудов, заболевания крови, расстройства системы гемостаза (тенденция к гиперагрегации тромбоцитов, гиперкоагуляции, повышение вязкости крови), патологию шейного отдела позвоночника, приводящую к компрессии позвоночной артерии. В клинической картине ДЭ преобладают когнитивные и эмоциональные расстройства, наблюдаются такие неврологические синдромы, как вестибуло–мозжечковый, пирамидный, амиостатический, псевдобульбарный, атактический, психоорганический, а также их сочетание. Диагностика осуществляется на основании выявления причинно–следственной связи между признаками церебральной дисциркуляции, поражения головного мозга (клиническими, анамнестическими и инструментальными) и прогрессирования сосудистой мозговой недостаточности. Считается, что острые и хронические формы ишемического нарушения мозгового кровообращения взаимосвязаны и могут переходить друг в друга. Так, инсульт, развиваясь как правило, на фоне хронической ишемии головного мозга, запускает каскад реакций, часть из которых способствует возникновению новых патологических состояний, приводящих к нарастанию признаков хронической ишемии мозга. Очевидно, что пациенты, перенесшие инсульт, являются группой риска по развитию деменции. Под деменцией подразумевают слабоумие, приобретенное вследствие тяжелых изменений волокон белого вещества и разобщения связей между различными структурами мозга, характеризующееся прогрессирующими расстройствами когнитивных функций. Диагноз правомочен при сохранении симптомов в течение не менее полугода. Постинсультная деменция возникает в среднем в 22,3% случаев. Риск ее формирования зависит как от атерогенных факторов (артериальная гипертензия, курение, инфаркт миокарда в анамнезе, сахарный диабет, гиперхолестеринемия, кардиальная патология, ожирение и др.), так и от некоторых демографических (возраст, определенные расовые/этнические характеристики, мужской пол, низкий уровень образования), генетических (семейные сосудистые энцефалопатии, наличие аполипопротеина Е и др.) и связанных с особенностями инсульта факторов (количество очагов, их объем и локализация, особенно в стратегических зонах и др.) (по P. Gorelick). Также признается роль диффузных изменений белого вещества полушарий головного мозга (лейкоареоза) в возникновении постинсультной деменции. Однако инсульт рассматривается как непосредственная причина деменции лишь у половины больных с постинсультной деменцией. У остальных пациентов предполагается первично–дегенеративная (чаще альцгеймеровская) природа деменции либо сочетание сосудистых и альцгеймеровских изменений. Инсульт относится к неотложным состояниям, требующим незамедлительной и патогенетически обоснованной медицинской помощи. Раннее начало лечебных мероприятий и госпитализация определяют успех лечения. Наиболее значимы первые 3–6 ч часов, получившие название «терапевтического окна», которые отличаются наибольшей эффективностью терапии в связи с возможностью спасения пенумбры. Кроме того, по результатам исследований, важна специализированность отделений для больных с ОНМК, в которых наблюдается достоверное снижение смертности и инвалидности данной группы пациентов и улучшение качества их жизни в отдаленном периоде после перенесенного инсульта. При лечении необходимы мероприятия, направленные на поддержание всех жизненно важных функций организма в остром периоде инсульта, влияющие на все патогенетические звенья ишемического каскада, действия по ликвидации последствий инсульта и его вторичной профилактике. Основными направлениями базисной терапии в остром периоде инсульта являются коррекция нарушений дыхания и сердечно–сосудистой деятельности, нормализация кислотно–основного и осмолярного гомеостаза, водно–электролитного баланса, профилактика и лечение повышения внутричерепного давления и отека мозга, вегетативно–трофических расстройств и осложнений острого мозгового инсульта [1,2,3]. В патогенетической терапии ишемического инсульта выделяют 2 направления: реперфузия мозга и нейропротективная терапия (первичная и вторичная). Рекомендуется применение реперфузии в первые минуты развития инсульта, так как со временем эффективность ее снижается и возрастает риск дополнительного реперфузионного повреждения ткани мозга. Целесообразность терапевтической реперфузии сохраняется в течение 3–6 часов. При тромботическом или эмболическом поражении артерий среднего и крупного калибра направлением выбора является тромболизис. Доказана эффективность рекомбинантного тканевого активатора плазминогена (rt–PA), а также рекомбинантной проурокиназы в сочетании с низкими дозами внутривенно вводимого гепарина. В некоторых случаях показано проведение антикоагулянтной терапии, предпочтительно прямыми антикоагулянтами (гепарином), а при наличии мерцательной аритмии – непрямыми (варфарин). В первые дни ишемического инсульта традиционно применяются препараты для гемодилюции и антиагрегантной терапии, улучшающие микроциркуляцию в ткани мозга. Первичная нейропротекция, направленная на прерывание быстрых реакций глутамат–кальциевого каскада и свободнорадикальных механизмов, должна начинаться с первых минут ишемии и продолжаться на протяжении первых 3 дней инсульта, особенно активно в первые 12 ч. В настоящее время при исследованиях получены неплохие результаты по применению препаратов, блокирующих NMDA–зависимые каналы потенциалзависимым способом (ремацемид, йоны магния) и активирующих естественные тормозные процессы. Вторичную нейропротекцию, влияющую на отдаленные последствия ишемии, рекомендуется начинать через 3–6 ч после развития инсульта и продолжать не менее недели. С целью оптимизации окислительно–восстановительных процессов используются антиоксиданты (эмоксипин, унитиол, мексидол, витамины, эссенциале и др.). Необходимо применение препаратов с нейротрофическими и нейромодуляторными свойствами, а при тяжелых формах ишемических инсультов и антигипоксантов. Показано применение ноотропных препаратов, активирующих энергетический метаболизм и окислительно–восстановительные, а также регенеративно–репаративные процессы в мозге. Одним из наиболее частых и тяжелых последствий инсульта являются двигательные нарушения, требующие обязательного применения лечебной гимнастики и назначения препаратов по борьбе со спастичностью в паретичных конечностях (толперизон, баклофен и др.), по показаниям обезболивающей терапии. При речевых нарушениях используют, помимо логопедических занятий, нейротропные препараты, оказывающие положительный эффект и на когнитивные функции. В ряде случаев необходимы психотерапия или назначение антидепрессантов для купирования депрессивного синдрома. Больные, перенесшие инсульт, имеют в два раза более высокий риск смерти, чем в общей популяции того же возраста. Это происходит за счет как соматических заболеваний, развившихся после инсульта, так и от повторного ОНМК, риск которого составляет 10–16% в течение первого года, что в 15 раз выше, чем в общей популяции того же пола и возраста [7]. Спустя год вероятность повторного инсульта снижается до 5% в год на протяжении четырех последующих лет. Необходимость вторичной профилактики (ВП) очевидна. Ее следует начинать как можно быстрее, продолжать не менее 4–х лет. Основывается ВП на выяснении этиологии и патогенеза первичного инсульта и направлена на корригируемые факторы риска его развития. Факторы риска повторного инсульта предположительно такие же, как и первичного. Важны здоровый образ жизни, отказ от курения, наркотиков и злоупотребления алкоголем, адекватная физическая активность и поддержание идеальной массы тела, рациональная диета с уменьшением потребления продуктов с большим количеством холестерина и увеличением в рационе количества свежих овощей и фруктов. При невозможности коррекции повышенного уровня липидов в крови диетой рекомендуется прием гиполипидемических препаратов (статины, препараты никотиновой кислоты и др.). И несомненна роль артериальной гипертонии, как наиболее важного корригируемого фактора риска инсульта. В последние годы внимание приковано к новым классам антигипертензивных препаратов (антагонисты кальция, и особенно иАПФ), убедительно демонстрирующих в исследованиях свою эффективность в отношении предупреждения развития сердечно–сосудистых осложнений, включая цереброваскулярные (HOPE). Вопрос о целесообразности применения антигипертензивных препаратов для предупреждения повторного инсульта оставался нерешенным. Кроме того, был высказан ряд опасений о безопасности их применения у лиц с повышенным уровнем АД, а их назначение при нормальном исходном уровне давления вообще не рассматривалось. Впервые в 4–летнем исследовании UKTIA Aspirin было показано, что на каждые 5 мм рт.ст. снижения «обычного» дистолического АД и на каждые 12 мм рт.ст. снижения «обычного» систолического АД риск развития инсульта уменьшается на 34%. Это явилось предпосылкой для организации крупномасштабного исследования PROGRESS (Предупреждение повторного мозгового инсульта с помощью периндоприла) с целью эффектов снижения АД на риск развития повторного инсульта у больных с анамнезом неинвалидизирующего цереброваскулезного заболевания. Снижение АД на фоне изучаемой терапии сопровождалось уменьшением риска развития фатального и нефатального повторного мозгового инсульта на 28%. Снижающая АД терапия на основе периндоприла на 26% (р<0,001) уменьшила и такой показатель (вторичная точка), как суммарное число инсультов, инфарктов миокарда и сердечно–сосудистых смертей [8]. При ХНМК необходимость адекватной гипотензивной терапии (которая оказывает не только лечебное воздействие, но и играет роль профилактики ОНМК) также доказана в исследованиях. Требуется коррекция и других факторов риска таких, как сахарный диабет, гиперлипопротеидемия, кардиальная патология, а также компенсация сопутствующих соматических заболеваний, особенно часто встречающихся у пожилых больных. Важен правильный уход за пациентом и психологическая поддержка. Терапевтические мероприятия следует начинать на начальных этапах заболевания, и они определяются прежде всего характером основного патологического процесса, на фоне которого развивается ДЭ. С целью улучшения мозгового кровотока и метаболизма сейчас применяются многие группы препаратов (антиагреганты, антикоагулянты, вазоактивные и антисклеротические препараты и т.д.). В некоторых случаях показано проведение реконструктивных операций на сосудах головы. При ДЭ традиционно широко используются ноотропы. Ноотропы (греч. noos – мышление, разум; tropos – направление) используются с 1963 г., когда в Бельгии С. Giurgea и V. Skondia был синтезирован пирацетам. Последующие исследования показали, что этот препарат облегчает процессы обучения, улучшает память, то есть повышал умственную работоспособность, но в то же время не обладал побочными действиями психостимуляторов. Термин «ноотропы» введен в 1972 году К. Giurgea для обозначения класса препаратов, положительно воздействующих на высшие интегративные функции мозга. Ноотропы положительно влияют на нарушенные высшие корковые функции, мышление, внимание, речь, память и обучаемость. Они обладают адаптогенным, антидепрессивным, антиастеническим и седативным действиями, оказывают эффект на вегетативные расстройства (головная боль, головокружение, церебрастенический синдром). Эффект ноотропов реализуется через ряд механизмов (наиболее изученной группой являются пирролидоновые производные): нормализация клеточного метаболизма путем прямого воздействия на энергетические процессы в нейроне за счет интенсификации цикла АТФ; стимуляция окислительно–восстановительных процессов, ускорение проникновения глюкозы через гематоэнцефалический барьер и увеличение ее усвояемости клетками различных отделов мозга; позитивное действие на регионарный церебральный кровоток из–за снижения агрегации тромбоцитов; улучшение обмена нуклеиновых кислот в нервных клетках; увеличение синтеза фосфолипидов и белков в нервных клетках и эритроцитах, что приводит к стабилизации и нормализация жидкостных свойств клеточных мембран; ингибирование лизосомальных ферментов и удаление свободных радикалов (защита клеточных мембран); усиление церебральной холинергической, моноаминергической или глутаматергической проводимости и др. Таким образом, ряд ноотропов обладает достаточно широким спектром фармакологической активности, и их влияние на мнестические функции дополняется другими значимыми эффектами (повышение устойчивости мозга к повреждающим факторам, в том числе и к гипоксии, улучшение микроциркуляции, антиагрегантное, антигипоксическое и другие действия). Одним из таких средств является Ноопепт – новый оригинальный препарат пептидной структуры, превосходящий по активности, широте и спектру терапевтического действия имеющиеся на сегодняшний день ноотропы. По структуре это этиловый эфир М–фенилацетил–L–пролилглицина. Именно уникальная химическая формула обеспечила сохранение активности и специфическую биодоступность для мозга при введении Ноопепта внутрь (что составляет принципиальное отличие этого дипептида от пептидов более сложной структуры и послужило основанием для разработки пероральной лекарственной формы). Ноопепт в 2000 раз активнее пирацетама, он эффективен при нарушениях памяти, вызванных ишемией, травмой, алкоголем и другими факторами, а также обладает анксиолитическим действием [24]. Доказаны безопасность, нетоксичность препарата, отсутствие побочных эффектов. К назначению Ноопепта практически нет противопоказаний, он характеризуется высоким избирательным действием, улучшая такие функции, как мышление, внимание и кратковременную память. В ходе исследований сначала обратил на себя внимание четкий антиамнестический эффект препарата и относительная простота синтеза, и лишь затем был выявлен широкий спектр когнитивных и нейропротективных эффектов, высокая биодоступность для тканей мозга, вовлечение специфических механизмов действия. Экспериментальные работы показали, что Ноопепт в отличие от пирацетама, облегчающего только ранние фазы обработки информации, влияет также на процессы консолидации, хранения и извлечения информации [25]. Получены данные о потенциальной эффективности Ноопепта при нарушениях нейродегенеративного генеза благодаря мнемотропному и иммуностимулирующему эффектам.[26] Выявлены дозозависимые противовоспалительные свойства препарата, которые, вероятно, обусловлены его антиоксидантным действием, а также его способностью стимулировать клеточный и гуморальный иммунный ответ [27]. Таким образом, сегодня в арсенале врачей имеются новые эффективные препараты, с помощью которых возможны адекватные профилактика и лечение ЦВЗ. Литература 1. Гусев Е.И., Скворцова В.И. Ишемия головного мозга. М.: Медицина, 2001; 327. 2. Gusev EI, Skvortsova VI. Brain Ischemia. New York–Boston–Dordecht–London: Kluwer Academic/Plenum Publishers, 2003; 382. 3. Гусев Е.И., Скворцова В.И., Чекнева Н.С. и др. Лечение острого мозгового инсульта. (Диагностические и терапевтические алгоритмы). М., 1997. 4. Fisher MA. Cerebrovasc Dis 1991; 1 (1): 112–9. 5. Gusev EI, Skvortsova VI, Dambinova SA et al. Cerebrovasc Dis 2000; 10 (1): 49–60. 6. Hossmann KA. Brain Pathol 1994; 4: 23–36. 7. Варлоу Ч.П., Деннис М.С., Ж. ван Гейн Инсульт. Практическое руководство для ведения больных. Пер. с англ. С–Пб, 1998 – 629 с. 8. Ю.А. Карпов, «Новые подходы к профилактике осложнений цереброваскулярных заболеваний». //РМЖ, том 10, №1, 2002 г. 9. Savchenko AIu; Zakharova NS; Stepanov IN. Zh Nevrol Psikhiatr Im S S Korsakova. 2005; 105(12):22–6 10. Sahin K., Stoeffler A., Furtuna P. et al. Dementia severity and the magnitude of cognitive benefit by memantine treatment. A subgroup analysis of two placebo–controlled clinical trials in vascular dementia. //Neurobiol. Aging. –2000. –Vol.21. –P.S27. 11. В.В. Захаров, Н.Н. Яхно. – Нарушения памяти. – Москва. – Гэотар–Мед. 2003. – 158 с. 12. С.В. Котов, Е.В. Исакова, А.А. Рябцева и соавт. – Комплексная терапия хронической ишемии мозга. – Москва. – РКИ Соверо–пресс. – 2001. – 96 с. 13. Danysz W., Parsons C.G., Quack G.. NMDA channel blockers: memantine and amino–alkylcyclohexanes – in vitro characterisation./Amino Acids. – 2000 – V. 19. – P. 167–172. 14. Ковалев Г.В. Ноотропные средства. Волгоград: Ниж.–Волж. кн.изд–во, 1990; 368 с. 15. Dormehl I.C., Jordaan B., Oliver D.W., Croft S SPECT monitoring of improved cerebral blood flow during long–term treatment of elderly patients with nootropic drugs. Clin Nucl Med 1999 Jan; 24(1): 29–34. 16. Huber W. The role of piracetam in the treatment of acute and chronic aphasia. Pharmacopsychiatry 1999 Mar; 32 (Suppl 1):38–43. 17. Дамулин И. В. Хроническая сосудистая мозговая недостаточность у пожилых. // VII Всероссийский съезд неврологов (тезисы докладов). – Н. Новгород, 1995, № 213. 18. Левин О. С., Дамулин И. В. Диффузные изменения белого вещества (лейкоареоз) и проблема сосудистой деменции. // Достижения в нейрогериатрии. Под ред. Н. Н. Яхно, И. В. Дамулина. – М., ММА, 1995. – C. 189–231. 19. Яхно Н. Н. Неврология деменции. // VII Всероссийский съезд неврологов (тезисы докладов). – Н. Новгород, 1995, №331. 20. Hachinski VC, Lassen NA, Marshall J. Multi–infarct dementia. A case of mental deterioration in the elderly. Lancet 1974;2:207–10. 21. Martin R, Alberdi М, Matias–Guiu J. Treatment of vascular dementia. // Culebras A, Matias Guiu J, Roman G. New concepts in vascular dementia. Barcelona: Prous Science Publishers, 1993;123–30. 22. Коваленко Л. П., Смольникова Н. М., Алексеева С. В., Немова Е. П., Сорокина А. В.,Мирамедова М. Г. , Курапова С. П., Сидорина Е. И., Кулакова А. В., Даугель–Дауге Н. О. Доклиническое изучение токсичности Ноопепта. //Экспериментальная и клиническая фармакология, №1–2002. 23. Молодавкин Г. М., Борликова Г. Г., Воронина Т. А., Гудашева Т. А., Островская Р. У.,Тушмалова Н. А. , Середенин С. Б. Влияние новогодипептидного ноотропа и его метаболита цикло–L–пролилглицина на транскаллозальный потенциал мозга крыс. Экспериментальная и клиническая фармакология. № 2 (2002). 24. Островская Р. У., Гудашева Т. А., Трофимов С. С., Сколдчнов А. П. II Фармакология ноотропов. — М.,–1989. — С. 26–35. 25. Островская Р.У. Ноотропы и нейролептики: есть ли общность в мишенях и нейрорегуляторных механизмах реализации?// Доклад на конгрессе «Человек и лекарство», 2003 г. 26. Бобкова Н. В., Грудень М. А., Самохин А. Н., Медвинская Н. И., Елистратова Е. И., Morozova–Roch L., Гудашева Т. А., Островская Р. У., Середенин С. Б. Ноопепт улучшает пространственную память и стимулирует образование антител к префибриллярной структуре b–амилоида (25–35) у мышей. // Экспериментальная и клиническая фармакология №5 – 2005. 27. Коваленко Л. П., Мирамедова М. Г., Алексеева С. В., Гудашева Т. А., Островская Р. У., Середенин С. Б. Противовоспалительные свойства ноопепта (дипептидного ноотропа ГВС–111). // Экспериментальная и клиническая фармакология №2 – 2002.