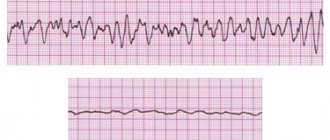
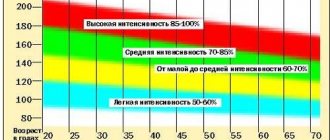
На практике для оценки тяжести сердечной недостаточности часто используют классификацию Нью-Йоркской Ассоциации кардиологов (NYHA):
I класс
— Физическая активность не ограничена
II класс
— Легкое ограничение активности. Появление одышки и слабости после умеренной физической нагрузки
III класс
— Выраженное ограничение активности. Одышка после минимальной физической нагрузки
IV класс
— Тяжелое ограничение активности. Симптомы сердечной недостаточности в покое
Принципы медикаментозного лечения сердечной недостаточности
Лечение сердечной недостаточности должно быть направлено на достижение следующих целей:
- Выявление и лечение основного заболевания, приведшего к развитию сердечной недостаточности. Например, в ряде случаев может потребоваться интенсивная антигипертензивная терапия, протезирование клапанов или полный отказ от употребления алкоголя и т.д.
- Лечение декомпенсации сердечной недостаточности:
- Уменьшение застоя крови: (ограничение потребления поваренной соли, ограничение выпитой жидкости, медикаментозная терапия (мочегонные средства), направленная на выведение из организма избытка воды и натрия.
- Увеличение сердечного выброса и улучшение кровоснабжения жизненно важных органов. С этой целью применяют инотропные препараты, которые усиливают сократимость сердечной мышцы, а также различные сосудорасширяющие средства.
Устранение факторов, провоцирующих развитие декомпенсации у больных с компенсированной сердечной недостаточностью (например, адекватное лечение аритмий, ограничение выпитой жидкости или потребления поваренной соли).
Сердечная недостаточность с восстановленной фракцией выброса: критерии диагноза и стратегии терапии
Действующие рекомендации по диагностике и лечению сердечной недостаточности (СН) выделяют три ее варианта в зависимости от фракции выброса: СН со сниженной фракцией выброса (<40%), СН с промежуточной фракцией выброса (40-49%) и СН с сохраненной фракцией выброса (≥50%). Однако очевидно, что у существенной части пациентов фракция выброса по мере течения заболевания может меняться. Причем это изменение нередко происходит не в сторону ее уменьшения, а, напротив, – в сторону увеличения. Так, по данным наблюдательных исследований от 10 до 40% пациентов переходит из категории СН с низкой фракцией выброса в категорию СН с промежуточной/сохраненной фракцией выброса. Различные руководства практически не обсуждают ведение таких пациентов, в связи с чем экспертный совет JACC подготовили документ, освещающий проблему СН с восстановленной фракцией выброса.
Отмечается, что основанием для выпуска этого документа стало обсуждающееся выше практически полное отсутствие сведений о тактике ведения таких пациентов в стандартных рекомендациях по СН, а также попытка обратить внимание на проблему СН с восстановленной фракцией выброса.
Говоря о диагностике СН с восстановленной фракцией выброса, эксперты отметили, что рабочим определением должно быть наличие трех критериев:
1. Сведения о снижении фракции выброса <40% в анамнезе;
2. Абсолютное улучшение фракции выброса ≥10%;
3. Значение фракции выброса при повторном измерении >40%.
Именно такие критерии использовались в подавляющем большинстве исследований СН с восстановленной фракцией выброса.
Учитывая отсутствие сведений об эффектах долгосрочной отмены терапии у таких пациентов, а также данных исследования TRED-HF, продемонстрировавшего ухудшения течения СН даже после восстановления фракции выброса при отмене терапии у пациентов с дилатационной кардиомиопатией, подчеркивается, что все больные с СН и восстановленной фракцией выброса должны продолжать прием обозначенной в рекомендациях для пациентов с СН и низкой фракцией выброса терапии.
Что касается ведения таких пациентов, то, как отмечают авторы, следует помнить, что несмотря на восстановленную фракцию выброса такие пациенты имеют повышенный риск развития сердечно-сосудистых осложнений. Кроме того, не исключено и снижение фракции выброса вновь. В связи с чем каждые 6 месяцев рекомендовано выполнение эхокардиографии, в том числе с оценкой деформации левого желудочка, каждые 6-12 месяцев – электрокардиографии (ЭКГ), а также исследование концентрации мозговых натрийуретических пептидов. В том случае, если есть основания предполагать наличие повышенного риска развития нарушений ритма сердца (например, при транстиретиновом амилоидозе), каждые 1-2 года рекомендовано выполнение холтеровского мониторирования ЭКГ. Обсуждается, что после года клинически стабильной СН с восстановленной фракцией выброса можно рассмотреть выполнение ЯМР-томографии в том случае, если она не выполнялась во время СН с низкой фракцией выброса.
Источник:
Wilcox JE, et al. J Am Coll Cardiol. 2022 Aug 11;76(6):719-734.
Острая левожелудочковая недостаточность
Консервативная терапия
Интенсивная терапия направлена на скорейшую стабилизацию гемодинамики и устранение симптоматики. Наилучшие отдаленные прогнозы наблюдаются при начале лечения в первые 2 часа от появления признаков ОСН. Помощь оказывают в интенсивной терапии с последующей транспортировкой больного в кардиологический стационар при улучшении состояния. Обязательно проводится расширенный кардиореспираторный мониторинг.
Ключевой задачей при острой левожелудочковой недостаточности является восстановление оксигенации тканей, чтобы остановить каскад патофизиологических процессов и полиорганных нарушений. При умеренной гипоксемии назначается оксигенотерапия через носовые канюли или лицевую маску. По показаниям применяют неинвазивную вентиляцию в режимах НПВД или CPAP, искусственную вентиляцию легких. Параллельно назначаются медикаменты следующих групп:
- Опиоидные анальгетики
. Препараты купируют болевой синдром при инфаркте миокарда, способствуют расширению сосудов, подавляют одышку и стабилизируют состояние пациентов с отеком легких. - Вазодилататоры
. Для коррекции синдрома периферической гипоперфузии используются нитраты, которые дают быстрый клинический эффект. По отдельным показаниям применяются ингибиторы АПФ, но их роль еще недостаточно изучена. - Диуретики
. Медикаменты назначаются при застое жидкости в малом круге и отсутствии серьезной почечной дисфункции. Чаще всего используют петлевые диуретики, которые имеют дополнительное сосудорасширяющее действие, уменьшают сопротивление в легочных сосудах. - Инотропные препараты
. Препараты назначаются во всех случаях ухудшения периферического кровообращения. Классическими представителями этой группы считают допамин и добутамин, сердечные гликозиды. Реже применяются ингибиторы фосфодиэстеразы. - Антикоагулянты.
Лекарства назначаются всем пациентам с ОКС, аритмиями, ТЭЛА и другими состояниями с высоким риском повторного тромбоза. Препараты сочетаются с антиагрегантами для усиления эффекта.
Хирургическое лечение
Помощь кардиохирургов требуется пациентам, у которых невозможно достичь стойкого клинического улучшения консервативными методами. Хирургическое вмешательство проводится для экстренной реваскуляризации миокарда, реконструкции клапанного аппарата, лечения аневризмы аорты или ее расслоения. При тяжелых формах острой левожелудочковой недостаточности применяется механическая поддержка кровообращения (ВАКП, установка временных насосов).
Острая сердечная недостаточность на догоспитальном этапе
Результат декомпенсации сердечной недостаточности
Острая сердечная недостаточность (ОСН) — синдром, отличающийся быстрым развитием симптомов, характерных для нарушения систолической и/или диастолической функции сердца (снижение сердечного выброса, гипоперфузия тканей, повышенное давление в малом круге кровообращения, периферический застой).
Чаще всего ОСН является следствием декомпенсации хронической сердечной недостаточности (ХСН), хотя она может возникнуть и у больных без предшествующего заболевания сердца. Наряду с прогрессированием болезни, лежащей в основе ОСН, ее появлению могут способствовать провоцирующие факторы.
Итак, основные причины, способствующие развитию ОСН, это декомпенсация ХСН, обострение течения ИБС, резкое повышение артериального давления, аритмия, патология клапанов сердца, острый миокардит, тампонада сердца, диссекция аорты. Но существуют и внесердечные факторы, которые могут вызвать ОСН: неудовлетворительный комплаенс, инфекции, оперативное вмешательство, почечная недостаточность, бронхиальная астма, ХОБЛ, пневмония, тромбоэмболия легочной артерии, передозировка лекарств, применение наркотиков, злоупотребление алкоголем, феохромоцитома.
В основе классификаций — клинические признаки
Выделяются впервые возникшая ОСН у больных без ранее диагностированного нарушения функции сердца и острая декомпенсация имевшейся ранее ХСН.
При острой декомпенсированной СН появляются слабовыраженные симптомы, не соответствующие критериям кардиогенного шока или отека легких. Здесь следует напомнить, что отек легких — это тяжелый респираторный дистресс с влажными хрипами в легких, одышкой, чувством удушья и ортопноэ, а кардиогенный шок — клинический синдром, характеризующийся шоковой гемодинамикой, централизацией кровообращения с гипоперфузией тканей.
В случае гипертензионной ОСН наблюдаются симптомы, характерные для относительно сохранной функции левого желудочка в сочетании с высоким АД и картиной венозного застоя в легких или отека легких. При СН с высоким сердечным выбросом преобладают симптомы, проявляющиеся высоким сердечным выбросом, обычно в сочетании с тахикардией, теплыми кожными покровами и конечностями, застоем в легких и иногда низким АД.
Достаточно простой и отвечающей практическим интересам является классификация ОСН, в основу которой положены клинические проявления:
нет ОСН (пациент «теплый и сухой»);
застой в легких без гипоперфузии (пациент «теплый и влажный»);
застой в легких с гипоперфузией (пациент «холодный и влажный»);
шоковая гемодинамика без клинически выраженного застоя в легких (пациент «холодный и сухой»).
Нашла широкое применение и классификация T.Killip, основанная на учете клинических признаков и результатов рентгенографии грудной клетки.
I — нет признаков СН.
II — влажные хрипы в нижней половине легочных полей, III тон, признаки венозной гипертензии в легких.
III — влажные хрипы распространяются более чем на половину грудной клетки в нижних ее отделах.
IV — кардиогенный шок или отек легких с признаками периферической гипоперфузии.
Обследование и лечение начинать немедленно
Больные с ОСН нуждаются в немедленном диагностическом обследовании и лечении, способном уменьшить симптомы и улучшить прогноз. При физикальном обследовании следует провести пальпацию, перкуссию и аускультацию сердца, оценить сердечный толчок, наличие расширения зоны относительной сердечной тупости, сердечные тоны, наличие III и IV тонов, шумов.
Важно систематически оценивать состояние периферической циркуляции, температуру кожных покровов, степень заполнения желудочков сердца. Давление заполнения правого желудочка можно оценить с помощью венозного давления, измеренного в наружной яремной вене. О повышенном давлении заполнения правого предсердия говорит набухание яремных вен, сохраняющееся даже в сидячем положении. Наличие застоя в легких проявляется по мере его нарастания жестким дыханием, появлением сухих и далее влажных хрипов, слышимым на расстоянии клокочущим дыханием, появлением розоватой пены.
Состояние периферической микроциркуляции определяется по температуре кожных покровов, их влажности, цвету, мраморности; заполнение капилляров можно оценить по восстановлению цвета ногтевого ложа после надавливания на него. Гипоксия может быть оценена по цвету кожных покровов.
ЭКГ в 12 стандартных отведениях позволяет определить ритм сердца и иногда помогает прояснить этиологию ОСН (аритмия, инфаркт миокарда). Острая левожелудочковая недостаточность может сопровождаться поворотом оси сердца влево, двугорбым расширенным P (p-mitrale), резким преобладанием отрицательной фазы зубца P в V1. Острая правожелудочковая недостаточность может проявляться правограммой, острым развитием блокады правой ножки пучка Гиса, «готическим» P в II, III, aVF (p-pulmonale), преобладанием положительной фазы зубца P в V1.
Оценить насыщение крови кислородом можно с помощью портативного сатурометра. При проявлениях ОСН сатурация, как правило, снижается ниже 94%.
Задачи клинические и лабораторные
Клинические задачи лечения ОСН заключаются в ослаблении основных симптомов, то есть одышки и утомляемости, снижении массы тела при наличии застоя крови и олигурии, увеличении диуреза при наличии застоя крови и олигурии, наконец, в улучшении оксигенации тканей. Гемодинамические цели — это снижение давления заклинивания легочной артерии до
Важнейшими исходами заболевания, к которым должен стремиться врач, являются следующие:
уменьшение продолжительности в/в инфузии вазоактивных препаратов,
сокращение сроков пребывания в отделении интенсивной терапии,
уменьшение длительности госпитализации,
удлинение времени до повторной госпитализации,
сокращение продолжительности повторных госпитализаций,
снижение смертности.
Если же говорить о лабораторных показателях, то следует стремиться к нормализации содержания электролитов в крови, снижению уровней остаточного азота и/или креатинина, уменьшению содержания билирубина, нормализации уровня глюкозы в крови.
У больных с гипоксемией следует убедиться в отсутствии внешних респираторных нарушений и начать вентиляцию газовой смесью с повышенным содержанием кислорода. Показаниями к респираторной поддержке на догоспитальном этапе являются терминальная стадия легких, подозрение на дистресс-синдром, в основе которого лежит не застой, а повышение проницаемости мембран с выпотом в альвеолы и кардиогенный шок.
Инвазивная дыхательная поддержка (искусственная вентиляция легких с интубацией трахеи) имеет следующие показания:
слабость и развитие усталости дыхательных мышц, уменьшение ЧДД и угнетение сознания;
необходимость защиты дыхательных путей от регургитации желудочного содержимого (в основном у пациентов в бессознательном состоянии);
устранение гиперкапнии и гипоксемии у больных без сознания после длительных реанимационных мероприятий.
Морфин и фуросемид — основные средства
Кроме обезболивающего эффекта морфин вызывает венозную и небольшую артериальную дилатацию, а также уменьшает ЧСС, снимает дыхательную панику и обладает седирующим и эйфоризирующим действием. Вводить его следует фракционно внутривенно по 2,5—5 мг, до эффекта. На догоспитальном этапе не рекомендуется превышать общую дозу 20 мг. Не существует доказательной базы по применению промедола, однако практический опыт говорит о том, что его назначение возможно в случае отсутствия морфина.
Вазодилататоры являются средством выбора у больных без артериальной гипотензии при наличии признаков гипоперфузии, венозного застоя в легких, снижения диуреза. Перед назначением вазодилататоров необходимо обеспечить достаточное давление заполнения желудочков сердца.
Нитраты уменьшают венозный застой в легких без снижения сердечного выброса и повышения потребности миокарда в кислороде. Постепенное титрование дозы нитратов до максимально переносимой в сочетании с низкой дозой фуросемида или торасемида более эффективно при отеке легких, чем высокие дозы диуретиков. Указанные препараты противопоказаны при стенозе аортального клапана или субаортальном мышечном стенозе (при гипертрофической кардиомиопатии), а также при инфаркте правого желудочка.
Нитраты можно принимать под язык, в виде аэрозоля — спрей нитроглицерина по 400 мкг (2 впрыска) каждые 5—10 мин, или изосорбида динитрат по 1,25 мг. В/в введение нитроглицерина 20 мкг/мин с увеличением дозы до 200 мкг/мин или изосорбида динитрата 1—10 мг/ч следует применять с осторожностью, тщательно титруя дозу под контролем АД. Особая осторожность требуется у больных с аортальным стенозом или сужением выносящего тракта левого желудочка.
Диуретики показаны при ОСН с симптомами задержки жидкости. В/в введение петлевых диуретиков оказывает вазодилатирующее действие. При болюсном введении высоких доз фуросемида >1 мг/кг существует риск рефлекторной вазоконстрикции. В настоящее время средствами выбора считаются именно петлевые диуретики, которые оказывают выраженное мочегонное действие. Лечение можно начать на догоспитальном этапе. В дальнейшем следует титровать дозу до достижения клинического эффекта и уменьшения симптомов задержки жидкости. Введение ударной дозы фуросемида с последующей инфузией более эффективно, чем повторное болюсное введение. Рекомендуемые дозы от 0,25 мг/кг массы до 2 мг/кг массы и выше при наличии рефрактерности.
Инотропные лекарства требуют осторожности
Инотропные средства показаны при наличии признаков шоковой гемодинамики и периферической гипоперфузии (артериальная гипотензия, холодная мраморная кожа, ухудшение функции почек). Другим показанием является наличие рефрактерной к терапии ОСН. Следует учитывать, что применение инотропных агентов повышает риск нарушений ритма (в том числе и фатальных), в особенности при наличии электролитных нарушений (калий сыворотки менее 4 ммоль/л, магний сыворотки менее 1 ммоль/л).
Для введения инотропных препаратов требуется выделенный венозный доступ. В условиях оказания помощи специализированной бригадой введение целесообразно осуществлять в магистральную вену (предпочтительна яремная, так как катетеризация подключичной вены сопряжена с большим количеством осложнений и может сопровождаться кровотечением, если будет проводиться тромболитическая терапия).
В/в инфузию допамина в дозе >3 мкг/кг/ мин можно использовать для инотропной поддержки при ОСН, сопровождающейся артериальной гипотензией. Инфузия низких (так называемых ренальных) доз
Добутамин применяется для увеличения СВ. Начальная скорость инфузии обычно составляет 2—3 мкг/кг/ мин и может повышаться до 20 мкг/кг мин. Основным неблагоприятным эффектом является тахикардия. После прекращения инфузии влияние препарата исчезает достаточно быстро, что делает его назначение удобным и хорошо контролируемым.
Адреналин используется в/в инфузионно со скоростью 0,05—0,5 мкг/кг/мин при глубокой артериальной гипотензии (САД
Норадреналин вводится в/в инфузионно в дозе от 0,2 до 1 мкг/кг мин. Используют для повышения ОПСС, например, при септическом шоке. В меньшей степени увеличивает ЧСС, чем адреналин. Для более выраженного влияния на гемодинамику норадреналин часто комбинируют с добутамином.
Показанием к использованию сердечных гликозидов может служить наджелудочковая тахиаритмия (в первую очередь фибрилляция предсердий), когда частоту сокращений желудочков не удается контролировать другими лекарствами. Препаратом выбора является дигоксин — вводится в дозе 0,25 мг в/в болюсом. Использование сердечных гликозидов для лечения ОСН при сохраненном синусовом ритме нецелесообразно.
Антикоагулянты показаны больным с ОКС, мерцательной аритмией, искусственными клапанами сердца, тромбозом глубоких вен нижних конечностей и тромбоэмболией легочной артерии.
Когда необходимо хирургическое вмешательство
Ниже приводится перечень состояний, проявляющихся синдромом ОСН, при которых необходимо проведение хирургического вмешательства (госпитализация пациента в стационар с кардиохирургическим отделением):
кардиогенный шок при остром инфаркте миокарда у больных с многососудистой ИБС;
дефект межжелудочковой перегородки после инфаркта;
разрыв свободной стенки левого желудочка;
острая декомпенсация клапанного порока сердца;
несостоятельность и тромбоз искусственного клапана сердца;
аневризма аорты или ее расслоение и разрыв в полость перикарда;
острая митральная регургитация при дисфункции или разрыве папиллярной мышцы из-за ишемии, разрыве миксоматозной хорды, эндокардите, травме;
острая аортальная регургитация при эндокардите, диссекции аорты, закрытой травме грудной клетки;
разрыв аневризмы синуса Вальсальвы;
острая декомпенсация хронической кардиомиопатии, требующая использования механических способов поддержки кровообращения.
Теоретически на догоспитальном этапе доступным механическим способом поддержки кровообращения является только использование внутриаортальной баллонной контрпульсации (ВАБК), показанием для применения которой является рефрактерная ОСН при необходимости длительной транспортировки пациента.
ВАБК противопоказана при подозрении на диссекцию аорты, выраженной аортальной недостаточности, тяжелом поражении периферических артерий, неустранимых причинах ОСН, полиорганной недостаточности.
Наиболее частые ошибки терапии ОСН
Острая сердечная недостаточность создает угрозу для жизни, в связи с чем ошибочная терапия может стать фатальной. Все ошибки терапии обусловлены устаревшими рекомендациями, частично сохранившимися и в некоторых современных стандартах оказания медицинской помощи на догоспитальном этапе.
Наиболее распространенной ошибкой при всех клинических вариантах острой сердечной недостаточности остается назначение сердечных гликозидов при синусовом ритме. В условиях гипоксемии, метаболического ацидоза и электролитных расстройств, неизменно присутствующих при этих состояниях и обусловливающих повышенную чувствительность миокарда к дигиталису, гликозиды не столько дают положительный инотропный эффект, сколько увеличивают риск развития серьезных нарушений ритма. Если инотропный эффект и достигается, то его наступление значительно отсрочено от момента введения, кроме того, он проявляется во влиянии на функцию как левого, так и правого желудочка, что может привести к нарастанию легочной гипертензии.
Крайне опасны при острой сердечной недостаточности попытки купирования пароксизмальных нарушений ритма лекарственными средствами, а не путем электрической кардиоверсии. Столь же опасны попытки медикаментозной борьбы с брадиаритмиями, предпринимаемые вместо электрокардиостимуляции и чреватые развитием фатальных аритмий или повышением потребности миокарда в кислороде.
При острой левожелудочковой недостаточности, как при синдроме малого выброса, так и при застойном типе гемодинамики, все еще достаточно широко применяют глюкокортикостероиды. При кардиогенном шоке по влиянию на гемодинамику они уступают современным препаратам, но на фоне их применения в больших дозах усугубляется дефицит калия и повышается риск развития аритмий вплоть до фатальных, а при инфаркте миокарда учащаются разрывы миокарда и ухудшаются процессы рубцевания. Подчеркну, что использование глюкокортикостероидов может быть оправдано лишь при острых миокардитах.
ОСН — прямое показание к госпитализации
Острая сердечная недостаточность является прямым показанием к госпитализации в отделение интенсивной терапии или кардиореанимации.
При выраженной левожелудочковой недостаточности госпитализация возможна после ее купирования или специализированными бригадами СМП. Пациентов с кардиогенным шоком следует по возможности госпитализировать в стационар, имеющий кардиохирургическое отделение, так как современные представления о лечении этого состояния связаны с проведением аортальной баллонной контрпульсации и ранним хирургическим вмешательством.
Больного транспортируют на носилках в горизонтальном положении при кардиогенном шоке и правожелудочковой недостаточности и в сидячем положении при застойной левожелудочковой недостаточности.
Оптимизация пред- и постнагрузки
Преднагрузка
Целью оптимизации преднагрузки является увеличение эффективности сокращения сердца. Считается, что сокращения сердца должны описываться верхней частью кривой Франка-Старлинга, перед выходом зависимости ударного объема от конечно-диастолического объема на плато (см. Сократимость). Понятия пред- и постнагрузки объясняются в статье Определение основных понятий интенсивной терапии.
Определение
Преднагрузка – это мера конечно-диастолической длины мышечных волокон миокарда левого желудочка. Эта длина пропорциональна конечно-диастолическому объему ЛЖ (КДО ЛЖ) и, с некоторым приближением, конечно-диастолическому давлению (КДД ЛЖ). Она определяется давлением наполнения, временем наполнения и комплайнсом желудочка.
- В клинических условиях преднагрузка желудочка оценивается косвенно по ДЛП, ДЗЛА и ДПП (наиболее точный показатель КДД ЛЖ – это ДЛП; ДПП наименее точно отражает КДД ЛЖ).
- Оптимизация преднагрузки проводится с помощью коллоидных плазмозамещающих растворов, что позволяет увеличить преднагрузку, или с помощью петлевых диуретиков, что позволяет снизить ее. Оптимальные показатели: ДПП – 10-14 мм рт. ст., ДЗЛА – 10-14 мм рт.ст., ДЛП – 12-16 мм рт. ст.
- У пациентов с хронической недостаточностью митрального клапана и с гипертрофированными желудочками (стеноз аортального клапана, стеноз митрального клапана, ГОКМП) требуются более высокие значения давлений наполнения. Так, у этих пациентов они могут превышать 20 мм рт. ст.
- Следует учитывать, что зачастую большее значение имеет направление изменения параметров, а не абсолютные значения.
- Если давления наполнения не увеличиваются при восполнении объема, или же увеличиваются, но затем быстро снижаются, это говорит о том, что у пациента, скорее всего, сохраняется относительная гиповолемия, даже если абсолютные значения довольно высокие.
- Если давления наполнения быстро возрастают при восполнении объема и остаются высокими, а системное давление остается на прежнем уровне, это говорит о том, что у пациента гиперволемия, даже если абсолютные значения давлений наполнения относительно низкие.
- У пациентов со сниженной функцией желудочков граница между эуволемией и перегрузкой объемом может быть очень тонкой. У этих пациентов следует применять небольшие объемные нагрузки (< 250 мл коллоидов) и тщательно мониторировать давления наполнения и артериальное давление.
- Избыточная преднагрузка очень опасна по нескольким причинам: она увеличивает напряжение стенки желудочка, что обостряет ишемию, поскольку наблюдается повышение потребности миокарда в кислороде и снижение перфузии миокарда. Это может привести к отеку легких, застою крови во внутренних органах и, возможно, к отеку мозга.
- Отсутствие прироста давления наполнения при адекватном восполнении объема может быть связано с вазодилятацией или явлением капиллярной утечки.
Иногда для достижения адекватной преднагрузки необходимо применение вазоконстрикторов в небольшой дозе (норадреналин в дозе 0,03-0,1 мкг/кг*мин) (см. Типичные гемодинамические синдромы).
Постнагрузка
Необходимо оптимизировать постнагрузку. Снижение постнагрузки уменьшает работу сердца. Работа левого желудочка по созданию давления (напряжение стенки левого желудочка) является основной детерминантой потребления миокардом кислорода.
Определение
Постнагрузка – это мера напряжения стенки левого желудочка во время систолы. Она определяется преднагрузкой и общим периферическим сопротивлением сосудов (ОПСС).
- В клинических условиях ОПСС можно рассчитать на основании измерений сердечного выброса и артериального давления (см. Определение основных понятий в интенсивной терапии), а также оценить по пальпации пульса на периферических артериях и по кожной температуре.
- При малом сердечном выбросе использовать вазодилятаторы для снижения постнагрузки следует очень осторожно. Иногда высокое ОПСС является единственным механизмом поддержания артериального давления, и, следовательно, коронарной перфузии, в условиях пограничного сердечного выброса.
- Давление коронарной перфузии равно диастолическому давлению в аорте за вычетом давления в коронарном синусе или в правом предсердии. Избыточное снижение постнагрузки приведет к ишемии миокарда, так как снизит давление в аорте и, следовательно, коронарную перфузию.
- Постнагрузка возрастает при гиповолемии вследствие рефлекторной вазоконстрикции. Возможный способ коррекции такого состояния – осторожная инфузия жидкости.
- Частой причиной повышенного ОПСС в послеоперационном периоде является гипотермия. Согрейте пациента с помощью согревающего одеяла, рассмотрите необходимость применения инфузионных грелок (особенно это важно при необходимости переливания большого объема жидкости).
- Для снижения ОПСС можно использовать различные вазодилятаторы (см. Вазодилататоры). В большинстве ОИТР часто используется НГ, поскольку он также обладает благоприятным влиянием на кровоснабжение миокарда. Нитропруссид натрия – это очень мощный вазодилятатор, однако он не обладает столь благоприятным влиянием на кровоснабжение миокарда, поэтому считается препаратом второй линии для коррекции артериальной гипертензии.
- Некоторые инотропы с вазодилятирующими свойствами также снижают постнагрузку. К ним относятся милринон, допексамин, добутамин и дофамин в небольших дозах (в убывающем порядке по способности снижать постнагрузку). При малом сердечном выбросе следует рассмотреть необходимость назначения этих препаратов.
- Повышение ОПСС (следовательно, и преднагрузки) может потребоваться у пациентов с хорошим сердечным выбросом (СИ>2,5 л/мин*м2) и низким системным давлением вследствие периферической вазодилятации. Таким пациентам показано введение вазоконстрикторов, например, норадреналина в дозе 0,03-0,2 мкг/кг*мин.
- Опасайтесь снижения постнагрузки у пациентов с остаточной обструкцией ВТЛЖ, например, у пациентов с гипертрофией межжелудочковой перегородки, с аортальным протезом малого диаметра, поскольку снижение ОПСС приведет к снижению давления в аорте, уменьшению коронарного кровотока и ишемии миокарда.