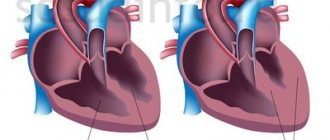
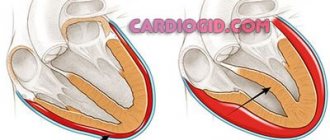
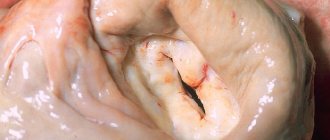
Ушко левого предсердия представляет собой мышечную сумку, связанную просветом с левым предсердием, и является частью нормальной анатомии сердца. Однако в большинстве случаев именно ушко левого предсердия является основным источником тромбов и тромботических осложнений у пациентов с фибрилляцией предсердий.
Фибрилляция предсердий (ФП) является главным фактором риска образования кровяных сгустков (тромбов), которые могут блокировать поток крови к мозгу и приводить к развитию инфаркта мозга (инсульта).
Как ушко левого предсердия связанно с возникновением инсульта у пациентов с ФП
При ФП в проводящей системе сердца происходят сбои и возникают, нерегулярные электрические импульсы в верхних отделах сердца (предсердиях), что приводит к их дрожанию и нерегулярному сокращению. Нерегулярные сердечные сокращения приводят к снижению скорости кровотока, учащенному сердцебиению, затрудненному дыханию и одышке. Эти нерегулярные сокращения сердца приводят к повышению риска развития тромбов. Ушко левого предсердия имеет длинную, трубчатую форму и соединяется с левым предсердием. Во время ФП кровь может застаиваться в ушке предсердия и приводить к образованию тромбов. Когда сердечный ритм нормализуется, эти сгустки крови могут вылетать из ушка в левое предсердие и далее с кровью разноситься по организму, вызывая блокирование артерий в головном мозге, и приводить к развитию инсульта.
Введение
Сегодня хорошо известно и является постулатом то, что у больных, страдающих фибрилляцией предсердий, в ушке левого предсердия могут образовываться тромбы, способные отрываться и мигрировать с током крови. Это приводит к развитию эмболии магистральных артерий и острой ишемии различных органов [1].
Анатомическими особенностями ушка левого предсердия, предрасполагающими к застою крови в его полости и последующему формированию тромбов, являются наличие трабекул, отростков, узкое предсердно-аурикулярное соустье.
Уже доказано, что однажды развившийся тромбоз ушка левого предсердия склонен к рецидивам. Это обусловлено образованием тромботической площадки на эндокарде в области прикрепления тромба [1].
С целью снижения риска тромбоэмболических осложнений пациентам, страдающим фибрилляцией предсердий, рекомендовано назначение антикоагулянтных препаратов. Но есть группа больных, которым из-за наличия сопутствующих заболеваний антикоагулянтные препараты противопоказаны. Кроме того, не существует гарантии того, что даже регулярный прием антикоагулянтных препаратов является абсолютной защитой от тромбоэмболических осложнений [2, 3].
Современная хирургическая стратегия лечения больных с фибрилляцией предсердий предполагает необходимость резекции ушка левого предсердия при выполнении какой-либо операции на сердце [4].
Однако существуют больные с фибрилляцией предсердий, которым показана резекция ушка левого предсердия в качестве изолированной операции, то есть без других хирургических манипуляций, направленных на лечение какой-либо патологии сердца.
Цель исследования — обосновать показания к изолированной резекции ушка левого предсердия у пациентов с изолированной фибрилляцией предсердий.
Как выполняется окклюзирование ушка левого предсердия
Процедура выполняется с применением эндоваскулярной, малоинвазивной методики в условиях рентгенохирургической операционной. Путем пункции бедренной вены (чаще справа) врач-рентгенохирург проводит тонкую, гибкую и длинную трубочку (катетер) в правые отделы сердца. Далее выполняется пункция межпредсердной перегородки и проведение специального инструментария к устью ушка левого предсердия. В течение всей процедуры для контроля за проведением инструментария и его корректным размещением в полостях сердца используется рентгеновское изображение, а также данные чрезпищеводной эхокардиографии (ЧПЭХО-КГ).
Обсуждение
Торакоскопическая резекция ушка левого предсердия была запатентована в 1994 г. W. Johnson [5].
При этом до настоящего времени в рекомендациях международных сообществ специалистов по заболеваниям сердечно-сосудистой системы не существует четких показаний для выполнения данной операции [4, 6, 7].
Тем не менее в отдельных публикациях авторы подчеркивают, что существует группа пациентов, которым данная операция показана [8, 9].
Мы полностью согласны с авторами, которые предлагают активную хирургическую тактику у данной категории больных. Полученные нами результаты подтверждают, что пассивный подход (отказ от операции двумя пациентами) приводит к катастрофическим последствиям. Два пациента, отказавшиеся от операции, погибли в течение 7 мес после первичной консультации, несмотря на прием антикоагулянтных препаратов. В то же время активная хирургическая тактика устраняет основной субстрат формирования тромбов и значительно снижает риск тромбоэмболических осложнений. У 7 пациентов в течение периода наблюдения до 12 мес тромбоэмболические осложнения не зафиксированы. Следует отметить, что трое из них перестали принимать антикоагулянтные препараты.
Подготовка к исследованию
До проведения процедуры необходима консультация врача-кардиолога и/или врача-невролога, который подробно расскажет обо всех этапах проведения исследования, возможных результатах и осложнениях. Также проводится подробный сбор аллергологического анамнеза на предмет наличия аллергии на медикаменты и/или контраст, используемый во время процедуры.
Врач уточнит, какие из принимаемых лекарств необходимо прекратить принимать в день проведения процедуры. Пациент не должен самостоятельно принимать решение об отмене приема лекарств и может сделать это только после согласования с врачом-кардиологом. Желательно исключить прием жидкости и пищи за несколько часов перед процедурой.
Подготовка к процедуре
Перед проведением процедуры необходимо исключить осложняющие факторы, определить форму и размеры ушка левого предсердия. Для этого предварительно проводится чреспищеводная эхокардиография в 4 проекциях. Исследование позволяет детально рассмотреть отделы сердца, коронарные сосуды, дугу аорты. Уточнение анатомических особенностей важно для того, чтобы правильно подобрать тип и диаметр окклюдера, так чтобы окклюзия ушка, расположенного у левого предсердия, прошла успешно.
Также необходимо сдать ряд стандартных анализов для госпитализации:
- общий анализ мочи, крови;
- снимок легких;
- кардиограмму;
- биохимию крови;
- анализы на инфекции (гепатит, сифилис, ВИЧ).
Прием лекарственных препаратов до и после операции согласовывается с врачом. При необходимости назначаются дополнительные исследования, консультации смежных специалистов. За несколько часов до вмешательства исключается употребление пищи, жидкости.
На предварительной консультации аритмолог ФНКЦ ФМБА ответит на все ваши вопросы об особенностях, этапах процедуры и ее результатах.
Что такое окклюдер Amplatzer Cardiac Plug
Amplatzer Cardiac Plug — это устройство, специально разработанное для нехирургического малотравматичного закрытия ушка левого предсердия.
Устройство размещено в сложенном состоянии в тонком катетере (~4 мм в диаметре) и доставляется в сложенном состоянии к устью ушка левого предсердия. Далее окклюдер высвобождается из катетера и приобретает форму как представлено на рисунке.
Окклюдер надежно фиксирован к доставляющему тросу и при необходимости врач-рентгенохирург может неоднократно удалять окклюдер вновь в просвет катетера до тех пор пока не убедится, что окклюдер надежно фиксируется в полости ушка. Только после этого окклюдер отсоединяется от доставляющего устройства.
Amplatzer Cardiac Plug изготовляется на заводе в г. Миннесота (США) из специального сплава Нитинол (никель-титановый сплав). Нитинол абсолютно не подвержен коррозии, по прочности превосходит и титан, и сталь, а также имеет специальное свойство «память формы», когда при расправлении он приобретает изначальную форму как представлено на рисунке.
Что происходит после процедуры установки окклюдера
Так как процедура установки окклюдера малоинвазивная выздоровление, вероятно, будет быстрым и легким. Многие пациенты выписываются из больницы в течение последующих 48 часов с последующими рекомендациями по приему лекарственных препаратов, чтобы продолжить лечение и восстановление в амбулаторных условиях. Необходимо провести контрольное ЧПЭХО-КГ через 3 и 6 месяцев после установки окклюдера для контролирования процесса эндотелизация установленного устройства. Эндотелизация – это прорастание окклюдера соединительной тканью и фактически его врастание в стенку сердца. Это нормальный и желаемый процесс. В 99% случаев полная эндотелизация окклюдера происходит в течение нескольких месяцев. Пациент возвращается к своему обычному образу жизни в течение первого месяца.
Можно ли путешествовать с имплантированным устройством Будут ли проблемы при прохождении металлодетектора в службах системы безопасности в аэропортах
Металлические детали окклюдера Amplatzer Cardiac Plug очень малы и обычно не вызывают включение сигнала тревоги в рамке металлодетектора аэропорта. Тем не менее, для Вашего комфорта и спокойствия Вам будет выдана специальная карточка, подтверждающая факт установки окклюдера.
Будет ли проведение МРТ мешать или нарушать работу окклюдера
Большинство современных устройств никаким образом не влияют на работу окклюдера и наличие окклюдера не влияет на работу устройств. Тем не менее лучше предупредить персонал о наличии имплантированных устройств, прежде чем пройти любую медицинскую процедуру. Проведение магнитно-резонансной томографии (МРТ) приемлемо, и Amplatzer Cardiac Plug никаким образом не повлияет на работу МРТ, даже имеющего мощность 3 Тесла. Необходимо сообщить сотрудникам отделения МРТ о наличии у имплантата.
Возможно ли проведение процедуры беременным женщинам и кормящим матерям
Риск воздействия рентгеновского излучения на ребенка и польза от лечения должны быть взвешены, и принята правильная и наиболее эффективная тактика. При необходимости проведения имплантации устройства при беременности будут приняты все возможные меры для сведения к минимуму радиационного облучения плода и матери.
Неизвестно о фактах влияния установки окклюдера на процесс лактации у кормящих матерей.
Реабилитационный период после установки окклюдера в ушко левого предсердия
В течение 6 часов после имплантации проводится интенсивное наблюдение и мониторинг:
- артериального давления;
- частоты сердечного сокращения;
- насыщения крови кислородом;
- неврологического статуса.
Пациент выписывается из стационара при условии стабильной гемодинамики, отсутствии риска осложнений. При этом в период реабилитации важно контролировать процесс вживления окклюдера в ткань. За первую неделю оставшиеся элементы ушка тромбируются. Затем в течение нескольких недель происходит эндотелизация. Окончательно рубцевание завершается через полгода.
До полного заживления всем пациентам необходимо продолжать лечение антикоагулянтными препаратами. Схема, комбинация препаратов подбираются индивидуально, с учетом индивидуальных показаний и противопоказаний. Отмена лекарств этой группы производится под контролем врача и зависит от качества закрытия ушка. Только после того, как рубцевание завершится, пациенты переводятся на постоянный прием аспирина (в дозе 75 мг).
Транспищеводное УЗИ делается на 45 сутки и через полгода. При обнаружении отверстия продолжается прием коагулянтов с последующим наблюдением и исследованием каждые 6 месяцев до полного закрытия фистулы.
Возможные осложнения, связанные с проведением операции установки Amplatzer Cardiac Plug
Есть некоторые потенциально возможные риски, связанные с установкой окклюдера, а также дополнительные риски, связанные с самой процедурой пункции вены. Необходимо проконсультироваться с врачом-рентгенохирургом о возможных рисках при имплантации устройства.
Потенциальные риски включают, но не ограничиваются следующим:
- воздушная эмболия (воздушный пузырь, который может перемещаться по сосудам и блокировать работу некоторых из них);
- аллергические реакции на контраст;
- аллергическая реакция на анестезиологические препараты;
- аритмии сердца (возникновение нерегулярных ритмов сердца);
- кровотечения;
- остановка сердца;
- тампонада сердца (разрыв сердечной мышцы);
- смерть;
- лихорадка;
- гипертензивные или гипотензивные реакции организма;
- инфекции;
- полиорганная недостаточность;
- инфаркт миокарда (сердечный приступ);
- перфорация полости сердца или сосуда;
- перикардит (избыток жидкости в околосердечной сумке);
- почечная недостаточность/дисфункция почек;
- нарушения мозгового кровообращения (временное или постоянное);
- тромбоз артерий;
- клапанная регургитация или недостаточность.