Описание гипертонической болезни
Гипертоническая болезнь ─ это широко распространенная патология сердечно-сосудистой системы, для которой характерно стойкое или преходящее повышение артериального (кровяного) давления.
На сегодняшний день медицине известно, что гипертония ─ это системная болезнь, при которой страдают многие органы человека.
В начале заболевания повышение АД (артериального давления) может не отражаться на состоянии пациента. В зависимости от степени тяжести процесса гипертоническая болезнь может вызывать разрушения в структурах сердечной мышцы, головного мозга, почек и глаз.
Степени гипертонической болезни и группы риска
Выделяется три степени тяжести гипертонической болезни:
- Гипертоническая болезнь 1 степени (легкая форма).
- Гипертоническая болезнь 2 степени (гипертония средней тяжести).
- Гипертоническая болезнь 3 степени (наиболее тяжелая степень).
Степень тяжести гипертонической болезни всегда определяется вместе с факторами риска развития возможных осложнений со стороны сердечно-сосудистой системы.
Исходя из этих факторов, кардиолог прогнозирует гипертоническую болезнь.
Выделяется четыре группы риска гипертонической болезни:
- риск 1 (самый низкий)
- риск 2 (средний)
- риск 3 (высокий)
- риск 4 (очень высокий).
Точное определение вида гипертонической болезни имеет важное терапевтическое значение. Отсутствие адекватного лечения при гипертонии может стать причиной развития гипертонического криза.
Введение
Смертность от сердечно-сосудистых заболеваний (ССЗ) намного опережает таковую от инфекционных и онкологических болезней. По оценкам Всемирной организации здравоохранения (ВОЗ), в 2012 г. от ССЗ во всем мире умерли 17,5 млн человек, что составило 31% от всей мировой смертности. Из этого числа 7,4 млн (42%) умерли от ишемической болезни сердца (ИБС), 6,7 (38%) млн – от инсульта. По подсчетам ВОЗ, к 2030 г. от ССЗ ежегодно будут умирать около 23,6 млн человек. Ежегодная общая смертность населения составляет, по разным данным, 1,2–2,4%, при этом сердечно-сосудистая смертность (ССС) – 0,6–1,4%, частота нефатального инфаркта миокарда (ИМ) – от 0,6 (по данным исследования RITA-2) до 2,7% (по данным COURAGE). При этом у больных очень высокого риска ежегодная смертность увеличивается до 3,8%, в то время как у лиц с гемодинамически незначимым атеросклерозом коронарных артерий смертность находится на уровне 0,63% (данные регистра REACH). ССЗ – ведущая причина смерти населения в РФ с вкладом в общую смертность 57%. ССЗ также служит наиболее частой причиной госпитализаций и потерь трудоспособности населения РФ. Экономический ущерб от ССЗ в РФ составляет порядка 3% внутреннего валового продукта страны. Кривая смертности от ССЗ в РФ имеет волнообразную форму: с 1991 по 1994 г. она возрастала с 621 до 836 случаев на 100 тыс. населения, затем отмечался спад до 747 случаев в 1998 г., после чего смертность снова возросла до 927 случаев в 2003 г. С того момента и по настоящее время отмечается относительно устойчивая тенденция к снижению смертности от ССЗ, которая в 2013 г. составила 698,1 случая, в 2014 г. – 653,7 на 100 тыс. населения. Однако эти показатели по-прежнему являются одними из самых высоких в мире, превысив аналогичные показатели в развитых странах в 4–6 раз [1]. Поэтому важным моментом остается индивидуализация подходов к коррекции факторов риска в зависимости от тяжести течения заболевания. В связи с этим целесообразно ввести пятую категорию риска, что позволит обосновать и провести максимально интенсивное лечение с использованием препаратов, доказавших свое влияние на достижение не только тех или иных параметров и показателей, но и значительно снижающих риск сердечно-сосудистых осложнений (ССО). Предлагается назвать такую группу – группу экстремального риска (ЭР). Таким образом, пациентов можно будет разделить на пять категорий риска – низкий, умеренный, высокий, очень высокий и экстремальный.
Обоснование введения категории ЭР
Как известно, категория очень высокого риска ССЗ включает достаточно обширную категорию пациентов, среди которых имеются пациенты с наличием нескольких патологий, каждая из которых подпадает под данную категорию [2]. Несомненно, что их сочетание значительно увеличивает риск развития осложнений. Это диктует необходимость выделения дополнительной категории, которую предлагается определить как группу ЭР. Это позволит ввести более жесткие требования к контролю факторов риска для этих пациентов, что должно положительно повлиять на частоту ССО и смертность в этой наиболее тяжелой категории.
Действительно, в настоящее время к очень высокой категории риска можно отнести как пациента с ИБС, так и больного, у которого имеется сочетание ИБС с сахарным диабетом 2 типа (СД2) и недостаточностью кровообращения. Однако сердечно-сосудистый риск (ССР) во втором случае, несомненно, значительно выше. В частности, сочетание СД2 с ССЗ значительно ухудшает прогноз. В связи с этим в последнее время в лечении СД2 происходит переход от «глюкоцентрического» подхода к более глобальной тактике, ставящей основной целью снижение частоты ССО [3]. Приобретают важность не столько абсолютные уровни глюкозы плазмы натощак и уровень гликозилированного гемоглобина (HbA1c), сколько безопасность используемых в конкретном случае препаратов и их способность снижать частоту ССО. Этот подход подобен тому, что был ранее предложен для борьбы с артериальной гипертензией: важен не столько собственно гипотензивный эффект терапии, сколько ее влияние на ССР [4]. В 2022 г. Национальным обществом по изучению атеросклероза (НОА) предложены более жесткие целевые уровни холестерина липопротеидов низкой плотности (ЛПНП). У больных очень высокого риска целевой уровень ЛПНП должен быть 1,5 ммоль/л или ниже [2]. Этот уровень ЛПНП также может быть одним из целевых показателей терапии для больных ЭР.
Официально категория ЭР была выделена в рекомендациях 2022 г. Американской ассоциацией клинических эндокринологов и Американским колледжем эндокринологов (AACE) [5].
В этих рекомендациях к категории ЭР относят пациентов со следующими состояниями:
- Прогрессирование ССЗ, вызванных атеросклерозом, включая нестабильную стенокардию у пациентов с уровнем ЛПНП менее 1,8 ммоль/л.
- Клинически значимое ССЗ у пациентов с СД, хронической болезнью почек (ХБП) 3–4-й ст. или с гетерозиготной семейной гиперхолестеринемией (геСГХС).
- Развитие ССЗ у мужчин моложе 55 лет или женщин моложе 65 лет.
В табл. 1 представлена предлагаемая в данных рекомендациях градация категорий риска и тактика лечения.
Как следует из табл. 1, определение категорий риска несколько отличается от такового, представленного в Рекомендациях НОА 2022 г. С учетом имеющихся российских рекомендаций по коррекции нарушений липидного обмена и на основании ряда клинических исследований, описанных ниже, целесообразно следующее определение ЭР для российской популяции: сочетание клинически значимого ССЗ, вызванного атеросклерозом, с СД2 и/или СГХС, ССО у пациента с ССЗ, вызванным атеросклерозом, несмотря на оптимальную гиполипидемическую терапию и/или достигнутый уровень ЛПНП≤1,5 ммоль/л. При этом к ССЗ, вызванным атеросклерозом, следует относить ИБС, ишемический инсульт или транзиторное нарушение мозгового кровообращения, ишемию нижних конечностей.
Таким образом, с введением категории ЭР классификация категорий риска ССО приобретает следующий вид (табл. 2).
Как видно из табл. 2, пациентам ЭР требуется достигать целевого уровня ЛПНП≤1,5 ммоль/л. Однако имеются основания полагать, что целевой уровень ЛПНП ≤1,3 ммоль/л будет более оптимальным. В настоящий момент доказательная база по более низкому целевому уровню ЛПНП только формируется, что не позволяет рекомендовать его в качестве обязательного.
С целью облегчения работы врачей целесообразно разработать электронное приложение для мобильных устройств, в котором после заполнения врачом соответствующих полей будет показана категория риска, выданы целевые уровни ЛПНП и описана терапевтическая тактика.
Помимо изменения тактики лечения данных больных выделение группы ЭР, возможно, позволит повлиять на льготное лекарственное обеспечение пациентов, которые войдут в эту группу.
Тактика лечения пациентов ЭР
Пациентам данной группы обязательна коррекция факторов риска: артериальной гипертензии, гиподинамии, абдоминального ожирения; отказ от курения, использование средиземноморской или нордической диеты. Рекомендуется контроль уровня Лп(а), целевой уровень HbA1c составляет <7%.
Пациентам с уровнем ОХС более 7,5 ммоль/л и/или ЛПНП более 4,9 ммоль/л необходимо исключить наличие СГХС.
С этой целью целесообразно использовать Голландские критерии. Кроме того, при подозрении на СГХС требуется проводить каскадный скрининг с обследованием родственников первой и второй линий [6]. При подозрении на семейный характер нарушения липидного обмена по возможности следует провести генетическое обследование пациента с использованием технологии NGS (Next Generation Sequences) для исключения мутации в генах, кодирующих выработку рецепторов ЛПНП, белка – модулятора рецепторов ЛПНП, апоВ, PCSK9. При обнаружении мутации в раках каскадного скрининга у родственников первой линии индексного больного следует выполнить генетический анализ по технологии SNP (Single Nucleotide Polymorphism).
При выборе антигипертензивной терапии больных ЭР целевой уровень артериального давления (АД) должен быть ≤130/80 мм рт.ст. (и не ниже 120/80 мм рт.ст.), но только в том случае, если достижение такого уровня АД возможно без значимых побочных эффектов антигипертензивной терапии [7].
Для пациентов с ЭР обязательным требованием служат достижение целевого уровня ЛПНП≤1,5 ммоль/л, оптимальный уровень ≤1,3 ммоль/л. Его достижение предполагается за счет усиления гиполипидемической терапии, а именно статинотерапии (аторвастатин или розувастатин) в максимально переносимых дозах в сочетании с эзетимибом, в ряде случаев в качестве третьего компонента возможно сочетание с ингибиторами PCSK9. Достижение целевого уровня ЛПНП в данной группе пациентов служит приоритетной задачей, поэтому необходимо использовать весь доступный арсенал гиполипидемических препаратов. При выборе препаратов статинового ряда предпочтение следует отдавать оригинальным статинам. В случае наличия ХБП с СКФ<60 мл/мин/1,73 м2 в качестве препарата первой линии следует рассмотреть аторвастатин в дозе 40–80 мг/сут. Для пациентов с ХБП и сниженной СКФ применение аторвастатина более предпочтительно, чем розувастатина, что было показано в исследованиях с оригинальным аторвастатином – PLANET I и PLANET II. Несмотря на то что розувастатин более выраженно снижал уровень ЛПНП, аторвастатин продемонстрировал более выраженный ренопротективный эффект у больных ХБП как с СД, так и без него [8]. Кроме того, при изучении влияния статинов на время развития ССО по сравнению с плацебо показано, что время до расхождения кривых короче в исследованиях со статинами по сравнению с нестатиновыми липидснижающими препаратами – 10,3 против 20,0 месяцев. Среди исследований со статинами время расхождения короче в исследованиях с аторвастатином по сравнению с другими статинами: 4,75 против 11,4 месяца [9]. При выборе конкретного препарата аторвастатин необходимо учитывать его доказательную базу.
Имеются данные, что, возможно, целевой уровень ЛПНП ≤1,3 ммоль/л более предпочтителен для больных ЭР, однако доказательная база для такой рекомендации в настоящее время недостаточна.
Ниже приводятся данные по этому вопросу.
В случае сочетания ЭР с СД2 в качестве антигипергликемической терапии наряду с метформином необходимо применение эмпаглифлозина и/или лираглутида. При сочетании СД2 с хронической сердечной недостаточностью (ХСН) предпочтение отдается эмпаглифлозину, при сочетании доказанного ССЗ с СД2 – эмпаглифлозину или лираглутиду, при сочетании ССЗ, СД2 и ожирения – лираглутиду.
IMPROVE-IT, FOURIER и ODYSSEY Outcomes: клинические исследования, обосновавшие необходимость более интенсивного снижения уровня ЛПНП у пациентов ЭР
Одним из первых исследований, продемонстрировавших преимущества более выраженного снижения ЛПНП у лиц с очень высоким и ЭР, стало исследование IMPROVE-IT. Включались пациенты, перенесшие ОКС, сравнивались эффекты гиполипидемической терапии только статинами и комбинированной терапии – статин и эзетимиб. Первичной конечной точкой были сердечно-сосудистая смерть, инфаркт, нестабильная стенокардия, ЧКВ. В группе интенсивного контроля значение ЛПНП составило 1,369 ммоль/л. На фоне лечения в течение 7 лет анализ выживаемости по Каплану–Майеру показал, что частота возникновения конечной точки в группе интенсивной терапии достоверно ниже по сравнению с обычной терапией – 32,7 против 34,7%. Относительный риск (ОР) снизился на 6,4% (ОР=0,936, 95% доверительный интервал [ДИ] – 0,89–0,99; p=0,016). Снижение абсолютного риска составило 2%. Анализ подгруппы пациентов с СД (27% от всех включенных в работу) продемонстрировал снижение ОР на 14,4% (ОР=0,856, 95% ДИ – 0,779–0,939) в группе интенсивной терапии и только 2,3% в группе стандартного лечения (ОР=0,977, 95% ДИ – 0,915–1,044; p=0,023). Разделение пациентов на другие подгруппы (в зависимости от курения, АГ, ЧКВ в анамнезе, уровня креатинина) не продемонстрировало значимой разницы при проведении субанализа [10].
В исследовании FOURIER изучалось влияние более интенсивной гиполипидемической терапии лиц с очень высоким и ЭР. Изучался дополнительный эффект от добавления к стандартной гиполипидемической терапии эволокумаба. Первичной конечной точкой были ИМ, сердечно-сосудистая смерть, инсульт, ЧКВ, нестабильная стенокардия. Были включены 27,5 тыс. больных, длительность исследования составила 2,2 года, исследование плацебо-контролируемое. В группе эволокумаба средний уровень ЛПНП составил 0,775 ммоль/л. На этом фоне конечной точки достигли 9,8% пациентов в группе эволокумаба и 11,3% в группе сравнения. Таким образом, интенсивная гиполипидемическая терапия позволила дополнительно на 20% снизить риск (95% ДИ – 0,73–0,89). Именно после данного исследования AACE было предложено выделить категорию ЭР и использовать более низкие целевые уровни ЛПНП [11].
Кроме того, в 2010 г. группой CTT (Cholesterol Treatment Trialists’) Collaboration был проведен мета-анализ 26 клинических исследований, включивших 169 138 пациентов. Рассматривались группы больных ОКС, стабильной ИБС, СД1 (337 пациентов), СД2 (5414 пациентов), а также ХСН. Во всех случаях продемонстрировано дополнительное снижение риска на 24% на каждый 1 ммоль/л снижения уровня ЛПНП. Кроме того, показано, что чем ниже снижается уровень ЛПНП, тем в большей степени уменьшается риск. Даже для лиц с исходным уровнем ЛПНП<2,0 ммоль/л снижение на каждый 1 ммоль/л снижает риск значимых ССО на 29%, у лиц с исходным уровнем ЛПНП<1,8 ммоль/л – на 37% [12]. В другом мета-анализе 2014 г., включившем 38 153 пациента, больные были разделены на группы в зависимости от достигнутого уровня ЛПНП: 1,3 ммоль/л, 1,9; 2,6; 3,2; 3,9 ммоль/л. По сравнению с уровнем 3,9 ммоль/л в группе пациентов с уровнем ЛПНП 1,3 ммоль/л снижение относительного риска ССО составило 0,44 (95% ДИ – 0,35–0,55). При сравнении группы пациентов с уровнем ЛПНП 1,3 и 1,9 ммоль/л снижение ОР составило 0,81 (95% ДИ – 0,70–0,95). Таким образом, при достижении уровня ЛПНП<1,3 ммоль/л, ХС не-ЛПВП<1,9 ммоль/л, а апоВ<50 мг/дл отмечен наименьший уровень сердечно-сосудистых событий [13].
Аналогичные результаты показало исследование ODYSSEY Outcomes (число включенных пациентов – 18 924) [14]. Терапия алирокумабом продемонстрировала снижение ОР сердечно-сосудистых событий вне зависимости от исходного уровня ЛПНП. Отмечено значительное снижение абсолютного риска в группе пациентов, достигших уровня ЛПНП≥2,5 ммоль/л 3,4% в отношении первичной комбинированной конечной точки и 1,7% в отношении общей смертности. Снижение ОР составило 15%.
Особенности терапии пациентов ЭР при сочетании с СД2
Эмпаглифлозин – первый антигипергликемический препарат, продемонстрировавший в крупном проспективном многоцентровом двойном слепом исследовании III фазы EMPA-REG Outcome (NCT01131676) не только безопасность, но и преимущества применения – уменьшение частоты ССО и улучшение исходов, связанных с сердечной недостаточностью (СН), у пациентов с СД2 и установленными заболеваниями сердечно-сосудистой системы и высоким ССР.
Исследование EMPA-REG Outcome проведено в 590 клинических центрах 42 стран и включило 7020 пациентов (71% из них – мужчины) с СД2 и подтвержденными ССЗ, средняя длительность наблюдения составила более 3 лет. Пациенты были разделены на две группы и получали эмпаглифлозин или плацебо в добавление к стандартной терапии, включившей препараты с доказанной способностью снижения частоты ССО. Первичная комбинированная конечная точка включила случаи сердечно-сосудистой смерти, ИМ без смертельного исхода (за исключением безболевого ИМ) и инсульта без смертельного исхода (3P-MACE); вторичная комбинированная конечная точка включала кроме этого случаи госпитализации в связи с СН. Исследование продолжалось до наступления, по крайней мере у 691 пациента, событий, отвечавших по результатам стандартизованной оценки определению первичной конечной точки.
По итогам исследования EMPA-REG Outcome было продемонстрировано снижение частоты достижения первичной конечной точки 3P-MACE на 14% (p=0,038). При этом результаты по каждому из компонентов комбинированной точки были различными: общая смертность снизилась на 32% (p<0,001), ССС – на 38% (p<0,0001), частота нефатального ИМ недостоверно снизилась на 13% (p=0,22), частота нефатального инсульта, напротив, имела тенденцию к увеличению (на 24%; p=0,22), а общая частота смерти от некардиальных причин имела лишь тенденцию к снижению (на 16%; p=0,29). При этом снижение смертности в группе эмпаглифлозина наблюдалось на раннем этапе исследования (<3 месяцев) и было отмечено во всех подгруппах обследованных.
Частота случаев госпитализации по поводу СН снизилась на 35% (p=0,002), в т.ч. на 37% среди пациентов, не имевших СН исходно, и на 28% среди пациентов с СН, диагностированной исходно. Частота госпитализаций или смертей в связи с СН снизилась на 39%, число новых случаев СН (по установленным в исследовании критериям СН, в частности СН с фракцией выброса левого желудочка <35%) – на 30%; частота композитных исходов (госпитализаций по поводу СН или назначение петлевых диуретиков) – на 37%.
Таким образом, исследование EMPA-REG Outcome продемонстрировало не только сердечно-сосудистую безопасность эмпаглифлозина, но и его отчетливые протективные кардиоваскулярные эффекты в виде уменьшения частоты развития ССО и улучшения показателей, характеризующих течение СН у пациентов с СД2 [15].
Влияние на ССО аналога глюкагонподобного пептида лираглутида продемонстрировано в плацебо-контролируемом исследовании LEADER. Первичная композитная точка – сердечно-сосудистая смерть, нефатальный ИМ, нефатальный инсульт. Были включены 9340 больных, время наблюдения составило 3,8 года. Первичная конечная точка фиксировалась достоверно реже в группе лираглутида – 608 (13,0%) из 4668 больных, чем в группе плацебо, – 694 (14,9%) из 4672 больных (ОР=0,87, 95% ДИ – 0,78–0,7; p<0,01 для noninferiority; p=0,01 для superiority). ССС в группе лираглутида составила 4,7%, в группе плацебо – 6,0%; p=0,007, смертность от любых причин также была ниже в группе лираглутида – 8,2 против 9,6% в группе плацебо (p=0,02). Частота развития ИМ, инсульта и ХСН также была ниже в группе лираглутида [16].
Заключение
В связи с тем что первым проявлением ССЗ может быть сердечно-сосудистая смерть, крайне важно выявлять пациентов высоких градаций риска не только на этапе появления клинической симптоматики, но и до возникновения таких проявлений. Следует подчеркнуть, что опасность представляет не степень стеноза коронарной или сонной артерий, а состояние атеросклеротической бляшки. Однако на современном этапе развития кардиологии нет достоверных неинвазивных методов, позволяющих выявлять нестабильные атеросклеротические бляшки. Поэтому крайне важно оценить категорию риска пациента для определения тактики лечения. Среди факторов риска ССО следует выделить 4 основных – гипертензия, дислипидемия, курение, СД2/нарушение толерантности к глюкозе.
В выявлении пациентов с ИБС существует две основные разнонаправленные ошибки – гипердиагностика и недооценка степени риска. Частыми причинами необоснованной постановки диагноза ИБС служат наличие болевого синдрома в грудной клетке без доказанности его ишемического генеза, пожилой возраст и изменения конечной части желудочкового комплекса на электрокардиограмме (ЭКГ). Недооценка степени риска проистекает из того, что лечение, как правило, начинают только при наличии гемодинамически значимого стеноза. Кроме того, необоснованно широко используется ЧКВ. Однако показано, что при стабильной ИБС эндоваскулярное лечение не влияет на прогноз [17] и не во всех случаях влияет на качество жизни [18].
Для повышения эффективности борьбы с ССО целесообразно внести следующие коррективы:
- при наличии факторов риска или при подозрении на наличие ССЗ, обусловленного атеросклерозом, обязательно требуется определить категорию риска;
- при постановке диагноза ИБС следует руководствоваться данными инструментальных методов, подтверждающих наличие ишемии миокарда: перфузионной сцинтиграфии миокарда или стресс-эхокардиографии. Выявлять ИБС при помощи ЭКГ в покое и суточного мониторирования ЭКГ нецелесообразно;
- при выявлении пациентов с СН требуется помимо рентгенографии грудной клетки и проведения эхокардиографии измерять уровень натрийуретического пептида в крови. Это особенно актуально для больных СН с сохраненной фракцией выброса;
- при наличии ССЗ, вызванного атеросклерозом, назначение гиполипидемической терапии обязательно вне зависимости от исходного уровня ЛПНП.
- пациентам с СД2 назначение терапии статинами обязательно вне зависимости от исходного уровня ЛПНП. При выборе противодиабетической терапии следует использовать препараты, снижающие риск ССО;
- следует более широко использовать электрокардиостимуляторы, в т.ч. с функцией кардиовертеров-дефибрилляторов, в тех случаях, когда это соответствует требованиям рекомендаций [19].
Таким образом, введение дополнительной категории риска должно способствовать более пристальному вниманию к пациентам с ЭР, к более жесткому и частому контролю у них показателей липидного профиля, HbA1c, АД. Пациентам этой категории требуется пристальное внимание к коррекции факторов риска и приверженности назначенной терапии, более тщательный инструментальный контроль, в частности проведение дуплексного сканирования экстракраниальных артерий и артерий нижних конечностей. В случае наличия СД целесообразно ведение таких пациентов совместно кардиологом и эндокринологом. Принятие указанной категории риска повысит мотивацию как пациентов, так и их лечащих врачей, что должно способствовать снижению риска развития ССО.
Симптомы гипертонической болезни
Признаки заболевания могут проявляться по-разному в зависимости от того, на какой стадии протекает гипертоническая болезнь.
Симптомы, которые чаще всего наблюдаются при гипертонии:
- головные боли и головокружения различного характера
- ощущение тяжести и пульсация в области затылка
- учащенное сердцебиение
- общая слабость
- проблемы с координацией движений (иногда)
- непереносимость громких звуков
- светобоязнь
- носовые кровотечения
- тошнота
- чувство страха.
При проявлении симптомов, для диагностики и лечения возможного заболевания запишитесь на прием к врачу кардиологу.
Гипертония: риски
У кого может происходить развитие болезней сердечно-сосудистой системы? Следующие факторы повышают риск развития гипертонии: генетическая предрасположенность, хроническая усталость, малоподвижный образ жизни. Лечение сердечно-сосудистой системы в 3 раза чаще требуется малоподвижным людям, чем активным. Какие риски развития гипертонии существуют?
- Стресс. В большинстве случаев гипертонию вызывает повышение уровня гормона стресса — адреналина. Этот гормон в процессе воздействия на организм сужает просвет кровеносных сосудов. Результатом становится увеличение нагрузки на сердце, поскольку сердечная мышца выбрасывает больше крови и возрастает давление на стенки сосудов.
- Курение. Часто врачи лечат артериальную гипертонию курящих. У пациентов с гипертонической болезнью, которые не могут бросить курить, инсульт и инфаркт миокарда на 50-70% встречаются чаще.
- Сахарный диабет. Степени риска ССО интересуют многих. При недостаточном выделении гормона инсулина, происходит нарушение обмена веществ в организме. Это в итоге может вызвать на стенке артерии отложение жироподобного вещества, холестерина, приводящего к образованию бляшек атеросклеротических и атеросклероза.
- Ожирение. Риск ССО 4 степени (что это такое, рассмотрим ниже) возникает чаще всего по причине лишнего веса. Внутри сосудов и на поверхности органов может откладываться жир. Эти накопления сужают артерию, следствием чего становится нарушение кровотока в ней. На сердечно-сосудистую систему в итоге оказывается повышенная нагрузка, выпячиваются, истончаются и могут разорваться стенки сосудов, что может привести к инсульту или инфаркту.
- Прием таблеток. Сюда входит употребление препаратов, снижающих аппетит, оральных контрацептивов высокогормональных, противовоспалительных средств и некоторых других лекарств. Чаще гипертония развивается у женщин в возрасте, курящих и с лишним весом, принимающих оральные контрацептивы. При проявлении симптомов сердечно-сосудистых заболеваний нужно проконсультироваться с кардиологом или гинекологом о необходимости отмены приема гормонов.
- Чрезмерное потребление соли. Водный баланс в организме регулируется натрием. При потреблении большого количества соленых продуктов или соли, лишний натрий и лишняя жидкость задерживаются в организме, повышают давление и создают отеки. В больших дозах соль может привести к повышению давления. Тогда ставится диагноз «гипертоническая болезнь».
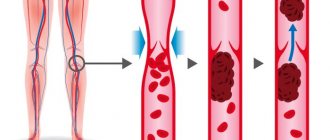
- Высокий холестерин. Повышенное содержание в крови холестерина вызывает отложения на стенках сосудов атеросклеротических бляшек. С течением времени становится более узким просвет артерии, а количество бляшек растет, результатом чего становится развитие атеросклероза. Под влиянием этой болезни поражаются сосуды большого и малого кругов кровообращения.
- Климакс. Гормоны половых желез с возрастом оказывают значительное влияние. Это называют климактерической гипертонией. Во время постменопаузы женщинам можно назначить гормональную терапию заместительную в том случае, если при приеме КОК не было гипертонии. Однако это не отменяет необходимости следить за артериальным давлением.
- Возраст. У людей с возрастом появляется риск ССО 4 степени. Что это такое, расскажем далее. Пожилые люди от 50 лет нуждаются в терапии артериального давления гораздо чаще, чем молодые, что связано с изношенностью их сердечно-сосудистой системы и частым ее подверганием атеросклерозу и другим сосудистым заболеваниям.
- Нарушенная работа эндокринной и нервной систем. В регулировке артериального давления одну из важнейших ролей играют гормоны. Наибольшее воздействие оказывают гормоны гипофиза, поджелудочной железы, щитовидки, и надпочечников. Сделать гормональный анализ стоит в случае, когда анализ крови показал нормальный уровень холестерина. Гипертоническая болезнь может быть обусловлена гормонами, если у родственников заболеваний ССС не было. При утверждении диагноза гипертонии, специалист укажет также на ближайшие лет 10 степени риска инсульта или инфаркта. Выделяется четыре степени риска, зависящие от стадии гипертонии и возможности ее развития.
Диагностика и лечение гипертонической болезни
Диагностика заболевания
Диагностика гипертонической болезни в клинике А-Медия проводится следующими методами:
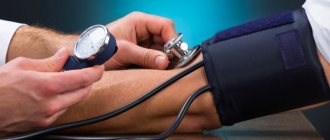
- измерение артериального давления
- ЭКГ
- суточное мониторирование ЭКГ с АД (Холтеровское мониторирование)
- эхокардиография (ЭхоКГ или УЗИ сердца)
- УЗИ брюшной полости с почками
- УЗДГ БЦА (ультразвуковая допплерография брахиоцефальных артерий и вен).
Лечегие гипертонической болезни
Лечение гипертонической болезни в нашей клинике планирует квалифицированный кардиолог только после постановки точного диагноза.
Первый шаг: наш врач примет меры, направленные на понижение артериального давления у пациента.
Дальнейшая терапия планируется индивидуально исходя из типа гипертонической болезни. Легкая и средняя форма заболевания может лечиться лекарственными препаратами. При тяжелой гипертонии всегда назначаются гипотензивные средства. Обязательным условием является модификация образа жизни.
Лечение гипертонии
В чем заключаются основные принципы терапии? Назначается прием на постоянной основе препаратов, снижающих давление. Также и медикаменты с пролонгированным действием, которые достаточно пить один раз в сутки.
Лечение сердечно-сосудистых заболеваний успешно в следующих случаях:
- При корректировке питания. При возникновении любой стадии гипертонии, пациент должен соблюдать диету. Необходимо уменьшение употребления сладкой, мучной и жирной пищи, поскольку по данным статистики чаще всего сердечно-сосудистая система страдает у полных людей. Для сохранности здоровья сосудов также нужно ограничить потребление соли. В блюда можно добавлять специи и травы, чтобы сделать их менее пресными. Питание при гипертонии (повышенном давлении) должно быть тщательно продуманным.
- Отказ от сигарет. По здоровому сосуду достаточно свободно перемещаются кровяные тельца, эритроциты, поскольку он довольно широкий. У курящих людей просвет вены или артерии сужается, что ведет к слипанию эритроцитов, в результате чего образуются комки, оседающие на стенках артерий или вен и мешающие кровообращению. С течением времени артерия и кровеносные сосуды закупорятся, что повлечет за собой летальный исход. При нарушении кровообращения в коронарных артериях, питающих сердце сосудах, развивается сердечная недостаточность. Статистика говорит, что при отказе от курения лечение медикаментами артериальной гипертонии гораздо эффективнее.
- Уменьшение волнений. Сердечно-сосудистые осложнения развиваются и по причине стресса. Выше уже упоминалось, что выброс адреналина, то есть влияние гормонов, является довольно частой причиной, вызывающей спазм сосудов. Для исправной работы сердечно-сосудистой системы необходимо по мелочам не нервничать. На должностях руководителей риск гипертонии гораздо выше, поскольку там больше стрессов, что является научно обоснованным фактом.
- Занятия физическими упражнениями. Если работа сидячая, то во время лечения необходимо постепенно увеличивать физическую нагрузку. Сердечную мышцу помогают тренировать постоянные занятия физкультурой. У людей неподготовленных появляется одышка и учащается сердечный ритм при малейшей нагрузке, в результате чего повышается АД. Для повышения эффективности лечения гипертонии нужно ежедневно уделять 10-15 минут физическим упражнениям.
- Уровень калия. Микроэлемент калий способствует нормальной работе сердца, а точнее регулирует сокращения сердечной мышцы. В том числе он участвует при образовании импульсов электрических в поддержании сердечного ритма. Нормальный ритм здорового взрослого человека 60-75 ударов/мин. Если в организме недостаточно калия, возникает аритмия, нарушения сердечного ритма сокращений. Необходимо увеличить употребление сухофруктов: абрикосовой, персиковой кураги, сушеных вишен, чернослива, изюма для здоровья сердца и увеличения эффективности лечения ССС.
- Употребление витаминов С и Е. С – витамин для укрепления стенок артерий и прочих кровеносных сосудов, а Е способствует повышению их эластичности. Для лечения сосудистой системы и сохранения здоровья сосудов, необходимо употреблять сырые фрукты и овощи. Антиоксиданты помогает сохранить и короткая термическая обработка. Питание при гипертонии (повышенном давлении) играет важную роль.
Профилактика гипертонической болезни
Для профилактики гипертонической болезни и возможных осложнений при данном заболевании кардиолог клиники А-Медия рекомендует принять следующие меры:
- отказаться от курения
- свести к минимуму употребления алкоголя
- контролировать массу тела
- обязательно иметь восьмичасовой сон
- наладить правильное питание
- ежедневно вести физическую активность.
Обратитесь в клинику А-Медия для лечения гипертонической болезни, и наш опытный кардиолог поможет вам избежать тяжелых осложнений этого заболевания и значительно улучшить качество вашей жизни.
Антиотмывочная платформа ЦБ: что она собой представляет
Основная суть изменений – создание централизованного информационного сервиса, так называемой «антиотмывочной платформы». Антиотмывочная платформа «Знай своего клиента» или KYC («Know Your Customer») представляет собой сервис для банков, через который ЦБ будет доводить до банков оценку рисков клиента.
Сведения от ЦБ РФ, полученные через платформу KYC, станут основой для определения режима работы с клиентом: открывать ли ему счет, проводить ли операции по счету и т.д., либо вовсе отказать в обслуживании.
Процедура KYC включает три основных этапа:
- идентификацию(сбор документов, подтверждающих законность деятельности контрагента);
- верификацию (проверка полученных документов);
- аутентификацию клиента (подтверждение личности клиента).
Данные процедуры автоматизированы, что позволяет мгновенно обрабатывать информацию о клиентах — юридических лицах, физических лицах и .
Как категория риска влияет на частоту проверок
| КАТЕГОРИЯ РИСКА | КАК ЧАСТО РАЗРЕШЕНЫ ПРОВЕРКИ ЛЮБОГО ВИДА |
| Чрезвычайно высокий риск | Максимальная частота проведения плановых контрольных (надзорных) мероприятий – не менее одного, но не более 2-х в год |
| Высокий или значительный риск | Средняя частота проведения – не менее одного мероприятия в 4 года и не более одного в 2 года |
| Средний и умеренный риск | Минимальная частота проведения плановых контрольных (надзорных) мероприятий – не менее одного в 6 лет и не более одного в 3 года |
Таким образом, виды и периодичность проведения плановых контрольных (надзорных) мероприятий зависит от присвоенной категории риска (ст. 25 Закона № 248-ФЗ).
Положение о виде контроля может устанавливать:
- сокращенные сроки проведения контрольных (надзорных) мероприятий;
- особенности их содержания;
- объем представляемых документов, инструментального обследования, проводимых испытаний, экспертиз и экспериментов.