© Автор: З. Нелли Владимировна, врач НИИ трансфузиологии и медицинских биотехнологий, специально для СосудИнфо.ру (об авторах)
Название патологического процесса, для которого характерно увеличение количества кровеносных или лимфатических сосудов и их изменение, пришло к нам их греческого языка («αγγείο» – сосуд, «δυσπλασία» – неправильное формирование тканей).
Ангиодисплазия может представлять собой врожденную аномалию и диагностироваться у детей, только появившихся на свет, либо дебютировать в любом возрасте (чаще преклонном) в силу различных причин, которые, как правило, остаются невыясненными (по большей части это касается болезней сосудов кишечника).
У детей данная патология нередко бросается в глаза окружающим, поскольку для своей локализации в большинстве случаев выбирает область лица или нижних конечностей, на руках и других частях тела подобные «родимые пятна» (так называют в народе врожденную сосудистую дисплазию, определяемую визуально) отмечаются реже.
Ангиодисплазия, мальформация или гемангиома?
По МКБ-10 болезнь относят к категории врожденных пороков, однако сосудистую дисплазию кишечника, выявленную у взрослых людей, специалисты определяют как приобретенную форму.
Следует заметить, что до сих пор ученые, занятые исследованием ангиодисплазии, не пришли к единому мнению в отношении применения терминологии, описывающей дефекты сосудов, признаки данной патологии и воспринимают, и трактуют по-разному, поэтому в литературе можно встретить другие названия болезни – врожденная артериовенозная мальформация или даже гемангиома.
Ангиодисплазия является результатом пороков развития кровеносных либо лимфатических сосудов на разных этапах эмбриогенеза, то есть, болезнь берет свое начало во время пребывания и формирования нового организма в утробе матери. Локализация патологического процесса может быть самой разнообразной: видимые части тела, легкие, головной мозг, конечности, желудочно-кишечный тракт и т. д.
Причиной дисплазии сосудов чаще выступают неприятности, постигшие женщину в столь ответственный период (вынашивание) или факторы риска, которые она спровоцировала сама:
- ангиодисплазия лица
Аномалии, формирующиеся на генетическом и хромосомном уровне (обычно это пороки, возникающие вследствие таких факторов риска, как возраст женщины, вредные химические вещества, полученные будущей матерью при разных обстоятельствах в первом триместре беременности);
- Инфекции вирусные и бактериальные (краснуха, цитомегаловирус, токсоплазмоз, герпес, туберкулез);
- Травмы;
- Необдуманное применение медикаментозных средств (гормональных, психотропных или антибактериальных препаратов);
- Употребление алкоголя, наркотиков (кокаин), табакокурение;
- Обменные нарушения (гормональные расстройства, сахарный диабет, эндемический зоб);
- Недостаток витаминов и микроэлементов;
- Работа во вредных условиях труда;
- Отравление угарным газом, солями тяжелых металлов (свинец);
- Несоблюдение режима питания, труда и отдыха женщиной, ожидающей появления потомства.
Все это особенно опасно в период активной закладки кровеносной и лимфатической системы. Правда, в народе бытует мнение, что розовые (красные, синие, фиолетовые, коричневые) пятна, с которыми родился малыш, возникают от того, что женщина во время беременности сильно испугалась и в страхе схватилась за какую-то часть своего тела (“упаси бог”, тронуть руками лицо и тогда ангиодисплазия лица у ребенка обеспечена?). Конечно, это не более, чем « бабские забобоны» (суеверия).
Распознавание дисплазии вен
Нередки случаи перерастания венозной во флебоангиозную дисплазию. В этом случае инвалидности не избежать. В случае сепсиса или разрыва аневризмы при венозной болезни возможен и летальный исход.
По этой причине диагностика дисплазии должна проводиться как можно раньше – при первых подозрениях на венозную недостаточность. В современной практике флебологии применяются различные тактики распознавания дисплазии глубоких вен. Поскольку наружные признаки болезни позволяют достаточно точно определить ее локализацию, в проблемной зоне проводится:
- КТ/МРТ/УЗИ;
- ангиография и другие флебологические манипуляции.
Часто для подтверждения проводят исследование мозга (МРТ).
Сложная классификация
Сосудистая дисплазия является врожденным дефектом, однако при рождении выявляется далеко не всегда, поскольку патологическому изменению может подвергаться любая из систем (артериальная, венозная, лимфатическая) и уродства могут быть глубоко спрятаны. При этом не исключается присутствие дефектов на уровне разных сосудов (гемолимфатическая мальформация) или доминирование пороков лишь в одной системе (артериальная либо венозная ангиодисплазия). В связи с этим классифицируют сосудистую дисплазию в зависимости от того, какие сосуды в большей степени подверглись патологическому изменению и, исходя из этого, выделяют несколько форм:
виды сосудистых мальформацийАртериальную (редко);
- Венозную (она имеет несколько форм и включает такой распространенный вариант, как капиллярная ангиодисплазия);
- Артериовенозную;
- Лимфатическую.
Разделяют сосудистую мальформацию и по месту расположения, например, в литературе и в жизни можно чаще других встретить понятия: ангиодисплазия лица, кишечника, нижних конечностей.
Ангиодисплазия лица, как правило, заметна с рождения, о ней будет идти речь в разделе «капиллярная ангиодисплазия».
Врожденные аномалии сосудов нижних конечностей у детей также проявляют себя практически сразу после появления на свет: образование красных пятен, кровоподтеков, вытягивание конечностей, увеличение их размеров, повышение температуры тела, постоянный плач.
ангиодисплазия кишечника
Сложнее обстоят дела с диагностикой сосудистой дисплазии кишечника – при рождении она не видна, кроме этого, многие специалисты склоняются к мысли, что патология носит приобретенный характер, правда, причины в большинстве случаев остаются, как говорится, «за кадром». Между тем, учитывая широкую распространенность патологического изменения сосудов кишечника среди взрослого населения, нельзя обойти вниманием главные симптомы данного процесса, это:
- Кровотечения из заднего прохода, усиливающиеся после физического напряжения;
- Рвота с прожилками крови;
- Примесь крови в кале;
- Боли в животе;
- Признаки анемии (бледность кожи, слабость, сонливость, раздражительность).
Однако, не вдаваясь особо в подробную классификацию, остановимся на основных, наиболее распространенных формах дисплазии сосудов.
Видео: ангиодисплазия толстой кишки
Результаты лечения
При изучении анамнеза 160 пациентов, получавших лазерное лечение до обращения в нашу клинику, была отмечена высокая частота (54% пациентов) формирования внутридермального фиброза, гипер- и атрофических рубцов в проекции винного пятна на фоне часто повторяющихся процедур СФ (в среднем 1 раз в месяц) независимо от того, «сосудистый» лазер или IPL-установка при этом использовались (рис. 1). Следует отметить, что в условиях часто повторяющихся процедур даже при адекватно подобранной дозе воздействия положительный результат не достигается, так как рубцовые ткани удерживают стенки патологических капилляров в расширенном состоянии, не давая им спадаться при последующем воздействии лазера, а количество процедур, пройденных пациентом, равняется в среднем 10–15.
Рис. 1. Пациентка, 17 лет, с капиллярной дисплазией лица, линейными гипертрофическими рубцами в области подбородка и верхней губы, появившимися в результате часто повторяющихся (каждые 4 недели) IPL-процедур. Всего пациентка перенесла 12 IPL-процедур (А). Пациент, 16 лет, с капиллярной дисплазией ската носа, век и верхней губы слева. Гипертрофические рубцы ската носа и левой щеки. Внутридермальный фиброз в проекции капиллярной дисплазии. Состояние после 10 процедур «сосудистым» лазером (578нм) (Б)
У пациентов с рубцовыми изменениями кожи вследствие агрессивных по мощности и частоте проведения процедур СФ высокоэффективным оказалось применение IPL-терапии (рис. 2). Среднее количество процедур в этой группе детей составило 6.
Рис. 2. Пациентка А., 16 лет, с капиллярной дисплазией правой щеки и верхней губы справа. Внутридермальный фиброз кожи. В анамнезе 14 процедур СФ «сосудистым» лазером (595 нм) с интервалом через каждые 3 недели (А). Состояние после 2 IPLпроцедур (Б). Получен стойкий положительный результат
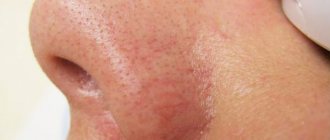
Капиллярная ангиодисплазия
Капиллярная ангиодисплазия (т.н.з. «винные пятна») – наиболее распространенный вид в группе данной патологии (до 1% от всех новорожденных «отмечены» подобным образом).
Капиллярная ангиодисплазия в классическом вариант имеет вид:
- Розоватых пятен, хотя цвет может варьировать от бледно-розового до синюшного и коричневого;
- Пятна не возвышаются над кожными покровами, однако, могут занимать весьма внушительные участки на теле.
Следует отметить, что, хотя и в редких случаях, но капиллярная ангиодисплазия способна создавать немалые проблемы жизнедеятельности всего организма, нарушая отдельные важные функции. Расширяя свои границы по мере роста человека, «родимые пятна» могут препятствовать нормальному функционированию отдельных органов (например, органов зрения – ангиодисплазия лица) либо, располагаясь в местах соприкосновения с одеждой (шея, туловище), могут кровоточить и изъязвляться.
Самое печальное, конечно, если эти «отметины» локализуются на лице, ведь они портят внешность и накладывают отпечаток на характер человека (окружающие люди могут не только останавливать свой взгляд, но еще и комментировать, применяя неприятные выражения).
К счастью, эта врожденная патология сосудов в настоящее время подчиняется лазерному лечению, которое может быть использовано у детей. В результате – девочка или мальчик впоследствии даже могут и не знать об имевшей место аномалии.
капиллярная ангиодисплазия
Сходная по внешним признакам с капиллярной ангиодисплазией гемангиома, между тем, отлична по своему происхождению. Это – доброкачественная сосудистая опухоль. Она также бывает врожденной, может формироваться в головном мозге и внутренних органах и, если выбирает поверхностное месторасположение, то в большинстве случаев возвышается над кожей (хотя это тоже совсем не обязательно).
Диагностика капиллярных, капиллярно-венозных и венозных дисплазий
Для диагностики и лечения капиллярных и капиллярно-венозных дисплазий мы применили предложенную американскими специалистами градацию «винных пятен».
1-я степень – светло-розовое пятно, состоящее из мелких редко расположенных сосудов, которые при шестикратном увеличении выглядят как дискретные кончики сосудов наподобие песчинок. Патологические капилляры расположены в глубоких слоях дермы. Данная форма патологии диагностирована у 458 детей.
2-я степень – пятно от интенсивно-розового до светло-красного цвета, при шестикратном увеличении проявляется как отдельные сосуды большого размера с существенно меньшими участками нормальной кожи между ними. Патологические сосуды расположены в глубоких и средних слоях дермы. Данная форма патологии диагностирована у 1092 пациентов.
3-я степень – отдельно расширенные сосуды, почти касающиеся друг друга и залегающие в средних слоях дермы и на границе с эпидермисом. Имелась у 1804 детей.
4-я степень – пятно от красного до фиолетового цвета, наблюдается как однородная, несколько приподнятая масса сосудов. Нормальная кожа между ними не просматривается. Патологические сосуды могут располагаться слоями во всех слоях дермы и под ней. Данная степень отмечена у 501 пациента.
5-я степень – повреждение становится узловатым и бугристым. Патологические сосуды могут располагаться слоями во всех слоях дермы и под ней. Эта степень отмечена у 34 детей.
В данной выборке детей наиболее часто встречался 3-й тип капиллярной дисплазии. Для диагностики венозных дисплазий у 303 пациентов ориентиром были результаты доплерометрии патологического участка с оценкой интенсивности кровотока и калибра патологических сосудов.
Ангиодисплазии в области лица наблюдались у 3479 детей (83%), а в области шеи – у 712 пациентов (17%). По типу патологии распределение пациентов с ангиодисплазиями в области лица и шеи было следующим: капиллярные дисплазии отмечены в 3005 случаях (71,7%); капиллярно-венозные дисплазии – в 1042 случаях (24,8%); венозные дисплазии – у 145 детей (3,5%). Следует отметить, что основное количество пациентов составили дети с поражениями двух и более анатомических зон лица. Ангиодисплазия с поражением мозговых оболочек была диагностирована у 154 детей, с поражением органа зрения – у 84 пациентов, сочетание ангиодисплазии с поражением центральной нервной системы и зрительного аппарата – у 123 пациентов.
Разные формы сосудистой дисплазии
Артериальная ангиодисплазия как изолированный вариант встречается довольно редко, преимущественно она все же наблюдается в комбинации с артериовенозной либо венозной ангиодисплазией. Клинически данная форма проявляется признаками хронической ишемии артериальных сосудов, замедлением роста нижней конечности на участке поражения и нарушением трофики тканей.
Врожденная венозная ангиодисплазия имеет клиническую картину варикозного расширения вен нижних конечностей, хронической венозной недостаточности, нарушения оттока крови и трофических расстройств. В иных случаях пигментные пятна и варикоз могут отсутствовать, однако другие признаки способны поведать о болезни:
- Снижение скорости кровотока, застой крови, увеличение венозного давления;
- Лимфостаз (отеки, увеличение объема конечности, нарушение трофики тканей);
- Повышенная потливость ног (гипергидроз);
- Утолщение рогового слоя эпидермиса и ускоренное его слущивание (гиперкератоз).
К самостоятельному виду венозной ангиодисплазии относят синдром Клиппеля-Треноне с характерным для него поражением исключительно кровеносных сосудов нижних конечностей. Однако классификация данного варианта также противоречива – специалисты опять расходятся во мнениях…
Клиническая картина артериовенозной формы (мальформации) зависит от места расположения сосудистой аномалии. Врожденные, но маленькие по размеру пороки сосудов малого круга кровообращения у детей обычно поначалу остаются незамеченными и «ждут своего часа» до начала прогрессирования. А час их «старта», как правило, совпадает с периодом полового созревания, достигая полного «расцвета» к 20 – 30 годам. И если патологическое изменение касается сосудов малого круга, степень тяжести заболевания находится в зависимости от количества сбрасываемой крови из венозной системы в артериальную. В подобных ситуациях болезнь быстро заявит о себе снижением уровня кислорода в крови – гипоксемией, которая в короткие сроки приобретет хроническую форму. Следует заметить, что клиника артериовенозных мальформаций вообще (в большинстве случаев) тяжелая:
- Повышение температуры в области поражения;
- Дрожание;
- Расширение вен, которое легко обнаружить визуально;
- Явления ишемии и изъязвления, проявляющиеся на кожных покровах;
- Болевые ощущения и периодические кровотечения.
При отсутствии лечения нередко формируется сердечная недостаточность со всеми вытекающими из нее последствиями.
Что касается артериовенозных мальформаций периферических сосудов (нижние конечности, таз, плечевой пояс), то они большей частью заметны при рождении малыша либо в самые ранние годы жизни. Пигментные пятна, варикозное расширение вен, признаки частичного гигантизма не спрячутся от «зоркого ока» родителей и врачей, наблюдающих ребенка.
Лечение капиллярных, капиллярно-венозных и венозных дисплазий
Лечение начинали с тестовой процедуры, целью которой был подбор оптимальных параметров воздействия индивидуально для каждого больного с учетом клинической формы ангиодисплазии и типа кожи. По типам проведенных процедур всех пациентов можно разделить на две большие группы – СФ и трансдермальная лазерная коагуляция длиной волны 1064 нм. Распределение пациентов по возрасту и типу проведенной манипуляции представлено в таблице 1.
Таблица 1. Распределение пациентов по возрасту и типам лазерных манипуляций
| Виды манипуляций | Возраст | Итого | ||||
| 0–1 лет | 1–4 лет | 4–7 лет | 7–15 лет | Старше 15 лет | ||
| Селективный фототермолиз лицо, шея | 841 | 1552 | 604 | 834 | 58 | 3889 |
| Трансдермальная фотокоагуляция | 78 | 93 | 59 | 69 | 4 | 303 |
| Итого: | 919 | 1645 | 663 | 903 | 62 | 4192 |
Как видно из таблицы 1, основное количество пациентов приходится на первые 4 года жизни (1645 человек) с постепенным уменьшением их к 15-летнему возрасту (62 пациента). Соответственно основной возрастной период, в который мы проводим лечение, это первые 4 года жизни.
Сама методика лечения заключается в осуществлении тестовой процедуры для подбора дозы излучения с оценкой результатов через 6 недель. Все последующие процедуры проводились с полной обработкой патологической сосудистой ткани при условии, что она не занимала больше 4% площади тела. В противном случае участки обрабатывались с двухнедельным промежутком. При проведении процедур помимо защитных очков для врача обязательным условием является применение защиты глаз пациента. На область глаз накладывают марлевые салфетки, сложенные в 8 слоев и смоченные физиологическим раствором, поверх которых помещают металлические щитки. При работе в окологлазничной области после процедуры в конъюнктивальный мешок закапывают по 1–2 капли раствора офтан катахром. Сразу после процедуры на область воздействия мы наносили мазь бепантен плюс, а для облегчения болевых ощущений на 10–15 минут прикладывали охлажденные гелевые термопакеты.
Спустя 5–10 минут после процедуры в области воздействия появляется гиперемия, незначительный отек и кровоизлияния. В последующие сутки при больших площадях обработки (более 10 см2 ) развивается умеренный отек, который редуцируется в течение последующих 24–48 часов.
Эффективность лечения оценивали количеством процедур, необходимых для достижения осветления патологического участка до цвета нормальной кожи либо до едва заметного светло-розового пятна с размытыми границами.