Повышенное давление при беременности: почему и что делать?
Высокое давление у женщин, ожидающих рождение малыша, часто встречается во врачебной практике, но далеко не все препараты от гипертонии подходят в подобном случае. Основу коррекции занимает лечебная физкультура и модификация образа жизни. Медикаментозная терапия связана с возможными рисками для будущей мамы и ребенка, поэтому решение о ее начале принимают по строгим показаниям.
Тератогенное воздействие — нарушение развития плода вследствие приема таблеток от высокого давления — возникает, преимущественно, в первом триместре беременности (до восьмой недели). Особо опасны препараты из группы ингибиторов АПФ и антагонистов рецепторов ангиотензина. Ограничение их применения связано с высоким риском поражения почек, дефектов внутриутробного развития и образования костно-мышечной ткани. Американская организация FDA запрещает ингибиторы как гипотензивное лекарство для беременных.
Для назначения адекватного лечения женщина должна разобраться в причинах повышения давления, поскольку от их характера будут зависеть действия медицинского персонала. Когда речь идет о преэклампсии или эклампсии, пациентку стоит немедленно госпитализировать в гинекологический стационар, ибо возможно быстрое развитие осложнений криза. Если больная имеет хронические заболевания, которые могут вызывать явления гипертензии, ставшей причиной усугубления состояния, нужно обратиться за консультацией к специалисту по патологии.
Основные причины повышения давления у беременных:
- гестоз или его осложнения;
- соматическая патология матери, обострившаяся во время вынашивания младенца (гипертиреоз, сахарный диабет и т. д.);
- хронический стресс;
- средняя и тяжелая формы остеохондроза шейного отдела позвоночника;
- факторы внешней среды.
В редких случаях таблетки для снижения давления у беременных приходится подбирать на длительный срок — чаще нужно выбрать препарат для быстрого эффекта. В основном предпочтения отдают средствам, влияющим на центральную нервную систему («Моксонидин» — «Физиотенс»). Дальше находят причину состояния, ибо выраженная артериальная гипертензия вызывает нарушение кислородной поддержки плода.
Масштабных исследований из-за возможных рисков ученые не проводят, поэтому сказать, какие таблетки от повышенного давления можно пить во время вынашивания ребенка, непросто. В отечественных лечебных заведениях врачи часто используют медикаменты, фактически не обладающие гипотензивным эффектом («Дибазол»). Бывают ситуации, при которых необходимо назначение средств, опасных для эмбриона. В таких случаях врачу приходится соизмерять пользу от употребления лекарства с вредом для плода.
Гипертония беременных вызывает гестоз, но бывает и наоборот. Состояние представляет собой интоксикацию, возникающую во втором-третьем триместре, которой сопутствует повышенное давление. Причину токсикоза сложно установить — имеются данные о неврогенной теории, но некоторые ученые отдают предпочтение кумуляции жидкости в ограниченных способностях сердца беременной. Выделяют простой и осложненный гестозы. При первом варианте у будущей роженицы во время осмотра не определяются признаки какой-либо органической патологии. В обратном случае врачи связывают появление токсикоза с имеющейся у женщины болезнью (осложненный гестоз). В обоих вариантах важно знать, какие таблетки от повышенного давления для беременных подойдут. Среди используемых средств:
- альфа-2-агонисты;
- спазмолитики;
- бета-адреноблокаторы;
- агонисты кальциевых каналов;
- мочегонные препараты.
Независимо от фармакологической группы, решение о назначении принимает только лечащий врач после обследования. При возникновении побочных эффектов необходимо перестать использовать препараты от давления и отправиться в больницу.
Артериальная гипертензия (АГ) беременных занимает особое место среди актуальных вопросов современной медицины. Она является составной частью как минимум двух чрезвычайно остро стоящих медико-социальных проблем: АГ в целом в популяции и репродуктивного здоровья нации в частности. В настоящее время у женщин наблюдается рост распространенности болезней репродуктивной системы и соматической патологии, которые во многом определяют увеличение числа осложнений во время беременности и родов.
АГ становится одной из наиболее распространенных форм патологии у беременных. В мире АГ наблюдается у 5-15% беременных [6, 10, 37, 39, 65], в различных регионах России — от 7 до 29% [9, 10, 17, 22, 27]. Предшествующая беременности даже мягкая АГ увеличивает риск развития преэклампсии в 2 раза, тем самым значительно ухудшая прогноз беременности и родов [2, 10]. В экономически развитых странах число случаев преэклампсии варьирует от 2 до 10%, однако этот показатель в некоторых развивающихся странах может повышаться до 18% [58, 59]. В России преэклампсия наблюдается в 6-12% случаев среди здоровых первородящих женщин, а при наличии экстрагенитальной патологии — в 20-40% [20].
Э.Г. Волкова и соавт. [4], проводившие крупное рандоминизированное исследование, изучили распространенность и структуру гипертензивных нарушений во время беременности в сроки гестации 34-39 нед у 13,8% пациенток, среди которых хроническая артериальная гипертензия (ХАГ) составила 3,6% случаев, гестационная артериальная гипертензия (ГАГ) — 8,4%, преэклампсия (ПЭ) — 1,8 %. В последние годы отмечено увеличение частоты преэклампсии и ее тяжелых форм, соответственно увеличилась доля преэклампсии в структуре материнской смертности с 9,4 до 15,6% с колебаниями по регионам от 6-8 до 29,6% [7]. В мире материнская летальность от ПЭ и эклампсии примерно составляет 14% случаев в год [57].
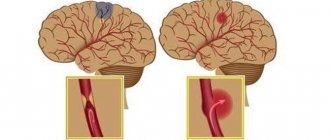
Гипертензия в период беременности существенно влияет на ее течение и исход, является основной причиной перинатальных потерь и материнской смертности. Во время беременности АГ может привести к развитию отслойки нормально расположенной плаценты, отслойки сетчатки, эклампсии с нарушением мозгового кровообращения и полиорганной недостаточности, тяжелых форм синдрома диссеминированного внутрисосудистого свертывания. Осложнениями АГ также являются прогрессирующая фетоплацентарная недостаточность и синдром задержки роста плода, а в тяжелых случаях — асфиксия и гибель плода [18].
Уровень АД при нормально протекающей беременности является достаточно стабильным показателем гемодинамики, характеризуется некоторым снижением в первой ее половине с последующим перед родами восстановлением до исходного. По данным Г.Т. Сухих, Л.Е. Мурашко [24], в группу риска, в которой вероятность развития АГ чрезвычайно велика, и в связи с этим нуждающуюся в динамическом наблюдении, попадают беременные с повышенным нормальным АД (130-139/85-89 мм рт.ст.).
Диагностика АГ в период беременности основана на общепринятых в современной терапевтической практике критериях. Критерием АГ у беременных принято считать повышение АД до 140/90 мм рт.ст. и более, измеренного, по крайней мере, 2 раза с интервалом 4-6 ч, или однократный подъем систолического АД (АДс) до 170 мм рт.ст. и (или) диастолического АД (АДд) до 100-110 мм рт.ст. [9, 10, 19, 27, 46, 56]. Диагноз АГ при беременности устанавливается с помощью сравнения с величинами АД, выявленными до наступления беременности или до 16 нед гестации [53].
Результаты отечественных и зарубежных исследований подтверждают, что ПЭ является осложнением беременности, прогрессирующим с увеличением срока гестации и требующим досрочного родоразрешения по состоянию беременной, что ведет к рождению глубоко недоношенных детей, увеличивая перинатальную заболеваемость и смертность [37, 50, 52, 53, 58].
Беременные, страдающие ХАГ, в частности гипертонической болезнью (ГБ), имеют более благоприятный прогноз по сравнению с пациентками, беременность которых осложнилась преэклампсией. Хроническое повышение АД, не приводящее к поражению органов-мишеней, при стабильных уровнях, как правило, оказывает значительно меньшее выраженное отрицательное влияние на состояние беременной и плода, чем ПЭ. Как утверждают большинство авторов, в данном случае степень тяжести и стадия ГБ будут оказывать основное влияние на течение беременности и родов [9, 10, 29, 37, 48].
Таким образом, дифференцированный подход к ведению беременных с ПЭ и ХАГ необходим, так как позволяет пролонгировать беременность у пациенток с АГ. Адекватное ведение беременных данной группы позволяет снизить частоту развития осложнений и улучшить постнатальные исходы у них [3, 9, 10].
Большинство исследований, проведенных в нашей стране и за рубежом, оставляют целый ряд нерешенных вопросов в отношении тактики ведения беременных с АГ. При принятии решения о начале антигипертензивной терапии у беременных необходимо определить форму АГ, степень ее тяжести, потенциальный риск поражения органов-мишеней и наличие или отсутствие предшествующей патологии сердечно-сосудистой системы [23, 28, 51, 55].
До сих пор не существует единых стандартов антигипертензивной терапии у беременных. С одной стороны, это связано с отсутствием достаточной доказательной базы по эффективности и безопасности антигипертензивной терапии в период гестации и лактации. С другой стороны, этические нормы являются препятствием для проведения крупных клинических рандомизированных плацебо-контролируемых исследований у беременных.
Ряд авторов считают, что антигипертензивная терапия обеспечивает надежный контроль АД, возможно, препятствуя присоединению (нарастанию) тяжести ПЭ, тем самым увеличивает срок пролонгирования беременности и снижает материнскую и перинатальную заболеваемость и смертность [44, 54, 60].
По данным Г.Т. Сухих, Л.Е. Мурашко [24], терапия зависит от гестационного срока, наличия дополнительных факторов риска у матери или плода. При неосложненном течении АГ I и II стадии возможно ограничиться рядом немедикаментозных мероприятий, прежде всего организацией лечебно-охранительного режима. Фармакотерапия антигипертензивными препаратами показана при АД 150/95 мм рт.ст. и выше. При наличии у матери с ХАГ поражения органов-мишеней или тяжелых сопутствующих заболеваний, которые могут влиять на прогноз, а также при присоединении ПЭ либо при раннем, до 28-й недели беременности развитии ГАГ, антигипертензивные препараты назначают при АД 140/90 мм рт. ст. и выше.
У беременных с тяжелой ХАГ в I триместре без проведения антигипертензивной терапии в 50% случаев наблюдается потеря беременности, отмечается значительная материнская летальность [24]. Антигипертензивная терапия снижает частоту развития сердечно-сосудистых осложнений у беременной, однако многоцентровые клинические исследования не доказали, что лекарственная терапия при ГБ предупреждает развитие ПЭ [24].
Целевой уровень АД у беременных с ГБ и ПЭ — 140/90 мм рт.ст. [24]. Антигипертензивная терапия предупреждает резкие колебания АД, которые могут привести к отслойке плаценты, гипертонической энцефалопатии, цереброваскулярным расстройствам [29]. По данным В. Sibai [56], адекватная антигипертензивная терапия снижает частоту развития инсультов и сердечно-сосудистых осложнений у беременных с АДд выше 105 мм рт. ст.
Ряд зарубежных авторов, в том числе Американское общество акушеров и гинекологов [30], считают, что начинать антигипертензивную терапию у беременных необходимо при уровне АДд ≥ 105 мм рт.ст. [56].
Европейское общество гипертензии и Комитет экспертов Европейского общества кардиологов (2003) рекомендуют следующие критерии назначения антигипертензивной терапии беременным [66]:
— с любой формой ПЭ при уровне АДс 140 и/или АДд 90 мм рт.ст.;
— при ХАГ, сопровождающейся поражением органов-мишеней, вторичных гипертензиях и ГАГ критерием назначения антигипертензивной терапии является АДс 150 и/или АДд 95 мм рт.ст.;
— при ХАГ, не сопровождающейся поражением органов-мишеней, антигипертензивную терапию начинают при АДс 160 и АДд 110 мм рт.ст.
K. Coppage и B. Sibai [35] считают, что целесообразно стабилизировать среднее АД (среднее АД = АДд+(АДс–АДд)/3 мм рт.ст.) на уровне от 105 до 126 мм рт.ст., при этом АДд не должно быть выше 105 мм рт.ст. [56].
По данным В.Н. Серова [19], J. Delmis [36], M. Caetano и соавт. [34], нецелесообразно снижать АДд до менее 90 мм рт.ст. и избегать медикаментозную гипотонию, так как это может привести к срыву ауторегуляции мозгового кровообращения, ишемии внутренних органов, в том числе плаценты [36, 56]. По данным М.А. Репиной [15], падение АДд до 60-70 мм рт.ст. у беременных с АГ значительно повышает риск гибели плода.
Согласно седьмому докладу Объединенного национального комитета по предотвращению, обнаружению, оценке и лечению «высокого АД» [61], не существует убедительных данных о преимуществах проведения антигипертензивной терапии у женщин с мягкой АГ (АД = 140-159/90-99 мм рт.ст.), поскольку частота развития таких осложнений, как отслойка плаценты, присоединение ПЭ, гипертоническая энцефалопатия, острое нарушение мозгового кровообращения встречается крайне редко. В этой группе необходимо использовать немедикаментозные способы лечения [9, 10, 29, 36, 40, 56, 61, 63].
Спектр антигипертензивных лекарственных средств, возможных для использования во время беременности, ограничен. Препараты, применяемые при беременности, должны быть безопасными для эмбриона и плода, не должны существенно влиять на нормальное течение беременности и родов и отрицательно влиять на процесс адаптации новорожденного.
Многие современные препараты с доказанной эффективностью имеют противопоказания к использованию при беременности. В России эти ограничения еще значительнее, так как в нашей стране в настоящее время не зарегистрированы некоторые лекарственные средства, широко используемые в качестве препаратов для лечения АГ беременных за рубежом (лабеталол, гидралазин для парентерального применения). В то же время в арсенале лекарственных средств для лечения АГ в период беременности во всех странах есть лекарственные препараты, которые не отвечают современным требованиям. Их применяют при лечении АГ в период беременности в связи с тем, что доказаны их безопасность для плода и отсутствие негативного влияния на дальнейшее развитие ребенка. Именно таким препаратом является метилдопа — препарат, который не только широко используется при лечении АГ беременных, но и признается средством выбора в большинстве стран [38].
В Российской Федерации при беременности разрешено использование следующих антигипертензивных препаратов (приказ Минздравсоцразвития РФ от 10.04.2006 г. № 267) [8, 12, 14, 16]:
Метилдопа — центральный α2-адреноблокатор, гипотензивное средство центрального действия. В соответствии с классификацией FDA относится к классу B и в большинстве стран считается препаратом первого ряда при лечении АГ беременных. Его активные метаболиты в центральной нервной системе способствуют снижению АД за счет замещения эндогенного дофамина в дофаминергических окончаниях, угнетения процесса дофа-декарбоксилирования при синтезе норадреналина, стимуляции пресинаптических тормозных α2-рецепторов (уменьшение симпатического тонуса), уменьшения активности ренина в плазме крови. Гипотензивное действие связано со снижением минутного объема, частоты сердечных сокращений, а позднее и уменьшением общего периферического сопротивления сосудов. Выбор основан на результатах длительного опыта применения препарата в период гестации, продемонстрировавшего безопасность препарата для матери, плода и новорожденного. Доза: 250 мг 2-4 раза в сутки, но не более 3 г/сут.
Клонидин — стимулятор центральных α2-адренорецепторов. Является антигипертензивным средством, действие которого связано с влиянием на нейрогенную регуляцию сосудистого тонуса. Снижает импульсацию в симпатическом звене периферической нервной системы, одновременно повышает тонус блуждающих нервов.
Выраженная и стойкая гипотензия является результатом снижения сердечного выброса, уменьшения частоты сердечных сокращений (ЧСС) и общего периферического сопротивления сосудов, в том числе сосудов почек.
Препарат оказывает выраженное седативное, а также некоторое анальгезирующее действие. По инструкции Фармацевтического комитета РФ, применение при беременности возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. В соответствии с FDA относится к классу С, может использоваться в III триместре беременности, но не имеет преимуществ перед другими антигипертензивными препаратами. При использовании в ранние сроки беременности выявлена эмбриотоксичность. Кроме того, отмечены расстройства сна у детей, чьи матери получали во время беременности клонидин. Доза: 0,1 мг 2 раза в сутки — начальная доза, 0,2-1,2 мг/сут в 2-4 приема, но не более 2,4 мг/сут.
Мнения относительно безопасности и эффективности блокаторов медленных кальциевых каналов при лечении АГ в период беременности неоднозначны. Комитет экспертов Европейского кардиологического общества по ведению беременных с сердечно-сосудистыми заболеваниями обращает внимание, что при использовании блокаторов кальциевых каналов при АГ в период беременности не отмечено ни отрицательного влияния, ни позитивного воздействия на прогноз беременности и родов. По этой причине ряд авторов рекомендуют использовать блокаторы кальциевых каналов для лечения беременных с острой и хронической АГ в тех случаях, когда они рефрактерны к терапии метилдопой или β-адреноблокаторами либо существуют противопоказания к использованию указанных препаратов. В то же время в рекомендациях Европейского общества гинекологов и Европейского общества кардиологов [66] блокаторы кальциевых каналов представлены как препараты второго ряда. Авторами документа отмечено, что в лечении АГ беременных блокаторы кальциевых каналов, вероятно, более эффективны, чем β-адреноблокаторы. Существует настороженность по поводу потенциального риска тератогенных эффектов блокаторов кальциевых каналов, так как кальций активно участвует в процессах органогенеза. В эксперименте дилтиазем вызывал тератогенный эффект и индуцировал выкидыши. Однако в клинических исследованиях не выявлено повышения частоты развития врожденных аномалий на фоне терапии блокаторами кальциевых каналов. Данные небольшого ретроспективного исследования показали, что нифедипин и верапамил не вызывали повышения частоты развития врожденных аномалий у детей, матери которых принимали препарат в I триместре беременности. Многоцентровое проспективное когортное исследование, результаты которого были опубликованы в 1996 г., подтвердило отсутствие тератогенного эффекта при применении блокаторов кальциевых каналов в I триместре беременности.
Верапамил — блокатор медленных кальциевых каналов, из ряда фенилалкиламинов. Верапамил снижает ток ионов кальция по медленным каналам и содержание ионов кальция в клетке. Снижая сосудистое сопротивление, верапамил вызывает расширение коронарных и периферических сосудов. В высоких дозах верапамил снижает сократимость миокарда, не оказывая существенного влияния на минутный объем сердца, так как снижение общего периферического сопротивления сосудов вызывает снижение постсистолического объема сердца. Препарат оказывает избирательное воздействие на проводимость в сердце — тормозит спонтанную активность и подавляет проводимость синусно-предсердного узла. Нормальный интервал РQ увеличивается редко. По инструкции Фармацевтического комитета РФ, при беременности назначение возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. По классификации FDA относится к классу C. Доза: 40 мг 3 раза в сутки.
Амлодипин — блокатор медленных кальциевых каналов, из ряда дигидропиридинов. Оказывает антигипертензивное, антиангинальное, спазмолитическое и сосудорасширяющее действие. Блокирует поступление ионов кальция через клеточные мембраны в гладкие мышечные клетки миокарда и сосудов. Механизм гипотензивного действия обусловлен прямым расслабляющим влиянием на гладкие мышцы сосудов. Антиангинальный эффект препарата обусловлен, во-первых, его способностью расширять периферические артериолы, что приводит к снижению общего периферического сопротивления сосудов. Уменьшение нагрузки на сердце приводит к снижению потребности миокарда в кислороде. Во-вторых, под действием препарата за счет расширения коронарных артерий увеличивается поступление кислорода в миокард (особенно при вазоспастической стенокардии). Амлодипин обладает антиатеросклеротической, антитромботической активностью, повышает скорость клубочковой фильтрации, вызывает слабое натрийуретическое действие. При диабетической нефропатии не увеличивает выраженность микроальбуминурии. По инструкции Фармацевтического комитета РФ по применению, при беременности использование возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. По классификации FDA относится к классу C. Доза: 5 мг 1 раз в сутки.
Нифедипин — блокатор медленных кальциевых каналов, из ряда дигидропиридинов. Обладает антиангинальной и антигипертензивной активностью. В основе действия препарата лежит способность задерживать проникновение ионов кальция в клетки миокарда и гладкие мышечные клетки кровеносных сосудов по «медленным» каналам клеточных мембран. Под влиянием препарата расширяются коронарные сосуды, улучшается коронарное кровообращение, уменьшается расход кислорода в миокарде. Препарат вызывает также артериальную вазодилатацию, уменьшает общее периферическое сопротивление сосудов и снижает АД. Нифедипин не оказывает угнетающего влияния на проводящую систему сердца. Усиливает почечный кровоток, вызывает умеренный натрийурез. Отрицательное хроно- и инотропное действие перекрывается рефлекторной активацией симпатикоадреналовой системы и увеличением ЧСС в ответ на периферическую вазодилатацию. По инструкции Фармацевтического комитета РФ, применение нифедипина при беременности возможно. По классификации FDA относится к классу C. Доза: 30-60 мг/сут на 1 прием (для нифедипина продленного действия).
К настоящему времени опубликовано много сообщений об эффектах β-адреноблокаторов при лечении АГ в период беременности, и в большинстве из них указывается на успешное использование препаратов этой группы. Данные нескольких рандомизированных клинических исследований в целом свидетельствуют, что β-адреноблокаторы эффективны и безопасны в качестве антигипертензивной терапии АГ беременных. Существует, однако, мнение, что назначенные в ранние сроки беременности β-адреноблокаторы, особенно атенолол и пропранолол, могут вызывать задержку развития плода в связи с повышением общего сосудистого сопротивления. В то же время в плацебо-контролируемом исследовании при применении метопролола не получено данных, указывающих на отрицательное влияние препарата на развитие плода. Результаты метаанализа по сравнительному изучению β-адреноблокаторов и метилдопы (13 клинических исследований) свидетельствуют о сопоставимости препаратов как в отношении эффективности, так и безопасности [42].
Пропранолол — неселективный β-адреноблокатор, обладает гипотензивным, антиангинальным, антиаритмическим, утеротонизирующим свойствами. Блокирует β1- и β2-адренорецепторы, оказывает мембраностабилизирующее действие. Угнетает автоматизм синусно-предсердного узла, подавляет возникновение эктопических очагов в предсердиях, AV-соединении, желудочках (в меньшей степени). Уменьшает скорость проведения возбуждения в AV-соединении по пучку Кента, преимущественно в антероградном направлении. Урежает ЧСС, уменьшает силу сердечных сокращений и потребность миокарда в кислороде. Понижает сердечный выброс, секрецию ренина, АД, почечный кровоток и скорость клубочковой фильтрации. Подавляет реакцию барорецепторов дуги аорты на понижение АД. По инструкции Фармацевтического комитета РФ, применение пропранолола при беременности возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. По классификации FDA относится к классу C. Доза: 10-20 мг 3-4 раза в сутки.
Атенолол — селективный β-адреноблокатор, оказывает антиангинальное, антигипертензивное и антиаритмическое действие. Уменьшает автоматизм синусного узла, урежает ЧСС, замедляет АV-проводимость, снижает сократимость миокарда, потребность миокарда в кислороде. Уменьшает возбудимость миокарда. При применении в средних терапевтических дозах оказывает менее выраженное влияние на гладкую мускулатуру бронхов и периферических артерий, чем неселективные β-адреноблокаторы. По инструкции Фармацевтического комитета РФ, по применению при беременности, разрешен к использованию с осторожностью. По классификации FDA относится к классу C. Доза 50 мг 1 раз в сутки.
Небиволол — селективный β-адреноблокатор, кардиоселективный β-адреноблокатор третьего поколения с вазодилатирующими свойствами. Оказывает гипотензивное и антиангинальное действие. Оказывает мягкое вазодилатирующее действие за счет модуляции высвобождения релаксирующего фактора (NO) из эндотелия сосудов. В настоящее время доказано, что NO регулирует сосудистый гомеостаз и поддерживает нормальный базальный тонус сосудов, нормализуя реактивность сосудов и уровень АД. Обладая антиагрегантным свойством и уменьшая адгезию тромбоцитов, оказывает антитромботический эффект. Кроме того, препарат оказывает ангиопротекторный и антиатеросклеротический эффект. Снижает ЧСС и АД в состоянии покоя и при нагрузке, уменьшает конечное диастолическое давление в левом желудочке, снижает общее периферическое сопротивление сосудов, улучшает диастолическую функцию сердца (снижает давление наполнения), увеличивает фракцию выброса. Согласно инструкциям Фармацевтического комитета РФ, применение его при беременности возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. По классификации FDA относится к классу C. Доза: 5 мг/сут.
Бетаксолол — селективный β-адреноблокатор, β1-адреноблокатор без внутренней симпатомиметической активности. В высоких дозах оказывает слабо выраженное мембраностабилизирующее действие. При применении в терапевтических дозах не угнетает сердечную деятельность. Оказывает гипотензивное действие, предупреждает повышение АД. Не влияет на метаболизм углеводов и липидов, не уменьшает бронходилатирующее действие β2-адреномиметиков, не снижает экскрецию натрия. По инструкции Фармацевтического комитета РФ, при беременности применение возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. По классификации FDA относится к классу C. Доза: 20 мг 1 раз в сутки.
Лабеталол — β-адреноблокатор, оказывающий одновременно α1-адреноблокиющее действие. Сочетание β-адреноблокирующего и периферического вазодилататорного действия обеспечивает надежный антигипертензивный эффект. Препарат существенно не влияет на величину сердечного выброса и ЧСС. За рубежом лабеталол широко используется как препарат замены при неэффективности или непереносимости препарата выбора — метилдопы при умеренной АГ у беременных и, как средство второго ряда при тяжелой АГ. Привлекательность лабеталола повышается благодаря тому, что у него слабо по сравнению с β-блокаторами выражена способность проникать через плаценту. Вместе с тем безопасность лабеталола изучена в меньшей степени, чем метилдопа. В России лабеталол отсутствует в аптечной сети. Он относится к препаратам класса C по FDA. Доза: 400-800 мг на 2-3 приема в сутки.
Нитроглицерин — периферический вазодилататор с преимущественным влиянием на венозные сосуды. Антиангинальное средство. Механизм действия связан с высвобождением активного вещества оксида азота в гладкой мускулатуре сосудов. Под влиянием нитроглицерина артериолы и прекапиллярные сфинктеры расслабляются в меньшей степени, чем крупные артерии и вены. Это частично обусловлено рефлекторными реакциями, а также менее интенсивным образованием NO из молекул активного вещества в стенках артериол. Действие нитроглицерина связано, главным образом, с уменьшением потребности миокарда в кислороде за счет уменьшения пред- и после нагрузки (уменьшение общего периферического сопротивления сосудов). Способствует перераспределению коронарного кровотока в ишемизированные субэндокардиальные области миокарда. Снижает давление в малом круге кровообращения. По инструкции Фармацевтического комитета РФ, применение нитроглицерина при беременности возможно, если ожидаемый эффект терапии превышает потенциальный риск для плода. По классификации FDA относится к классу C. Доза: 0,5 мг под язык или 1% раствор внутривенно капельно до нормализации состояния.
Антигипертензивные препараты влияют не только на беременную, но и на плод и, к сожалению, не всегда благоприятно. Все антигипертензивные препараты в той или иной степени проникают через плаценту и потенциально способны оказывать нежелательное влияние на плод, новорожденного и/или дальнейшее развитие ребенка [33, 40, 46, 47, 55, 56, 64].
Согласно крупному многоцентровому исследованию, опубликованному в New England Journal of Medicine в 2006 г. у детей, рожденных от матерей, которые принимали ингибиторы ангиотензинпревращающего фермента (ИАПФ) в I триместре беременности, повышен риск развития врожденных пороков. Препараты этой группы уже запрещены для использования во II и III триместрах беременности в связи с высоким риском задержки развития плода, развития маловодия, костных дисплазий с нарушением оссификации свода черепа и укорочением конечностей, респираторного дистресс-синдрома, гипотензии, гипоплазии легких, дисгенезии почек, острой почечной недостаточности и гибели плода или новорожденного. Данные исследования являются первым свидетельством тератогенного эффекта ИАПФ при их приеме во время I триместра беременности, который считался безопасным. Это делает нежелательным назначение ИАПФ женщинам детородного возраста. В инструкции к препаратам данной группы отмечено, что их прием должен быть прекращен, как только установлена беременность.
β-адреноблокаторы, в частности атенолол, оказывают выраженное воздействие на маточно-плацентарный кровоток и гемодинамику плода [51]. В США и Европе было проведено несколько рандомизированных исследований, показавших, что применение атенолола у беременных с ГБ при зачатии и/или в I триместре беременности приводит к задержке роста плода, однако этого не отмечено при назначении блокаторов кальциевых каналов. Следует отметить, что в этих же исследованиях не был выявлен синдром задержки роста плода у беременных с ГБ, не получавших антигипертензивные препараты [32, 53, 56].
Зарубежные и отечественные клинические исследователи не выявили повышения частоты развития врожденных аномалий у беременных с ГБ, получавших центральные вазодилататоры (метилдопа) или блокаторы кальциевых каналов (нифедипин) во время беременности, включая I триместр [5, 26, 31, 32, 39, 41, 43, 45, 62, 64].
Однако согласно рандомизированному исследованию, проведенному D. Hall и соавт. [43], резкое снижение АД на фоне приема нифедипина или клонидина может приводить к значительному снижению притока крови к межворсинчатому пространству и, тем самым, к развитию острой или усугублению хронической плацентарной недостаточности [18, 34, 36].
Лечение клонидином не следует прекращать внезапно, так как это может привести к развитию гипертонического криза (синдром отмены). Перед отменой клонидина необходимо в течение 7-10 дней постепенно понижать дозы. При развитии синдрома отмены надо сразу вернуться к приему клонидина и в дальнейшем отменять его постепенно, заменяя другими антигипертензивными средствами. Кроме того, длительный прием клонидина может привести к гипертензивному кризу у новорожденного по типу синдрома отмены, что проявляется грубой неврологической симптоматикой, схожей с таковой при травматическом повреждении ЦНС [29].
Было установлено, что задержка развития плода обусловлена не эффектом, специфичным для β-адреноблокаторов, а выраженной гипотензией, возникающей в ходе терапии любым антигипертензивным препаратом [49, 63].
В настоящее время ведется дискуссия о снижении или даже отмене дозы антигипертензивных препаратов, используемых до беременности, ввиду негативного влияния на плод [9, 10, 25, 59].
Известно, что на фоне беременности центральная и периферическая гемодинамика претерпевают целый ряд изменений. Появляется незначительная тахикардия, увеличивается минутный объем крови. Это обусловлено появлением «третьего круга кровообращения»: матка-плацента-плод, в котором необходимо поддерживать адекватный кровоток [1].
С первых недель физиологической беременности и до конца I триместра отмечается снижение АД, особенно систолического [1, 9]. Это происходит вследствие значительного снижения сосудистого тонуса. К концу I триместра АД достигает своего минимума и на протяжении II триместра не меняется, оставаясь стабильным. По сравнению с уровнем АД до беременности АДс снижается на 10-15 мм рт. ст., диастолическое — на 5-15 мм рт. ст [56]. В III триместре АД повышается и к моменту родов достигает уровня АД до беременности или даже на 10-15 мм рт.ст. выше [1, 56].
Подобная динамика АД характерна и для женщин, страдающих ХАГ: в I триместре АД остается практически на исходном уровне, постепенно снижается и достигает своего минимума во II триместре, в III триместре АД снова поднимается, что часто расценивается как признак ПЭ [29]. Учитывая изложенное, необходимо учитывать, что назначение антигипертензивных препаратов может привести к значительному снижению АД у беременных с ХАГ, что приведет к нарушению маточно-плацентарной перфузии.
Антигипертензивные препараты не следует назначать с 3-й по 12-ю неделю беременности (период органогенеза плода), за исключением случаев, когда существует угроза жизни беременной. Цифры АД ≥ 170 /110 мм рт. ст. являются общепризнанным критерием риска инсульта или эклампсии. Целесообразность лечения при более низком АД является спорной [14].
Повышение АД может быть проявлением компенсаторных реакций организма при ГБ и направлено на усиление притока крови к межворсинчатому пространству, что возможно обусловлено формированием плаценты в неблагоприятных условиях, а именно на фоне высокого АД, т.е. наличием плацентарной недостаточности [9, 10].
Неадекватное назначение антигипертензивной терапии или неправильный подбор дозы препаратов может привести к снижению АД, что повлечет за собой тканевую ишемию, нарушение маточно-плацентарного кровообращения и гемодинамики плода, формирование или усугубление плацентарной недостаточности и вызовет задержку роста плода, что приведет к повышению перинатальной заболеваемости и смертности [11, 13, 45, 63].
О.В. Макаров и соавт. [10], считают, что контроль за эффективностью антигипертензивной терапии необходимо осуществлять не только с помощью оценки уровня АД, но и с помощью допплеровского исследования, отражающего характер кровотока в маточно-плацентарном комплексе. В своих исследованиях авторы показали, что при нарушении кровотока в маточно-плацентарном комплексе у беременных с ХАГ, получающих антигипертензивную терапию, а именно при уровне систоло-диастолического отношения (СДО) в маточных артериях ≥2,4 и/или СДО в артерии пуповины ≥3,0 дозу антигипертензивных препаратов необходимо корригировать, если это не угрожает состоянию беременной. При повышении АД>155/99 мм рт.ст. следует проводить антигипертензивную терапию.
При нарушении кровотока в маточно-плацентарном комплексе у беременных с ПЭ необходимо своевременно решать вопрос о досрочном родоразрешении (приоритетная справка на получение патента на изобретение «Способ коррекции дозы антигипертензивных препаратов у беременных с артериальной гипертензией», регистрационный номер 115435/14(021068) от 12.03.2009 г.).
Можно предположить, что изменения гемодинамики плода при неадекватной агрессивной антигипертензивной терапии, приводящей к значительному снижению АД, подобны таковым при АГ у беременных, при которой происходят значительные изменения центральной и внутрисердечной гемодинамики плода, практически аналогичные изменениям при хронической внутриутробной гипоксии [21].
Таким образом, проблема АГ во время беременности остается актуальной и нерешенной. Если при ПЭ единственным патогенетически обоснованным методом лечения является родоразрешение, то при ХАГ пролонгирование беременности возможно при адекватном ведении и рациональной терапии. При назначении антигипертензивной терапии контроль за ее эффективностью необходимо осуществлять не только по уровню адекватности снижения АД, но и по сохранению на должном уровне маточно-плацентарной перфузии. Поиск критериев назначения антигипертензивной терапии у беременных с различными формами АГ, ее положительной и отрицательной сторон, влияния на беременную и плод являются одним из основных вопросов в современном акушерстве и кардиологии.
Альфа-2-агонисты центрального воздействия
Понижают давление при беременности препараты на основе метилдопы из группы альфа-2-агонистов. Особо популярны они стали в конце 70-х годов предыдущего столетия. За все это время не было выявлено ни одного случая нанесения вреда матери или ребенку.
Подобные лекарства влияют непосредственно на головной мозг. Такое воздействие быстро расширяет сосуды и снижает интенсивность сердечных сокращений. Побочные эффекты встречаются крайне редко. Среди них наиболее распространенные:
- артериальная гипотензия;
- сухость в ротовой полости;
- сонливость.
Кроме основного препарата с одноименным названием «Метилдопа», часто назначают при беременности «Допегит». Оба средства применяют при повышенном давлении как медикаменты первой линии.
Гипотония
Состояние, проявляющееся пониженным уровнем кровяного давления. Гипотензия опасна снижением скорости кровотока, из-за чего малыш может получать недостаточное количество крови, соответственно, и кислорода, и питательных веществ. Длительная гипоксия плода чревата самопроизвольными абортами, преждевременным родоразрешением. Со стороны матери опасность представляет развитие коллапса – внезапной сердечно-сосудистой недостаточности, которая сопровождается критически низким АД и потерей сознания.
Причинами гипотонии считаются наличие вегетососудистой дистонии и анемии в анамнезе, стресс, кровотечение и выраженное обезвоживание организма. Проявляется состояние головной болью, ощущением нехватки воздуха, приступами тошноты, шумом в ушах, снижением работоспособности. Возникает головокружение, потемнение в глазах, снижение остроты зрения, сонливость.
Коррекция состояния
Принимать лекарственные препараты для поднятия давления при беременности не стоит. Рекомендуется нормализовать ночной сон, физическую активность, уделять больше времени прогулкам на свежем воздухе, разрешен контрастный душ. Суточное количество потребляемой соли можно немного увеличить, но при условии отсутствия склонности к образованию отеков.
Можно пить кофе с молоком, зеленый горячий чай. Есть необходимо часто, но маленькими порциями. Рацион питания следует обогатить ягодами, овощами и фруктами, свежеприготовленными соками, морсами. И также специалисты делают акцент на эффективности проведения дыхательной гимнастики и ароматерапии.
Спазмолитические лекарства
Спазмолитики применяют для снижения тонуса гладких мышц. За счет оказанного воздействия расслабляются сосуды, матка и кишечник: все, где имеется подобная мускулатура. На этом фоне улучшается кровообращение в плаценте и падает артериальное давление. В некоторых случаях назначение таких веществ весьма оправдано, особенно когда гипертоническая атака вызвана резким спазмом сосудистых стенок. Побочные эффекты препаратов:
- тошнота, вплоть до рвоты;
- сбои в ритме сна;
- сильная головная боль.
Какие таблетки можно пить при беременности из группы спазмолитиков? Список ниже:
- «Но-шпа»;
- «Папаверин»;
- «Дротаверин».
Тщательные исследования о влиянии спазмолитиков на организм будущих мам сложно найти. Однако имеются сведения, полученные в ходе экспериментов над животными, что «Папаверин» отрицательно влияет на плод. Оценивать возможный риск и потенциальную пользу должен врач, ориентируясь на состояние пациентки.
Профилактика гипертонии у беременной
Чтобы избежать гипертонии во время беременности, женщина должна тщательно следить за своим образом жизни. Для этого необходимо:
- Контролировать массу своего тела;
- Употреблять пищу, богатую белками и микроэлементами;
- Отказаться от вредных привычек, кофе и крепкого чёрного чая;
- Следить за режимом сна, отдыха и питания;
- Ограничить употребление соли и жидкостей.
Если гипертония была диагностирована до беременности и есть назначение врача, то нельзя самостоятельно отменять препараты и менять дозировки. Также следует избегать стрессовых ситуаций и выполнять ряд несложных физических упражнений (если нет противопоказаний). При первой стадии прогнозы, как правило, благоприятные. Если болезнь приобрела тяжёлую форму, то максимально уберечь себя и малыша от негативных последствий помог
Агонисты кальциевых каналов
Особенность блокаторов кальциевых каналов в быстром эффекте и длительном действии. Их влияние разрешает снизить интенсивность сердечных сокращений и расширить сосуды. Относятся агонисты кальция к медикаментам первой линии. «Нифидипин» — один из самых часто назначаемых препаратов для снижения давления у беременной. Влияние на плод возможно, но в меньшей степени, чем при применении ингибиторов АПФ или сартанов. Список побочных эффектов выглядит таким образом:
- артериальная гипотензия;
- ощущение жара во всем теле;
- сбои в сердечном ритме;
- головные боли.
Сопутствующие симптомы
Для измерения артериального давления требуется специальное устройство – тонометр. Но далеко не у всех он есть, поэтому важно научиться распознавать повышение давления по внешним признакам. В первую очередь, необходимо обратить внимание на следующие симптомы:
- сильное головокружение;
- общая слабость организма, перепады настроения;
- образование красный пятен по телу (преимущественно они возникают в районе груди);
- головная боль;
- шум в ушах;
- приступы тошноты и рвоты, которые беременные часто списывают на токсикоз.
Появление хоть одного из вышеперечисленных симптомов должно стать поводом для незамедлительного обращения к специалисту. Игнорировать эти признаки во время беременности нельзя.
Мочегонные средства
Медикаменты из группы диуретиков при гипертонии принимают, но лишь под контролем врача, поскольку они нарушают кровообращение в плаценте и вызывают дисфункцию почек. Конечно, при кризе и нарастающем скоплении жидкости сложно обойтись без их применения. «Фуросемид» («Лазикс») используют при генерализированных отеках, тяжелой сердечной недостаточности и легочной гипертензии. В этой группе медикаментов выделяют наиболее безопасные:
- «Гидрохлортиазид». Его редко используют как лекарство при гипертонии во время беременности из-за высокой вероятности нанесения вреда ребенку;
- «Индапамид» применяют крайне редко;
- «Маннитол» вводят после тест-дозы в 30 г, контролируя количество мочи на протяжении двух часов. Достаточным диурезом считают 700-900 мл. При неэффективности повторяют схему «Лазикс»-«Маннитол» по очереди. Доза «Фуросемида» составляет в таком случае 20 мг во внутривенном варианте.
Гипертония при беременности: нормы и отклонения
Каждая женщина должна знать своё обычное артериальное давление (АД). У кого-то оно может быть ниже показателя в 120/80, у кого-то чуть выше.
Посещая своего ведущего гинеколога, вам каждый раз измеряют давление. Разумеется, подобные манипуляции совершаются неспроста, — чрезмерно высокое давление способно сигнализировать о неблагоприятном состоянии пациенты и плода.
Норма АД во время беременности варьируется в пределах 100/60-140/90. Увеличение этого показателя на 15% демонстрирует следующую картину:
- кровеносные сосуды сужаются
- происходит чрезмерная нагрузка на сердечную мышцу
- плод перестаёт расти из-за нехватки кислорода
- может развиться плацентарная недостаточность
- зафиксированы случаи отслойки плаценты на ранних сроках.
Магнийсодержащие препараты
Препараты на основе магния используют в акушерской практике давно. Их нельзя относить к гипотензивным средствам, поскольку подобного действия они не оказывают. Но благодаря влиянию на нервную систему, лекарства обладают такими эффектами, что косвенно сбивают давление у беременных:
- общеуспокоительный эффект;
- нормализация баланса микроэлементов и минералов.
Побочных эффектов у магнийсодержащих препаратов немного, среди них выделяют наиболее часто встречающиеся:
- раздвоенное изображение перед глазами (диплопия);
- чувство жара, разливающееся по всему телу;
- тошнота вплоть до рвоты;
- снижение скорости реакции.
Какие таблетки от давления можно принимать из группы магнийсодержащих медикаментов, должен рассказать лечащий врач. Чаще всего он выписывает:
- «Магнефар»;
- «Магналек»;
- «Медивит магний +В6».
В ходе исследований не выявили ни одного случая отрицательного влияния магнийсодержащих препаратов на мать и ребенка при рациональном использовании (по совету врача).
Успокоительные медикаменты на растительной основе
Медикаменты на растительной основе абсолютно безопасны, хоть и малоэффективны. Сбить давление народными средствами при беременности — не всегда рациональное решение, поскольку мать и будущее дитя теряют время, которое лучше бы потратили на консультацию специалиста. Косвенно рассчитывают на гипотензивный эффект от растительных седативов — общее расслабление тонуса нервной системы снижает показатели работы сердца (давление, пульс).
Побочные эффекты на средства народной медицины возникают крайне редко. Если у матери нет аллергии на один из компонентов лекарства, то единственная нежелательная реакция — сонливость.
Витаминные комплексы
При гипертонии у беременных часто используют витаминотерапию. Суть заключается в приеме витаминных комплексов и насыщении организма необходимыми ему веществами. Как и в случае с растительными успокаивающими средствами, прямого антигипертензивного эффекта ждать не стоит, потому в острых эпизодах нужно немедленно обращаться за помощью. Но в целом прием витаминов при тенденции к гипертонии во время вынашивания имеет смысл, особенно, когда ситуация вызвана дисбалансом этих веществ. Наибольшим спросом пользуются такие витаминные комплексы:
- «Фолиевая кислота»;
- «Фемибион»;
- «Витрум Пренатал»;
- «Элевит Пронаталь».
Таблетки от повышенного давления при беременности принимают только под контролем врача, который проведет обследования и подберет необходимую дозировку нужного вещества. Лечиться самостоятельно мы настоятельно не рекомендуем, поскольку можно нанести вред себе и будущему ребенку. Будьте здоровы и наслаждайтесь жизнью!
Как снизить давление?
Как понизить давление при беременности, решает только врач с учетом тяжести и причин возникших отклонений. Дамам в интересном положении для устранения гипертензии могут быть порекомендованы:
- лекарственные препараты;
- использование народных средств
Лечение медикаментами проводится только тогда, когда диагноз артериальная гипертензия подтвержден длительным контролем АД и установлена причина патологии.
Аптечные препараты
При выборе медикаментов основное требование — безопасность для беременной и ребенка, который растет и развивается у нее в утробе. Таких средств, эффективно понижающих давление крови на сосуды, и в то же время не оказывающих действия на ребенка, не так много.
Если давление повышается незначительно, и эти подъемы не носят длительного характера, врач может ограничиться назначением растительных препаратов, оказывающих легкий успокоительный седативный эффект. К таким препаратам относят «Пустырник», «Валериану» в таблетках, «Новопассит», «Персен». Обязательное условие выздоровления — соблюдение всех рекомендаций по коррекции образа жизни.
Довольно часто беременным назначают известную всем «Но-шпу». Этот желтый спазмолитик, который зачастую есть у каждой беременной в сумочке, не только снимает тонус маточных стенок, но и понижает давление за счет того, что расслабляет сосуды.
По причине отсутствия достаточных клинических данных о действии препарата на ребенка в третьем триместре препарат рекомендуется назначать только в первом и втором. Но производители подчеркивают, что состояние детей, мамы которых принимали лекарство в последние месяцы срока вынашивания, было значительно лучше, чем состояние малышей, мамы которых при гестозе на поздних сроках отказались от приема препарата.
Дозу препарата должен рассчитывать врач, любые попытки рассчитать ее самостоятельно категорически противопоказаны. Это правило касается всех препаратов, которые относятся к фармакологической группе гипотензивных средств. Широкое применение при беременности получили препараты — блокаторы кальциевых каналов. К ним относится «Нифедипин». Эффект от «Нифедипина» наступает уже через 20 минут, а действие продолжается в течение почти суток.
Таблица. Снижение давления народными средствами.
| Название средства | Применение |
| Для приготовления лекарства залейте водой 200 г тыквы, нарезанной мелкими кубиками, и варите 20 минут на слабом огне. Полученный отвар смешайте с 1 ст. л. меда и принимайте 2 раза в день по 2 ст. л. | |
| Смешайте 50 г перемолотого продукта с 200 мл теплой воды и принимайте приготовленную смесь на протяжении дня. Для достижения максимального эффекта средство нужно употреблять перед едой. | |
| Возьмите стакан ягод и выжмите из них сок. Для рецепта понадобится оставшийся жмых, который нужно залить 300 мл кипятка и варить на протяжении 5 минут. Процедив лекарственное средство через марлю, добавьте туда 1 ст. л. манки и 2 ст. л. сахара. Тщательно размешайте все ингредиенты и пейте средство 3 раза в день по 20 мл. | |
| Очистите от кожуры несколько листов алоэ и выжмите из них сок с помощью блендера. Разведите полученный сок с водой в пропорции 1:5. Готовое средство нужно принимать каждый день перед завтраком. | |
| Еще одно народное средство от повышенного давления. Для приготовления компресса нужно измельчить 6-8 зубчиков чеснока, залить кипятком и настаивать на протяжении 5 часов. Смочите в отваре кусок марли и приложите ее к ступням, ладоням или ко лбу. |
В период беременности все действия нужно согласовывать с кардиологом и терапевтом. Это позволит избежать неприятных последствий, ведь некоторые средства нетрадиционной терапии могут иметь противопоказания.