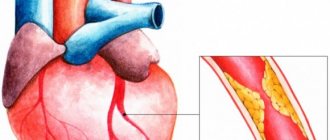
Миокард — это мышца, управляющая сокращениями сердца и регулирующая кровоснабжение всего организма. Для бесперебойной работы ей необходимо регулярное питание и кислород, снабжение которыми происходит по коронарным артериям.
Если по каким-то причинам дыхание и питание миокарда нарушаются, клетки мышцы начинают гибнуть. Некроз того или иного участка сердечной мышцы и называют инфарктом миокарда.
Инфаркт миокарда зачастую влечет за собой полную или частичную утрату трудоспособности, и это еще не самое худшее. В 10-12% случаев он угрожает самой жизни больного!
17,5 миллионов — по статистике, именно столько людей умирает ежегодно в мире от заболеваний сердца и сосудов. А к 2030 году, по прогнозам экспертов ВОЗ, этот показатель достигнет еще более страшных цифр — 23,6 млн смертей от ССЗ в год.
Причины инфаркта миокарда
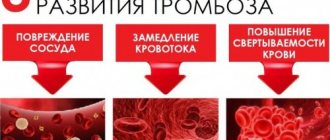
В большинстве случаев некроз тканей миокарда происходит из-за тромбоза венечной артерии, который провоцируется атеросклерозом — атеросклеротические бляшки закупоривают артерию, нарушая кровоснабжение.
Другие распространенные причины инфаркта — спазм коронарных сосудов и тромбоз коронарных сосудов.
1 УЗИ сердца при инфаркте
2 Диагностика инфаркта
3 Диагностика при угрозе инфаркта
Почему возникает инфаркт
В подавляющем большинстве случае инфаркту миокарда предшествует многолетнее развитие ишемической болезни. Просвет коронарных сосудов со временем сужается, пропуская недостаточный объем крови. Патологии часто сопутствуют повышенное тромбообразование и отложение холестериновых бляшек. В момент приступа прекращается поступление крови на участок сердечной мышцы. Часто состояние сопровождается резким спазмом пучка венечных артерий. В результате лишенные кислорода и крови ткани некротизируются.
Среди факторов, которые приближают инфаркты:
- эмоциональный шок;
- длительные стрессовые воздействия;
- хроническая сердечная недостаточность, гипертония;;
- эндокринные нарушения, например, сахарный диабет;
- курение;
- ожирение;
- злоупотребление алкоголем.
У лиц мужского пола до 50 лет случаи острого нарушения кровоснабжения сердца и сопровождающий его атеросклероз встречаются почти втрое чаще, чем у женщин. Но с возрастом разница постепенно сглаживается из-за уменьшения выработки эстрогенов у дам.
Кому грозит инфаркт миокарда
Факторами риска являются:
- гипертоническая болезнь;
- ранее перенесенный инфаркт;
- курение;
- малоподвижный образ жизни;
- наследственная предрасположенность;
- повышенный уровень «плохого» холестерина в крови;
- ожирение;
- сахарный диабет;
- пожилой возраст;
- состояние постменопаузы (у женщин);
- регулярные стрессы;
- чрезмерные нагрузки (физические и эмоциональные);
- нарушения свертываемости крови.
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
- трансмуральный — патологическими изменениями охвачена вся толщина мышечного слоя;
- интрамуральный — некроз кроется в глубине сердечной мышцы;
- субэпикардиальный — поражены участки миокарда, близкие к эпикарду;
- субэндокардиальный — некротический процесс сосредоточен в области соприкосновения миокарда с эндокардом.
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
- правожелудочковый;
- левожелудочковый.
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
1 ЭКГ при инфаркте
2 ЭКО-КГ при инфаркте
3 Исследование крови на маркеры инфаркта
Профилактика и прогнозы
Выделяют первичную и вторичную профилактику ИМ. Первая помогает снизить риск заболевания в целом, вторая – уменьшить вероятность повторного приступа. Для первичной профилактики надо:
- следить за весом, обеспечить ежедневные физические нагрузки;
- отказаться от курения, излишнего употребления алкоголя;
- правильно питаться, обогащать рацион свежей зеленью, овощами, фруктами, рыбой, морепродуктами, нежирным мясом;
- избегать стрессов, полноценно отдыхать, высыпаться, при наличии психологических проблем пройти курс лечения у специалиста;
- после 40 лет ежегодно посещать кардиолога, делать ЭКГ, сдавать анализы на холестерин и сахар;
- контролировать давление, не допускать резких его колебаний.
Вторичные профилактические меры показаны пациентам, которые уже пережили ИМ. При правильном подходе в зависимости от характера и степени поражения человек может перенести 1, 2 и даже 3 инфаркт миокарда. Для этого помимо перечисленных выше мер понадобится прием определенных препаратов (бета-блокаторов, нитратов, статинов и т.д.). Конкретный их список составляет врач.
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Острейший период сопровождается развитием ишемии миокарда и образованием участка некроза, продолжается от 20 минут до 3 часов. Основной признак — жгучая или давящая боль, которая часто появляется на фоне физической нагрузки или серьезного стресса. Боль может отдавать в левую руку, плечо, шею, лопатку или нижнюю челюсть.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
- холодный пот;
- страх смерти, резкая слабость;
- одышка, удушье;
- иногда рвота.
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Постинфарктный период — все симптомы проходят, лабораторные показатели постепенно возвращаются к норме. Организм приспосабливается к последствиям изменений структуры сердечной мышцы.
Симптомы инфаркта миокарда при атипичных формах болезни:
Абдоминальная — симптомы маскируются под признаки заболеваний брюшной полости: боли и вздутие в животе, тошнота. Астматическая — у больного наблюдаются одышка, приступы удушья. Церебральная — проявления мозговых нарушений: головная боль, головокружение, спутанность сознания. Аритмическая — человек жалуется на учащенное сердцебиение или сбои в сердцебиении. Отечная форма — имеются выраженные периферические отеки мягких тканей.
1 Диагностика инфаркта в «МедикСити»
2 Диагностика инфаркта в «МедикСити»
3 Диагностика инфаркта в «МедикСити»
Симптомы
Инфаркт передней стенки сердца (также, как и другой локализации) сопровождается возникновением характерных клинических признаков, которые позволяют сразу же заподозрить болезнь.
Типичные признаки
При беседе с пациентами, страдающими от гипертензии или других сердечных болезней, я всегда обращаю внимание на признаки, которые могут свидетельствовать о начале развития острого инфаркта передней стенки левого желудочка:
- Жгучая, давящая боль в области сердца. Многие мои пациенты описывали симптом, как «сжатие в тисках» или «слон наступил на грудь». Особенностью инфаркта является иррадиация (распространение) боли на левую руку, шею, челюсть или под лопатку.
- Длительность приступа может превышать 30 минут.
- Неэффективность применяемых таблеток. Мои пациенты всегда хранят дома антигипертензивные лекарства, «Нитроглицерин» и «Валидол». При инфаркте указанные препараты не принесут облегчения.
В большинстве мои больные четко могут указать момент возникновения боли. Приступ часто оказывается связанным со стрессовой ситуацией или чрезмерной физической нагрузкой. Однако в моей практике неоднократно были и такие пациенты, у которых инфаркт развился при отсутствии каких-либо провоцирующих факторов.
Атипичные проявления
Описанная выше клиническая картина остается классической. Она характерна преимущественно для переднего инфаркта. Тем не менее, разрыв бляшки с тромбозом может возникать и в артериях, которые снабжают кровью другие отделы сердца.
При инфаркте миокарда нижней стенки левого желудочка на первый план выходят следующие атипичные признаки:
- Тошнота, рвота. Мне один больной рассказывал, как он плотно поел и у него резко начал нарастать дискомфорт в животе. До момента обращения за помощью он выпил 4 таблетки препаратов для улучшения пищеварения. Бригада «скорой помощи» диагностировала нижний инфаркт.
- Изолированная одышка с тенденцией к нарастанию интенсивности симптома. В данном случае речь идет об ас болезни.
- Слабость с эпизодами головокружения. Сознание пациенты теряют крайне редко.
- Безболевая форма ишемии. Относительно редкий вариант развития болезни. Пациент может отмечать исключительно слабость и желание отдохнуть.
Я всегда говорю своим больным, что при возникновении хотя бы одного из описанных выше симптомов стоит обратиться к специалисту. Пропустить инфаркт, который развивается в нижней стенке левого желудочка, довольно просто. Однако лечить его после потери драгоценного времени нелегко.
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
- Жизнеугрожающие аритмии — желудочковая тахикардия, фибрилляция желудочков, остановка сердца;
- Кардиогенный шок — состояние, развивающееся при обширном поражении миокарда левого желудочка и характеризующееся прогрессирующим снижением АД и нарушением кровоснабжения жизненно-важных органов;
- Аневризма сердца и ее разрыв — истончение сердечной стенки и выпячивание ее под давлением крови в желудочках. В случае разрыва аневризмы — возникает тампонада и остановка сердца;
- Тампонада сердца — смертельно опасное осложнение сердечной аневризмы, при котором после разрыва аневризмы кровь вытекает в полость перикарда. В результате быстрого наполнения перикарда кровью сердце уже не может осуществлять насосную функцию и останавливается;
- Разрыв межжелудочковой перегородки;
- Острая сердечная недостаточность (отек легких);
- Возникновение полной атриовентрикулярной блокады и урежение частоты сердечных сокращений до 20-30 в мин.
Диагностика инфаркта миокарда
Сначала врач осматривает пациента и собирает сведения от пациента или его близких о характере и продолжительности болей, силе и повторяемости приступов, принятых медикаментах, их влиянии на самочувствие.
Далее проводится лабораторная и инструментальная диагностика инфаркта миокарда:
- общий и биохимический анализы крови( чаще в условиях стационара);
- исследование кардиоспецифических ферментов и маркеров повреждения сердечной мышцы (чаще в условиях стационара);
- электрокардиография;
- эхокардиография (УЗИ сердца);
- коронарография (в условиях стационара).
Часто задаваемые вопросы
Как определить инфаркт миокарда
Заподозрить развитие опасного состояния можно по характерной для него симптоматике. Среди основных признаков:
- сильная боль за грудиной;
- боль, отдающая в руку, шею, спину, плечо, челюсть;
- непреодолимый и нарастающий страх, беспокойство;
- аритмия или повышенная ЧСС;
- потливость;
- головокружение;
- слабость;
- тошнота и рвота;
- одышка, затрудненное дыхание.
Учитывайте, что некоторые формы ИМ могут сопровождаться нетипичной симптоматикой, например, болью в эпигастрии.
Как жить после ИМ?
Если помощь при инфаркте миокарда была оказана вовремя и лечение дало должный результат, человек может наслаждаться полноценной жизнью еще далеко не один год. Помочь в этом способна правильная реабилитация и последующая профилактика рецидивов. Важно:
- научиться жить без стрессов;
- больше двигаться, избегая чрезмерных нагрузок;
- соблюдать все требования лечащего врача;
- хорошо отдыхать, высыпаться, следовать режиму;
- исключить из рациона все жирное, жареное, соленое, пряное, острое;
- исключить тревогу и спешку;
- прислушиваться к организму, регулярно посещать врача.
При себе всегда надо иметь нитроглицерин и аспирин. Не помешает также носить с собой результаты последнего ЭКГ.
Что можно есть и пить после инфаркта миокарда?
Рацион должен быть сбалансированным. Рекомендуемая суточная норма килокалорий – 2000. Содержание общего холестерина не должно превышать 300 мг/сут. Жиров в сутки – не более 30% от общего рациона. Главная цель питания – профилактика ожирения, снижение уровня холестерина. Питание должно быть продуманным, таким, которое будет комфортным для человека в течение всей жизни. Важно ограничить количество быстроусвояемых углеводов, уменьшить суточный объем соли до 3-5 г, исключить колбасы, копчености, фастфуд. В рационе должны превалировать растительные продукты. В сутки нужно потреблять не менее 25-30 г растворимой клетчатки.
Можно ли работать после инфаркта и кем?
Все зависит от состояния сердца, наличия или отсутствия осложнений, того, насколько вовремя была произведена диагностика инфаркта миокарда и предприняты эффективные меры его лечения. Согласно действующему законодательству, выделяют 4 функциональных класса пациентов после ИМ:
- для первого класса нет ограничений в повседневной активности, можно бегать, ходить по лестнице, переносить до 16 кг;
- для второго класса есть некоторые ограничения и рекомендации по снижению активности (медленный бег с интервалами, подъем без отдыха до 5 этажа, тяжести до 10 кг);
- пациентам третьего класса рекомендованы минимальные нагрузки, а пациентам четвертого класса – медленная ходьба с остановками и максимуму покоя.
Инвалидность могут получить люди, принадлежащие к 3 и 4 классу. Люди первой и второй категории могут устроиться практически на любую работу. Нельзя лишь работать в ночные смены и сверхурочно, трудоустраиваться в сфере авиаперевозок, на вредных и опасных производствах, заниматься высотными работами и тем, что предполагает высокие физические нагрузки, водить грузовой или пассажирский транспорт.
| Инфекционный эндокардит | К списку статей | Ишемическая болезнь сердца |
Лечение инфаркта миокарда
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
- введение тромболитических средств для растворения тромба и восстановления кровотока в миокарде;
- обезболивание (чаще применяются наркотические анальгетики);
- стабилизация АД;
- применение антиангинальных, антиаритмических препаратов, антикоагулянтов, антиагрегантов, бета-блокаторов, ингибиторов АПФ и др.
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
- ангиопластика (расширение суженного сосуда с помощью баллонного катетера);
- коронарное стентирование (установка стента в место сужения коронарной артерии, после его расширения баллоном);
- шунтирование (пришивание шунта, которые обходит суженное место).
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
- наблюдение кардиолога;
- фармакотерапия;
- контроль АД и ЧСС;
- соблюдение диеты;
- избегание стресса, переутомления и нагрузок;
- рекомендованная двигательная активность;
- отказ от вредных привычек.
Диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, в «МедикСити»
В клинике «МедикСити» диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, а также страдающих другими кардиологическими заболеваниями, осуществляются на высочайшем профессиональном уровне.
На вооружении наших врачей-кардиологов — лучшая аппаратура экспертного уровня, обширные научные знания и новейшие разработки!
У нас адекватные цены и индивидуальный подход. Узнать расписание специалистов и стоимость услуг можно по телефону: +7 (495) 604-12-12.
«МедикСити» — это правильный выбор!
Клинический случай
К нам в клинику поступил мужчина 49 лет с выраженной давящей болью за грудиной, которая отдавала в левую руку. Пациент связывает симптомы со стрессом из-за ссоры с женой. От момента появления признака до обращения за помощью прошло 2 часа. На кардиограмме элевация сегмента ST в V1-V4 и формирование патологического зубца Q в I, aVL, V1-V4. При проведении прикроватного Эхо-КГ зон гипокинезии не выявлено. Анализ на тропонин положительный. АД – 130/90 мм рт. ст.
Больной направлен на ургентную коронарную ангиографию. Была обнаружена тотальная окклюзия передней нисходящей ветви левой коронарной артерии. Проведено стентирование с постановкой металлического стента. В итоге установлен диагноз: передне-перегородочный инфаркт миокарда. На третьи сутки после стентирования и приема соответствующей медикаментозной терапии пациент отмечает практически полную нормализацию состояния.