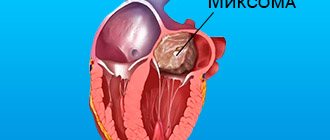
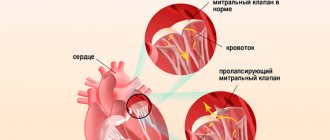
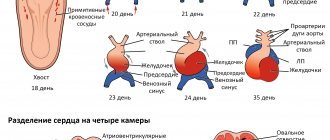
Стеноз легочной артерии
Стеноз (сужение) легочной артерии может быть вызван изолированной клапанной, подклапанной или периферической обструкцией, а также встречается в комплексе с более тяжелыми врожденными пороками сердца.
Стеноз легочной артерии с изолированным клапаном встречается в 8-12% случаев врожденных пороков сердца у детей. Подклапанный стеноз может привести к воронкообразному виду артерии и часто обнаруживается у детей с нормальным клапаном легочной артерии. Такое состояние может быть обусловлено тетрадой Фалло.
Периферийное сужение легочной артерии может привести к обструкции на уровне главной легочной артерии, в области бифуркации или в более дистальных (отдаленных) ветвях. В некоторых местах наблюдается затрудненная проходимость, но при этом стеноз может быть вызван другими врожденными сердечными аномалиями, например, дефектом межжелудочковой перегородки либо открытым артериальным протоком и пр.
Стеноз может быть диагностирован в период внутриутробного развития или вскоре после рождения. Критические сужения легочной артерии считаются потенциально опасными для новорожденных.
Ультразвуковое изображение сердца во время беременности может показать изолированный стеноз клапана благодаря аномальному утолщению или двухстворчатости клапана. Также с помощью УЗИ врач может обнаружить стеноз, вызванный инфицированием краснухой во время внутриутробного развития или сопровождающийся другими врожденными аномалиями, например, тетрадой Фалло или синдромом Нунан.
У младенцев состояние обычно диагностируется при наличии систолических шумов во время прослушивания легких фонендоскопом.
Симптомы и диагностика стеноза легочной артерии
Симптомы стеноза зависят от тяжести патологии. Мягкая форма может протекать бессимптомно, более тяжелая форма патологии может вызвать следующие признаки:
- одышка
- боль в груди
- обмороки при физической нагрузке
- беспричинные обмороки
Мягкие легочные систолические шумы прослушиваются при положении ребенка лежа, но также такие шумы могут быть слышны у здоровых детей и могут быть связаны с физиологическими изменениями в дыхательной системе.
Диагностика стеноза легочной артерии может состоять из следующих процедур:
- эхокардиография – позволяет подтвердить наличие дефекта клапана;
- ЭКГ – показывает наличие гипертрофии желудочков, правого предсердия и другие отклонения в физиологии сердца;
- ангиография позволяет подтвердить диагноз и часто назначается детям с множественными аномалиями сердца;
- рентген грудной клетки позволяет врачу определить расширение правого желудочка и предсердия.
Лечение стеноза легочной артерии
Первоначальное лечение критического порока сердца у новорожденного включают в себя общую реанимацию и лекарственные препараты для расширения артериального протока. При отсутствии симптомов патологии и давлении крови в правом желудочке меньше 60 мм рт. ст. ребенок наблюдается у кардиолога каждые 1-2 года. На таких плановых обследованиях проводится ЭКГ, эхокардиография и рентгенография грудной клетки.
При инфекционном эндокардите проводится хирургическое лечение:
- в случае наличия симптомов и давления крови в желудочке более 60 мм рт. ст. проводится катетеризация сердца с помощью вальвулотомии, которая приводит к устранению недостаточности клапана легочной артерии. Если процедура не устраняет проблемы, требуется замена легочного клапана;
- чрескожная легочная имплантация клапана является альтернативой хирургической коррекции клапана и замене дисфункции правого желудочка;
- баллонная ангиопластика легочной артерии, с или без размещения расширяемого металлического стента, может быть использована для лечения патологии.
Легочная гипертензия: как не упустить время
Как выявить заболевание на ранних этапах, выстроить его терапию современными средствами и тем самым значительно продлить жизнь пациента, порталу Medvestnik.ru рассказала доцент кафедры пульмонологии Первого МГМУ им И.М. Сеченова Минздрава России, зав. лабораторией интенсивной терапии и дыхательной недостаточности НИИ пульмонологии ФМБА России Наталья Царева.
– Наталья Анатольевна, какие формы включает данная группа заболеваний?
– Клиническая классификация легочной гипертензии менялась на протяжении многих лет. Cегодня на основании сходства патогенетических особенностей, клинической картины и подходов к лечению выделено пять групп: легочная артериальная гипертензия (ЛАГ), включающая идиопатическую и другие формы; ЛГ вследствие патологии левых отделов сердца; ЛГ, ассоциированная с патологией дыхательной системы и/или гипоксией; хроническая тромбоэмболическая ЛГ и другие обструкции легочной артерии; ЛГ с неясными и/или многофакторными механизмами.
– Учитывая такое многообразие причин, каким образом диагностируется заболевание?
– Мы всегда говорим, что легочная гипертензия – патология, которая требует постановки диагноза в экспертном центре. Это больные, которые требуют большой и сложной диагностической программы, иногда консультаций многих специалистов. Поэтому этим сложно заниматься в одиночку участковым докторам, вести таких пациентов должна мультидисциплинарная команда – кардиологи, пульмонологи, ревматологи как три основных специалиста. Еще, безусловно, кардиохирурги и реаниматологи, иногда генетики, когда прослеживаются семейные или наследственные формы.
Распознать на ранних стадиях болезнь достаточно трудно, потому что самый главный симптом – одышка – это такой неспецифический симптом, который может развиваться при очень многих болезнях. Почему и пациенты часто ходят между кардиологами, пульмонологами, другими специалистами по системным заболеваниям, прежде чем получить диагноз. Одышка всегда заставляет нас в первую очередь заподозрить болезнь сердца либо легких, но ответ дает более углубленное исследование.
– Кто входит в группы риска?
– Дело в том, что группы риска как таковые довольно сложно определить. Это больные, которые уже имеют заболевания, вследствие которых развивается ЛГ. Конечно, на первом месте стоит тромбоэмболия легочной артерии. Также, например, это больные с тяжелыми заболеваниями легких, с нарушением газообмена, гипоксией, что со временем может приводить к формированию легочной гипертензии.
Что касается идиопатической легочной гипертензии, она встречается у пациентов молодого возраста и не имеет четких причин. В ходе недавних исследований удалось выявить гены, которые кодируют легочную гипертензию. На первом этапе заподозрить болезнь бывает очень сложно, поэтому пристальное внимание необходимо обращать на молодых людей, жалующихся на одышку при отсутствии явных хронических заболеваний, и тщательно разбираться, откуда она взялась. Частота встречаемости идиопатической легочной гипертензии – от 5 до 6 случаев на 1 млн населения в год, это достаточно редкая патология. В 2013 году она была причислена к разряду орфанных, редких заболеваний. И это очень большой плюс, потому что дает право пациентам на бесплатное получение препаратов, которые стоят достаточно дорого.
А в целом возрастной диапазон пациентов с ЛГ достаточно велик, включая людей от 18 до 40–45 лет, то есть это люди работоспособные, востребованные в обществе. Поэтому мы боремся за то, чтобы как можно раньше выявлять заболевание, ставить диагноз и начинать лечение.
– Каковы сегодня подходы в терапии легочной гипертензии? Какая часть больных обеспечена необходимыми препаратами в полном объеме?
– Терапия должна назначаться как можно раньше, пациент сразу должен получать специфическую терапию. Тяжелому пациенту часто назначается не один, а два-три препарата. Нужно как можно быстрее схватить болезнь и начать лечение, а потом уже пересматривать его схему. Хотя в реалиях происходит по-разному. Например, что касается идиопатической легочной гипертензии, то практически все пациенты обеспечены лекарственной терапией в соответствии с рекомендациями экспертов и стандартами. То же можно сказать и о пациентах с хронической тромбоэмболической ЛГ.
Относительно регионального обеспечения, в Москве, например, ситуация относительно благополучная: у нас все пациенты получают назначенные препараты, некоторые – даже препараты из различных групп, одновременно два и даже три. Слава богу, тут никаких перебоев и проблем нет. Что касается в целом России, то ситуация очень разная. В регионах из-за недостаточного финансирования иногда складывается сложная обстановка с обеспечением лекарствами. Где-то пациенты быстро получают требуемые препараты, причем именно те препараты, которые рекомендует экспертный центр, в каких-то регионах приходится их заменять другими.
Этот вопрос уже неоднократно поднимался. Наверное, поможет принятие закона о праве пациента, который имеет диагноз, подтвержденный в экспертном центре, и рекомендации экспертов по приему лекарств, получать необходимые лекарства вне зависимости от места проживания.
– Если проблема ЛГ столь актуальна, должны ли применяться методики массового профилактического обследования граждан из групп риска?
– В российских клинических рекомендациях, которые мы с коллегами подготовили (они датированы 2016 годом, но вышли в свет в январе 2017 года), прописано, что пациентам с одышкой помимо электрокардиографии обязательно проводится эхокардиография. Это достаточно надежный скрининговый метод, который позволяет если не поставить диагноз, то точно заподозрить повышение давления в легочной артерии и направить человека в специализированный центр, где им будут предметно заниматься специалисты.
Нам часто звонят коллеги: посмотрите пациента, вроде здоров, есть только жалобы на одышку, сделали эхо и обнаружили повышение давления в легочной артерии. Такого пациента берем на заметку и начинаем обследовать по программе ЛГ. Еще раз подчеркиваю, выявить ЛГ непросто, нужен большой вклад в обучение докторов, чтобы они могли вовремя заподозрить патологию и начали действовать в нужном алгоритме. Но, подчеркну, ситуация меняется, врачи теперь лучше осведомлены. Как я всегда говорю, пусть лучше будет гипердиагностика, чем упущенное для пациента время. Пусть лучше мы посмотрим больного и скажем, что можно жить спокойно. Лучше перестраховаться, чем пропустить этих пациентов.
– Можно ли утверждать, что при оказании надлежащей помощи многие пациенты с ЛГ проживут значительно дольше?
– Несмотря на то, что диагноз жизнеугрожающий, при назначении и получении лечения пациенты возвращаются к нормальной жизни. Лечение влияет не только на продолжительность жизни, но и на качество: уменьшается одышка, появляется мобильность, возможность обслуживать себя самостоятельно, работать, учиться, в общем, вести практически нормальный образ жизни.
Лет 8–10 назад продолжительность жизни пациентов с ЛГ составляла около 5 лет со времени постановки диагноза. В последние годы появились новые препараты, продолжительность жизни наших больных растет. Как нам сообщают наши коллеги – кардиологи, уже есть такие, которые наблюдаются и успешно лечатся на протяжении 15–17 лет. Поэтому мы надеемся донести до коллег информацию: ранняя диагностика и раннее назначение препаратов совершенно меняет течение болезни, прогноз, и продлевает пациентам жизнь.
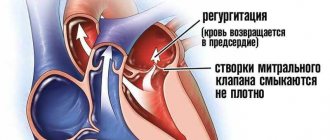
Недостаточность клапана легочной артерии
В виде врожденной аномалии легочная недостаточность возникает крайне редко. Однако патология часто возникает как осложнение после хирургического вмешательства или чрескожной ангиопластики при стенозе легочной артерии, а также лечения тетрады Фалло. Также недостаточность клапана легочной артерии может развиться в результате дилатационного кольца легочного клапана в связи с легочной гипертензией или синдромом Марфана.
Значительная легочная недостаточность может быть вызвана первичной легочной гипертензией, вторичной легочной гипертензией, инфекционным эндокардитом, ревматической болезнью сердца, карциноидной болезнью сердца, синдромом Марфана и некоторых препаратов, например, метисергида, перголида.
Недостаточность клапана легочной артерии является серьезной патологией, которая обычно протекает бессимптомно и не сопровождается признаками недостаточности правого желудочка. При данной патологии прослушивается мягкий диастолический шум в левой верхней области грудины и наблюдается гипертрофия правого желудочка.
При диагностике данной патологии проводятся следующие исследования:
- ЭКГ;
- рентген грудной клетки;
- цветная эхокардиография Доплера;
- катетеризация сердца.
Лечение недостаточности клапана легочной артерии
Легочная недостаточность обычно не требует специального лечения, но для контроля патологии необходимо проведение кардиограмм каждые 1-3 года, в зависимости от тяжести и причины патологии. При наличии симптомов или дилатации правого желудочка необходима хирургическая замена клапана легочной артерии. В случае выявления тяжелой правожелудочковой недостаточности и легочной гипертензии может потребоваться пересадка сердца.
Обычно в детстве легочная недостаточность хорошо переносится. Долгосрочные исследования показали, что недостаточность клапана легочной артерии со временем может привести к прогрессированию дилатации правого желудочка, дисфункции правого желудочка, непереносимости физических нагрузок, желудочной тахикардии и, в крайнем случае, к внезапному летальному исходу.