В практике терапевтических отделений пневмония считается одним из самых часто диагностируемых пульмонологических заболеваний. Более 60% населения страдают различными заболеваниями дыхательной системы, которые при ослаблении иммунитета нередко осложняются пневмонией. В Юсуповской больнице лечению воспалительного процесса в органах дыхания уделяют большое внимание, лечение проводится по современным методикам с применением инновационных препаратов.
Причины
Застойная пневмония часто сопутствует стенокардии, порокам сердца, ИБС, гипертонической болезни, бронхиальной астме, мерцательной аритмии, сахарному диабету, хроническому пиелонефриту и многим другим заболеваниям.
Предрасполагающими факторами развития застойной пневмонии является возраст пациентов старше 60 лет, длительное вынужденное пассивное положение в постели при травмах костей, онкологических заболеваниях, искривлениях позвоночника, деформациях грудной клетки. Застойное воспаление лёгких у лежачих больных возникает в послеоперационном периоде после полостных операций.
Застойная пневмония развивается на фоне застойных явлений в малом круге кровообращения. Гемодинамические расстройства сопровождаются нарушением легочной вентиляции и дренажной функции бронхов. В условиях гиповентиляции и гипостаза в бронхах скапливается вязкая и густая мокрота, развивается условно-патогенная и патогенная микрофлора, которая вызывает воспаление легочной ткани.
Вызывают застойную пневмонию различные бактерии: стрептококки, пневмококки, гемофильная палочка, стафилококк и другие микроорганизмы. Чаще всего застойная пневмония диагностируется в нижних сегментах правого легкого, встречается двухсторонняя застойная пневмония.
Гипостатическая пневмония протекает вяло, с незначительным повышением субфебрильной температуры. Мокроты выделяется мало, дыхание слабое. Во время исследования крови лейкоцитоз встречается редко, СОЭ не повышается в большинстве случаев. Застойная пневмония бывает ранней и поздней. Ранняя гипостатическая пневмония развивается в первые дни постельного режима, поздняя в течение нескольких недель.
Очень часто раннюю гипостатическую пневмонию не могут определить из-за невыраженности симптомов и маскировки заболевания под симптомы патологии, лечение которой проходит пациент. При гипостатической пневмонии развивается симптоматика, схожая с симптомами инсульта или сердечно-сосудистой недостаточности. Вторичная застойная пневмония очень часто приводит к развитию перикардита и экссудативного плеврита.
Записаться на приём
Параканкрозная пневмония у пациентов с онкологическими заболеваниями
Инфекционное воспаление легочной ткани в месте локализации злокачественной опухоли.
Параканкрозную пневмонию трудно диагностировать из-за отсутствия специфических симптомов — ее клиническая картина маскируется проявлениями основного заболевания.
Возможные клинические проявления у пациентов:
- длительный упорный кашель,
- кровохарканье,
- болевой синдром,
- астенический синдром.
Важно Если у пациента паллиативного профиля с раком легкого появляется лихорадка, нарастают респираторные синдромы, мы должны предположить развитие у него параканкрозной пневмонии.
При лечении параканкрозной пневмонии бактериальными препаратами часто выявляется резистентность, и эффект может быть очень кратковременный.
Нужна ли вообще антибактериальная терапия пациенту — этот вопрос всегда решается индивидуально. Нужно учитывать состояние пациента, его прогноз жизни, выраженность прогрессирования основного заболевания и наличие сопутствующей патологии.
Важно В любом случае можно облегчить состояние пациента:
- улучшить дренажную функцию бронхов, назначив муколитики, бронхолитики или отхаркивающие средства;
- провести дезинтоксикационную и жаропонижающую терапию;
- купировать болевой синдром; дать противокашлевые препараты.
Механизмы развития заболевания
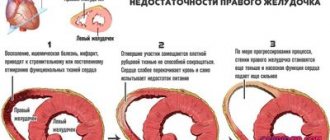
Патофизиологический механизм застойной пневмонии у лежачих больных связан с пассивным переполнением венозных сосудов вследствие нарушения оттока крови. Вначале развивается венозная гиперемия легочной ткани, которая сопровождается расширением и удлинением капилляров с последующим сдавлением альвеол. На рентгенограммах виден усиленный легочной рисунок и пониженная прозрачность легочной ткани.
Во вторую фазу застоя жидкая часть крови пропотевает из сосудов в межуточную ткань и альвеолы. На рентгенограммах можно увидеть картину паренхиматозной пневмонии или бронхопневмонии. В третьей фазе застойной пневмонии возникает выраженный интерстициальный отёк, происходит разрастание фиброзной ткани с последующим развитием пневмосклероза и уплотнением лёгкого.
Симптомы пневмонии в пожилом возрасте
Течение и симптомы пневмонии в пожилом возрасте обычно отличаются от ее проявлений у молодых людей. Начало пневмонии в пожилом возрасте редко бывает острым и ярко выраженным. Болезнь начинается постепенно, пожилой человек не всегда может выделить характерные для нее симптомы и отделить их от общего фона или симптомов основных хронических болезней.
Если у молодых людей пневмония практически с самого начала сопровождается высокой температурой и сильным ознобом, то у возрастных пациентов температура не поднимается или сохраняется на субфебрильном уровне (37,1-38).
Тяжелый кашель с мокротой и боли в грудной клетке при пневмонии у пожилых людей также могут быть не ярко выраженными. У пожилых часто бывает сухой кашель без отхождения мокроты.
Характерным симптомом пневмонии у пожилых людей является одышка, которая появляется резко и даже в положении сидя или лежа.
Позже появляются слабость, сонливость, заторможенность, потеря аппетита, нарушение мочеиспускания и общее ухудшение состояния здоровья. Многие пациенты старшего возраста и их родственники могут не распознать не характерные для пневмонии симптомы, что откладывает своевременную диагностику и лечение.
Из-за интоксикации организма и отсутствия лечения у пожилых людей происходит поражение нервной системы, которое может проявляться в спутанности сознания, головокружениях, потере памяти, трудности в ориентации во времени и пространстве, неадекватном поведении. Особенно сложно диагностировать пневмонию у возрастных пациентов с когнитивными нарушениями, у которых эти симптомы есть в связи с основным заболеванием.
Симптомы
Выраженность клинических проявлений застойной пневмонии зависит от тяжести основной патологии, степени вентиляционных и гемодинамических нарушений, присоединения воспалительного процесса. Но в целом, симптомы застойного воспаления легких не отличаются от симптомов обыкновенной пневмонии. Проявляется гипостатическая пневмония следующими симптомами:
- хрипы в легких;
- кашель;
- субфебрильная температура;
- слабость и чрезмерное потоотделение;
- озноб;
- одышка, которая усиливается при физических нагрузках;
- небольшое отделение мокроты, могут быть гнойные выделения, кровь в мокроте.
Выраженность симптомов зависит от длительности и тяжести заболевания. Опасность застойной пневмонии в прекращении участия пораженных альвеол и ткани легких в дыхательном процессе. У лежачего больного не срабатывает кашлевой рефлекс, не отходит мокрота — состояние больного ухудшается, всё большие участки органа перестают участвовать в дыхании. Активная жизнедеятельность микроорганизмов приводит к интоксикации, больной теряет аппетит, испытывает головную боль, боль в мышцах и суставах.
Застойная пневмония может быть ранней (в первые 2-3 дня постельного режима) и поздней (в период от второй до шестой недели). Ранние застойные пневмонии нередко протекают под маской основной патологии. Так, при инсульте у пациентов выражены расстройства дыхания (шумное, клокочущее, аритмичное) и нарушение сознания. У пациентов, страдающих сердечно-сосудистыми заболеваниями, проявлением застойной пневмонии может являться нарастание признаков сердечной недостаточности.
Записаться на приём
Осложнения пневмонии
Осложнения пневмонии могут затрагивать как сами лёгкие, так и другие органы.
Непосредственно лёгочные осложнения
Самые распространённые – осложнения, которые касаются самих лёгких:
- Фиброз лёгких. Одно из самых опасных осложнений. Ткани лёгких заменяются соединительной тканью, дыхательная площадь существенно сокращается, возникает дыхательная недостаточность. Сначала она заметна только при движении, а затем и в состоянии покоя. Чем больше разрастается соединительная ткань, тем прогрессирующей само воспаление лёгких.
- Острая дыхательная недостаточность – полная гипоксия. Начинается с чувства нехватки воздуха, при отсутствии медпомощи возникает гипоксическая кома.
- Плеврит – отложения на плевре фибрина, скопление в плевральной полости жидкости, образование спаек. В результате подвижность диафрагмального купола существенно ограничивается. В итоге развивается хроническая дыхательная недостаточность. Если же в полости скапливается не только жидкость, но и гной, развивается гнойный плеврит, являющийся причиной летальных исходов.
- Деструкция – ответ на гнойно-некротическую инфекцию. Сопровождается резким повышением, болью в грудине, выделением зловонной мокроты. При несвоевременно принятых мерах – вероятность летального исхода – 2-5%, при интенсивной медицинской терапии под контролем пульмонологов – прогноз благоприятной.
Осложнения на сердце
Достаточно сложно протекает пневмония у тех, кто имеет проблемы с сердцем.
Существенная проблема – риск осложнений на само сердце:
- Миокардит – воспаление сердечной мышцы. Одновременно нарушается и проводимость. В итоге пациент сталкивается с проблемой сердцебиения, одышкой, набуханием вен.
- Перикардит – воспаление листков перикарда. Последствия – сильная одышка – особенно при движении и общая слабость.
- Эндокардит – образование вегетаций на клапанах сердца. Человека начинает преследовать одышка и сильное потоотделение.
Диагностика
Ввиду малой специфичности клинической симптоматики и преобладания выраженности симптомов основного заболевания диагностика застойной пневмонии в большинстве случаев представляет определённую трудность. В Юсуповской больнице работают пульмонологи, кардиологи, неврологи, травматологи, которые проявляют настороженность в отношении бронхолёгочных осложнений у лежачих пациентов.
Во время аускультации лёгких при застойной пневмонии выслушивается жёсткое дыхание, влажные мелкопузырчатые хрипы в задненижних отделах лёгких. В этом случае врачи Юсуповской больницы назначают рентгенографию лёгких. Она позволяет обнаружить одностороннее или двустороннее снижение прозрачности легочных полей, усиление легочного рисунка, фокусные и очаговые тени, линейные тени в базальных отделах, расширение тени корней лёгкого, узелки гемосидерина.
С помощью ультразвукового исследования плевральной полости и перикарда определяют наличие выпота в полости плевры и сердечной сумке. Пациентам с застойной пневмонией обязательно регистрируют электрокардиограмму и выполняют эхокардиографию. В анализе крови при застойной пневмонии изменения минимальные: отмечается незначительный лейкоцитоз с нейтрофильным сдвигом влево, увеличение скорости оседания эритроцитов. При микроскопическом исследовании мокроты у пациентов с застойной пневмонией на фоне пороков сердца лаборанты обнаруживают группы клеток, содержащих гемосидерин.
В развитых странах внегоспитальная пневмония широко распространена и относится к числу наиболее часто встречающихся инфекционных заболеваний.
Эпидемиология и прогноз
Основными факторами, определяющими риск развития, тяжесть течения и прогноз при внегоспитальной пневмонии (ВП), являются пожилой возраст, статус курения, прием некоторых лекарственных препаратов (глюкокортикостероиды, атипичные нейролептики, ингибиторы протонной помпы), а также сопутствующие заболевания, такие как сахарный диабет, цирроз печени, хроническая обструктивная болезнь легких (ХОБЛ), острое нарушение мозгового кровообращения, почечная недостаточность, ишемическая болезнь сердца, острая и хроническая сердечная недостаточность (ХСН), фибрилляция предсердий.
При этом наличие недостаточности кровообращения –– независимый фактор повышения летальности при ВП. Сочетание ХСН и ВП является крайне неблагоприятным фактором, взаимно отягощающим течение обоих заболеваний, особенно у пациентов старших возрастных групп. ХСН входит в шкалу PORT (Pneumonia Outcomes Research Team), которая применяется с целью оценки класса риска и прогноза ВП, а также выбора места лечения пациента (амбулаторно или стационарно). В настоящее время, по данным разных авторов, ХСН в зависимости от возраста выявляется у 9,5–34 % больных ВП.
Клиническая картина
Диагностика ВП на фоне ХСН представляет определенные трудности, т. к. наличие недостаточности кровообращения нередко маскирует клиническую картину основного заболевания и затрудняет его своевременную верификацию. Этот факт, вероятно, обусловлен как особенностями конкретного контингента пациентов (преимущественно лица пожилого и старческого возраста), так и непосредственным влиянием патогенетических механизмов ХСН на течение ВП. Решение задачи по дифференцированию кардиальных и респираторных причин одышки и кашля на основании только клинических данных нередко сопровождается диагностическими ошибками. Типичные проявления недостаточности кровообращения (согласно определению Европейского кардиологического общества), включающие одышку, утомляемость, тахикардию, тахипноэ, хрипы в легких при аускультации, скопление жидкости в плевральной полости, могут быть обусловлены и течением ВП.
Наиболее сложной в интерпретации жалобой, вероятно, следует считать одышку. В ряде исследований, связанных с оценкой клинической значимости внезапно возникшей одышки у госпитализированных пациентов пожилого и старческого возраста, показано, что частота выявляемости при этом декомпенсированной недостаточности кровообращения составляет 44,8–51,4 %, а респираторных инфекций — 27 %, остальные случаи приходились на обострение ХОБЛ, тревожно-депрессивные расстройства и тромбоэмболию легочной артерии.
При развитии ВП на фоне ХСН затруднена клиническая диагностика степени дыхательной недостаточности и функционального класса ХСН. Наиболее простым методом оценки ограничения толерантности к физической нагрузке является 6-минутный шаговый тест, который широко используется в мире в качестве пробы, позволяющей достаточно объективно оценить функциональный статус пациентов с различными заболеваниями легких и сердца тяжелого и среднетяжелого течения, а также может рассматриваться как предиктор летального исхода.
Организм пожилого человека менее чувствителен к гипоксии и гиперкапнии, имеет более ограниченный вентиляционный резерв, необходимый для компенсации различных остро возникших нарушений дыхательной функции. Формированием именно этих патофизиологических механизмов может объясняться относительно поздняя манифестация характерных проявлений ВП (в частности, одышки и тахипноэ) у пациентов старческого возраста.
Отличительной особенностью ВП у пациентов с ХСН является быстрое прогрессирование патологического процесса в легких. Данный факт, вероятно, обусловлен сложностью оценки тяжести поражения легких из-за неспецифичности имеющихся симптомов, что затрудняет диагностику при первичном обследовании и, соответственно, задерживает своевременное назначение терапии.
Клиническая картина ВП у лиц старших возрастных групп крайне разнообразна и может меняться от классической (манифестной) до атипичной (стертой). Классическая триада симптомов ВП (лихорадка, кашель, одышка) отмечается лишь у 1/3 обследуемых. Сочетание таких симптомов, как кашель, экспекторация мокроты и плевральная боль, выявлено лишь у 30 % пациентов. Клиническая картина ВП у пожилых лиц может включать внелегочные проявления (тошнота, рвота, диарея). Заболевание также может манифестироваться нарушениями психического статуса (делирий, спутанность и отсутствие сознания), которые регистрируются в 45 % случаев.
Таким образом, трудности верификации ВП у пациентов с ХСН пожилого и старческого возраста могут быть связаны как с гипердиагностикой вследствие некорректной интерпретации значимости кардиальных и респираторных жалоб, так и с гиподиагностикой, обусловленной атипичной клинической картиной основного заболевания.
Критерии тяжелого течения внегоспитальной пневмонии у пациентов пожилого и старческого возраста:
► Острая дыхательная недостаточность:
- частота дыхания >30 в минуту,
- SaO2 <90 %.
► Гипотензия:
- систолическое АД <90 мм рт. ст.,
- диастолическое АД <60 мм рт. ст.
► Многодолевое поражение легких
► Нарушение сознания
► Внелегочные очаги инфекции (менингит, перикардит и др.)
► Анурия
► Лейкопения (<4×109/л)
► Гипоксемия:
- PаO2 <60 мм рт. ст.
► Гемоглобин <100 г/л
► Гематокрит <30 %
► Острое почечное повреждение (креатинин крови >176,7 мкмоль/л, азот мочевины >7,0 ммоль/л).
При наличии хотя бы одного критерия внегоспитальная пневмония у пациентов пожилого и старческого возраста расценивается как тяжелая.
Особенности ВП различной этиологии и антибактериальной терапии у пациентов пожилого возраста приведены в табл. 1 и 2.
Таблица 1. Особенности внегоспитальной пневмонии различной этиологии у пациентов пожилого возраста
Таблица 2. Антибактериальная терапия внегоспитальной пневмонии у пациентов пожилого возраста
Этиологическая верификация диагноза
Несмотря на широкий спектр диагностических тестов, точная идентификация возбудителей ВП по-прежнему остается значимой проблемой как для врачей-клиницистов, так и для микробиологов. Установить этиологический диагноз заболевания, по данным разных авторов, не представляется возможным в 40–60 % случаев. Столь низкий уровень этиологической диагностики ВП у пациентов пожилого возраста во многом обусловлен возрастными анатомо-физиологическими особенностями дыхательной системы. Почти у 50 % пациентов с ВП пожилого и старческого возраста продукция мокроты либо невозможна вовсе, либо проблематичным оказывается своевременное получение ее репрезентативного образца.
Учитывая объективные трудности при выполнении культурального исследования мокроты, у лиц пожилого и старческого возраста все более перспективным становится использование простых методик детекции антигенов Streptococcus pneumoniae и Legionella pneumophila 1-й серогруппы в моче, а также вируса гриппа в респираторных образцах. Наиболее привлекательным среди них является тест на пневмококковую антигенурию. Данный метод обладает достаточной чувствительностью (50–80 %), высокой специфичностью (90 %) и может использоваться для экспресс-диагностики пневмококковой ВП, особенно при отсутствии возможности своевременного получения респираторного образца для культурального исследования (типично для пожилых пациентов) или в случаях, когда системная антибактериальная терапия (АБТ) уже начата.
Рентгенологическая диагностика
Рентгенография органов грудной клетки (ОГК) в прямой и боковой проекциях должна рутинно выполняться всем лицам с подозрением на ВП независимо от возраста, клинической картины, физического статуса и результатов лабораторной диагностики.
Применяемая в стандартном режиме рентгенография ОГК у пациентов с ХСН не всегда достаточно информативна, особенно при выявлении билатеральных инфильтративных изменений в паренхиме легких, что затрудняет дифференциальную диагностику патологических состояний кардиального и респираторного генеза. Рентгенологическая картина центрального или периферического типа кардиогенного застоя за счет эффекта наслоения теней может маскировать пневмоническую инфильтрацию либо, напротив, способствовать гипердиагностике ВП.
Внедрение в клиническую практику метода мультиспиральной компьютерной томографии (МСКТ) ОГК, с помощью которой дифференцируются изменения паренхимы легких и сосудистого паттерна, способствует существенному повышению качества рентгенодиагностики ВП, особенно у пациентов с различной коморбидной патологией, в т. ч. ХСН. При МСКТ ОГК визуализируются пневмонические инфильтраты, а также осложнения ВП (в частности, полости деструкции), недоступные для верификации рутинной рентгенографией.
Определение биомаркеров воспаления
Общий анализ крови для верификации ВП у пациентов пожилого и старческого возраста с ХСН, к сожалению, не всегда информативен. В настоящее время в клинической практике все чаще используется количественное определение сывороточных маркеров воспаления — СРБ и прокальцитонина, концентрация которых значительно повышается при бактериальной инфекции, в т. ч. ВП. При этом уровень прокальцитонина сыворотки крови не только коррелирует с тяжестью течения заболевания, но и может использоваться в качестве предиктора неблагоприятного прогноза ВП.
Одним из основных аспектов практической значимости прокальцитонина как биомаркера воспаления является определение его концентрации в сыворотке крови с целью выявления показаний к назначению системной АБТ при инфекциях нижних дыхательных путей (ИНДП) и оптимизации сроков ее проведения. Использование т. н. прокальцитонинового алгоритма ведения пациентов, основанного на регистрации уровня сывороточного прокальцитонина (первично, в динамике течения заболевания и после выздоровления) ограничивает необоснованное назначение АБТ, сокращает продолжительность курсов системной АБТ и, соответственно, уменьшает медицинские затраты на лечение ВП и других ИНДП.
Таким образом, количественное определение уровня прокальцитонина в сыворотке крови как биомаркера бактериальной инфекции позволяет дифференцировать ВП и острую декомпенсацию недостаточности кровообращения, бактериальную и вирусную этиологию ИНДП, может позиционироваться в качестве предиктора тяжелого течения заболевания, развития осложнений, высокого риска неблагоприятного исхода, способствует оптимизации подходов к назначению системной АБТ.
Дополнительные лабораторно-инструментальные исследования:
- ЭКГ (выявление сопутствующей кардиоваскулярной патологии, влияющей на прогноз);
- пульсоксиметрия (SpO2 <92 % — критерий тяжелого течения и показание к кислородотерапии);
- бронхоскопия (диагностическая).
Антибактериальная терапия
Специально разработанных подходов к лечению ВП у пациентов с ХСН пожилого и старческого возраста не существует. Согласно международным клиническим рекомендациям, тактика ведения данной категории пациентов принципиально не отличается от таковой в остальной популяции. Всем пациентам показано назначение антибактериальных лекарственных средств (см. табл. 3, табл. 4). При необходимости проводится респираторная поддержка, назначается инфузионная терапия, по показаниям используются неантибактериальные лекарственные средства (глюкокортикостероиды, антикоагулянты).
Таблица 3. Антибактериальная терапия тяжелой внегоспитальной пневмонии у пациентов старше 65 лет с сопутствующими заболеваниямиТаблица 4. Антибактериальная терапия нетяжелой внегоспитальной пневмонии у пациентов старше 65 лет с сопутствующими заболеваниямиИспользование респираторных фторхинолонов (левофлоксацин, моксифлоксацин) является весьма перспективным в лечении ВП у пациентов пожилого и старческого возраста, страдающих ХСН и другими сопутствующими заболеваниями. Данная группа антибактериальных препаратов (АБП) характеризуется высокой активностью в отношении широкого спектра этиологически значимых бактериальных возбудителей, хорошей биодоступностью, высокой комплаентностью в связи с особенностями фармакокинетики, возможностью назначения в виде монотерапии.
Следует отметить, что у лиц пожилого и старческого возраста системному назначению АБП должна предшествовать оценка почечной функции, т. к. хроническая болезнь почек достаточно часто выявляется у данной категории пациентов. С этой целью наиболее корректным является определение скорости клубочковой фильтрации по формулам Cocroft-Gault и MDRD (Modified Diet in Renal Disease). Клинически значимое снижение данного показателя требует соответствующей коррекции режима дозирования АБП.
Лечение
Застойная пневмония — опасное заболевание, которое может привести к различным осложнениям, смерти больного. Поэтому при появлении симптомов важно своевременно обратиться за медицинской помощью. Алгоритм лечения застойной пневмонии, который используют врачи Юсуповской больницы, включает борьбу с бактериальной инфекций, уменьшение отёка, регуляцию вентиляции и поступления кислорода в лёгкие. Пульмонологи проводят комплексную терапию, которая включает:
- антибиотики;
- диуретики;
- отхаркивающие, иммуномодулирующие и антиоксидантные препараты;
- средства, улучшающие метаболизм сердечной мышцы;
- сердечные гликозиды.
Пациентам назначают кислородотерапию, ингаляционную терапию, массаж спины и грудной клетки, лечебную гимнастику. Для удаления мокроты из трахеобронхиального дерева выполняется бронхоальвеолярный лаваж и санационная бронхоскопия. При наличии перикардиального плеврального выпота проводят торакоцентез и пункцию перикарда. Параллельно с лечением застойной пневмонии корригируют фоновые состояния, которые послужили развитию вторичного воспаления в лёгких.
Для лечения застойной пневмонии используют физиотерапевтические методы лечения: электрическое поле УВЧ, индуктотермию, дециметрововолновую терапию, магнитотерапию, ультрафиолетовое облучение, электрофорез. Пациентам делают ингаляции бронхолитиков, препаратов, разжижающих мокроту.
Патоморфология
Морфологический критерий пневмонии — воспаление респираторного отдела легких. Поражение бронхов при этом непостоянно, но случается в большинстве случаев. Воспаление экссудативное. При бронхопневмонии процесс затрагивает только альвеолы и бронхи, которые соприкасаются с ними. При лобарной пневмонии поражение касается целой доли легкого. Сливная пневмония имеет сходство с долевой формой.
Происходит развитие в легких полостей, когда когда некротизированный участок легочной ткани сообщается с дыхательными путями, что вызывает некротическую пневмонию или абсцесс легких. Патоморфологическая картина пневмонии сильно зависит от того, какой возбудитель привел к заболеванию. При пневмококковой пневмонии типично редкое развитие некроза и абсцедирования, фибринозное воспаление.
При пневмониях, вызванных стрептококками, резко выражен некроз ткани легкого, а геморрагический компонент выражен в меньшей мере. Наблюдается гематогенная и лимфогенная диссеминация в более частых случаях, чем при стафилококковой пневмонии.
Патоморфология стафилококковых пневмоний включает некроз (отмираение) ткани легких, а вокруг этого участка отмечается скопление нейтрофилов. По краю участка с воспалением альвеолы содержат гнойный или фибринозный экссудат, в котором нет бактерий. При тяжелом течении в участках преобладания стафилококков разрушается легочная ткань, что в медицинской литературе называется стафилококковой деструкцией легких.
Если возбудителем пневмонии является синегнойная палочка, воспалительный очаг имеет серо-красный оттенок и тестоватую консистенцию. Формируется множество небольших очагов некроза, вокруг которых наблюдается зона стаза, полнокровия, кровоизлияний.
Патоморфология фридлендеровской пневмонии характеризуется тем, что воспалительный процесс касается и долей. Выделяемая мокрота и экссудат слизистого характера. Образуются обширные инфарктообразные некрозы ткани легкого по причине закупорки мелких сосудов тромбами.
При микоплазменных и вирусных пневмониях бывают в основном интерстициальные поражения. Также типичны инфильтративно-пролиферативные изменения в межальвеолярных и межлобулярных перегородках, отеки там же, а также аналогичные изменения в периваскулярной и перибронхиальной клетчатке. Экссудата практически нет в альвеолах. Фиксируют воспаление слизистой бронхиол и бронхов, застой крови, парез капилляров и пр.
Профилактика
В Юсуповской больницы применяется комплекс мер, направленных на профилактику застойного воспаления у лежачих больных. С этой целью часто меняют положение пациента, предлагают ему выполнять активные движения в кровати, дыхательную гимнастику. Проводят перкуторный массаж грудной клетки, баночный массаж. Пациентам обеспечивают сбалансированное, разнообразное и обогащённое витаминами питание. При наличии признаков застойной пневмонии звоните по телефону. Контакт-центр Юсуповской больницы работает 24 часа в сутки, без выходных.
Записаться на приём