- Библиотека здорового сердца
- Профилактика сердечно-сосудистых заболеваний
Практически все заболевания проще предотвратить, чем потом лечить, и сердечно-сосудистые патологии — не исключение. В последние годы частота таких заболеваний неуклонно растет, что неудивительно: большинство болезней сердца и сосудов справедливо относятся врачами к болезням цивилизации. Они находят питательную почву в виде образа жизни современного человека с его нерациональным питанием, недостаточной физической активностью, острыми и хроническим и стрессами. Поэтому врачи не устают напоминать об огромной роли своевременной профилактики болезней сердца, особенно у пациентов из групп риска, склонных к таким болезням. Профилактические меры позволяют предотвратить болезни, повысить качество жизни пациента, продлить ее.
Статистические данные о болезнях сердца и сосудов
На территории России болезни сердца и сосудов остаются одной из главных причин смертности (до 47%). Впрочем, в последние годы отмечается постепенное снижение как общей заболеваемости такими болезнями, так и смертности от них. Врачи связывают это как с успехами массовой диспансеризации и повышением эффективности современного лечения заболеваний сердца, так и с повышением осведомленности общества о важности профилактики таких патологий.
Доказано, что профилактические меры защищают от сердечно-сосудистых заболеваний эффективнее, чем любые другие мероприятия. Это доказывают исследования эпидемиологов: так, на 50% снижение частоты смертности от ишемической болезни сердца связано именно с комплексной и активной профилактикой, а лишь на 40% – с совершенствованием методов лечения данной патологии.
Профилактические мероприятия
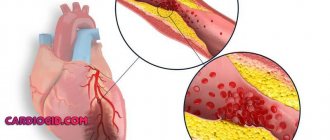
Профилактика сердечно-сосудистых заболеваний сводится к исключению факторов, которые способствуют росту холестериновых бляшек. Для профилактики атеросклероза врач порекомендует человеку отказаться от курения и жирной пищи, употреблять больше продуктов, содержащих клетчатку и витамины, вести активный образ жизни.
- Физические упражнения. Следует регулярно заниматься гимнастикой и отдавать предпочтение активному отдыху на свежем воздухе. Регулярные занятия выполняются в комфортном для Вас ритме.
- Избавление от вредных привычек: курения, злоупотребления алкоголем. Никотин и напитки, содержащие алкоголь, вызывают спазм сосудов и повышают артериальное давление, усиливают способность крови к тромбообразованию. В случаях, когда у пациента появились симптомы ишемической болезни сердца, отказаться от вредных привычек — это важно для здоровья и сохранения жизни.
- Избегать стрессов. Поскольку приступы стенокардии проявляются при стрессах и эмоциональном напряжении, избегайте возникновения стрессовых ситуаций и переутомления.
- Проведение профилактического обследования и диагностика сосудов поможет выявить заболевания на ранних стадиях их развития, когда еще можно обойтись консервативным лечением. Электрокардиография и МРТ, ультразвуковая допплерография и ангиография виды исследования, которые помогут оценить состояние сердечно-сосудистой системы.
Профилактика необходима здоровым людям и тем, кому уже поставлен неутешительный диагноз. Независимо от стадии заболевания следуйте вышеуказанным рекомендациям: даже операция по стентированию сосудов сердца будет эффективна только в комплексе с нормализацией образа жизни пациента!
Основные заболевания сердца и сосудов
Болезни сердца и сосудов составляют обширнейшую группу, поэтому приведенный ниже список представляет только самые основные и распространенные патологии:
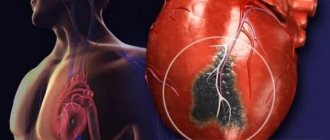
- ИБС (ишемическая болезнь сердца), с также его осложнения — инфаркт, стенокардия, кардиосклероз;
- артериальная гипертензия;
- нарушения сердечного ритма;
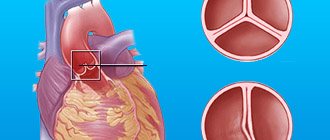
- врожденные и приобретенные пороки сердца;
- сердечная недостаточность;
- инфекционно-воспалительные патологии сердца — эндо-, мио-, перикардиты;
- воспалительные патологии сосудов;
- атеросклероз;
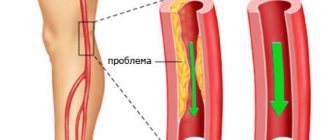
- системные сосудистые патологии;
- нарушения свертываемости крови.
Следим за показателями тонометра
Согласно статистическим данным ежегодно от гипертонии умирает около 100 тыс. человек, ведь данное заболевание приводит к ишемической болезни сердца, инсульту, инфаркту и т. д. Европейским обществом кардиологов была разработана схема контроля за АД.
Таблица 4: Контроль за АД
| Показатели тонометра | Количество раз измерений давления |
| Первое измерение показывает данные ниже 140/90 мм. рт. ст. |
|
| Два измерения показывают давление от 140-180/90-105 мм. рт. ст. | Контроль за АД осуществляется не реже 1 раза в месяц |
| Два измерения и больше показывают 180 и более/105 и более мм. рт. ст. | Необходимо начинать принимать гипотензивные препараты, давление измеряется не реже 1 раза в сутки |
Внеплановый контроль артериального давления нужно осуществить при наличии таких симптомов:
- шум в ушах;
- появление «мушек» перед глазами;
- головокружение или головная боль;
- боль и тяжесть в сердце;
- затрудненное дыхание.
Все это должно послужить поводом для обращения к врачу и прохождению диагностики.
Контроль АД
Причины сердечно-сосудистых заболеваний
Основная причина сердечно-сосудистой патологии — особенности образа жизни современного человека. Недостаточная физическая активность, нерациональное питание с преобладанием животных, «тяжелых» жиров и «быстрых» углеводов, рафинированных и консервированных продуктов, фастфуда приводят к повышению уровня холестерина в крови, нарушению обмена веществ. Вносят свою лепту и острые и хронические стрессы, с которыми сталкиваются современные люди.
Кроме того, не стоит забывать о вредных привычках: курение и употребление алкогольных напитков негативно сказываются на состоянии стенок сосудов и текучести крови. Все это в комплексе приводит к формированию тех или иных патологий: атеросклероза, ИБС, гипертонической болезни и многих других.
Первичная и вторичная профилактика заболеваний сердца и сосудов
Рациональная профилактика кардиопатологии всегда носит комплексный характер. Она должна включать в себя рационализацию питания, физическую активность, борьбу со стрессом, отказ от вредных привычек, регулярные медицинские обследования. Все перечисленные меры можно отнести к мерам первичной профилактики, которые предпринимаются тогда, когда риск болезней сердца невелик. При наличии выраженных предрасполагающих факторов к заболеваниям сердца необходимо применение мер вторичной профилактики. Среди них — снижение массы тела, нормализация уровня холестерина и сахара в крови, снижение давления, нормализация сердечного ритма.
Способы предупреждения болезней
Профилактика заболеваний системы кровообращения осуществляется в зависимости от состояния здоровья, факторов риска и наличия имеющихся патологий.
Всего можно выделить 2 вида профилактики:
- Первичная. Это система оздоровительных мероприятий, направленных на предупреждение возникновения и воздействия неблагоприятных факторов развития заболеваний, а именно:
- рациональный режим отдыха и труда;
- физическая активность;
- исключение вредных привычек;
- снижение стрессовых ситуаций.
- Вторичная. В основном это целевое санитарно-гигиеническое воспитание, курсы профилактического лечения и целевого оздоровления. Сюда можно отнести такие мероприятия:
- ЛФК;
- массаж;
- физиопроцедуры;
- санаторно-курортное лечение;
- медикаментозная поддержка.
В связи с этим профилактика болезней сердечно-сосудистой системы включает в себя 10 основных мер:
- здоровое питание;
- борьба с лишним весом;
- самоконтроль АД и своевременное его снижение;
- борьба со стрессовыми ситуациями;
- отказ от пагубных привычек;
- занятие спортом;
- санаторно-курортное лечение;
- регулярный контроль уровня холестерина и сахара в крови;
- систематические медицинские обследования;
- прием препаратов для разжижения крови и укрепления сосудистой стенки.
И первичная, и вторичная профилактика направлена на формирование правильного восприятия самого понятия здоровья и отношения на изменяющиеся возможности и потребности организма. Прочитайте статью полностью, что узнать в чем заключается профилактика сердечно сосудистых заболеваний.
Несложные, но очень эффективные методы
Питание для профилактики болезней сердца
Для того, чтобы обеспечить эффективную профилактику сердечно-сосудистых заболеваний, необходимо обеспечить рациональное питание. При этом лучшим решением будет дробное питание небольшими порциями 4-5 раз в день, это значительно полезнее для сердца, чем два плотных приема больших количеств пищи. Ужинать следует не позднее, чем за 3 часа до отхода ко сну.
В том случае, если уже имеет место лишний вес, необходимо придерживаться низкокалорийной диеты, однако ограничение калорийности не должно быть очень жестким. Голодать нельзя: резкое ограничение организма в питании приводит к дефициту питательных веществ, в том числе, и для сердечной мышцы.
Основные принципы питания для профилактики болезней сердца:
- ограничение «быстрых» углеводов — сахара, сдобы, сладостей, предпочтение должно отдаваться сухофруктам, меду, цельнозерновому хлебу;
- ограничивается потребление животных жиров, лучше отдавать предпочтение оливковому, льняному маслу. Пальмовое, кокосовое масло лучше исключить;
- ограничивается потребление напитков с кофеином;
- ограничивается потребление соли, лучше исключить колбасы и копчености, соления;
- потребление алкогольных напитков лучше исключить полностью;
- из мяса лучше выбирать нежирную телятину, курятину, крольчатину, индейку;
- полезны орехи, семена льна, кунжут;
- рекомендуется потребление большого количества клетчатки в виде овощей, фруктов, зелени;
- полезны морская рыба и морекродукты, рыбий жир в виде добавок;
- рекомендуется ежедневно употреблять кисломолочные продукты, которые стимулируют пищеварение и насыщают организм кальцием.
- от фастфуда, полуфабрикатов, продуктов с обилием усилителей вкуса и консервантов следует полностью отказаться.
Блюда следует отваривать, запекать, готовить на пару. Жареные блюда рекомендуется полностью исключить. Необходимо выпивать достаточное количество жидкости — до полутора-двух литров в сутки. При этом крепкого чая или кофе нужно избегать, предпочитая минеральную воду без газа, травяной чай, компот, морс.
ПРОФИЛАКТИКА ИШЕМИЧЕСКОЙ БОЛЕЗНИ СЕРДЦА, РЕКОМЕНДАЦИИ ДЛЯ ПАЦИЕНТА
В последние годы наблюдается прекращение роста и даже некоторое снижение смертности населения России, однако в целом ее уровень продолжает оставаться одним из самых высоких в Европе и все еще значительно превосходит уровень смертности в России начала 90-х годов.
Особую тревогу вызывает рост преждевременной смертности среди населения трудоспособного возраста. Отмечается существенное увеличение смертности от сердечно-сосудистых заболеваний (ССЗ), доля которых в структуре преждевременной смертности увеличилась у мужчин с 53 до 61%, а у женщин с 61 до 70%. По оценке специалистов, основной причиной столь значительного роста этих показателей остаются ишемическая болезнь сердца (ИБС) и нарушения мозгового кровообращения. Положительных изменений создавшейся ситуации можно ожидать только при активизации системы профилактики заболеваний и укрепления здоровья.
Особенности медицинской профилактики заболеваний
В комплексе государственных и медицинских мероприятий, направленных на первичную профилактику ССЗ, следует особо выделить компонент, тесно зависящий от мероприятий медицинского характера.
Следует отличать медицинское профилактическое вмешательство при проведении комплекса мер по первичной профилактике от лечебных мероприятий, необходимо максимально привлечь внимание «больного» к своему здоровью, не развив у него страха перед болезнью.
Медикаментозная профилактика сердечно–сосудистых заболеваний проводится обычно в дополнение к максимально возможному количеству немедикаментозных мероприятий. Как правило, под медикаментозной профилактикой понимают:
- Гипотензивную терапию (применение препаратов, направленных на достижение целевых (оптимальных) значений артериального давления – коррекция артериальной гипертензии);
- Гиполипидемическую терапию (снижение уровня общего холестерина крови и его фракций в случае увеличения их количества – коррекция гиперхолистеринемии);
- Антиагрегантную и антикоагулянтную терапию (применение средств, направленных на уменьшение риска тромбоэмболических осложнений у лиц с высоким риском последних);
- Антиишемическую терапию (направленную на улучшение кровоснабжения и процессов обмена в сердечной мышце, в зонах риска развития повреждения, в том числе повторного);
- Гипогликемическую терапию (направленную на снижение до целевых значений и контроль за состоянием углеводного обмена).
Немедикаментозная профилактика сердечно–сосудистых заболеваний является первым этапом любых профилактических мероприятий. В англоязычной литературе синонимы немедикаментозной профилактики – «изменение жизненных привычек», «изменение стиля жизни»:
- Полный отказ от курения
- Снижение избыточного веса
- Диета
- Расширение физической активности за счет динамических нагрузок
Каждый из перечисленных видов медикаментозного лечения имеет свои строгие показания и противопоказания и должен назначаться в рамках разработанных алгоритмов, но вместе с тем строго индивидуально. Только такой подход обеспечит ожидаемую эффективность профилактики сердечно–сосудистых заболеваний и их осложнений. Например, гипотензивные препараты назначают только при артериальной гипертонии, антиишемическую – только при доказанной ИБС.
Необходимый объем медицинских мероприятий по первичной профилактике заболеваний
Первичная профилактика заболеваний является весьма сложным делом, как из-за своей трудоемкости, так и в силу неощутимости результата. Доказательством этого могут быть данные, полученные в результате анализа профилактических программ, проведенных в России. Так, в программе многофакторной профилактики ИБС, осуществлявшейся в Москве на базе одной из территориальных поликлиник в течение пяти лет, было показано, что эффективность коррекции факторов риска у лиц, не имевших симптомов основных ССЗ (в частности ИБС), в отношении смертности от этих заболеваний обнаруживается только на четвертом-пятом году. Вместе с тем, в том же исследовании было показано, что снижение смертности от ССЗ наблюдалось только у тех лиц, у кого удалось снизить уровни основных факторов риска: убедить бросить курить, нормализовать артериальное давление и уровень общего холестерина (ХС), снизить уровень холестерина липопротеидов низкой плотности (ХС ЛНП) и др. То есть коррекция факторов риска под влиянием комплекса медицинских мероприятий по первичной профилактике сопровождалась и снижением смертности в этой группе населения.
Наиболее полное выявление больных и лиц с факторами риска, конечно, возможно только при профилактических обследованиях населения. Благодаря этим мероприятиям уже на доврачебном этапе с помощью краткого опроса о привычках, а также при измерении артериального давления, роста и массы тела можно выявить лиц с тремя основными факторами риска.
Проведение, кроме того, дополнительных методов обследования, таких как исследования крови на содержание липидов (как минимум общего ХС, а наиболее целесообразно — ХС-ЛВП и триглицеридов), позволит более полно выявить группы риска по развитию ССЗ.
По данным массовых профилактических обследований трудоспособного населения установлено, что только около 1/5 взрослого населения не имеют факторов риска.
Более половины (56%) населения трудоспособного возраста имеет те или иные факторы риска, причем у половины лиц этой группы факторы риска встречаются в разнообразных сочетаниях, в результате чего суммарный риск заболевания значительно увеличивается. Эта категория людей нуждается не только в общих сведениях по здоровому образу жизни, но и в индивидуальных советах врача.
Значение первичной профилактики заболеваний возрастает у лиц с наследственной предрасположенностью к наследственным неинфекционным заболеваниям, особенно у тех, кто имеет факторы риска.
1. Артериальная гипертензия.
Рекомендации ВОЗ содержат детальное разделение по уровням АД:
- нормальное АД — систолическое АД (САД) ниже 140 и/или диастолическое АД (ДАД) ниже 90 мм рт. ст.;
- оптимальное АД — САД 120/80 мм рт. ст.;
- высокое нормальное АД — САД 140-160 и/или ДАД 90-95 мм рт. ст.;
- умеренная и тяжелая АГ — САД выше 180 и/или ДАД выше 105 мм рт. ст.;
- изолированная систолическая АГ — САД выше 140 и ДАД ниже 90 мм рт. ст.;
- пограничная изолированная АГ — САД 140-160 и ДАД ниже 90 мм рт. ст.
Какими должны быть конкретные мероприятия по первичной профилактике заболеваний и укреплению?
Как уже отмечалось, риск развития ИБС возрастает пропорционально количеству факторов риска, но среди нескольких десятков выделяют три основных фактора риска: артериальную гипертензию, курение и гиперхолестеринемию (нарушение липидного обмена). Особое место занимает артериальная гипертензия, имеющая значение не только как фактор риска при ИБС, но и как самостоятельное патологическое состояние, опасное для жизни.
Исходя из рекомендаций рабочей группы Европейского общества кардиологов, общества по борьбе с атеросклерозом и гипертонией, по отношению к значению АД следует придерживаться дифференцированной тактики:
Если при первом измерении уровень АД ниже 140/90 мм рт. ст., то в случае высокого суммарного риска ССЗ рекомендуется повторять измерение АД один раз в год; при низком суммарном риске ССЗ — повторять измерение АД один раз в три года;
Если при двух измерениях уровень АД достигает 140-180 и/или 90-105 мм рт. ст. — повторять измерения, по крайней мере, дважды в течение четырех недель. При сохранении такого же уровня артериального давления проводить лечение немедикаментозными методами. При безуспешности этих мер в течение первых трех месяцев — начать лечение медикаментами.
Если при двух измерениях, проведенных в разное время, АД достигает 180 и/или 105 мм рт. ст. и выше, следует начать лечение как лекарственными, так и немедикаментозными методами.
Больным среднего возраста, у которых при профилактическом обследовании обнаружена АГ, в большинстве случаев удается доступными в поликлинике методами поставить диагноз, причем у лиц старше 40 лет в подавляющем большинстве причиной повышения АД оказывается гипертоническая болезнь (например, у мужчин 40-59 лет причиной повышения АД в 86% была гипертоническая болезнь, в 7% — симптоматическая АГ).
| Профилактическое вмешательство требуется начинать: Если даже однократно артериальное давление достигает 160/95 мм рт. ст. и выше, или обнаруживается наличие в анамнезе артериальной гипертонии у лиц, принимающих в момент обследования гипотензивные препараты вне зависимости от регистрируемого уровня АД Если индекс массы тела Кетле равен 29,9 и более (Индекс массы тела (ИМТ) = масса тела (кг) / рост (м) 2 , 18,5 – 24,9 – норма, 25 – 29,9 – предожирение, свыше 30,0 – ожирение) Если уровень общего ХС крови натощак составляет 250 мг/дл или 6,5 ммоль/л и более; уровень триглицеридов (ТГ) достигает 200 мг/дл или 2,3 ммоль/л и более; уровень ХС ЛВП падает до 39 мг/дл или 1 ммоль/л и ниже у мужчин и 43 мг/дл или 1,1 ммоль/л и ниже у женщин При регулярном курении даже по одной сигарете в сутки При низкой физической активности — то есть когда более половины рабочего времени проводится сидя, а на досуге ходьба, подъем тяжестей и т. п. занимают менее 10 часов в неделю |
У больных с АГ в три раза чаще, чем среди здоровых, встречается избыточная масса тела, в два раза — дислипопротеинемия (гиперлипидемия)
2. Гиперхолестеринемия
По уровню гиперхолестеринемия делится на : легкую — 5-6,5 ммоль/л; умеренную — 6,5-8 ммоль/л; выраженную — выше 8 ммоль/л.
(немедикаментозные методы коррекции изложены ниже в разделе диетотерапии)
Почти половина больных курит, многие недостаточно физически активны. АГ встречается чаще у лиц, употребляющих алкоголь ежедневно или несколько раз в неделю.
Немедикаментозная профилактика
1. Курение
Наиболее распространенным ФАКТОРЫ РИСКА среди трудоспособного населения, особенно среди мужчин, является курение. У курящих, по данным ВОЗ, чаще развиваются сердечно-сосудистые, онкологические (с поражением дыхательной системы), бронхолегочные заболевания. Выраженность патологии, частота осложнений связаны не только с фактом курения, но и с его интенсивностью. По мнению экспертов ВОЗ, нет “неопасных” видов табачных изделий, так как спектр вредных веществ в табачном дыме настолько широк, что меры по уменьшению одного-двух из них (например, с помощью специальных фильтров и др.) в целом не снижают опасность курения.
Привычка к курению — сложная психосоматическая зависимость, нередко определяемая типами курительного поведения. Врач должен терпеливо, но настойчиво ставить акцент на поиск “альтернативной” замены курения в каждом конкретном случае, вовлекая курильщика в “сотрудничество”, постепенно подводя его к мысли о необходимости и реальной возможности прекращения курения. Нужно создать у курильщика положительную мотивацию к отказу от этой привычки и убедить его, что всегда предпочтительнее одномоментный отказ от курения. Рекомендуется научить пациента элементам аутотренинга с введением специальных формул (“Прекратив курение, я подарил себе пять-шесть лет полноценной жизни”, “Бросив курить, я почувствовал прилив здоровья” и т. п.). Иногда приходится прибегнуть к седативной и другой симптоматической терапии, а в случаях физиологической зависимости — к специфическому медикаментозному лечению.
Лекарственная терапия курения условно может быть разделена на аверсионную и заменительную. (Цель первой — выработать отвращение к табаку, для чего используются различные вяжущие средства, полоскание рта перед закуриванием сигарет и т. п.) Заместительная терапия позволяет снять симптомы никотиновой абстиненции путем введения в организм веществ, которые по действию на организм сходны с никотином, но лишены его вредных свойств (лобелин, цитизин), или никотина (жевательные резинки “Никоретте”, пластыри, пластинки). Вспомогательная терапия (седативные, снотворные и другие психотропные средства, а также рациональная витаминотерапия) назначается для снятия невротических расстройств, нарушений сна и снижения работоспособности, часто сопровождающих отказ от курения.
Методом выбора при лечении табакокурения в последние годы является рефлексотерапия, которая оказывается весьма эффективной не только в отношении непосредственного отказа от курения, но и для профилактики возврата к курению, что часто наблюдается при краткосрочных методах лечения.
Большинство курильщиков свое нежелание бросить курить объясняют тем, что опасаются прибавить в весе. Действительно, отказ от курения, постепенная ликвидация симптомов хронической табачной интоксикации сопровождается улучшением вкусовой чувствительности, аппетита, нормализацией секреции пищеварительных желез, что в целом приводит к увеличению приема пищи и, следовательно, прибавке массы тела. Этого нежелательного для многих явления можно избежать, если следовать некоторым несложным диетическим советам: избегать переедания и соблюдать основы рационального питания. Физиологическое равновесие у курильщика восстановится быстрее при употреблении продуктов, содержащих витамин С (шиповник, черная смородина, зеленый лук, капуста, лимоны и др.), витамин В1 (хлеб грубого помола, крупы), витамин В12 (зеленый горошек, апельсины, дыни), витамин РР (фасоль, крупы, дрожжи, капуста, молочные продукты, картофель), витамин А (овощи, особенно морковь), витамин Е (хлеб грубого помола, растительное масло, зеленые овощи, зародыши пшеницы). Никотиновую зависимость, сопровождающуюся, как правило, “закислением” внутренней среды организма, уменьшает щелочное питье — минеральные воды, соки, овощные отвары.
Особенно внимательно следует относиться к жалобам, появляющимся сразу после отказа от курения, чтобы вовремя прервать формирование у пациента причинно-следственной связи своего состояния с отказом от курения и убрать повод к возврату этой вредной привычки. Это касается в первую очередь развития невротических расстройств, явлений абстиненции, нежелательной прибавки в весе.
У ряда курильщиков, особенно с большим стажем, в первое время после прекращения курения усиливается кашель с отделением мокроты. Нужно объяснить пациенту, что это — естественный процесс, и назначить отхаркивающие средства и щелочное питье.
Следует рекомендовать пациенту избегать ситуаций, провоцирующих курение. Психологическая поддержка окружающих, одобрительное отношение к некурению способствуют закреплению отказа от этой вредной привычки.
2. Снижение избыточного веса
Диета (в том числе, направленная на снижение холестерина крови)
Избыточная масса тела, нарушения липидного обмена, как правило, тесно связаны с неправильными привычками и характером питания, поэтому их коррекция предполагает прежде всего комплекс диетических рекомендаций, в основе которого лежит принцип рационального питания. У лиц, не контролирующих калораж своего пищевого рациона, увеличивающих потребление животных жиров, углеводов, в два-три раза чаще развивается избыточная масса тела.
Наиболее распространенным подходом к снижению массы тела является назначение низкокалорийных, сбалансированных по основным пищевым веществам диет. Степень редукции калорийности зависит от избыточности массы тела. Пациенты с избыточной массой тела, когда еще нет клинической формы ожирения, уже нуждаются в квалифицированных диетических рекомендациях с использованием психотерапевтических подходов, так как чаще всего эти лица не имеют достаточной мотивации к снижению веса. Для людей с выраженной избыточной массой тела (индекс 29,9 и более) наибольшее значение имеет улучшение самочувствия при похудении.
Принципы диетотерапии
- Ограничение калорийности питания. Успешное уменьшение массы тела отмечается при условии соблюдения диеты – когда расход энергии за сутки больше количества калорий, полученных с пищей.
- Уменьшение в рационе углеводов и жиров, особенно животного происхождения.
- Прием пищи до 18.00.
- Дробное питание (3-4 раза в день, маленькими порциями, принимать пищу следует медленно).
- Режим питания необходимо соблюдать всем членам семьи.
Голодание — неприемлемый метод лечения ожирения!
| Принципы рационального питания Сбалансированность энергопоступления и энергозатрат организма в соответствии с полом, возрастом, характером труда Регулярное превышение суточной калорийности пищи над энергозатратами на 200 ккал в день приводит к увеличению балластного жира в организме на 10-20 г в день, за год масса тела может увеличиться на 3-7 кг Обеспеченность физиологических потребностей организма в незаменимых пищевых веществах: белках, жирах, углеводах, витаминах, минеральных веществах Для нормальной жизнедеятельности организма основные пищевые вещества должны содержаться в рационе в следующих пропорциях: белок — 15% от общей калорийности (90-95 г), жир — 35% от общей калорийности (80-100 г), углеводы — 50% от общей калорийности (300-350 г) Режим питания Желательно принимать пищу не реже четырех-пяти раз в день, распределяя ее по калорийности суточного рациона приблизительно следующим образом: завтрак до работы — 30%, второй завтрак — 20%, обед — 40%, ужин — 10%. Последний прием пищи должен быть не менее чем за два-три часа до сна. Интервал между ужином и завтраком должен быть не более 10 часов |
Редукция калорийности пищевого рациона должна сводиться к снижению потребления углеводов и животных жиров. Суточную калорийность следует ограничить 1800-2000 ккал.
Лицам с клиническими формами ожирения (индекс массы тела 29,0 и выше) необходима более значительная редукция калорийности: до 1200-1800 ккал в сутки с назначением одного-двух разгрузочных дней (мясных, творожных, яблочных) в неделю. В эти дни следует питаться дробно пять-шесть раз.
Больным с повышенным уровнем холестерина его фракций и у лиц с риском его повышения (тучных, с нарушением обмена, наследственной предрасположенностью) рационализацию питания следует дополнить следующими рекомендациями:
- не употреблять более трех яичных желтков в неделю, включая желтки, используемые для приготовления пищи;
- ограничить потребление субпродуктов (печень, почки), икры, креветок; всех видов колбас, жирных окороков, сливочного и топленого масла, жирных сортов молока и молочных продуктов;
- глубокое прожаривание пищи на животных жирах заменить тушением, варкой, приготовлением на пару, в духовке, перед приготовлением срезать видимый жир с кусков мяса, а с птицы удалить кожу;
- отдать предпочтение рыбным блюдам, продуктам моря, овощам и факторы рискауктам;
- использовать обезжиренные сорта молочных продуктов, готовить на растительных маслах.
Если соблюдение диеты в течение трех-шести месяцев не приводит к снижению уровня общего ХС в крови, рекомендуется лекарственная терапия. В последние годы появились сообщения о том, что гиполипидемическая терапия, способствуя снижению уровня атерогенных факторы рискаакций липидов крови и уровня общего ХС, приводит к стабилизации атеросклеротических бляшек.
3. Физическая активность
Доказано, что физически активный досуг предупреждает последствия малоподвижного образа жизни (развитие ожирения, артериальной гипертензии, заболеваний сердечно-сосудистой системы, обменных нарушений). Физическая активность должна сопровождаться положительными психо-эмоциональными установками и не иметь оттенка бремени. Перед началом самостоятельных занятий необходимо провести медицинское обследование в зависимости от возраста больного:
- до 30 лет достаточно обычного врачебного осмотра;
- от 30 до 40 лет к осмотру необходимо добавить снятие ЭКГ-покоя;
- старше 40 лет рекомендуется начинать тренировки под наблюдением инструктора врачебно-физкультурного диспансера с предварительным проведением пробы с физической нагрузкой.
Лицам старше 40 лет физическую нагрузку рекомендуется назначать с дозированной ходьбы, постепенно увеличивая темп и дистанцию.
Лицам с ожирением рекомендуются аэробные физические нагрузки – бег, плавание, лыжные прогулки, езда на велосипеде. Однако наиболее приемлемым видом физической активности следует считать ходьбу, которая должна быть регулярной, умеренной интенсивности, ежедневной. Следует начинать с 10 мин в день, постепенно увеличивая продолжительность занятий до 30-40 мин, с включением коротких (10-15 мин) эпизодов быстрой ходьбы. Рекомендуется уделять физическим нагрузкам примерно 60 мин ежедневно. Назначается также быстрая ходьба в течение 30 мин (скорость – 4,5 км/ч) не менее 3 раз в неделю. Кратковременные нагрузки (короткие тренировки) обеспечивают расход гликогена, а длительные – запасов жира. Дополнительные физические нагрузки – подниматься лестницей, а не лифтом, совершать пешие 10-15-минутные прогулки после приема пищи. Работа по дому гораздо эффективнее 30-минутных прогулок 6 раз в неделю. Эффективность физической нагрузки в отношении уменьшения массы тела возрастает по мере увеличения продолжительности ходьбы в течение дня.
Необходим самоконтроль нагрузки: она не должна приводить к учащению пульса выше возрастного предела, который определяется как “180 — возраст в годах”. Появление одышки служит сигналом для уменьшения интенсивности нагрузки. Тренирующий эффект нагрузки проявляется в снижении частоты пульса в покое, сокращении времени восстановления пульса после стандартной нагрузки (например, 20 приседаний). Ухудшение самочувствия (сна, аппетита, работоспособности, появление неприятных ощущений) требует снижения или прекращения нагрузок.
Необходимо подчеркнуть, что большинство рекомендуемых профилактических мер носят универсальный характер и показаны не только при ССЗ, но и для целого ряда хронических неинфекционных заболеваний – хронических обструктивных заболеваний легких, некоторых форм злокачественных новообразований, сахарного диабета и др.
Результаты комплексных профилактических мероприятий определяют социально-экономическую и этическую значимость всей профилактической работы. Дело только за ее реальным осуществлением, активизацией резервов служб практического здравоохранения. И наконец, необходимо создать социальные условия, при которых человеку выгодно (и материально, и морально) быть здоровым.
Современные возможности первичной и вторичной профилактики сердечно–сосудистых заболеваний (ССЗ) – одной из ведущих причин инвалидизации и смертности населения развитых стран – весьма высоки. Развитие теоретической и методологической базы доказательной медицины в течение последних десятилетий обеспечило существенный прогресс в разработке и пропаганде среди врачей и пациентов научно обоснованных подходов к профилактике сердечно–сосудистых заболеваний, а также в оценке ее результатов
Физическая активность для профилактики болезней сердца
Современный человек становится все менее подвижным: работа благодаря автоматизации процессов требует все меньше усилий, к месту работы отвозит транспорт, даже стирка, мытье посуды, включение телевизора уже не требуют реальной физической активности. Малоподвижные будни перетекают в такие же выходные, которые проходят у телевизора. Такой образ жизни способствует набору лишнего веса и ухудшению кровообращения в тканях. Для того, чтобы избежать развития заболеваний сердца, нужно повысить физическую активность. Лучшим решением будут разумные нагрузки на свежем воздухе — пешие прогулки, скандинавская ходьба, ходьба на лыжах, езда на велосипеде. Также полезны кардионагрузки в зале (велотренажер, беговая дорожка). Хорошо себя зарекомендовало плавание, гимнастика.
Важное условие таких физических нагрузок: они не должны быть чрезмерными, не должны провоцировать переутомление.
При этом важно, чтобы нагрузки были регулярными: намного лучше проходить каждый день пешком 2-3 км, то есть полчаса, чем устраивать изнурительную двухчасовую сессию в зале.
Профилактика сердечно-сосудистых заболеваний у детей
Беречь здоровье сердца и сосудов лучше с первых дней жизни ребенка. Это значит, что уже с первых месяцев жизни важно приучать малыша к гимнастике — естественно, соответствующей его возрасту, и правильному питанию. Кстати, пищевые привычки, заложенные в детском возрасте, порой очень сложно изменить, и ребенок, привыкший к обилию сдобы и сладостей скорее всего во взрослом возрасте будет очень страдать из-за необходимости соблюдения диеты.
Ключевые пункты профилактики болезней сердца и сосудов у ребенка:
- рациональное питание и поддержание нормальной массы тела;
- достаточная физическая активность, занятия спортом;
- профилактика появления вредных привычек;
- регулярные медицинские осмотры.
Огромную роль играет пример родителей: если они правильно питаются, ведут здоровый и активный образ жизни, у малыша будет перед глазами правильный пример, которого он будет бессознательно придерживаться и сам.
Профилактика болезней сердца у пожилых людей
Естественные возрастные изменения в организме неизбежно затрагивают и сердечно-сосудистую систему. Стенки сосудов утрачивают эластичность, на них появляются атеросклеротические бляшки, растет артериальное давление, снижается текучесть крови. Возрастает риск тромбоза периферических сосудов, в том числе, коронарных (инфаркт миокарда), мозга (ишемический инсульт), сетчатки глаза (слепота) и др. Поэтому в пожилом возрасте особенно важно регулярно посещать кардиолога — не реже раза в полгода начиная с 40-50 лет.
Помимо осмотра врача рекомендуется проведение:
- ЭКГ, в том числе с нагрузкой (для мужчин);
- анализа крови на липиды;
- коагулограммы.
Кроме того, нужно регулярно контролировать артериальное давление при помощи бытового тонометра.
Препараты для профилактики сердечно-сосудистых заболеваний
Вторичная профилактика сердечно-сосудистых заболеваний при помощи фармацевтических препаратов крайне важна, особенно для людей, склонных к таким патологиям. С профилактической целью могут приниматься комплексы витаминов и минералов, препараты с антитромботическим действием, препараты, снижающие уровень холестерина в крови. Такие препараты обычно продаются без рецептов, но рекомендуется перед началом их приема получить консультацию врача.
Рибоксин для профилактики патологий сердца
Рибоксин стимулирует снабжение тканей, в том числе, сердечной мышцы, кислородом, стимулирует кровообращение, нормализует сердечный ритм. Прием препарата курсовой, лечение назначает врач. Есть противопоказания, среди них — подагра и почечная недостаточность.
Ацетилсалициловая кислота для профилактики заболеваний сердца
Прием ацетилсалициловой кислоты способствует улучшению текучести крови, оказывает антитромботическое действие. Как правило, для профилактики болезней сердца ацетилсалициловая кислота выпускается в специальной кардио дозировке. Для достижения эффекта необходим прием длительными курсами или постоянный. Есть противопоказания к приему, среди них — гастрит, язвенная болезнь желудка и двенадцатиперстной кишки.
Магний для профилактики болезней сердца
Магний — минерал, играющий важную роль в здоровье сердечно-сосудистой системы, он помогает стабилизировать ритм сердца, снизить артериальное давление. Магний входит в состав многих препаратов для профилактики и лечения кардиологических заболеваний, оптимальный препарат поможет выбрать врач.
Фазостабил для профилактики сердечных заболеваний
Фазостабил — комплексный препарат, в котором основное действующее вещество, ацетилсалициловая кислота, дополнено гидроксидом магния. Благодаря этому существенно уменьшается раздражающее действие ацетилсалициловой кислоты на стенки желудка, кроме того, магний оказывает мягкое гипотензивное и стабилизирующее действие. Применение Фазостабила предпочтительнее приема обычной ацетилсалициловой кислоты, препарат переносится хорошо.
Факторы риска и профилактика развития сердечно-сосудистых заболеваний
Несмотря на разнообразие серьезных болезней, актуальных для современного мира, сердечно-сосудистые заболевания по-прежнему являются основной причиной смерти в мире. Сердечные заболевания сопровождают любые виды болезней, влияющих на сердечно-сосудистую систему. В основном это болезни сердца, сосудистые заболевания головного мозга и почек, а также заболевания периферических артерий. Причины сердечных заболеваний разнообразны, но наиболее распространенные — атеросклероз и гипертония. Кроме того, с возрастом происходит ряд физиологических и морфологических изменений, которые нарушают функции сердца и сосудов, и впоследствии приводят к увеличению риска сердечных заболеваний, даже у здоровых людей без симптомов.
Факторы риска развития сердечно-сосудистых заболеваний
Факторы риска бывают устранимые и не устранимые. Устранимые — это такие факторы риска, которые можно тем или иным способом устранить, а НЕ устранимые — это такие факторы риска, которые (к сожалению) устранить невозможно.
Ниже перечислю факторы риска, а Вы посчитайте — сколько их у Вас? Чем больше у Вас факторов риска, тем больше вероятность развития у Вас сердечно-сосудистых заболеваний, а при наличии болезней — развития осложнений.
Не устранимые факторы риска:
- Пол и возраст: риск у мужчин выше, чем у женщин; с возрастом различия уменьшаются (в возрасте 35 — 70 лет у мужчин риск смерти от инсульта на 30% выше, от ИБС в 2–3 раза выше, чем у женщин. В возрасте 75 лет риск смерти от ССЗ примерно одинаков у мужчин и у женщин. Мужчины старше 55 лет, а женщины старше 65 лет в большей степени подвержены сердечно-сосудистым заболеваниям.
- Менопауза. У женщин в менопаузе риск сердечно-сосудистых заболеваний выше.
- Наследственность. Болезни сердца у Ваших прямых родственников говорят о более высокой вероятности развития подобных болезней и у Вас.
- Географический регион проживания: высокая частота инсульта и ИБС в России, Восточной Европе, странах Балтии.
- Поражение органов мишеней (сердце, головной мозг, почки, сетчатка глаз, периферические сосуды). Наличие необратимых заболеваний перечисленных органов значительно увеличивает риск сердечно-сосудистой катастрофы.
- Сахарный диабет. Сахарный диабет в настоящее время причислен к поражениям органов мишеней. Признаки диабета: жажда, сухость во рту, большое потребление жидкости, частое (безболезненное) и обильное мочеиспускание.
Устранимые факторы риска:
- Курение — названо первым, т. к. легче всего устраняется: курение повышает риск заболеваний сердца в 1,5 раза; повышает риск атеросклероза, облитерирующих заболеваний сосудов, онкологических заболеваний; повышает холестерин ЛПНП (самый плохой для сердца); повышает артериальное давление как у больных гипертензией, так и у лиц с нормальным давлением.
- Гиперхолестеринемия (общий холестерин> 5,2 моль/л).
- Дислипидемия (изменение соотношения уровней различных фракций холестерина):
- Повышение систолического (верхнего) артериального давления> 140 мм Hg.
- Повышение диастолического (нижнего, «сердечного») артериального давления> 90 мм Hg.
- Повышенное потребление соли.
- Ожирение: при индексе массы тела 25 — 29 (ожирение 2 степени) риск ИБС на 70% выше, при ИМТ > 30 (ожирение 3 степени) — на 300% выше; при одинаковом весе тела риск ИБС, инсульта и смерти увеличивается при росте отношения окружностей талии/бедра.
- Злоупотребление алкоголем.
- Гиподинамия (ежедневные упражнения легкой или средней интенсивности в течение 20 мин уменьшают риск смерти от ИБС на 30%).
- Стрессы.
- Повышение сахара в крови.
- При нарушении функции почек, когда через почки начинает выходить белок, а также гиперкреатининемии (хронической почечной недостаточности) — более позднем критерии поражения почек, когда почки не справляются со своей функцией.
- Пульсовое артериальное давление (разница между систолическим и диастолическим) больше 60 мм Hg, высокая вариабельность артериального давления (разброс значений в пределах суток), недостаточное снижение или повышение артериального давления ночью. Т. е. не должно быть резких скачков давления, а ночью артериальное давление должно быть ниже дневного.
- Тахикардия, т. е. частый пульс или сердцебиение.
- Синдром ночного апноэ. Это-храп и кратковременные остановки дыхания во время сна.
- Социально-экономическое положение (чем ниже социальный статус, тем выше риск сердечно-сосудистых заболеваний).
- Стрессы.
ПРОФИЛАКТИКА
- Бросьте курить и оградите себя от пассивного курения.
Во-первых, курение является одной из основных причин развития атеросклероза, артериальной гипертензии, ишемической болезни сердца и инсульта. И, напротив, прекращение курения приводит к снижению риска заболевания ровно вдвое. Во-вторых, в сигаретном дыму содержится не только никотин, но и канцерогенные смолы, воздействующие на сердечно-сосудистую систему человека. Характерен тот факт, что пассивное курение столь же губительно, как и активное.
- Не злоупотребляйте алкоголем.
Алкоголь в минимальных количествах (не более 20 мл этанола для женщин и не более 30 мл этанола для мужчин в день) способствует разжижению крови и благотворно влияет на сердечно-сосудистую систему, но при превышении нормы его воздействие становится резко отрицательным.
- Контролируйте вес.
У людей с избыточным весом и тем более ожирением в 2–3 раза чаще возникают сердечно-сосудистые заболевания, и протекают они с большей вероятностью осложнений. Контролируйте вес и обхват талии.
- Питайтесь правильно.
Умеренное употребление мяса (особенно красного), достаточное количество рыбы (минимум — 300 г в неделю), употребление овощей и фруктов, отказ или ограничение жирного, жареного, копченого — это простые и эффективные меры не только позволят вам сохранить свое тело в хорошей форме, но и значительно снизят риск сердечно-сосудистых заболеваний. Следите за уровнем холестерина в крови и помните, что его можно нормализовать с помощью правильного здорового питания.
- Больше двигайтесь.
Нормальный и необходимый уровень физической активности составляет 150 минут любой двигательной активности в неделю — это обязательное условие успешной профилактики сердечно — сосудистых заболеваний.
- Научитесь контролировать стресс.
Хроническое недосыпание, а также постоянное психологическое напряжение ослабляют иммунитет, выматывают человека, являются причиной возникновения аритмии и нарушения сердечной деятельности в целом. Здоровый сон и философское отношение к жизни, напротив, значительно повышают ваши шансы, как избежать сердечно — сосудистых заболеваний.
- Контроль диабета.
Если у вас есть диабет, неукоснительно придерживайтесь всех рекомендаций вашего лечащего врача, контролируйте уровень сахара в крови и не оставляйте без внимания любое изменение состояния вашего здоровья.
- Контроль уровня артериального давления.
Контролируйте свое давление и, если у вас имеются нарушения (гипертония, гипотония), обязательно выполняйте все рекомендации вашего лечащего врача.
СОВЕТЫ КАРДИОЛОГА:
АЛГОРИТМ ДЕЙСТВИЙ ПРИ БОЛЯХ В СЕРДЦЕ.
1. Боль в области сердца — одна из самых частых причин обращения людей за скорой медицинской помощью. Эти боли обращают на себя внимание и вызывают беспокойство сильнее, чем многие другие.
2. Известно, что половина неблагоприятных исходов при различных формах острого коронарного синдрома (ОКС — понятие, объединяющее ряд тяжелых и в любую минуту угрожающих жизни состояний) происходят в первые часы заболевания, поэтому время в этом случае — опасный враг, и самые большие усилия должны быть направлены на раннюю постановку диагноза и лечение.
3. Положительный эффект при лечении ОКС напрямую зависит от времени обращения за медицинской помощью. В таком случае признаки инфаркта могут быть обратимыми и в дальнейшем не повлияют значительно на функциональное состояние сердца.
4. Дебют развития инфаркта миокарда чаще имеет типичный характер — боль будто жжет, давит и сжимает, возникает в области за грудиной и может отдавать в левую руку. Часто боль сопровождается сильным беспокойством и страхом: человек пытается найти себе место, не может полностью разобраться в происходящем. В случае начальных форм развития болезни болевые ощущения отступают уже через одну — пять минут после приема лекарственного препарата. Если боль через этот промежуток времени не исчезает, значит, это сигнал того, что заболевание приобрело более тяжелое течение, а, следовательно, велики шансы развития инфаркта миокарда.
5. Во время приступа рекомендуются следующие меры для срочной ликвидации болей:
- создать больному физический и психоэмоциональный покой: лечь, сесть, или остановиться, если боли в груди появились во время выполнения нагрузки;
- необходимо срочно принять 1 таблетку нитроглицерина под язык.
- Обезболивающий эффект нитроглицерина наступает обычно в течение 1–5 мин. Для купирования приступа достаточно 1–2 таблеток нитроглицерина;
- необходимо принять ½ таблетки ацетилсалициловой кислоты;
- если приступ затянулся (длится 10–15 мин) и повторные приемы нитроглицерина оказались неэффективными, необходимо немедленно вызвать скорую помощь — терпеть нельзя!
6. Если боль продолжается более 10–15 минут — терпеть нельзя. Необходимо срочно вызвать скорую помощь. Исход лечения зависит от того, насколько рано больной обратился к врачу. Сейчас очень многие пациенты имеют тенденцию с этим затягивать. Одни считают, что боль связана с остеохондрозом, другие — с бронхитом, курением и т. д. Такая недооценка симптомов заболевания часто служит поводом позднего обращения, а значит, позднего начала лечения.
ВНИМАНИЕ! Больному с сердечным приступом категорически запрещается вставать, ходить, курить и принимать пищу до особого разрешения врача; нельзя принимать Аспирин (Ацетилсалициловую кислоту) при непереносимости его (аллергические реакции), а также при явном и выраженном обострении язвенной болезни желудка и двенадцатиперстной кишки; нельзя принимать Нитроглицерин при резкой слабости, потливости, а также при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации.
ОСТРОЕ НАРУШЕНИЕ МОЗГОВОГО КРОВООБРАЩЕНИЯ (ОНМК).
Основные признаки (симптомы):
- Онемение, слабость «непослушность» или паралич (обездвиживание) руки, ноги, половины тела, перекашивание лица и слюнотечение на одной стороне;
- Речевые нарушения (затруднения в подборе нужных слов, понимания речи и чтения, невнятная и нечеткая речь, до полной потери речи);
- Нарушения или потеря зрения, «двоение» в глазах, затруднена фокусировка зрения;
- Нарушение равновесия и координации движений (ощущения «покачивания, проваливания, вращения тела, головокружения», неустойчивая походка вплоть до падения);
- Необычная сильная головная боль (нередко после стресса или физического напряжения);
- Спутанность сознания или его утрата, неконтролируемые мочеиспускание или дефекация.
При внезапном появлении любого из этих признаков срочно вызывайте бригаду скорой медицинской помощи, даже если эти проявления болезни наблюдались всего несколько минут.
Алгоритм действий до прибытия бригады скорой медицинской помощи.
При возникновении ОНМК необходимо следовать инструкции, полученной раннее от лечащего врача, если такой инструкции не было, действовать согласно следующему алгоритму:
- Если больной без сознания положите его на бок, удалите из полости рта съемные протезы (остатки пищи, рвотные массы), убедитесь, что больной дышит.
- Если пострадавший в сознании, помогите ему принять удобное сидячее или полусидящее положение в кресле или на кровати, подложив под спину подушки. Обеспечьте приток свежего воздуха. Расстегните воротничок рубашки, ремень или пояс, снимите стесняющую одежду.
- Возьмите 2 таблетки Глицина и положите их под язык больному.
- Измерьте температуру тела больного. Если она 38 градусов Цельсия или более дайте больному 1г Парацетамола (2 таблетки по 0,5 г разжевать, проглотить), (при отсутствии Парацетамола других жаропонижающих препаратов не давать!).
- Положите на лоб и голову лед или продукты из морозильника, уложенные в непромокаемые пакеты, обернутые полотенцем.
- Если больной раннее принимал лекарственные препараты снижающие уровень холестерина в крови из группы статинов (Симвастатин, Ловастатин, Флувастатин, Правастатин, Аторвастатин) дайте больному его обычную дневную дозу и возьмите препарат с собой в больницу.
- Если прибытие скорой медицинской помощи задерживается, измерьте больному артериальное давление и если его верхний уровень превышает 220 мм рт.ст., дайте больному препарат снижающий артериальное давление, который он принимал раньше.
- Если пострадавшему трудно глотать и у него капает слюна изо рта, наклоните его голову к более слабой стороне тела, промокайте стекающую слюну чистыми салфетками.
- Если пострадавший не может говорить или его речь невнятная, успокойте его и ободрите, заверив, что это состояние временное. Держите его за руку на непарализованной стороне, пресекайте попытки разговаривать и не задавайте вопросов, требующих ответа.
- Помните, что хотя пострадавший и не может говорить, он сознает происходящее и слышит все, что говорят вокруг. Далее до прибытия бригады скорой медицинской помощи больному необходимо класть под язык по 1–2 таблетки Глицина с интервалом 5–10 мин (в общей сложности не более 10 таблеток).
ПОМНИТЕ!
- закрытый массаж сердца, проведенный в первые 60–120 секунд после внезапной остановки сердца позволяет вернуть к жизни до 50% больных;
- только вызванная впервые 10 мин от начала сердечного приступа или ОНМК скорая медицинская помощь позволяет в полном объеме использовать современные высокоэффективные методы стационарного лечения и во много раз снизить смертность от этих заболеваний;
- принятые впервые 5 мин Ацетилсалициловая кислота (Аспирин) и Нитроглицерин могут предотвратить развитие инфаркта миокарда и значительно уменьшают летальность от него;
- состояние алкогольного опьянения не является основанием для задержки вызова скорой медицинской помощи при развитии сердечного приступа и ОНМК — около 30% лиц внезапно умерших на дому лиц находились в состоянии алкогольного опьянения.
Все статьи
Печать E-mail
Фитотерапия для профилактики заболеваний сердца
Фитопрепараты и разнообразные средства народной медицины доступны каждому. При этом важно помнить о том, что фитосредства хороши только как часть комплексной профилактики — они не могут заменить рационального питания или отказа от курения. Кроме того, к растительным средствам тоже может возникать индивидуальная непереносимость или иметь место противовпоказания. Среди «народных» средств для сердца известны:
- чеснок — его следует употреблять в сыром виде с едой, а также в виде настойки, чесночного масла;
- черноплодная рябина, перетертая с медом;
- смесь соков хурмы и репы с медом;
- смесь соков редьки, моркови, свеклы с медом;
- смесь сока моркови с растительным маслом;
- смесь меда с маточным пчелиным молочком;
- боярышник в виде чая, настойки.
Десять шагов к здоровому сердцу!
Десять профилактических мероприятий, простых и доступных абсолютно каждому: сохраните этот список и пусть ваше сердце будет здоровым!
- Шаг 1 — рациональное питание. В повседневном рационе рекомендуется свести к минимуму употребление жирных продуктов, жареных блюд, сократить потребление соли, сахара, кофеина. Рекомендуется отдавать предпочтение морской рыбе, постному мясу птицы, хлебу из цельного зерна, потреблять достаточное количество богатых клетчаткой овощей и фруктов.
- Шаг 2 — нормализация массы тела. Лишний вес автоматически становится нагрузкой для сердца и сосудов, кроме того, он отражает неблагоприятный баланс холестерина в организме. Известно, что лишняя масса тела способствует и повышению артериального давления. При наличии лишних килограммов необходимо пересмотреть свое питание и нарастить физическую активность. Кстати, играет роль не только масса тела как таковая, которая должна быть в норме (Индекс массы тела по Кетле не выше 28,0), но и окружность талии — не более 88см у женщин и не более 102см у мужчин.
- Шаг 3 — повышение физической активности. Гиподинамия — враг сердца и сосудов, и ради их здоровья нужно по возможности поддерживать достаточный уровень активности. Выбор физических упражнений зависит от вкуса и возможностей, это может быть плавание, занятия в спортзале, пешие прогулки, отказ от использования автомобиля или лифта, гимнастика. Важен не конкретный вид занятий а, то, что организм будет достаточно активен при этом.
- Шаг 4 — отказ от вредных привычек. Курение, алкоголь, наркотические препараты, избыточное потребление кофе и даже энергетические напитки с зашкаливающим содержанием кофеина постепенно приводят к заболеваниям сердечно-сосудистой системы, поэтому от таких привычек следует избавиться. Если самостоятельный отказ невозможен из-за сформировавшейся зависимости, стоит прибегнуть к специальному лечению.
- Шаг 5 — преодоление стресса. Острый и хронический стресс — неотъемлемая часть жизни современного человека и исключить его полностью невозможно. Но большую роль играет личное восприятие человеком стрессовых ситуаций, разумная и адекватная реакция на них. Отвлечься помогают позитивное общение с приятными людьми, расслабляющие хобби, занятия спортом и прогулки, рациональный режим дня в котором есть время для отдыха, путешествия, натуральные успокоительные средства. Как и в случае с физической активностью, выбор методов борьбы со стрессом остается за конкретным человеком и зависит от его предпочтений.
- Шаг 6 — контроль артериального давления. При АД 140/90 мм.рт.ст. и ниже контрольные измерения нужно проводить 1-3 раза в год, при 140-180/90-105 мм.рт.ст. — дважды в месяц, при АД выше 180/105 — ежедневно. При стойких цифрах АД выше 140/90 следует проводить антигипертензивную терапию.
- Шаг 7 — систематические осмотры у кардиолога для тех, кто в группе риска по сердечно-сосудистым заболеваниям и у врача общей практики — для всех остальных. Врач при помощи современной аппаратуры может выявить болезнь еще тогда, когда она не провоцирует дискомфорта для больного. А лечение тем эффективнее, чем раньше оно начато!
- Шаг 8 — контроль уровня холестерина в крови. Проводить его нужно каждый год всем людям старше 30 лет. Норма для здорового человека — 5 ммоль/л, для больного сахарным диабетом — 4-4,5 ммоль/л.
- Шаг 9 — контроль уровня сахара в крови. Также проводится ежегодно начиная с 40 лет. Норма 3,3-5,5 ммоль/л.
- Шаг 10 — прием препаратов, разжижающих кровь, например, Фазостабила. Антиагрегантное действие ацетил салициловой кислоты является важнейшим фактором профилактики ИБС и его осложнений — инфаркта миокарда и ишемического инсульта. Перед началом приема препарата необходимо проконсультироваться с врачом.
Профилактика заболеваний сердца и сосудов в целом не представляет сложности для больного. Берегите себя, относитесь внимательно к своему здоровью и сердце скажет вам «спасибо»!
Степени риска по шкале SCORE
Профилактика заболеваний сердца и сосудов начинается, собственно, с желания. Чтобы его немного «подогреть», надо заинтересовать человека, хотя бы с точки зрения его здоровья.
Оценка абсолютных рисков фатальных сердечно-сосудистых осложнений в предстоящие 10 лет осуществляется при помощи Европейской шкалы SCORE. Она предназначена для стран с очень высокими рисками и РФ входит в эту группу.
Суммарный фактор риска может быть значительно выше у следующих лиц:
- у людей с наличием ожирения и маленькой физической активностью;
- у больных сахарным диабетом;
- с доказанным атеросклеротическим повреждением сонных артерий, но без нарушения мозгового кровообращения;
- при умеренной и хронической недостаточности почек;
- при наличии наследственной предрасположенности;
- в случае социального неблагополучия.
Таблица 1: Степени риска по шкале SCORE:
| Степень риска и суммарный сердечно-сосудистый риск по шкале SCORE | Факторы риска | Рекомендации |
| Низкий (меньше 1%) |
|
|
| Умеренный (от 1% до 5%) |
| |
| Высокий (от 5% до 10%) |
| Дополнительно к вышесказанному рекомендуется более жестко контролировать такие показатели:
|
| Очень высокий (более 10%) |
| Дополнительно стоит отметить жесткий контроль содержания ЛПНП. Их уровень должен составлять менее 1,8 ммоль/л. При невозможности добиться таких результатов, необходимо снизить его хотя бы на 50% |
Фото рисков по шкале SCORE