Пролапс митрального клапана 1 степени — это начальная фаза врожденного, либо приобретенного порока сердца. Суть отклонения заключается в нарушении эластичности анатомической структуры.
МК выступает перегородкой между левым предсердием и тем же желудочком. При развитии пролабирования наблюдается обратный отток крови (регургитация) в предыдущую камеру. Отсюда падение гемодинамики и невозможность нормальной работы органа.
Лечение строго хирургическое. Перспективы зависят от давности течения патологического процесса, наличия или отсутствия сопутствующих состояний. Обычно показано протезирование. Пластика имеет малый перечень показаний.
Диагноз ставится кардиологом. На 1 стадии возможно назначение динамического наблюдения. К операции прибегают в сложных случаях и при прогрессировании порока.
Механизм развития патологии
ПМК 1 степени — это дефект митрального клапана. В норме анатомическая структура выступает перегородкой между левым предсердием и одноименным желудочком.
Кровь движется строго в одном направлении — из предсердий в желудочки. На фоне описанного состояния наблюдается обратный ток жидкой соединительной ткани. Митральный клапан слабый, его створки западают в предыдущую камеру, делают возможной регургитацию. Количество крови в левом желудочке снижается.
Тяжесть зависит от объема регургитации. Чем она больше, тем меньше объем выброса в аорту и соответственно большой круг.
Общая гемодинамика падает, недостаток питания затрагивает все органы и системы. Головной мозг, почки, печень, в том числе и само сердце: коронарные артерии приносят недостаточно питательных веществ и кислорода.
В некоторых случаях процесс на 1 стадии протекает годами. Поскольку объем регургитации (обратного тока крови) минимален (не более 10-15%), пациент может и не замечать отклонений в собственном состоянии.
Прогрессирование наступает, но у одних в течение пары месяцев, у других на протяжении десятилетий степень отклонения не меняется. Исходя из динамики процесса, врач определяется с тактикой лечения. Стагнирующие формы не требуют сиюминутной хирургической терапии.
Митральный стеноз (стеноз митрального клапана)
От первой ревматической атаки до появления характерных для митрального стеноза жалоб в странах с умеренным климатом проходит в среднем 20 лет, поэтому жалобы обычно появляются в 30-40 лет. Все чаще встречаются больные, у которых связь болезни с ревматизмом установить не удается. По данным, полученным до широкого распространения кардиохирургии, от момента появления одышки в покое до смерти обычно проходит 2-5 лет. В развивающихся странах (Южная и Юго-Восточная Азия, Центральная Америка, Ближний Восток) болезнь прогрессирует быстрее и часто проявляется уже к 20 годам. В то же время в Западной Европе и США все чаще выявляют медленно прогрессирующий митральный стеноз у пожилых.
При легком стенозе жалоб часто нет, хотя физикальное исследование выявляет многие симптомы порока. Однако даже при небольшом повышении трансмитрального градиента давления в покое увеличение сердечного выброса (при физической и эмоциональной нагрузках, половом акте, лихорадке, тяжелой анемии, пароксизмальных тахикардиях, беременности, тиреотоксикозе) резко увеличивает ДЗЛА, вызывая одышку и кашель. Резкое же увеличение кровотока на фоне тяжелого стеноза ведет к отеку легких. В положении лежа растет застой в легких, возникают ортопноэ и ночные приступы сердечной астмы. Чем меньше площадь отверстия митрального клапана, тем хуже больные переносят физическую нагрузку и тем выше вероятность предсердных аритмий — экстрасистолии, пароксизмальных тахикардии, трепетания предсердий, мерцательной аритмии.
Высокая частота сокращения желудочков при мерцательной аритмии вызывает резкое усиление одышки. Появление постоянной формы мерцательной аритмии- критический момент в течении болезни, ее прогрессирование после этого идет заметно быстрее.
Кровохарканье при митральном стенозе возникает из-за разрывов легочных вен при росте давления в них — обычно при высоком давлении в левом предсердии в отсутствие существенного повышения легочного сосудистого сопротивления. Такое кровохарканье почти никогда не смертельно, со временем легочные вены утолщаются и кровохарканье проходит. Надо, однако, отличать его от других видов кровохарканья, тоже нередко встречающихся при митральном стенозе и вызванных отеком легких, инфарктом легкого или бронхитом.
По мере прогрессирования болезни и роста легочного сосудистого сопротивления (или за счет присоединения трикуспидального стеноза или недостаточности) симптомы застоя в легких часто ослабевают, отек легких и кровохарканье бывают реже и протекают легче. Однако легочная гипертензияувеличивает посленагрузку правого желудочка, и возникает правожелудочковая недостаточность: появляются слабость, тяжесть в животе (из-за гепатомегалии), отеки, асцит, гидроторакс (чаще правосторонний).
Повторные ТЭЛА, иногда с инфарктом легкого, — одна из основных причин смерти при митральном стенозе.
Часто встречаются бронхит, бронхопневмония, крупозная пневмония. Инфекционный эндокарди тдля изолированного митрального стеноза нехарактерен, но при сочетании стеноза с митральной недостаточностью бывает довольно часто.
У 10% больных имеется боль в груди, обычно она вызвана легочной гипертензией или ИБС, но часто причину ее так и не находят.
Изменения в легких. Кроме легочной гипертензии часто развиваются склероз и утолщение капилляров и альвеолярных перегородок. Снижаются ЖЕЛ, общая емкость легких, максимальная вентиляция легких и отношение поглощения кислорода к МОД. Последний показатель у больных с тяжелым митральным стенозом при нагрузке не растет, как это должно быть в норме.
Рост давления в легочных капиллярах при нагрузке еще больше снижает податливость легких. Иногда повышается сопротивление дыхательных путей. Все это увеличивает работу дыхания и вызывает одышку. Из-за склероза альвеол и уменьшения капиллярного кровотока может падать диффузионная способность легких, особенно при нагрузке. Играет роль и выпот в интерстициальное пространство и альвеолы. Избыток жидкости удаляется благодаря усилению лимфооттока, что предотвращает альвеолярный отек легких. Из-за высокого давления в левом предсердии перфузия нижних отделов легких в положении стоя снижается, а верхних — возрастает.
Тромбоэмболии. В левом предсердии, особенно в его расширенном ушке, могут возникать тромбы. Это чревато тромбоэмболиями артерий головного мозга, почек, селезенки, конечностей. Риск тромбоэмболии выше при мерцательной аритмии, у пожилых, при низком сердечном выбросе и тромбоэмболиях в анамнезе. Тромбоэмболия возможна даже при легком митральном стенозе и бывает первым его проявлением. После недавней тромбоэмболии вероятность обнаружить тромб в левом предсердии (например, при операции) ниже, чем в отсутствие тромбоэмболии; это говорит о том, что тромбоэмболии обычно вызваны свежими, а не старыми тромбами. Изредка крупные тромбы на узком основании и свободные тромбы перекрывают отверстие митрального клапана, симптомы в этом случае (обмороки, боль в груди, зависимость шумов в сердце от положения тела) напоминают миксому левого предсердия.
Классификация. Наиболее широкое распространение получила классификация митрального стеноза, предложенная А.Н. Бакулевым и Е.А. Дамир. Она включает 5 стадий развития порока:
- I – стадия полной компенсации кровообращения. Больной не предъявляет никаких жалоб, однако при объективном обследовании обнаруживаются признаки, характерные для митрального стеноза. Площадь митрального отверстия составляет 3-4 см2, размер левого предсердия — не более 4 см.
- II – стадия относительной недостаточности кровообращения. Больной жалуется на одышку, возникающую при физической нагрузке, выявляются признаки гипертензии в малом круге кровообращения, несколько повышено венозное давление, однако выраженных признаков недостаточности кровообращения не выявляется. Площадь митрального отверстия около 2 см2. Размер левого предсердия от 4 до 5 см.
- III – начальная стадия выраженной недостаточности кровообращения. В этой стадии имеются явления застоя в малом и большом кругах кровообращения. Сердце увеличено в размерах. Венозное давление значительно повышено. Отмечается увеличение печени. Площадь митрального отверстия составляет 1-1,5 см2. Размер левого предсердия — 5 см и более.
- IV – стадия резко выраженной недостаточности кровообращения со значительным застоем в большом круге. Сердце значительно увеличено в размерах, печень больших размеров, плотна. Высокое венозное давление. Иногда небольшой асцит и периферические отеки. К этой стадии также относятся и больные с мерцательной аритмией. Терапевтическое лечение дает улучшение. Митральное отверстие менее 1 см2, размер левого предсердия превышает 5 см.
- V – соответствует терминальной дистрофической стадии недостаточности кровообращения по В.Х. Василенко и Н.Д. Стражеско. Отмечаются значительное увеличение размеров сердца, большая печень, резко повышенное венозное давление, асцит, значительные периферические отеки, постоянная одышка, даже в покое. Терапевтическое лечение не дает эффекта. Площадь митрального отверстия менее 1 см2, размер левого предсердия более 5 см.
Причины
Факторы развития всегда патологические. Условно их можно разделить на две группы: врожденные и приобретенные.
Моменты, обуславливающие существование ПМК с первых дней, характеризуются генетическим дефектом или спонтанным нарушением развития сердечнососудистой системы в перинатальный период.
Первая стадия врожденного пролапса является изолированным процессом крайне редко. Пролабирование МК легкой степени течет параллельно с нарушениями развития аортального клапана, межпредсердной перегородки, кардиопатией и прочими заболеваниями.
Помимо проблем с мышечным органом, возникают нарушения со стороны челюстно-лицевой области и прочих анатомических структур.
Приобретенные дефекты обнаруживаются в разы чаще. Они не связаны с генетическими синдромами.
Всему виной негативные внутренние и внешние факторы: курение, потребление спиртного, неблагоприятная экологическая обстановка, радиационные фон, прием медикаментозных средств, тяжелое течение беременности и прочие моменты.
Причин масса:
- Недостаточная эластичность соединительной ткани. Неправильная структура закладывается еще во внутриутробном периоде. Возможно возникновение аутоиммунных патологических процессов: системной красной волчанки, коллагенозов. Все эти факторы приводят к ослаблению, истончению клапанной структуры. Возникает регургитация МК и его пролапс. Нужно сказать, что заболевание задерживается на 1 степени недолго. Прогрессирование стремительно приводит к сердечной недостаточности.
- Проблемы с местным и общим обменом веществ. Метаболический фактор обуславливает слабое питание анатомической структуры. Результатом оказывается падение эластичности, дистрофия соединительной ткани. Итог — снижение сопротивляемости. Даже при нормальном давлении внутри левого желудочка возникает избыточное воздействие на митральный клапан. Он не выдерживает, раскрывается, пропускает кровь в обратном направлении, возникает регургитация.
- Артериальная гипертензия. Рост давления. Не всегда он связан с сосудистыми проблемами. Но чаще так и есть. Стабильное повышение показателей тонометра приводит к стремительному нарушению функциональной активности сердца. Левый желудочек разрастается, расширяется. Возникает перегрузка. Механическое воздействие усиливается и на митральный клапан. В определенный момент он не выдерживает, раскрывается, пропускает жидкую соединительную ткань в обратном направлении. Коррекция артериального давления не дает полноценного восстановления. Требуется операция. Лечение проводится сразу по двум направлениям: нормализация АД и протезирование анатомической структуры.
- Ишемическая болезнь сердца. Имеет несколько этиологических факторов. Основной — коронарная недостаточность. Развивается как итог атеросклероза артерий. Такая сложная схема цепного типа приводит к трудностям ранней диагностики. Мышечный слой недополучает питательных веществ, кислорода. Отсюда дистрофия митрального клапана. Восстановление проводится хирургическими методами. Но смысла купировать следствие нет. Нужно устранить коронарную недостаточность, восстановить сократительную способность миокарда.
- Миокардит. Воспаление мышечного слоя органа. Представляется инфекционным заболеванием почти в 80% случаев. При этом оно крайне редко бывает первичным. Обычно речь об осложнении перенесенной простуды или ОРВИ. В оставшихся 20% ситуаций говорят об аутоиммунном процессе. Оказывается результатом ревматизма. Лечение срочное, в стационарных условиях. Применяются ударные дозы антибиотиков, возможно назначение иммуносупрессоров, угнетающих патологические реакции тела.
- Перенесенная ранее ангина. Воспаление горла. Также называется тонзиллитом. Процессы подобного рода прогрессируют стремительно. Необходимо в срочном порядке перевести заболевание в латентную фазу и держать его в подобном состоянии постоянно.
- Перикардит. Воспаление околосердечной сумки. Она сохраняет мышечный орган в одном положении, не позволяет тому смещаться в момент полного сокращения. Опасность несет не столько сам патологический процесс, сколько его осложнения. Например, тампонада. То есть компрессия кардиальных структур выпотом или кровью (намного реже). Закончиться все может стремительной остановкой сердца.
- Прочие пороки развития мышечного органа. Сказываются различные состояния. Связь не всегда очевидна на первый взгляд. Операция становится единственным шансом на восстановление нормальной активности органа и стабилизацию гемодинамики.
- Перенесенный инфаркт. Острое отмирание тканей мышечного слоя. Некроз приводит к грубому рубцеванию (явление носит название постинфарктный кардиосклероз). Эластичность сердца падает, при прежнем объеме наполнения кровью давление в камерах растет. Соответственно нагрузка на митральный клапан существенно выше обычного показателя. В течение длительного периода орган так работать не может.
Точные причины, однако, не известны до конца. Врачи указывают на большую роль так называемой соединительнотканной дисплазии. Это врожденное нарушение формирования мышечных структур, связок, в том числе миокарда и клапанов (аортального, митрального).
Сопровождается патологический процесс группой отклонений. Не только пролапсом, но и прочими моментами. Возникает искривление позвоночника из-за слабости мышечного корсета спины, артрит по причине неправильного распределения нагрузки, близорукость.
Симптомы
ПМК 1 степени с регургитацией 1 степени сопровождается группой проявления неврогенного, кардиального, дыхательного происхождения. Клиническая картина разнится в зависимости от количества выходящей обратно крови. На ранней стадии признаков много, но они едва различимы.
- Боли в грудной клетке. Незначительной интенсивности. Дискомфорт продолжается от пары секунд до 10-20 минут в крайне редких случаях. Неприятное ощущение может указывать на коронарную недостаточность или быть следствием отклонений формирования митрального клапана. Определить с ходу причину невозможно, требуется диагностика.
- Одышка. На первой стадии, когда объем нарушений минимален, дискомфорта практически нет. Чтобы начались проблемы подобного рода, нужна интенсивная физическая нагрузка. Обычно требуется пробежка около километра, подъем на 4-5 этаж пешком, перенос значительного веса. Длительность симптома — около 3-10 минут. После прекращения интенсивной деятельности все возвращается в норму.
- Нарушения сердечного ритма. Обычно по типу тахикардии. Митральная недостаточность 1 степени не дает существенных отклонений вроде фибрилляции или экстрасистолии. Потому опасности как таковой нет.
- Повышенная потливость или гипергидроз. Обнаруживается в ночное время или после длительной физической активности. Симптом сопровождает пациента последующий период. Коррекция пролапса митрального клапана не приводят к тотальному излечению, но симптоматика частично сглаживается, самочувствие улучшается.
- Бледность кожных покровов. Пациент становится похож на восковую фигуру. Сквозь толщу мраморного дермального слоя видны сосуды.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Особенно в момент повышенной физической активности. Затем все сходит на нет.
- Головокружение. Вертиго может привести к невозможности нормальной ориентации в пространстве.
- Цефалгия. Боли локализуются в затылке, теменной области. Вызываются падением артериального давления. Опасных последствий нет в большинстве случаев.
- Редко возможны обмороки.
Клиническая картина не сопровождается тяжелыми симптомами, пока болезнь не прогрессирует до 2-3 стадий. В некоторых ситуациях проявлений может и вовсе не быть.
Оценке подлежит объем регургитации, а не степень прогиба створки. Это основной критерий тяжести текущего патологического процесса. Подробнее о регургитации читайте в этой статье.
Курс терапии
При отсутствии выраженных проявлений фиброза лечение не требуется. Больному достаточно наблюдаться у кардиолога и периодически проводить УЗИ сердца. Исключение составляют люди, у которых есть сопутствующие заболевания (аритмия, гипертония, ишемия). В их случае придется применить лечебные средства, в зависимости от патологического процесса.
При выраженном фиброзе, который спровоцировал развитие сердечной недостаточности, назначаются мочегонные средства («Индапамид», «Верошпирон») и сердечные гликозиды («Дигоксин», «Строфантин»). Их роль заключается в стимуляции сердца и выводе лишней влаги из организма. Прочие лекарства применяются в зависимости от проявлений патологического процесса и причинного фактора.
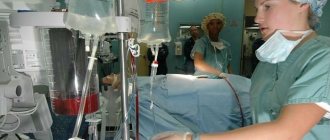
Существенные изменения, спровоцировавшие выраженный стеноз клапанного кольца, устраняются хирургическим путем. Суть его в протезировании или пластике клапана. Проводятся операции в большинстве своем полномасштабные, то есть на открытом сердце, используя устройство искусственного кровообращения.
Применение народной медицины должно быть согласовано с лечащим врачом. По сути, она ничем не сможет помочь в лечении фиброза – лишь уменьшит нервное напряжение и насытит организм полезными веществами.
Меры профилактики
Появление фиброзных тканей проще предотвратить, чем остановить или лечить. Помогут в этом нижеприведенные советы:
- выполнять профилактику ревматизма;
- устранять инфекционные недуги, не допуская появления осложнений;
- правильно составить рацион питания;
- чаще гулять на свежем воздухе;
- следовать рекомендациям лечащего врача;
- ежегодно проходить полное медицинское обследование;
- укреплять иммунную систему;
- не допускать физических перегрузок;
- избегать стрессовых ситуаций;
- заниматься спортом.
Особенно полезны умеренные физические нагрузки ребенку. Про тяжелую атлетику и чересчур интенсивные занятия на тренажерах лучше забыть. Рекомендуется обратить внимание на бег, плаванье и прочие виды спорта, укрепляющие сердечную мышцу.
Для фиброза клапанного аппарата характерно появление негативных последствий, например, приобретенного порока сердца (стеноз клапанного кольца или недостаточность его створок). Если изменения вызваны ревматизмом, то шанс их развития выше, чем из-за ишемии или инфаркта. Атеросклероз аорты провоцирует неревматические виды пороков значительно чаще миокардита. Спрогнозировать вероятность их формирования крайне сложно. Врачи стараются ориентироваться на результаты обследований и течение основного патологического процесса, провоцирующего изменения в сердце, чтобы держать ситуацию под контролем.
Диагностика
Проводится врачом-кардиологом. Обследование представляет определенные сложности на данном этапе. Симптомов еще мало, клиническая картина может полностью отсутствовать. Потребуется тщательное ведение человека.
Какие методики используется:
- Устный опрос больного на предмет жалоб.
- Сбора анамнеза. Образ жизни, семейная история, прочие моменты, в том числе вредные привычки.
- Измерение артериального давления, частоты сердечных сокращений. Оба показателя в норме или незначительно изменены.
- Суточное мониторирование. Регистрируется как АД, так и ЧСС в течение 24 часов. В динамике можно получить куда больше данных, тем более, если пациент продолжает обычную повседневную деятельность.
- Электрокардиография. Используется для оценки функциональной активности кардиальных структур. Отклонений не много, бывает нет вообще.
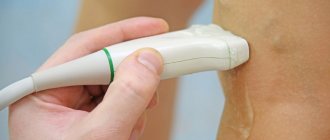
Эхокардиография. Ультразвуковой способ оценки сердечнососудистой системы. Основной путь диагностики пролпаса митрального клапана.
- Аускультация. Выслушивание сердечного звука. Диагноз ПМК выставляется в том числе на основе синусового шума — так проявляется обратный ток крови.
- МРТ по мере необходимости.
Патологический процесс определяется относительно просто. Достаточно эхокардиографии. Остальные способы направлены на установление степени тяжести и осложнений.
Методы лечения
Пролабирование как передней, так и зажней створки митрального клапана устраняется хирургически. Консервативный путь неэффективен.
Однако применение медикаментов показано на этапе планирования операции и после вмешательства для поддержки состояния кардиальных структур в работоспособном положении.
Основной метод лечения — протезирование митрального клапана. Пластика не имеет большого смысла и дает худший прогноз и при идентичной и даже большей сложности вмешательства.
При этом нет смысла сразу ложиться под нож. Да и не один врач не назначит радикальной терапии с первого взгляда на человека. На ранней стадии процесс может спонтанно затормозиться. Операция показана при стабильном прогрессировании в течение 3-6 месяцев.
Какие медикаменты используются:
- Кардиопротекторы. Для улучшения обменных процессов в сердечной мышце. Милдронат подойдет.
- Антиаритмические по мере необходимости. Амиодарон. Но в минимальной дозировке, коротким курсом.
- Препараты для понижения артериального давления. Ингибиторы АПФ, бета-блокаторы, средства центрального действия, антагонисты кальция. С большой осторожностью и строго по показаниям.
В обязательном порядке показано изменение образа жизни. Никаких стрессов, курения, спиртного, минимум физической активности.
Новый рацион также требуется, но строгую диету назначать и соблюдать не обязательно. По возможности следует обращаться к профильному специалисту по питанию. Самостоятельно рекомендуется придерживаться лечебного стола №10.
Что это такое?
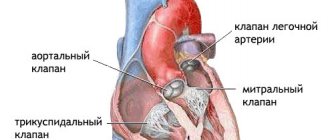
Понять, что такое фиброз створок митрального клапана, можно, взглянув на особенности его строения и функционирования. Суть работы клапанного аппарата заключается в пропускании крови (в одну сторону) при сокращении определенного отдела. Основную роль выполняют створки, которые представлены рыхлой соединительной тканью. Их питание осуществляется за счет мельчайших сосудов. У аортального клапана три створки (правая, левая, задняя), а у митрального их две (задняя, передняя).
Под влиянием раздражающих факторов соединительная ткань становится более грубой, из-за чего перестает полноценно выполнять свои функции (сохранять гибкость створок). Со временем значительно сокращается число кровеносных сосудов, питающих клапан. Клетки, из которых он состоит, начинают умирать, замещаясь на фиброзную ткань. Она представляет собой одну из разновидностей соединительных тканей, которой характерна высокая прочность.
Прогноз
Благоприятный на первой стадии течения пролапса митрального клапана. Операция нужна не всегда. Выживаемость максимальна и составляет почти 100%. При стремительном прогрессировании заболевания вероятность несколько ниже. Она коррелирует со скоростью нарушения.
Негативные факторы существенно ухудшают прогноз сначала по течению пролапса, а затем для жизни вообще.
Среди неблагоприятных моментов:
- Плохая семейная история. Присутствует частичная генетическая обусловленность. По крайней мере предрасположенности.
- Наличие соматических сопутствующих патологий.
- Плохой ответ на проводимое лечение.
- Невозможность оперативного вмешательства при присутствии показаний.
- Возраст свыше 50 лет.
- Несколько пороков сердца одновременно.
- Генетический характер отклонения.
- Принадлежность к мужскому полу.
Чем больше негативных моментов, тем хуже прогноз развития состояния.
2.Почему возникает митральная регургитация?
Митральный клапан представляет собой своеобразные створки, отделяющие левое предсердие от желудочка. Из-за различных факторов, ухудшающих его функционирование, клапан недостаточно плотно прилегает к стенкам желудочка. В результате две соединительные пластинки – составляющие клапана — не могут эффективно блокировать обратный ток крови, возлагая на сердце дополнительную нагрузку по нормализации циркуляции кровяного потока. Это явление не проходит бесследно для организма человека. Последствиями регургитации митрального клапана могут стать такие заболевания, как аритмия, сердечная недостаточность и эндокардит.
Выделяют две основные формы митральной регургитации: хроническую и острую. Рассмотрим более подробно их различия и особенности протекания.
- Острая митральная регургитация.
Острая регургитации митрального клапана возникает на фоне различных сердечных патологий: дисфункции или разрыва сосочковых мышц, острой ревматической лихорадки, инфекционного эндокардита, отрывов створок митрального клапана, расширения левого желудочка. Острая регургитация развивается мгновенно. Из-за возможных сильных кровотечений, вызванных разрывом сердечных тканей, она может быть опасна для жизни человека. - Хроническая митральная регургитация.
Причины возникновения хронической регургитации митрального клапана также связаны с заболеваниями сердца — пролапсом митрального клапана, расширении его кольца. Хроническая форма регургитации встречается гораздо чаще, чем острая. Для нее характерно медленное и постепенное развитие, поэтому заболевание чаще всего диагностируется у пожилых людей.
Посетите нашу страницу Кардиология
Возможные осложнения
Среди последствий пролапса выделяются:
- Остановка сердца. Возникает в результате существенного падения сократительной способности миокарда. Асистолия требует срочных реанимационных мероприятий.
- Инфаркт. Некроз функционально активных тканей. Заканчивается ишемической болезнью разной тяжести всегда. Вероятность фатальных нарушений минимальна. При этом пролапс первой степени прогрессирует стремительно.
- Инсульт. В итоге недостаточного кровообращения в церебральных структурах.
- Сосудистая деменция. Представлена нарушением нормальной трофики головного мозга. Симптомы похожи на проявления болезни Альцгеймера. Восстановление потенциально возможно.
При этом начальные фазы описанного порока сердца практически не дают осложнений. При общей распространенности в 1.5-3% от количества кардиальных патологий, риск последствий не более 0.3-1% в целом.