Изменение ЧСС сопряжено с рядом патологических, реже естественных факторов, которые могут встречаться в разных, порой причудливых сочетаниях, и существенно усложнять процесс диагностики.
В зависимости от характера патологического явления, можно говорить о трех видах отклонений в работе органа: тахикардии, замедлении деятельности или аритмии. Последнее понятие обобщает иные, характеризуется изменением временного интервала между каждым ударом. Все три явления опасны для здоровья и жизни, но не в равной степени.
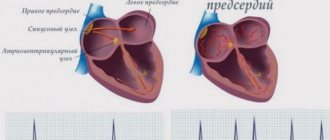
Названная разновидность процесса наджелудочковая тахикардия — это изменение частоты сердечных сокращений в сторону их увеличения по причине появления еще одного очага генерации электрического импульса и возбуждения кардиальных структур.
Поскольку не участвуют желудочки, вероятность летальных осложнений относительно низкая, но не стоит расслабляться. При первых же признаках проблемы следует обращаться к врачу.
Механизм развития патологического процесса
Понимание путей формирования НЖТ играет большую роль в деле выявления способов устранения ускоренного ритма и восстановления адекватной работоспособности всего организма в целом.
Наджелудочковая (суправентрикулярная) тахикардия — результат возникновения дополнительного (эктопического) очага электрического сигнала в кардиальных структурах.
Краткая анатомическая справка
При нормальном положении вещей, сердце работает автономно. Его ткани, представленные клетками кардиомиоцитами способны к спонтанному возбуждению, без сторонних стимулов.
Исходя из этого, можно понять, почему орган продолжает работать у казалось бы мертвых пациентов.
За нормальную генерацию импульса отвечает синусовый узел или естественный водитель ритма. Это скопление наиболее активных структур.
Но, на фоне работы названного образования, возможно формирование сторонних очагов сигналов. Обычно они появляются в предсердиях или же атриовентрикулярном узле.
Оба варианта опасны, но в меньшей степени, если сравнивать с желудочковой разновидностью тахикардии.
Тем самым, лечение заключается в устранении атипично измененного участка и восстановлении адекватной проводимости кардиальных структур.
4.Лечение заболевания
Когда тахикардия сердца не вызывает каких-то серьезных симптомов и ухудшения самочувствия, она обычно не требует лечения. Но если тахикардия становится причиной различных проблем со здоровьем, врач назначит необходимое лечение тахикардии. Для лечения приступа тахикардии могут быть рекомендованы лекарства, которые нужно будет принимать во время приступа тахикардии. Кроме того, врач расскажет, каким образом можно замедлить сердечный ритм без медикаментов
. Это можно сделать, например, покашляв, спровоцировав рвотный позыв или опустив лицо в ледяную воду.
Если это не помогает, а тахикардия довольно серьезная, нужно обратиться за неотложной помощью. Врачи остановят тахикардию, применив сильные быстродействующие лекарства, а в особо серьезных случаях выполнят процедуру электрической кадиоверсии
, в ходе которой для снижения сердечного ритма применяется электрический ток.
Если случаи тахикардии происходят часто, может потребоваться ежедневный прием лекарств, чтобы предотвратить приступы или замедлить частоту сердцебиения. Еще одним способом лечения тахикардии является хирургический метод
разрушения крошечного участка сердца, который вызывает тахикардию.
Классификация
Исходя из места развития отклонения, можно выделить три основных типа патологического процесса:
- Увеличение активности предсердий. Встречается в 80% случаев. Наиболее распространенный вариант. Может быть даже у вполне здоровых людей. В такой ситуации тахикардия длится от минуты до пяти или чуть больше, если провоцирующий фактор интенсивен.
- Повышение возбудимости атриовентрикулярного узла. Приводит к стойким изменениям функциональной активности мышечного органа.
- Смешанный вариант. Относительно редок, характеризуется высокой резистентностью к терапии медикаментами, требует хирургической помощи.
В зависимости от характера течения процесса, возможно выделение таких типов:
- Пароксизмальная тахикардия. Она протекает волнообразно, приступами. Каждый эпизод длится от нескольких минут до пары часов. Сопровождается выраженной клиникой, особенно, если развивается впервые. Вне органических патологий не несет опасности жизни или здоровью. Специфическая медикаментозная коррекция нужна не всегда.
- Персистирующий вариант. Уже тяжелее. Формируется из предыдущего типа в отсутствии грамотной помощи. Длительность пароксизмов выше, примерно 3-4 суток, бывает до недели.
- Постоянная разновидность. Появляется спонтанно, в любой момент. Хронизация процесса обуславливает непреходящие перебои в работе сердца, отсюда невозможность нормальной жизнедеятельности, обслуживания себя в быту. Тем не менее, пациент постепенно привыкает к состоянию и частично перестает обращать на него внимание.
Методы терапевтического воздействия на каждом этапе разные. Так, на первой стадии еще можно обойтись коррекцией образа жизни, на последней же смысла в этом мало.
Требуется хирургическое вмешательство, радиочастотная абляция или открытая операция на кардиальных структурах. Пути воздействия определяет кардиолог или профильный хирург в тяжелых клинических ситуациях.
Как долго сохранится результат
Вагусные пробы при тахикардии, аритмии и экстрасистолии способны эффективно воздействовать на основные симптомы заболеваний, выраженных в легкой форме.
В этом случае при наступлении приступа применение методики раздражения блуждающего нерва через воздействие на нервные окончания дыхательной и пищеварительной системы, а также нервные окончания кожи быстро восстанавливает сердечный ритм, уряжая его, и нормализуя частоту и работу сердца.
После выполнения упражнений в течении нескольких минут состояние пациента полностью улучшается и эффект сохраняется в течении нескольких часов и даже суток при отсутствии провоцирующих факторов.
Вагусные пробы активно применяются и при долгосрочном лечении тахикардии и аритмии в качестве способа борьбы с приступами и мер общего укрепления сердца. Систематическое использование основных методов способно значительно улучшить состояние сердечно-сосудистой системы.
При ухудшении состояния здоровья, в том числе под воздействием неблагоприятных факторов (физические нагрузки, стрессовые ситуации, снижение иммунитета), приступ аритмии, тахикардии и экстрасистолии может повториться через 2-3 часа после 1 приступа.
Для достижения долгосрочного эффекта пациентам рекомендуется соблюдать здоровый образ жизни и сохранять спокойствие. Именно отсутствие стресса является основополагающим фактором в положительном воздействии рефлекторных методов на организм человека.
В случае сложных форм сердечных заболеваний вагусные пробы не всегда могут дать нужный эффект. Перед их применением следует проконсультироваться со специалистом и уточнить возможность применения данной методики в домашних условиях.
В любом случае раздражение блуждающего нерва при аритмии и тахикардии в сложных стадиях может быть использовано только как дополнение к медикаментозному курсу лечения.
Причины
Факторы развития болезнетворного явления могут быть как естественными (примерно 30% клинически зафиксированных эпизодов), так и патологическими, которые сопряжены с течением тех или иных процессов в сердце или других структурах организма.
Среди основных моментов:
- Легочная или дыхательная недостаточность. Приводит к постоянной, хронической невозможности обеспечения органов и систем кислородом по причине малого газообмена. Это не основной фактор становления перебоев в работе сердца. Однако же, пациенты с ХОБЛ или бронхиальной астмой подвержены ему в большей мере. На первом этапе развивается предсердная тахикардия, возникновение патологического водителя ритма в области одноименных кардиальных структур. По мере прогрессирования основного диагноза происходит политопная трансформация, то есть очагов становится несколько. Это угрожающий вариант, чреватый скорым летальным исходом. В большей мере рискуют курильщики, работники вредных производств и аллергики.
- Врожденные и приобретенные пороки сердца. Они многообразны как по этиологии, так и по симптоматике. Однако в большей части ситуаций проявлений нет вообще, что существенно усугубляет прогнозы. Тем более, что в развивающихся и отсталых странах скрининговых программ нет вообще. Когда же они есть — то только на бумаге, номинально, для освоения государственных программ. Если помножить безразличие врачей на отсутствие нормальной медицинской культуры у населения, становится понятна высокая летальность от сердечнососудистых патологий.
- Опухоли надпочечников, травматические поражения органа. Сопровождаются выраженным гормональным дисбалансом. Он смещается в сторону интенсивной продукции кортизола и адреналина. Они обуславливают неадекватную работу всего организма. Клинический вариант патологического процесса — синдром Иценко-Кушинга. Феохромоцитомы, аденомы гипофиза. Эти неоплазии подлежат лечению в срочном порядке. На кону здоровье и жизнь.
- Перенесенный в недавнем прошлом инфаркт миокарда. Нарушение питания сердечных структур сказывается на состоянии всего тела. В ранний реабилитационный период, примерно до трех месяцев возможны редкие пароксизмы наджелудочковой тахикардии — приступы ускорение кардиальной деятельности. Они требуют помощи, потому как возможен рецидив или даже остановка сердца.
- Избыточная продукция гормонов щитовидной железы. На фоне тиреотоксикоза все метаболические процессы и обменные явления в теле ускоряются в несколько рад. Сердце, почки, все органы начинают работать на износ. Если вовремя не среагировать, вероятны необратимые изменения и тяжелая инвалидность. Лечение длительное, сложное.
- Ишемическая болезнь сердца. Состояние, предшествующее инфаркту миокарда. Заключается в невозможности нормального выброса крови и питания самого мышечного органа. Часто оказывается результатом тяжелых пороков или отклонений развития. Потому даже наджелудочковая тахикардия подобного происхождения несет колоссальную опасность. Лечение строго стационарное.
- Дисциркуляторные изменения в головном мозге. На фоне так называемой вегето-сосудистой дистонии. Это не самостоятельный диагноз и не нозологическая единица, в классификаторе его не найти. Речь об симптоматическом комплексе, присущем разным болезнетворным процессам.
- Стеноз митрального клапана или его полное заращение.
- Миокардит. Воспалительное поражение кардиальных структур. В 80% ситуаций инфекционное, реже аутоиммунное на фоне ревматизма.
- Анемия тяжелой степени. Сопровождается низкой концентрацией гемоглобина. Отсюда малая эффективность газообмена в организме. Восстановление длительное, под контролем профильного специалиста.
- Генетические отклонения. Они многообразны. Почти все, от синдрома Дауна до Вольфа-Паркинсона-Уайта сопровождаются пороками сердца. Хотя последний можно назвать таковым с большой долей условности.
Физиологические факторы представлены реже. Среди них курение, злоупотребление алкоголем, использование наркотиков, тяжелая физическая работа, неадекватные нагрузки на нетренированный организм и т.д.
Лица с ожирением, пожилые пациенты рискуют в большей мере.
Выявление факторов — первый этап диагностики. Если причина осталась не выясненной (менее 2% клинических ситуаций), говорят о идиопатической наджелудочковой тахикардии.
Высокую опасность наджелудочковая тахикардия несет при органических поражениях сердца. В их отсутствии прогноз намного лучше.
Возможные осложнения
Методы раздражения блуждающего нерва такие, как опускание лица в холодную воду и провоцирование рефлексивной рвоты, не вызывает никаких последствий после применения. Такие методы можно использовать в любом возрасте несколько раз в сутки без вреда для здоровья.
Упражнения, связанные с задержкой дыхания, следует выполнять при наличии высокого уровня самоконтроля пациента за собственным самочувствием. При резком вдохе или длительной задержке дыхания пациент может потерять сознание, что может повлечь повреждения при падении.
Активное выполнение упражнений на задержку дыхания может спровоцировать закупорку отдельных сосудов головного мозга и вызвать развитие иных заболеваний. Поэтому выполнять подобные упражнения нужно аккуратно. При появлении неприятных ощущений или ухудшении самочувствия лучше отказаться от вагусных проб и обратиться к врачу.
Метод массажа каротидного синуса при выполнении в домашних условиях человеком без соответствующего образования может повлечь серьезные осложнения для здоровья:
- вызвать сильный отток крови от головного мозга с наступлением кислородного голодания;
- спровоцировать повреждение позвоночника и мышц шеи;
- вызвать отеки и повреждения мягких тканей шеи;
- повысить давление.
Вагусные пробы в целом при резком ухудшении общего самочувствия у пациентов с тахикардией, аритмией осуществлять не рекомендуется. Активное использование этой методики на стадии рецидива сильных приступов аритмии, тахикардии без выполнения необходимого курса медикаментозного лечения может привести к инфаркту, инсульту и развитию тромбоза сосудов.
Риск развития неблагоприятных последствий резко увеличивается у людей пожилого возраста или страдающих другими хроническими заболеваниями (сахарный диабет, тромбофлебит).
Однако после консультации с врачом и прохождения курса лечения, устранения основных противопоказаний методика воздействия на блуждающий нерв при выполнении в домашних условиях способна дать отличные результаты и постепенно оздоровить всю сердечно-сосудистую систему.
Оформление статьи: Владимир Великий
Характерные симптомы
Как правило, процесс течет волнообразно, в форме приступов. Начало острое, резко нарастает число сердечных сокращений. Без видимых причин на первый взгляд.
Примерная клиническая картина такова:
- Ощущение ударов в груди. В норме человек их не чувствует, это уже указание на неполадки в работе органа.
- Одышка. Нарастающая. Сначала на фоне выраженных физических нагрузок, потом в полном покое. Обуславливается нарушением газообмена и гипоксией.
- Перебои в работе сердца. Сокращения пропускаются, отклоняется ритм. Частота повышается до 150 и более ударов в минуту.
- Потливость, гипергидроз.
- Бледность кожных покровов.
- Цианоз носогубного треугольника.
- Ощущение бегания мурашек по телу или же озноб.
- Тремор.
- Отечность нижних конечностей.
После приступа возникает полиурия: обильное мочеиспускание. Продолжается оно несколько часов.
Симптомы наджелудочковой тахикардии появляются в 70% ситуаций.
Но на фоне длительно текущего отклонения клиническая картина смазывается, пациент перестает чувствовать проблему. Это усложняет раннее выявление состояния.
Симптомы пароксизмальной наджелудочковой тахикардии
Пароксизмальная тахикардия всегда имеет внезапное отчетливое начало. Пациент чувствует толчок или сжатие, а иногда и укол, в области сердца.
Приступ может сопровождаться симптомами:
- головокружением;
- шумом в голове;
- предобморочным состоянием или обмороком;
- потливостью;
- тошнотой;
- дрожью в теле.
Чтобы верно диагностировать тахикардию, важно провести тщательный опрос и осмотр пациента. Высококвалифицированные врачи Кардиологического центра ФНКЦ ФМБА смогут быстро определить недуг.
Пароксизм и доврачебная помощь
Приступ начинается следующим образом:
- Пациент ощущает давление в груди, резкий толчок.
- Существенно в один момент возрастает частота сердечных сокращений до 150-200 ударов в минуту.
Далее проявляются сопутствующие симптомы синдрома. Меры первичного, догоспитального воздействия лучше начать своими силами. Но вызов скорой необходим, самостоятельно и полностью устранить явление не выйдет.
Как действовать в такой ситуации:
- Снять тугую одежду с шеи, ослабить воротник или украшения.
- Открыть форточку или окно для обеспечения притока свежего воздуха.
- Измерить артериальное давление и частоту сердечных сокращений.
- Принять таблетку Анаприлина и Верапамила, сразу и вместе. Они позволят быстро купировать приступ, восстановят функциональную активность сердца. Не стоит превышать дозировку, это может быть опасно.
- Попробовать применить вагусные приемы. Глубокое дыхание (по 5 секунд на движение), надавливание на глазные яблоки (только если нет проблем офтальмологического профиля).
- Лечь, расслабиться. Не делать резких движений, возможна остановка сердца.
До приезда скорой помощи больше ничего не предпринимать, вероятны осложнения. Далее решается вопрос о транспортировке больного в стационар.
3.Симптомы и диагностика
Симптомы тахикардии
Некоторые люди с тахикардией не ощущают каких-то неприятных симптомов. Но у других признаки тахикардии
могут включать:
- Хорошо ощутимое усиленное сердцебиение. Чувство, что сердце сильно колотится и стучит;
- Головокружение;
- Обмороки (потеря сознания) и полуобморочные состояния;
- Боль в груди;
- Потливость;
- Чувство давления в горле.
Диагностика тахикардии
Диагноз тахикардия ставится врачом после анализа симптомов заболевания, общего осмотра и, если это необходимо, проведения специальных тестов. Врач обычно спрашивает, есть ли какие-то факторы, вызывающие учащенное сердцебиение, начинается ли и заканчивается ли оно внезапно, как регулярно ощущается усиленное сердцебиение.
Для диагностики тахикардии может проводиться ЭКГ – тест, который позволяет измерить электрическую активность сердца и записать эпизод тахикардии. Существуют специальные портативные аппараты ЭКГ
, которые нужно носить с собой. С помощью этого прибора ЭКГ можно сделать в любом месте и в любое время – достаточно лишь активировать его во время приступа тахикардии.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Диагностика
Обследование пациентов с проблемами сердечнососудистой системы проводится под контролем профильного врача-кардиолога.
Поскольку происхождение отклонения способно оказаться внекардиальным, по мере надобности привлекаются сторонние доктора. Подобный консилиум может быть весьма вариативным.
Приблизительная схема диагностики выглядит таким образом:
- Опрос пациента на предмет жалоб, их давности и характера. С этого начинается мероприятие по оценке состояния больного.
- Сбор анамнеза. Образ жизни, вредные привычки. Принимаемые лекарства, соматические патологии, семейная история и иные факторы.
- Измерение АД и ЧСС, в комплексе.
- Выслушивание тонов. На фоне рассматриваемого явления они глухие или избыточно громкие, неправильные, если присутствует комплексный процесс — еще и хаотичные. Экстрасистолия часто идет «бонусом», особенно при органических поражениях сердца.
- Суточное холтеровское мониторирование. С помощью специального автоматического тонометра. Проводится в амбулаторных условиях, для оставления пациента в стандартной, привычной среде. Стационар для этих целей адаптирован плохо, поскольку больной находится в «теплице», нет возможности оценить положение вещей адекватно.
- Электрокардиография. Профильное и наиболее информативное исследование. Показывает малейшие изменения в состоянии кардиальных структур. Проблема в том, что расшифровать результаты может далеко не каждый, требуется большая квалификация врачей. Потому вероятны ошибки, причем последствия подобной небрежности или незнания могут быть катастрофическими.
- Эхокардиография. Ультразвуковая методика оценки органических отклонения состояния сердца. Эффективно диагностируются пороки развития, гипертрофия.
- Ангиография.
- КТ или МРТ. Возможно, с применением контрастных препаратов на основе йода или гадолиния соответственно.
В рамках расширенной диагностики возможно применение иных способов. Все решается на усмотрение тандема специалистов. Так, показаны гормональные анализы, оценка неврологического статуса рутинными методами, исследования мочи.
Признаки на ЭКГ
Наджелудочковая тахикардия на ЭКГ определяется системой неспецифических отклонений:
- Раннее появление зубца P.
- Отрицательный или же незаметный, слитый с QRS пик P.
- Деформация одноименного комплекса.
- Частота составляет 150 ударов в минуту или свыше того.
Пробежка наджелудочковой тахикардии (6 эпизодов):
Выявить патологический процесс крайне сложно даже при высокой квалификации. Нужен опыт. В отсутствии вероятны ошибки. Если есть сомнения в расшифровке, рекомендуется получить второе или третье мнение.
Лечение нарушений ритма и проводимости на догоспитальном этапе
Острые аритмии и блокады, которые могут осложнить течение заболеваний сердечно-сосудистой системы — ИБС (включая инфаркт миокарда, постинфарктный кардиосклероз), ревматических пороков сердца, первичных и вторичных кардиомиопатий, иногда развиваются вследствие врожденных аномалий проводящей системы (синдромы Вольфа-Паркинсона-Уайта — WPW, Лауна-Генонга-Левайна — LGL). Аритмии нередко возникают на фоне артериальной гипертензии, застойной сердечной недостаточности, электролитных расстройств (например, гипокалиемии, гипомагниемии). Их появление могут спровоцировать прием лекарственных средств (сердечных гликозидов, теофиллина; препаратов, удлиняющих интервал QT, — терфенадина, цизаприда), алкоголя, а также избыточное употребление кофеинсодержащих напитков.
На догоспитальном этапе целесообразно выделить те нарушения ритма, при которых показана неотложная терапия (см. табл.).
Пароксизмальная суправентрикулярная тахикардия
Врачебная тактика при пароксизме суправентрикулярной тахикардии (ПСВТ) определяется стабильностью гемодинамики пациента. Падение артериального давления (АД) с развитием синкопального состояния, приступ сердечной астмы, отек легких, развитие тяжелого ангинозного приступа на фоне тахикардии являются показаниями для немедленной электроимпульсной терапии.
При относительно стабильной гемодинамике выбор лекарственного препарата зависит от электрокардиографической картины (рис. 1).
Тахикардия с «узкими» комплексами QRS (QRS неизмененной формы не более 0,1 с) купируется введением антагониста кальция верапамила (изоптина), удлиняющего рефрактерный период в атриовентрикулярном узле. Препарат вводится в/в болюсно в дозе 2,5-5 мг за 2-4 мин (во избежание развития коллапса или выраженной брадикардии) с возможным повторным введением 5-10 мг через 15-30 мин при сохранении тахикардии и отсутствии гипотензии.
К побочным эффектам верапамила относятся: брадикардия (вплоть до асистолии при быстром внутривенном введении за счет подавления автоматизма синусового узла); AV-блокада (вплоть до полной поперечной при быстром внутривенном введении); преходящая желудочковая экстрасистолия (купируется самостоятельно); артериальная гипотензия вследствие периферической вазодилатации и отрицательного инотропного действия (вплоть до коллапса при быстром внутривенном введении); нарастание или появление признаков сердечной недостаточности (за счет отрицательного инотропного действия); отек легких. Со стороны ЦНС отмечаются головокружение, головная боль, нервозность, заторможенность, покраснение лица, периферические отеки, чувство нехватки воздуха, одышка, аллергические реакции.
Верапамил следует применять только при нарушениях ри комплексом QRS. При «широком» комплексе QRS и подозрении на синдром Вольфа-Паркинсона-Уайта (синдром WPW) препарат противопоказан, так как он укорачивает рефрактерный период дополнительных путей проведения и может вызвать увеличение ЧСС и фибрилляцию желудочков. Диагностика синдрома WPW возможна при соответствующих анамнестических указаниях и/или при оценке предыдущих ЭКГ с синусовым ритмом (интервал PQ менее 0,12 с, комплекс QRS расширен, определяется дельта-волна). Другими противопоказаниями к применению верапамила являются:
- абсолютные: выраженная брадикардия, синдром слабости синусового узла, AV-блокада II и III степени, кардиогенный шок, хроническая и острая сердечная недостаточность, повышенная чувствительность к препарату;
- относительные: брадикардия с ЧСС менее 50 в минуту, AV-блокада I степени, желудочковая тахикардия, артериальная гипотензия (САД менее 90 мм рт. ст.).
Кроме того, верапамил противопоказан пациентам, у которых в течение последних двух часов применялся какой-либо бета-адреноблокатор.
Альтернативой верапамилу может служить прокаинамид (новокаинамид); его можно также использовать в случае неэффективности верапамила, но не ранее чем через 15 мин после введения последнего и при условии сохранения стабильной гемодинамики. Прокаинамид эффективен при реципрокных тахикардиях у пациентов с синдромом WPW (в тех случаях, когда верапамил противопоказан). Прокаинамид вводится в/в медленно в дозе 1000 мг в течение 8-10 мин (10 мл 10%-ного раствора, доведенные до 20 мл изотоническим раствором хлорида натрия) с постоянным контролем АД, ЧСС и ЭКГ (в случае резкого расширения комплеков QRS введение должно быть остановлено). В момент восстановления синусового ритма введение препарата прекращается. В связи с возможностью снижения АД при введении прокаинамида больной должен находиться в горизонтальном положении, необходимо также заготовить шприц с 0,1 мг фенилэфрина (мезатона).
К побочным эффектам прокаинамида относятся аритмогенное действие, желудочковые нарушения ритма вследствие удлинения интервала QT, замедление атривентрикулярной и внутрижелудочковой проводимости, артериальная гипотензия, головокружение, слабость, нарушения сознания, депрессия, бред, галлюцинации, аллергические реакции.
Противопоказания к применению прокаинамида — артериальная гипотензия, кардиогенный шок, хроническая сердечная недостаточность, синоатриальная и AV-блокады II и III степени, внутрижелудочковые нарушения проводимости, удлинение интервала QТ и указания на эпизоды «пируэтной» тахикардии в анамнезе, выраженная почечная недостаточность, системная красная волчанка, повышенная чувствительность к препарату. Токсический эффект новокаинамида устраняется в/в струйным введением 100 мл 5%-ного раствора натрия гидрокарбоната.
Возможно также использование бета-адреноблокаторов (пропранолола) и сердечных гликозидов (дигоксина), но их эффективность при пароксизмальной суправентрикулярной тахикардии составляет только 40-55%. Если больному уже введен верапамил, то пропранолол (обзидан, анаприлин) можно использовать не ранее чем через 30 мин сублингвально в дозе 10-20 мг. Препарат противопоказан при артериальной гипотензии и синдроме бронхиальной обструкции. В/в введение пропранолола в дозе до 0,15 мг/кг со скоростью не более 1 мг/мин желательно осуществлять под контролем ЭКГ-монитора в условиях кардиоблока. Пропранолол высокоэффективен при пароксизмальной тахикардии, обусловленной кругом «повторного входа» (re-entry) в синусовом или атриовентрикулярном узле; при других вариантах тахикардии его применение позволяет снизить ЧСС. Дигоксин в начальной дозе 0,25-0,5 мг эффективен при узловой реципрокной тахикардии, в остальных случаях он только уменьшает ЧСС. Дигоксин не показан при синдроме WPW по тем же причинам, что и верапамил.
Терапию пароксизмальной суправентрикулярной тахикардии в условиях специализированного кардиореанимобиля и в стационаре возможно проводить путем в/в введения АТФ (или аденозина), прерывающей круг «повторного входа»: 10 мг (1 мл 1%-ного раствора) АТФ вводят в/в в течение 5-10 с, при отсутствии эффекта через 2-3 мин повторно вводят еще 20 мг (2 мл 1%-ного раствора). При использовании аденозина (аденокора) начальная доза составляет 3 мг (1 мл). Эффективность препарата при этом виде нарушений ритма составляет 90-100%. Как правило, удается купировать пароксизмальную суправентрикулярную тахикардию в течение 20-40 с после введения АТФ.
Введение аденозина в/в позволяет также дифференцировать трепетание предсердий с проведением 1:1 и суправентрикулярную тахикардию; угнетение AV-проведения позволяет выявить характерные волны трепетания, однако ритм при этом не восстанавливается.
Противопоказаниями к применению препарата являются AV-блокада II и III степени, синдром слабости синусового узла (при отсутствии искусственного водителя ритма), повышенная чувствительность к аденозину. Также следует учитывать, что введение АТФ или аденозина может спровоцировать приступ у больных бронхиальной астмой.
Необходимо принимать во внимание, что внутривенное введение болюса аденозина (АТФ) при суправентрикулярных пароксизмах примерно в 50% случаев приводит к 5-15-секундной асистолии, а в 0,2-3% случаев асистолия может затягиваться более чем на 15 с, что может потребовать нанесения прекордиального удара и даже проведения непрямого массажа сердца (требуется всего несколько массажных движений). Из-за риска развития подобных осложнений применение аденозина (АТФ) допустимо только в условиях специализированного реанимобиля или в стационаре.
Фибрилляция и трепетание предсердий
При лечении пациентов с мерцанием и трепетанием предсердий на догоспитальном этапе должна быть оценена целесообразность восстановления синусового ритма.
Абсолютным показанием к восстановлению синусового ритма при развитии пароксизма мерцательной аритмии является развитие отека легких или аритмогенного шока; в этом случае на догоспитальном этапе должна быть проведена экстренная кардиоверсия.
Противопоказаниями к восстановлению синусового ритма на догоспитальном этапе можно считать длительность пароксизма мерцания предсердий более двух дней, доказанную дилатацию левого предсердия (передне-задний размер 4,5 см, по данным ЭхоКГ), наличие тромбов в предсердиях или тромбоэмболические осложнения в анамнезе, развитие пароксизма на фоне острого коронарного синдрома (при наличии стабильной гемодинамики), развитие пароксизма на фоне выраженных электролитных нарушений, декомпенсацию тиреотоксикоза. При отказе от восстановления синусового ритма необходимо установить контроль над частотой сердечных сокращений в целях поддержания ее в пределах 60-90 ударов в минуту.
Средством выбора для контроля частоты сердечного ритма являются сердечные гликозиды: 0,25 мг дигоксина (1 мл 0,025%-ного раствора) в 20 мл изотонического раствора хлорида натрия вводятся в/в, медленно болюсно. Дальнейшая тактика определяется в стационаре. Постоянная нормосистолическая форма мерцательной аритмии без признаков сердечной недостаточности вообще не нуждается в антиаритмической терапии (рис. 2). Побочные эффекты дигоксина (проявления дигиталисной интоксикации) — брадикардия, AV-блокада, предсердная тахикардия, желудочковая экстрасистолия, анорексия, тошнота, рвота, диарея, головная боль, головокружение, нарушение зрения, синкопальное состояние, возбуждение, эйфория, сонливость, депрессия, нарушения сна, спутанность сознания.
Противопоказания к применению дигоксина:
- абсолютные: гликозидная интоксикация, повышенная чувствительность к препарату;
- относительные: выраженная брадикардия (отрицательное хронотропное действие); AV-блокада II и III степени (отрицательное дромотропное действие); изолированный митральный стеноз и нормо- или брадикардия (опасность дилатации левого предсердия с усугублением левожелудочковой недостаточности вследствие повышения давления в его полости; опасность развития отека легких вследствие увеличения сократительной активности правого желудочка и нарастания легочной гипертензии); идиопатический гипертрофический субаортальный стеноз (возможность увеличения обструкции выхода из левого желудочка вследствие сокращения гипертрофированной межжелудочковой перегородки); нестабильная стенокардия и острый инфаркт миокарда (опасность увеличения потребности миокарда в кислороде, а также возможность разрыва миокарда при трансмуральном инфаркте миокарда вследствие повышения давления в полости левого желудочка); синдром WPW (улучшает проведение по дополнительным путям), частая или политопная желудочковая экстрасистолия, пробежки желудочковой тахикардии.
Препаратом выбора для восстановления синусового ритма при стабильной гемодинамике является прокаинамид.
В ряде случаев альтернативой прокаинамиду может служить верапамил. Он не всегда восстанавливает синусовый ритм, но эффективно снижает ЧСС путем блокирующего влияния на атриовентрикулярный узел. Нельзя, однако, забывать о том, что при мерцательной аритмии у пациентов с синдромом WPW не показано использование верапамила (препарат улучшает проведение по дополнительным путям).
При магнийзависимом мерцании предсердий (доказанная гипомагниемия или наличие удлиненного интервала QT) препаратом выбора служит сульфат магния (кормагнезин), являющийся в остальных случаях дополнительным средством для замедления (снижения частоты сокращений) ритма.
При неэффективности одного антиаритмического препарата медикаментозная терапия на догоспитальном этапе прекращается, в случае появления осложнений (см. выше) проводится электроимпульсная терапия.
Трепетание предсердий с низким атриовентрикулярным проведением, приводящим к невыраженной тахикардии, и при отсутствии осложнений не требует экстренной терапии.
При нестабильной гемодинамике, развитии осложнений на фоне трепетания предсердий с высокой частотой сердечных сокращений (AV-проведение 1:1) показана экстренная электроимпульсная терапия.
Неосложненное трепетание предсердий с высокой частотой сокращений желудочков на догоспитальном этапе требует только замедления сердечного ритма, для чего используются дигоксин или верапамил. Применение в этом случае бета-адреноблокаторов наименее целесообразно, хотя и возможно.
Желудочковые нарушения ритма
В большинстве случаев как желудочковая, так и наджелудочковая экстрасистолия не является «злокачественным» нарушением ритма и не требует немедленного терапевтического вмешательства (исключение — частая и/или политопная желудочковая экстрасистолия при инфаркте миокарда). В этом случае вариантом выбора могут быть бета-адреноблокаторы для перорального приема. С позиций сегодняшнего дня оптимально назначение селективных препаратов с липофильными свойствами. Наиболее изученный препарат этой группы — метопролол, применение которого в суточной дозе 50–200 мг (в два приема) рекомендуется в первую очередь пациентам, у которых экстрасистолия является проявлением ИБС и/или сопровождает артериальную гипертензию.
При остром инфаркте миокарда препаратом выбора для купирования желудочковых нарушений ритма является лидокаин (рис. 3).
В условиях стабильной гемодинамики средством выбора для купирования желудочковой тахикардии (ЖТ) является лидокаин, вводимый в/в болюсно в дозе 1-2 мг/кг (80-100 мг) в течение 3-5 мин с последующей поддерживающей капельной инфузией длительностью до 24-36 ч со скоростью 20-55 мкг/кг/мин (максимально 4 мг/мин). При необходимости на фоне инфузии допустимо дополнительное струйное введение лидокаина в дозе 40 мг через 10-30 мин после первого болюса. Удлинение интервала QT и увеличение его дисперсии — показания к усилению поддерживающей терапии путем капельного введения кормагнезина (магния сульфата) со скоростью 3-20 мг/мин. В дальнейшем возможен переход на профилактическое в/м введение лидокаина в дозе 2-4 мг/кг (160-200 мг, максимально 600 мг, а при инфаркте миокарда не более 300 мг) каждые 4-6 часов.
В случае неэффективности лидокаина применение других антиаритмиков для купирования ЖТ показано при сохранении стабильной гемодинамики и отсутствии нежелательных реакций (опасность коллапса и потенцирования аритмогенного действия антиаритмических препаратов) либо когда невозможно проведение электроимпульсной терапии. В этих случаях вторым по значимости препаратом является прокаинамид (новокаинамид), вводимый с соответствующими предосторожностями в/в дробными дозами по 100 мг/5 мин до восстановления синусового ритма или достижения насыщающей дозы (500-1000 мг).
Эффективность прокаинамида при всех пароксизмальных тахикардиях делает его препаратом выбора для лечения тахикардии неустановленной природы с широким комплексом QRS (желудочковой или суправентрикулярной с аберрацией проведения).
Препаратом выбора при желудочковой тахикардии типа «пируэт» и дополнительным средством при других видах желудочковой тахикардии (в том числе рефрактерных к терапии лидокаином и новокаинамидом) является сульфат магния (кормагнезин), вводимый в/в в течение 10-15 мин в дозе 400-800 мг магния (20-40 мл 10%-ного или 10-20 мл 20%-ного раствора). При отсутствии эффекта препарат вводится повторно через 30 мин. По достижении эффекта поддерживающая терапия заключается в капельном введении кормагнезина (магния сульфата) со скоростью 3-20 мг/мин в течение 2-5 ч.
Желудочковая тахикардия при нестабильной гемодинамике требует немедленной электроимпульсной терапии (рис. 4).
Брадиаритмии
Брадиаритмии (синусовая брадикардия, синоаурикулярная блокада, медленный замещающий атриовентрикулярный ритм, нарушения атриовентрикулярной проводимости II и III степени) требуют терапии в тех случаях, когда эти состояния сопровождаются нестабильной гемодинамикой и возникают как осложнение органического поражения сердца или развиваются при проведении реанимационных мероприятий, а также при появлении частых приступов Морганьи-Эдемса-Стокса. Для восстановления гемодинамики бывает достаточно увеличить ЧСС в/в введением 0,1%-ного раствора атропина сульфата в дозе 0,3-1,0 мл с повторением начальной дозы (при ее эффективности) через 4-5 ч.
К побочным эффектам атропина относятся сухость во рту, жажда, тошнота, рвота, атония кишечника и запоры, усиление кашля у больных бронхиальной астмой, нарушения мочеотделения, мидриаз, фотофобия, паралич аккомодации, тахикардия, беспокойство, тремор, головная боль, психомоторное возбуждение.
Противопоказаниями к применению атропина являются глаукома, хроническая задержка мочи, атония кишечника, тахикардия, тяжелая сердечная недостаточность, выраженный атеросклероз, повышенная чувствительность к препарату. При брадиаритмиях и AV-блокадах допустимо использование атропина по витальным показаниям даже при ишемии миокарда, кишечной непроходимости, атонии кишечника, болезнях печени и почек, закрытоугольной форме глаукомы.
Неэффективность терапии атропином служит показанием к временной электрокардиостимуляции, а при невозможности ее проведения по жизненным показаниям используется орципреналин (в дозе 10-30 мкг/мин под контролем ЧСС в/в капельно до появления терапевтического эффекта).
О. Б. Талибов, кандидат медицинских наук А. В. Тополянский, кандидат медицинских наук
Методы лечения
Терапия комплексная. Представлена медикаментозными способами, хирургическим воздействием, изменением образа жизни.
Применение препаратов. Назначаются средства следующих групп:
- Сердечные гликозиды. Настойка ландыша, Дигоксин. Нормализуют частоту сокращений органа.
- Антагонисты кальция. Верапамил или Дилтиазем. Что-то одно.
- Калиевые и магниевые комплексы. На усмотрение врача. Аспаркам и другие.
- Карведилол, Анаприлин, Метопролол, Амиодарон.
Это первые же способы восстановления ритма при патологиях малой степени интенсивности (персистирующая тахикардия и начало хронической).
По мере необходимости подключаются другие медикаменты: статины, витамины, противотромбические, нормализующие реологические свойства крови.
Хирургическая терапия представлена радиочастотной абляцией. Прижигается очаг атипичного сигнала. Открытые операции требуются при пороках сердца или же тяжелых отклонениях в работе органа на фоне миокардита и разрушения кардиальных структур.
К сведению:
Лечение наджелудочковой тахикардии народными средствами НЕ производится. Это пустая трата сил и времени.
Изменение образа жизни требуется на ранних этапах и может стать основным методом устранения процессов.
- Отказ от курения и спиртного, тем более психоактивных компонентов.
- Нормализация сна: 8 часов за ночь.
- Прогулки, физическая активность или ЛФК каждый день.
- Питьевой режим — 2 литра.
- Адекватное питание. Можно все, но с ограничениями и в разумных количествах.
- Соль не более 7 граммов.
Шаги по нормализации состояния лучше обсуждать с кардиологом. Также с другими специалистами, в зависимости от происхождения проблемы.
2.Причины тахикардии
Большинство случаев тахикардии сердца вызваны дефектами в электрических связях сердца. Но что вызывает эти проблемы, до сих пор не известно.
Тахикардия может быть побочным эффектом от приема некоторых лекарств, например, принимаемых для лечения заболеваний сердца или легких.
Некоторые типы тахикардии могут передаваться по наследству, или же являться следствием заболеваний легких – ХОБЛ или пневмонии.
Посетите нашу страницу Кардиология
Осложнения и прогноз
Вероятные последствия течения наджелудочковой тахикардии:
- Остановка сердца. Внезапная или на фоне приступа. Каждый пароксизм повышает риски.
- Инфаркт.
- Инсульт.
- Недостаточность, дисфункциональные расстройства.
- Когнитивные нарушения вплоть до сосудистой деменции, которая по симптомам напоминает болезнь Альцгеймера и плохо поддается коррекции.
Прогнозы отличаются и зависят от основного диагноза. На фоне органических расстройств всегда неблагоприятные. После проведения хирургического лечения несколько лучше.
В отсутствии данных за изменения со стороны самих кардиальных структур положительны. Риск возникновения описанных выше осложнений и внезапной смерти составляет, примерно, 20-50% в перспективе 5-ти лет.
Достоинства и недостатки
Вагусные пробы при тахикардии, экстрасистолии и аритмии имеют неоспоримые достоинства перед другими нетрадиционными методами:
- их можно применять везде (многие приемы этого метода можно использовать дома, на работе или на улице);
- методика раздражения блуждающего нерва не связана с применением химических средств или лекарств, а значит не воздействует на почки и желудок;
- подходит для лиц, страдающих аллергией;
- использование вагусных методов не причиняет вреда здоровью;
- при правильном применении методов вагусных проб в течении нескольких минут работа сердца полностью нормализуется;
- использовать метод вагусных проб можно пациентам в любом возрасте.
Однако вагусные пробы имеют недостатки:
- применение этого метода невозможно при болях в сердце, инфаркте и инсульте;
- вагусные пробы при тахикардии и аритмии способны воздействовать на организм только при условии отсутствия сильной стрессовой ситуации;
- при неправильном выполнении методика не даст нужного эффекта и способна навредить организму;
- выполнение вагусных проб в течении длительного периода времени без перерыва способно пагубно сказаться на самочувствии пациента, вызвать тошноту, головокружение, рвоту.
Однако эффективность воздействия вагусных проб на сердечно-сосудистую систему и организм в целом очень высока, поэтому эта методика очень популярна в течении последних 20 л.