© Автор: Сазыкина Оксана Юрьевна, кардиолог, специально для СосудИнфо.ру (об авторах)
Анализ кардиограммы является не всегда простой задачей даже для врачей со стажем. Что уж говорить о начинающих докторах, ведь им необходимо расшифровывать ЭКГ с такими нарушениями, которые в учебниках порой упоминались лишь в нескольких словах.
Тем не менее, ЭКГ-признаки некоторых заболеваний, а тем более их клинические проявления необходимо знать врачу любой специальности, так как при отсутствии лечения они могут спровоцировать внезапную смерть пациента. Именно таким заболеванием является синдром удлиненного интервала QT.
За что отвечает интервал QT?
Каждое сокращение предсердий и желудочков сердца, обеспечивающее сердечный цикл, отражено на электрокардиограмме. Так, зубец Р на кардиограмме отражает сокращение предсердий, а комплекс QRST – сокращение желудочков. В то же время, интервал QT характеризует атрио-вентрикулярную проводимость, то есть проведение электрического импульса через соединение между предсердиями и желудочками (через АВ-узел).
Таким образом, интервал QT на ЭКГ характеризует проведение импульса по волокнам Пуркинье в стенке желудочков, точнее, то время, за которое электрическое возбуждение миокарда обеспечивает систолу (сокращение) желудочков.
В норме интервал QT составляет не менее 0.36 сек и не более 0.44 сек. Обычно студенты и врачи используют такую шпаргалку – на обычной ЭКГ со скоростью движения ленты 50 мм/сек каждая маленькая клеточка (1 мм миллиметровой бумаги) соответствует периоду времени в 0.02 секунды, а каждая большая клеточка (включающая в себя пять маленьких) соответствует 0.1 секунде. Другими словами, интервал QT в норме должен составлять не менее трех с половиной больших клеточек и не более четырех с половиной больших клеточек.
В связи с тем, что время интервала QT зависит от частоты сердечных сокращений, для более точного расчета используют определение корригированного интервала QT. Для пациентов с нормальной ЧСС (от 60 до 100 в минуту) применяют формулу Базетта:
QTс = QT/ √RR,
Для пациентов с бради- или тахикардией (ЧСС менее 60 или более 100 в минуту, соответственно) используют формулу Фредерика:
QTс = QT/ 3√RR, где RR – расстояние между зубцами R двух соседних комплексов.
Удлинение интервала QT
Синдром удлинения QT интервала представляет собой сочетание удлиненного интервала QT стандартной ЭКГ и угрожающих жизни полиморфных желудочковых тахикардий (torsade de pointes – «пируэт»). Пароксизмы желудочковых тахикардий типа «пируэт» клинически проявляются эпизодами потери сознания и нередко заканчиваются фибрилляцией желудочков, являющихся непосредственной причиной внезапной смерти.
Длительность интервала QT зависит от частоты сердечных сокращений и пола пациента. Поэтому используют не абсолютную, а корригированную величину интервала QT (QTc), которую рассчитывают по формуле Базетта:
QTc = QT/√RR
где: RR – расстояние между соседними зубцами R на ЭКГ в сек. ;
К = 0, 37 для мужчин и К = 0, 40 для женщин.
Удлинение интервала QT диагностируют в том случае, если длительность QTc превышает 0, 44 с.
Установлено, что как врожденные, так и приобретенные формы удлинения интервала QT являются предикторами фатальных нарушений ритма, которые, в свою очередь, приводят к внезапной смерти больных.
В последние годы большое внимание уделяется изучению вариабельности (дисперсии) величины QT интервала – маркера негомогенности процессов реполяризации, поскольку увеличенная дисперсия интервала QT также является предиктором развития ряда серьезных нарушений ритма, включая внезапную смерть. Дисперсия QT интервала – это разница между максимальными и минимальными значениями QT интервала, измеренного в 12 стандартных отведениях ЭКГ: Д QT = QTmax– QTmin.
Так, отсутствует единое мнение о верхней границе нормальных значениях дисперсии корригированного интервала QT. По мнению одних авторов, предиктором желудочковых тахиаритимий является QTcd более 45, другие исследователи предлагают считать верхней границей нормы QTcd 70 мс и даже 125 мс.
Cуществуют два наиболее изученных патогенетических механизма аритмий при синдроме удлиненного QT интервала. Первый – механизм «внутрисердечных нарушений» реполяризации миокарда, а именно, повышенная чувствительность миокарда к аритмогенному эффекту катехоламинов. Второй патофизиологический механизм – дисбаланс симпатической иннервации (снижение правосторонней симпатической иннервации вследствие слабости или недоразвития правого звездчатого ганглия). Эта концепция подтверждается на моделях с животными (удлинение QT интервала после правосторонней стеллэктомии) и результатами левосторонней стеллэктомии в лечении резистентных форм удлинения QT интервала.
Частота выявления удлинения интервала QT у лиц с пролапсами митрального и/или трикуспидального клапанов достигает 33%. По мнению большинства исследователей, пролапс митрального клапана является одним из проявлений врожденной дисплазии соединительной ткани. Среди других проявлений «слабости соединительной ткани» – повышенная растяжимость кожи, астенический тип телосложения, воронкообразная деформация грудной клетки, сколиоз, плоскостопие, синдром гипермобильности суставов, миопия, варикозное расширение вен, грыжи. Рядом исследователей выявлена взаимосвязь увеличенной варибельности QT интервала и глубины пролабирования и/или наличия структурных изменений (миксоматозная дегенерация) створок митрального клапана. Одной из главных причин формирования удлинения интервала QT у лиц с пролапсом митрального клапана является генетически предопределенный или приобретенный дефицит магния
Приобретенное удлинение QT интервала может возникнуть при атеросклеротическом или постинфарктном кардиосклерозе, при кардиомиопатии, на фоне и после перенесенного мио– или перикардита. Увеличение дисперсии интервала QT (более 47 мс) может также являться предиктором развития аритмогенных синкопальных состояний у больных с аортальными пороками сердца.
Удлинение интервала QT может наблюдаться и при синусовой брадикардии, атриовентрикулярной блокаде, хронической цереброваскулярной недостаточности и опухоли головного мозга. Острые случаи удлинения интервала QT могут также возникать при травмах (грудной клетки, черепно–мозговых).
Автономная нейропатия также увеличивает величину интервала QT и его дисперсию, поэтому данные синдромы имеют место у больных сахарным диабетом I и II типов.
Удлинение интервала QT может иметь место при нарушениях электролитного баланса с гипокалиемией, гипокальциемией, гипомагнезиемией. Подобные состояния возникают под воздействием многих причин, например, при длительном приеме диуретиков, особенно петлевых (фуросемид). Описано развитие желудочковой тахикардии типа «пируэт» на фоне удлинения интервала QT cо смертельным исходом у женщин, находившихся на малобелковой диете с целью снижения массы тела.
Общеизвестно удлинение QT при острой ишемии миокарда и инфаркте миокарда. Стойкое (более 5 дней) увеличение интервала QT, особенно при сочетании с ранними желудочковыми экстрасистолами, прогностически неблагоприятно. У этих пациентов выявлено значительное (в 5–6 раз) повышение риска внезапной смерти.
В патогенезе удлинения QT при остром инфаркте миокарда, несомненно, играет роль гиперсимпатикотония, именно этим многие авторы объясняют высокую эффективность b–блокаторов у этих пациентов. Кроме того, в основе развития данного синдрома лежат и электролитные нарушения, в частности, дефицит магния. Результаты многих исследований свидетельствуют о том, что до 90% больных с острым инфарктом миокарда имеют дефицит магния. Выявлена также обратная корреляционноая взаимосвязь уровня магния в крови (сыворотке и эритроцитах) с величиной интервала QT и его дисперсией у пациентов с острым инфарктом миокарда.
У пациентов с идиопатическим пролапсом митрального клапана лечение следует начинать с применения пероральных препаратов магния (Магнерот по 2 табл. 3 раза в день в течение не менее 6 месяцев), поскольку тканевой дефицит магния считают одним из основных патофизиологических механизмов формирования как синдрома удлинения QT интервала, так и «слабости» соединительной ткани. У этих лиц после лечения препаратами магния не только нормализуется величина интервала QT, но и уменьшаются глубина пролабирования створок митрального клапана, частота желудочковых экстрасистол, выраженность клинических проявлений (синдрома вегетативной дистонии, геморрагических симптомов и др. ). Если лечение пероральными препаратами магния через 6 месяцев не оказало полного эффекта показано добавление b–блокаторов.
Другой важной причной удлинёния интервала QT является приём специальных медикаментов, одним из таких препаратов, чаще всего используемых в клинической практике является Амиодарон (Кордарон).
Амиодарон относится к III классу антиаритмических препаратов (класс ингибиторов реполяризации) и обладает уникальным механизмом антиаритмического действия, так как помимо свойств антиаритмиков III класса (блокада калиевых каналов) он обладает эффектами антиаритмиков I класса (блокада натриевых каналов), антиаритмиков IV класса (блокада кальциевых каналов) и неконкурентным бета-блокирующим действием. Кроме антиаритмического действия у него имеются антиангинальный, коронарорасширяющий, альфа- и бета-адреноблокирующий эффекты.
Антиаритмические свойства: — увеличение продолжительности 3-ей фазы потенциала действия кардиомиоцитов, в основном за счет блокирования ионного тока в калиевых каналах (эффект антиаритмика III класса по классификации Вильямса) ; — уменьшение автоматизма синусового узла, приводящее к уменьшению частоты сердечных сокращений; — неконкурентная блокада альфа- и бета- адренергических рецепторов;
Описание — замедление синоатриальной, предсердной и атриовентрикулярной проводимости, более выраженное при тахикардии; — отсутствие изменений проводимости желудочков; — увеличение рефрактерных периодов и уменьшение возбудимости миокарда предсердий и желудочков, а также увеличение рефрактерного периода атриовентрикулярного узла; — замедление проведения и увеличение продолжительности рефрактерного периода в дополнительных пучках предсердно-желудочкового проведения.
Другие эффекты: — отсутствие отрицательного инотропного действия при приеме внутрь; — снижение потребления кислорода миокардом за счет умеренного снижения периферического сопротивления и частоты сердечных сокращений; — увеличение коронарного кровотока за счет прямого воздействия на гладкую мускулатуру коронарных артерий; — поддержания сердечного выброса за счет снижения давления в аорте и снижения периферического сопротивления; — влияние на обмен тиреоидных гормонов: ингибирование превращения Тз в Т4 (блокада тироксин-5-дейодиназы) и блокирование захвата этих гормонов кардиоцитами и гепатоцитами, приводящее к ослаблению стимулирующего влияния тиреоидных гормонов на миокард. Терапевтические эффекты наблюдаются в среднем через неделю после начала приема препарата (от нескольких дней до двух недель). После прекращения его приема амиодарон определяется в плазме крови на протяжении 9 месяцев. Следует принимать во внимание возможность сохранения фармакодинамического действия амиодарона в течение 10-30 дней после его отмены.
Каждая доза амиодарона (200 мг) содержит 75 мг йода.
Показания к применению
Профилактика рецидивов
- Угрожающих жизни желудочковых аритмий, включая желудочковую тахикардию и фибрилляцию желудочков (лечение должно быть начато в стационаре при тщательном кардиомониторном контроле).
- Наджелудочковых пароксизмальных тахикардии: — документированных приступов рецидивирующей устойчивой наджелудочковой пароксизмальной тахикардии у больных с органическими заболеваниями сердца; — документированных приступов рецидивирующей устойчивой наджелудочковой пароксизмальной тахикардии у больных без органических заболеваний сердца, когда антиаритмические препараты других классов не эффективны или имеются противопоказания к их применению; — документированных приступов рецидивирующей устойчивой наджелудочковой пароксизмальной тахикардии у больных с синдромом Вольфа-Паркинсона-Уайта.
- Мерцательной аритмии (фибрилляции предсердий) и трепетания предсердий
Профилактика внезапной аритмической смерти у больных группы высокого риска
- Больные после недавно перенесенного инфаркта миокарда, имеющих более 10 желудочковых экстрасистол в 1 час, клинические проявления хронической сердечной недостаточности и сниженную фракцию выброса левого желудочка ( менее 40%). Амиодарон может использоваться при лечении нарушений ритма у пациентов с ишемической болезнью сердца и /или нарушениями функции левого желудочка
Для больных хронической сердечной недостаточностью амиодарон является единственным разрешенным к применению антиаритмиком. Это связано с тем, что прочие препараты у этой категории пациентов или увеличивают риск внезапной середечной смерти, или угнетают гемодинамику.
При наличии ишемической болезни сердца препаратом выбора является соталол, на 1/3 являющийся, как известно, b–адреноблокатором. Но при его неэффективности в нашем распоряжении вновь только амиодарон. Что же касается больных с артериальной гипертензией, то из их числа, в свою очередь, выделяются пациенты с выраженной и невыраженной гипертрофией левого желудочка. Если гипертрофия невелика (в Руководстве 2001 г. – толщина стенки левого желудочка менее 14 мм), препарат выбора – пропафенон, но при его неэффективности – как всегда, амиодарон (наряду с соталолом). Наконец, при выраженной гипертрофии левого желудочка, как и при хронической сердечной недостаточности, амиодарон – единственный возможный препарат.
В чем отличия укороченных и удлиненных интервалов QT и PQ?
У студентов медиков и у пациентов иногда может возникнуть путаница с терминологией. Чтобы это предотвратить, необходимо четко уяснить, за что отвечает интервал PQ, а за что QT, и в чем разница между укорочением и удлинением интервала. Как уже было сказано, анализ интервала PQ необходим для оценки проводимости между предсердиями и желудочками, а интервала QT – для оценки внутрижелудочковой проводимости.
Итак, удлинение PQ по-другому можно расценить как атрио-вентрикулярную блокаду, то есть чем длиннее интервал, тем за больший период времени проводится импульс через атрио-вентрикулярное соединение. При полном блоке гемодинамика может значительно нарушиться, сопровождаясь крайне низкой частотой сердцебиения (менее 20-30 в минуту), а также низким сердечным выбросом, недостаточным для обеспечения притока крови к головному мозгу.
Укорочение интервала PQ (подробнее по ссылке) означает уменьшение времени проведения импульса через атрио-вентрикулярное соединение – чем короче интервал, тем быстрее проходит импульс, а в обычном ритме сокращений сердца происходит постоянный “сброс” импульсов от предсердий к желудочкам. Чаще такой феномен характерен для синдрома Клерка-Леви-Кристеско (CLC-синдром) и для синдрома Вольфа-Паркинсона-Уайта (ВПВ-синдром). Последние синдромы тоже чреваты риском развития пароксизмальных желудочковых тахикардий с ЧСС более 200 в минуту.
Удлинение интервала QT отражает увеличение времени проведения возбуждения по желудочкам, но подобная задержка импульса приводит к возникновению предпосылок для формирования механизма re-entry (механизма повторного входа волны возбуждения), то есть для повторной циркуляции импульса в одном и том же патологическом очаге. Такой очаг циркуляции импульса (гипер-импульсация) способен спровоцировать пароксизм желудочковой тахикардии.
Укорочение QT характерно для быстрого проведения импульса по желудочкам, опять же с возникновением пароксизмальной мерцательной аритмии и желудочковой тахикардии. Впервые данный синдром (Short QTS) описан в 2000 году, а распространенность его среди населения в настоящее время еще мало изучена.
Причины удлиненного интервала QT
Причины данного заболевания на сегодняшний день изучены достаточно хорошо. Выделяют две формы синдрома удлиненного QT – обусловленные врожденными и приобретенными факторами.
Врожденная форма является редкой патологией (около 1 случая на 10 тысяч новорожденных детей) и, как правило, сочетается с врожденной глухотой. Она обусловлена генетическими изменениями в структуре генов, кодирующих соответствующие белки на мембранах кардиомиоцитов. В связи с этим проницаемость мембраны изменяется, способствуя и изменению сократимости клетки. В результате проведение электрического возбуждения осуществляется медленнее, чем в норме – возникает повторная циркуляция импульса в очаге.
Генетически обусловленная форма синдрома удлиненного интервала QT, сочетающаяся с врожденной глухонемотой, носит название синдрома Джервелла-Ланге-Нильсена, а форма, не сопровождающаяся глухонемотой – синдрома Романа-Уорда.
Приобретенная форма удлиненного интервала QT может быть обусловлена побочными эффектами антиаритмических препаратов, применяющихся для базовой терапии других нарушений ритма – мерцательной аритмии, трепетания предсердий и др. Обычно аритмогенным побочным эффектом обладают хинидин и соталол (соталекс, сотагексал и другие торговые названия). Кроме приема антиаритмиков, возникновение удлиненного интервала QT может возникать при ишемической болезни сердца, внутричерепных кровоизлияниях, отравлениях алкоголем, а также при миокардитах.
Проблемы диагностики синдрома удлиненного интервала QT у новорожденных детей
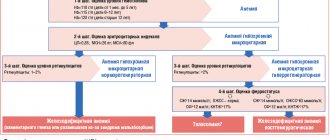
В течение 30 лет синдром удлиненного интервала QT (СУИQT) активно изучается, происходит накопление клинических данных, выявление генетических мутаций и полиморфизмов генов в различных комбинациях, детерминирующих гетерогенность фенотипических проявлений каналопатии.
Представленные P. J. Schwartz с соавт. в 1998 г. результаты электрокардиографического (ЭКГ) скрининга у новорожденных детей, определившие связь с внезапной смертью младенцев [1–4], во многом изменили представления о наблюдении новорожденных и детей раннего возраста. В ряде работ было показано, что ЭКГ-скрининг позволяет выявить группу риска — новорожденных детей с брадикардией и/или изменениями на электрокардиограмме. Кроме того, установлено увеличение вероятности идиопатического СУИQT по мере удлинения периода реполяризации: так, у новорожденных с продолжительностью интервала QTc более 470 мсек, а также их бессимптомных родственников в 43% случаев выявляются мутации генов, подтверждающие клинический диагноз [1, 5, 6].
Новорожденные дети являются наиболее сложной категорией пациентов для своевременного выявления СУИQT. Причиной этому является широкий спектр перинатальных состояний и заболеваний, оказывающих негативное влияние на функции центральной нервной системы. С одной стороны, данные состояния маскируют нарушения сознания на фоне жизнеугрожающих состояний, с другой — могут инициировать раннюю манифестацию заболевания.
В то же время известно, что патология перинатального периода способна индуцировать вторичные нарушения электрических функций миокарда с развитием жизнеугрожащих состояний. Исследование вторичного СУИQT установило, что он может быть транзиторным, но иметь такие же серьезные последствия, как и генетически детерминированные заболевания ионных каналов. Выявлена причастность повреждений миокарда, гипотермии, гипотиреоза, гипокальциемии к развитию вторичных нарушений электрических функций сердца и жизнеугрожающих аритмий [7].
Мы представляем клинические случаи наблюдения новорожденных детей, родившихся в марте-апреле 2016 г. в Перинатальном центре КККЦОМД, с целью обратить внимание неонатологов и детских кардиологов на проблему своевременной диагностики СУИQT и возможность профилактического назначения терапии. Электрокардиограмма у новорожденных оценивалась согласно рекомендациям, корригированный интервал QT рассчитывался по формуле Базетта [8, 9].
Клинический случай 1. Пациент Н., родился на 38–39 неделе гестации, плановое кесарево сечение (по причине рубца на матке после аналогичных операций в 2010, 2014 гг.) с массой 3470 г, оценкой по шкале Апгар 8/9 баллов. Маме 32 г., хроническая железодефицитная анемия I ст.; отцу 37 лет, здоров. Предыдущие беременности — первая в 2005 г. — срочные роды, девочка развивается по возрасту, здорова; вторая в 2009 г. — срочные роды ребенка с массой 4200 г (Апгар — 8–9 баллов) — мальчик умер на седьмые сутки жизни; третья в 2010 г. — срочные роды ребенка (тазовое предлежание) с массой 3700 г — мальчик умер на седьмые сутки жизни; четвертая в 2014 г. — срочные роды, масса при рождении 2300, мальчик умер на четвертые сутки. Все случаи смерти новорожденных в данной семье произошли на дому и в родильном доме Республики Таджикистан — без выявленной причины, квалифицированы как синдром внезапной смерти младенцев (СВСМ).
При рождении ребенок имеет клинический статус доношенного, функционально зрелого новорожденного. Состояние удовлетворительное, активно сосет грудь, кормится по требованию, глазки открывает. Физиологические рефлексы вызываются, симметричные, адекватная реакция на осмотр. Кожные покровы чистые. Пуповинный остаток — без признаков инфильтрации. Дыхание пуэрильное, 40 в минуту. Сердечные тоны достаточной громкости, с ЧСС — 136–144 в минуту, артериальное давление колеблется в пределах 57–84/39–55 мм рт. ст. Живот мягкий, печень выступает на 2 см из-под края ребра, край эластичный, селезенка не пальпируется. Стул 3 раза в сутки, желтый, кашицеобразный.
Учитывая семейный анамнез, принято решение дообследовать ребенка в условиях стационара. С пятых суток жизни начал прибавлять в массе по 15,0–30,0 г в сутки. В раннем неонатальном периоде отмечена желтуха с гипербилирубинемией до 250 мкмоль/л на вторые сутки и снижением на фоне фототерапии до 168 мкмоль/л. По данным эхокардиографии отмечено некоторое расширение правых отделов сердца, функционирующие фетальные коммуникации — аневризма межпредсердной перегородки с дефектом по типу овального окна 5,0 × 6,0 мм и артериальный проток размером 2,0 × 2,0 мм с лево-правым сбросом, недостаточность трикуспидального клапана I ст., среднее давление в легочной артерии (СДЛА) — 30 мм рт. ст. В течение 11 дней значение СДЛА снизилось до 20 мм рт. ст., документировано закрытие артериального протока, но сохраняется прежних размеров межпредсердный дефект с некоторым увеличением правых отделов.
По данным электрокардиографии на вторые сутки жизни отмечается синусовый ритм с ЧСС 143–156 в минуту, длительность корригированного интервала QT — 520–616 мсек, неполная блокада правой ножки пучка Гиса (рис.). Анализ холтеровского мониторирования ЭКГ в течение суток установил синусовый ритм (средняя ЧСС — 136 в минуту, максимальная — 176 в минуту при проведении процедуры санитарной обработки), эпизоды брадикардии ниже критических цифр для периода новорожденности — 65 в минуту во время сна, длительность корригированного интервала QT в течение всего времени наблюдения — 460–500 мсек.
За 12 дней наблюдения эпизодов нарушения сознания и каких-либо других неврологических симптом выявлено не было, мониторинг ритма не зафиксировал желудочковых тахикардий. Электролитных нарушений также не выявлено: натрий — 141 ммоль/л, калий — 4,6 ммоль/л, глюкоза — 4,6 ммоль/л.
Оценка симптомов по критериям Шварца для данного пациента была следующей: длительность спонтанного QTc > 480 мсек у пациента мужского пола — 3 балла, случаи внезапной необъяснимой смерти в семье — 0,5 балла, получена сумма ≥ 3,5 балла, то есть отмечается высокий риск идиопатического СУИQT.
Учитывая неблагоприятный семейный анамнез и критическое удлинение корригированного интервала QT, на вторые сутки жизни ребенку назначен бисопролол в дозе 0,3 мг (0,08 мг/кг в сутки) в сутки однократно под контролем артериального давления. На фоне терапии отмечено снижение артериального давления до 60–56/37 мм рт. ст. в первые двое суток терапии, что потребовало коррекции режима введения препарата — перевода на введение суточной дозы в два приема. Это привело к стабилизации артериального давления на уровне 65–72/40 мм рт. ст., ребенок был выписан под наблюдение участкового педиатра и детского кардиолога.
В настоящее время ребенку 5 месяцев, проводится постоянная поддерживающая терапия бета-блокатором, которая переносится удовлетворительно. Состояние стабильное: адекватные прибавки в массе, интеллектуальное развитие и нормальный темп формирования двигательных навыков, жизнеугрожающих состояний не зафиксировано. В возрасте 1 месяца интервал QTc на электрокардиограмме составляет 463 мсек, в 3 месяца — 457 мсек, то есть прослеживается позитивная клиническая динамика. Продолжается наблюдение педиатра и детского кардиолога, взят под наблюдение аритмолога ФЦССХ г. Красноярска. Проведен забор венозной крови для выделения ДНК и проведения молекулярно-генетического исследования у ребенка, сибса (сестры) и родителей.
Помимо драматичного семейного анамнеза, рассматриваемый клинический случай интересен чрезмерным удлинением корригированного интервала QT при полном клиническом «благополучии» пациента. В литературе описана ассоциация удлинения QTc более 600 мсек с летальным исходом в первую неделю жизни [10]. Вероятно, у данного пациента раннее начало терапии бета-блокатором оказало позитивное влияние на симпатическую регуляцию сердечного ритма, позволило избежать развития жизнеугрожающих нарушений сердечного ритма и не повторить судьбы трех предыдущих сибсов.
Клинический случай 2. Пациентка В., от преждевременных третьих родов в 35 недель. Отягощенный медико-социальный и акушерский анамнез — курение матери во время беременности, рубец на матке после кесарева сечения в 2009, 2001 гг., угроза разрыва матки по рубцу, умеренная тромбоцитопения без геморрагического синдрома, экстренное кесарево сечение. Масса при рождении — 2170 г, длина тела — 49 см, оценка по шкале Апгар — 7/8 баллов. На 8-й минуте жизни стала подстанывать, появились бледность и акроцианоз, экскурсия грудной клетки снижена, одышка до 60 в минуту с втяжением межреберных мышц, проводные хрипы. Симптом «бледного пятна» — 3 секунды. Сердечные тоны ритмичные, достаточной громкости, с ЧСС — 138 в минуту. Живот доступен глубокой пальпации, печень выступает на 1,5 см из-под края реберной дуги. Был выставлен диагноз «транзиторное тахипноэ новорожденного», девочка переведена в отделение патологии новорожденных.
В динамике появились крепитирующие хрипы, нарастание дыхательной недостаточности, АД — 57/26 мм рт. ст., артериальная гипоксемия (SaO2 — 87%, рН — 7,162, рСО2 — 62,6 мм рт. ст., рО2 — 59,8 мм рт. ст.). По данным эхокардиографии выявляются функционирующие фетальные коммуникации — артериальный проток 2 мм и овальное окно 3 мм, СДЛА — 40 мм рт. ст. Состояние ребенка квалифицируется как респираторный дистресс-синдром. Начата респираторная поддержка (респиратор SLE 5000, режим SIMV, параметры: pip 16 см Н2О, peep 5 см Н2О, МАР 9 см Н2О, FiO2 0,3, f 60 мин, Tin 0,33 сек). Установлен катетер (линия, v. saphena) для проведения антибактериальной терапии — ампициллин (0,11 г дважды в сутки) и нетромицин (100 мг/мл — 0,0098 мл однократно в сутки). Введен Куросурф (80 мг/мл суспензия 1,5 мл) 480 мг однократно.
В течение суток состояние стабилизировалось: SaO2 — 95%, дыхание пуэрильное, проводится по всем полям, ЧСС — 158 в минуту, АД — 67/39 мм рт. ст. Переведена на самостоятельное дыхание, кормится через зонд, усваивает на третьи сутки жизни по 7 мл, продолжена антибактериальная терапия. На ЭКГ документирована синусовая брадикардия с ЧСС 106–120 в минуту, продолжительность интервала QTc — 482–540 мсек. В течение следующих трех суток состояние стабильное, увеличен объем кормления до 20 мл. На четвертые сутки жизни — внезапная клиническая смерть. Эпизод остановки дыхания и сердцебиения произошел на фоне стрессового состояния — ребенок беспокоился, в 11.00 было проведено удаление катетера (линии), в 11.13 — глубокое апноэ, зафиксирована клиническая смерть. В качестве причины нарушения электрических функций сердца и остановки сердца обсуждались кратковременный эпизод гипокальциемии (до 0,5 ммоль/л) и стресс (удаление катетера). Семейный анамнез жизнеугрожающих состояний, внезапной смерти — отрицательный.
Через 15 минут реанимационных мероприятий (интубация трахеи, ИВЛ, медикаментозная терапия, непрямой массаж сердца) зафиксированы сердечные сокращения более 100 уд. в мин. Начата интенсивная терапия, направленная на лечение постреанимационной болезни: ИВЛ в режиме нормовентиляции, иммобилизация головного мозга, инотропная стимуляция, инфузионная терапия 120 мл/кг, антибактериальная терапия в прежнем режиме. На фоне массивной медикаментозной седации — кома 3, после отмены — появление двигательной активности, постепенное восстановление рефлексов. Диагноз при выписке: «Аноксическое поражение головного мозга, тяжелое. Перивентрикулярная лейкомаляция в стадии образования кист. Синдром удлиненного интервала QT, вероятно вторичный (на фоне транзиторной гипокальциемии). Транзиторное тахипноэ новорожденного».
Через 1 месяц на ЭКГ удлинения интервала QTc не выявлено (416 мсек). Ребенок наблюдается неврологом, педиатром, детским кардиологом. Согласно критериям Шварца у ребенка документированы следующие: удлинение интервала QT более 480 мсек — 3 балла, эпизод редкого ритма — 0,5 балла, клиническая смерть на фоне стрессового состояния — 2 балла, то есть в сумме — более 3,5 балла, что характеризует также высокую вероятность идиопатического СУИQT. Поэтому у ребенка и членов семьи проведен забор крови для молекулярно-генетического исследования.
Особенностью данного клинического случая является то, что с одинаковой вероятностью причинами клинической смерти ребенка могли быть как транзиторное удлинение интервала QTc на фоне гипокальциемии и развитие аритмии под влиянием болевого стресса, так и генетически детерминированное заболевание ионных каналов кардиомиоцитов (mutation de novo).
Таким образом, представленные клинические случаи демонстрируют настороженность педиатров и неонатологов при наличии семейного анамнеза внезапной необъяснимой смерти детей, оперативность и правильность диагностики СУИQT, а также успешность терапии. С другой стороны, необходимо усилить внимание к комбинации таких условий, как нарушение электролитного баланса, брадикардия, нарушение реполяризации на электрокардиограмме у новорожденных и избегать создания стрессовых ситуаций (в том числе лечебных и диагностических манипуляций) без коррекции указанных симптомов.
Литература
- Школьникова М. А., Макаров Л. М., Березницкая В. В. и др. Жизнеугрожающие аритмии и внезапная сердечная смерть у детей // Вестник аритмологии. 2000; 18: 57–58.
- Schwartz P. J., Stramba-Badiale M., Segantini A., Austoni P. et al. Prolongation of the QT Interval and the Sudden Infant Death Syndrome // N Engl J Med. 1998; 338: 1709–1714. DOI: 10.1056/NEJM199806113382401.
- Arrested M., Crotti L., Rognum T. O., Insolia R., Pedrazzini M., Ferrandi C., Vege A., Wang D. W., Rhodes T. E., George A. L. Jr., Schwartz P. J. Prevalence of long QT syndrome gene variants in sudden infant death syndrome // Circulation. 2007; 115: 361–367.
- Schulze-Bahr E., Fenge H., Etzrodt D., Haverkamp W. et al. Long QT syndrome and life threatening arrhythmia in a newborn: molecular diagnosis and treatment response // Heart. 2004; 90 (1): 13–16.
- Lupoglazoff J. M., Denjoy I., Villain E., Fressart V. et al. Long QT syndrome in neonates. Conduction disorders associated with HERG mutations and sinus bradycardia with KCNQ1 mutations // J Am Coll Cardiol. 2004; 43 (5): 826–830. DOI: 10.1016/j.jacc.2003.09.049.
- Schwartz P. J., Stramba-Badiale M., Crotti L., Pedrazzini М. et al. Prevalence of the Congenital Long QT Syndrome // Circulation. 2009; 120 (18): 1761–1767. DOI: 10.1161/CIRCULATIONAHA.109.863209.
- Mu S. C., Sung T. C., Lin M. I. Transient Prolongation of QT Interval in a Neonate // Clin Neonatology. 1998; 5 (2): 27–29.
- Torres F., Hernández M., Garcia J., Marti-Almor J., Garcia-Algar O. et al. Newborn Electrocardiography as a Screening Method for Long-QT Syndrome // J Clin Exp Cardiolog. 2015; 6: 370. DOI:10.4172/2155–9880.1000370.
- Schwartz P. J., Garson A., Paul T., Stramba-Badiale M. et al. Guidelines for the interpretation of the neonatal electrocardiogram A Task Force of the European Society of Cardiology // Eur Heart Journal. 2002; 23: 1329–1334 DOI: 10.1053/euhj.2002.3274.
- Perticone F., Ceravolo R., Mattiol P. L. Prolonged QT interval: A marker of sudden infant death syndrome? // Clin Cardiol. 1991; 14: 417–421.
А. Ю. Черемисина* Е. В. Анциферова**, кандидат медицинских наук Н. А. Воронина** Т. В. Стельмашук*** Е. Ю. Емельянчик*, 1, доктор медицинских наук, профессор С. Ю. Никулина*, доктор медицинских наук, профессор
* ГБОУ ВПО КрасГМУ им. проф. В. Ф. Войно-Ясенецкого МЗ РФ, Красноярск ** КГБУЗ КККЦОМД, Красноярск *** КГБУЗ КМДКБ № 1, Красноярск
1 Контактная информация
Как клинически проявляется синдром удлиненного QT?
Симптоматика врожденной формы синдрома начинает проявляться еще в детском возрасте. Если ребенок родился глухонемым, врач уже имеет право заподозрить синдром Джервелла-Ланге-Нильсена. Если же ребенок хорошо слышит и способен издавать звуки (гуление, речь), но у него наблюдаются эпизоды потери сознания, необходимо подумать о синдроме Романа-Уорда. Потеря сознания может наблюдаться во время крика, плача, стресса или при физической нагрузке. Обычно обморок сопровождается частым пульсом (более 150-200 в минуту) и ощущением учащенного сердцебиения – сердце трепещет в груди. Эпизоды обмороков могут возникать как редко, так и до нескольких раз в день.
По мере взросления подобные симптомы без лечения сохраняются, и могут привести к внезапной сердечной смерти.
Клинические проявления приобретенной формы также характеризуются обмороками с тахикардией, а в межприступный период отмечается головокружение, общая слабость и утомляемость, обусловленные синусовой брадикардией (пульс менее 50 в минуту).
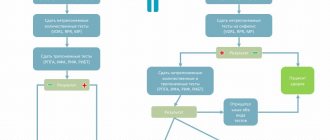
Диагностика удлиненного QT
Для уточнения диагноза вполне достаточно стандартной ЭКГ. Даже при отсутствии пароксизма желудочковой тахикардии на кардиограмме можно увидеть характерные для синдрома признаки. К ним относятся:
- Увеличение продолжительности интервала QT от начала зубца Q до окончания зубца T.
- Очень высокая частота сердечных сокращений (150-200 и более) с широкими, деформированными комплексами QRST при пароксизме желудочковой тахикардии.
- Синусовая брадикардия в межприступный период.
- Отрицательный или уплощенный зубец Т, а также депрессия сегмента ST.
Базовые элементы электрической кардиограммы
Электрокардиограмма представляет собой запись электрической деятельности сердца. Этот метод оценки состояния сердечной мышцы известен давно и широко распространен из-за своей безопасности, доступности, информативности.
Записывает кардиограмму электрокардиограф на специальной бумаге, поделенной на клетки шириной и высотой в 1 мм. При скорости движения бумаги 25 мм/с сторона каждого квадрата соответствует 0,04 секунды. Нередко встречается и скорость движения бумаги 50 мм/с.
Электрическая кардиограмма состоит из трех базовых элементов:
- зубцов,
- сегментов,
- интервалов.
Зубец – это своеобразный пик, идущий либо вверх, либо вниз на линейном графике. На ЭКГ регистрируется шесть зубцов (P, Q, R, S, T, U). Первый зубец относится к сокращению предсердий, последний зубец не всегда присутствует на ЭКГ, поэтому его называют непостоянным. Зубцы Q, R, S показывают, как сокращаются сердечные желудочки. Зубец Т характеризует их расслабление.
Сегмент – это отрезок прямой линии между соседними зубцами. Интервалы представляют собой зубец с сегментом.
Для характеристики электрической деятельности сердца наибольшее значение имеют интервалы PQ и QT.
- Первый интервал – это время прохождения возбуждения по предсердиям и атриовентрикулярному узлу (проводящей системе сердца, расположенной в межпредсердной перегородке) до миокарда желудочков.
- Интервал QT отражает совокупность процессов электрического возбуждения клеток (деполяризации) и возвращения в состояние покоя (реполяризации). Поэтому интервал QT называют электрической систолой желудочков.
Почему длина интервала QT столь значима при анализе ЭКГ? Отклонение от нормы этого интервала свидетельствует о нарушении процессов реполяризации желудочков сердца, что в свою очередь может обернуться серьезными сбоями сердечного ритма, например, полиморфной желудочковой тахикардией. Так называют злокачественную аритмию желудочков, которая способна привести к внезапной смерти больного.
Прочтите также: Как подсчитывается ЧСС по ЭКГ, нормы и отклонения по возрастам
В норме продолжительность интервала QT находится в пределах 0,35-0,44 секунды.
Величина интервала QT может изменяться в зависимости от множества факторов. Основные из них:
- пол,
- возраст,
- частота сердечных сокращений,
- состояние нервной системы,
- электролитный баланс в организме,
- время суток,
- наличие в крови определенных лекарственных препаратов.
Выход продолжительности электрической систолы желудочков за пределы 0,35-0,44 секунды дает врачу основание говорить о протекании патологических процессов в сердце.
Лечение синдрома удлиненного QT
Тактика лечения врожденных форм заболевания подразумевает под собой назначение медикаментозной терапии, а в случае отсутствия эффекта от лечения – имплантацию искусственного кардиостимулятора (ЭКС).
Медикаментозная терапия заключается в приеме бета-адрено-блокаторов (метопролол, бисопролол, небивалол и др) согласно возрастной дозировке, которые способны предотвратить пароксизмы желудочковой тахикардии. Если же отмечается устойчивость к проводимой терапии, пациенту показана установка стимулятора, обладающего функцией кардиоверсии и дефибрилляции. То есть ЭКС улавливает начало желудочковой тахикардии и, осуществляя электрическую “перезагрузку” сердца, способствует сохранению нормального сердечного ритма и адекватного сердечного выброса.
Кардиовертер-дефибриллятор требует ежегодного осмотра у аритмолога и кардиохирурга, но в целом может сохранять работоспособность на протяжении нескольких лет, отлично предотвращая пароксизмы желудочковой тахикардии. Благодаря кардиостимулятору риск внезапной сердечной смерти сводится к минимуму, а пациент, будь то ребенок или взрослый, может выполнять обычные бытовые нагрузки без страха потерять сознание или погибнуть.
При приобретенной форме вполне достаточно отмены принимаемого антиаритмика с коррекцией антиаритмической терапии другими препаратами.
Удлинение QTc интервала у ребенка 7 лет
Ольга
6 декабря 2020
Добрый вечер, уважаемые доктора! Очень нужна Ваша помощь! Девочка 7 лет, отличное здоровье и иммунитет! Активная, занимается танцами и немного гимнастикой. Есть особенность-укачивает в машине, самолёте, с приступами рвоты (у бабушки по линии мужа аналогично), при сдачи крови из пальца тоже может затошнить, побледнеть (сдаём из вены теперь всегда). В октябре 2022г был обычный вирус: типа сопли и чуть подкашливала, неделю дома лечились. 30.10.20 весь день играла в бродилку на планшете, к вечеру лопнул сосуд в глазу. 31.10.20 проснулась, села завтракать и опять положила планшет на стол для продолжения. Вдруг встала, побледнела, сказала глазки плохо видят, обмякла, сознание не теряла. Это состояние было в течение минуты, умыли водой, чуть вырвало. Сразу пришла в себя, голова не болела, чувствовала себя отлично. Списала этот случай на переигру планшетом и на несовершенство вестибулярного аппарата. Через три недели утром встала в школу и папа покатал ее на инверсионной доске (это когда вверх ногами опускают и поднимают из состояния лежа). Через пару минут затошнило, в глазах мушки, но прошло быстро, сознания не теряла, рвоты не было. Просто тошнота. Я в панике сдала анализы: общий крови- норма, биохимия, электролиты — норма, глюкоза, гликированный гемоглобин — норма. У невролога сдали ЭЭГ, РЭГ-норма, узи сосудов шеи и головы — норма (чуть есть извилистые сосуды, но сказали в пределах нормы, делаем массаж), офтальмолог — норма (смотрели зрение, глазное давление, внутричерепное через глазное дно). Далее, сама решила пойти на Узи сердца и экг, у дочки всегда высокий пульс — без из нагрузки 96-100. Узи-норма, на экг превышение qts-465!!! Аритмолог не обратила на это внимание, пока я не ткнула на цифру, написанную на экг!!! Сказала-сделайте Холтер. Сделали-превышение qts в течение 50% в течение суток, QTc макс-500. Также нашла старое ЭКГ у того же врача от 07.2019, на нем Qtc тоже 465, но в пр раз она также не обратила на это внимание (как и я, потому что ее не знала о его сущесвовании) С этого дня моя жизнь замерла. Я не живу, а существую. Вчера сделали экг в другом центра лёжа QTc-433, стоя QTc-423, на 4ой минуте после 20 приседаний — 431. 09.12 записаны в морозовскую к аритмогогу. Но я не могу спокойно жить. Помогите советом. Все результаты экг и холтер могу предоставит. Огромное Спасибо!
Вопрос закрыт
удлинение QTc у ребенка
Осложнения и прогноз
Из осложнений данного синдрома, конечно, следует отметить внезапную сердечную смерть, вызванную желудочковой тахикардией, перешедшей в фибрилляцию желудочков с последующей асистолией (остановкой сердца).
Согласно проведенным исследованиям, прогноз данного синдрома без лечения неблагоприятный, так как синдром удлиненного интервала QT обуславливает развитие внезапной сердечной смерти в 30% всех случаев. Именно поэтому данный синдром требует пристального внимания врачей кардиологов и аритмологов, так как при отсутствии эффекта от проводимой медикаментозной терапии единственным методом, способным продлить жизнь ребенку с врожденной формой синдрома, является имплантация ЭКС. При его установке прогноз для жизни и здоровья становится благоприятным, так как достоверно увеличивается продолжительность жизни, а также улучшается ее качество.