Атрезия легочной артерии : причины
Атрезия легочной артерии относится к наиболее сложным и опасным сердечным недугам. Частота данной патологии — примерно 7 случаев на 100 тысяч новорожденных. Среди всех врожденных патологий сердца заболевание составляет 1-3 %.
Формирование порока происходит при аномальном слиянии эндокардиальных валиков, которые являются зачатками полулунных клапанов. В дальнейшем это может вызвать заращение легочной артерии.
Этиология заболевания до сих пор не ясна. По одному из предположений, определенную роль играют неблагоприятные факторы, воздействующие на организм женщины в период беременности, в результате чего эмбриогенез нарушается. Например, негативное воздействие на развитие сердечной системы плода может оказать прием беременной женщиной гормональных лекарственных препаратов и антибиотиков, курение или употребление алкоголя и наркотиков.
В антенатальный период выброс крови в ствол легочной артерии из правого желудочка резко нарушается, что обусловлено слиянием заслонок легочного клапана. В результате давление в правом желудочке возрастает, наполнение эмбриональных синусоидно-коронарных сообщений правого желудочка увеличивается. Кровь оттуда может иметь выход только в случае трискупидальной недостаточности. Эта недостаточность и является причиной существенного увеличения размеров правого предсердия.
Атрезия легочной артерии у детей: статистика, прогнозы
У детей с легочной атрезией нет клапана, позволяющего крови поступать непосредственно из правого желудочка в легочную артерию или этот клапан не открывается, поэтому почти вся кровь из правого предсердия через открытое овальное отверстие шунтируется в левое предсердие. Часть крови, при наличии выраженных синусоидов из правого желудочка, ретроградно поступает в коронарное русло. Это приводит к снижению содержания кислорода в коронарной крови и повышает риск развития гипоксии миокарда.
Выживание ребенка возможно только при наличии альтернативного снабжения кровью легких, когда левый желудочек качает кровь в оба круга кровообращения. Общий прогноз заболевания крайне неблагоприятный : примерно половина малышей с атрезией легочной артерии умирает в первые две недели, остальные — в первый же год жизни.
Консервативное лечение атрезии легочной артерии не эффективно. Спасти новорожденного от заращения легочной артерии может только операция, устраняющая обструкцию на уровне ствола легочной артерии и восстанавливающая эффективность легочного кровотока.
Лечение
Выбор метода лечения атрезии легочной артерии непосредственно связан со специфическими характеристиками правого желудочка и легочной артерии. Самым эффективным является оперативное лечение.
- Медикаментозное лечение (не устраняет проблему, обычно назначается перед хирургическим лечением).
- Хирургическое лечение (часто проводится в несколько этапов, каждый их которых осуществляется через определенные промежутки времени):
- эндоваскулярные операции (через бедренную артерию к месту сужения канала, через который отходит кровь из правого желудочка, подводится балонный катетер; его раздувание приводит к улучшению гемодинамики);
- операции на открытом сердце (в процессе операции устанавливается соединение между правым желудочком и легочной артерией).
Симптомы атрезии легочной артерии
Симптомы болезни проявляются обычно в течение первых нескольких часов жизни ребенка. Иногда заболевание появляется через несколько дней после рождения. Основными его признаками являются:
- нарастающий синюшный оттенок кожи (цианоз);
- затрудненное учащенное дыхание;
- одышка;
- быстрая утомляемость при кормлении.
Продолжительность жизни малышей, родившихся с атрезией легочной артерии, в большей степени зависит от диаметра открытого артериального протока, через который поступает кровь в легочную артерию.
Классификация врожденных пороков сердца у детей:
- С неизмененным или мало измененным легочным кровотоком (аномалии расположения сердца, патологии дуги аорты, стеноз аорты, атрезия клапана аорты, недостаточность клапана легочного ствола, стеноз, атрезия и недостаточность митрального клапана, сердце с тремя предсердиями, патологии артерий и проводящей системы).
- С гиперволемией малого круга кровообращения: Без раннего цианоза (открытый проток в артериях, дефектные перегородки между желудочками или предсердиями, аортолегочный свищ, синдром Лютамбаше).
- С цианозом (атрезия с дефектом перегородки между желудочками, открытый проток в артериях с легочной гипертензией и кровотоком в аорту из легочного ствола).
- Без цианоза (изолированный стеноз легочного ствола).
Существует еще и классификация врожденных пороков сердца у новорожденных, более понятная для простого обывателя:
- Так называемые «синие» пороки (сопровождаются ранним цианозом (синей кожей); среди них – тетрада Фалло, атрезия легочной артерии, транспозиция магистральных сосудов).
- Так называемые «белые» или «бледные» пороки (могут сопровождаться бледностью кожных покровов или протекать без ярко выраженных симптомов и обнаружиться в случайном порядке при профилактическом обследовании ребенка; среди них – дефекты перегородок между желудочками и предсердиями).
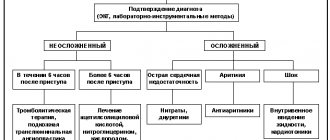
Диагностика атрезии легочной артерии
Постановка диагноза начинается с врачебного осмотра. Используя стетоскоп, врач тщательно прослушивает сердце. В случае каких-либо отклонений в сердечной деятельности можно услышать шумы. Подробный опрос о симптоматике и особенностях течения заболевания, изучение семейной истории болезней помогают врачу поставить предварительный диагноз.
При дальнейшем диагностировании применяются следующие виды исследований:
- электрокардиография — позволяет выявить признаки перегрузки сердца, в том числе правых его отделов, и определить наличие гипертрофии правого желудочка;
- рентгенография грудной клетки — помогает определить увеличение размера сердечной ткани, а также характерные изменения в легочном рисунке;
- эхокардиограмма — исследование способно определить степень нарушения в строении правого желудочка, а также выявить недостаточность трехстворчатого клапана и открытого артериального потока. Картирование в цвете дает визуализацию патологического тока крови, определяет его скорость и объем;
- фонокардиография — регистрирует патологические шумы, обусловленные нарушением гемодинамики. Таким способом можно выявить шум трикуспидальной регургитации;
- катетеризация полостей сердца — данное инвазивное исследование направлено на выполнение прямой манометрии, что позволяет определить давление в обоих желудочках, а также других отделах сердца;
- ангиокардиография — рентгенографическое исследование, позволяющее избирательно изучить отделы сердца и крупные сосуды. В ходе процедуры в кровоток в исследуемой области вводится контрастное вещество, заполняющее просветы сосудов и полости сердца, что позволяет получить изображение с четкими контурами.
Диагностика
Для того чтобы выявить атрезию легочной артерии, назначаются такие исследования:
- электрокардиография (тест дает получить сведения о патологическом состоянии правого желудочка и др.);
- рентгенография грудной клетки (дает представление о специфике сосудистого рисунка легких);
- фонокардиография (позволяет зарегистрировать патологические шумы);
- эхокардиография (дает возможность оценить нарушение строения одного из желудочков, а также получить данные о патологическом токе крови);
- ангиокардиографическое исследование (дает возможность изучить отделы сердца и крупные сосуды);
- зондирование сердца (в ходе исследования определяется давление в обоих желудочках и др.).
Лечение атрезии легочной артерии
Если диагноз атрезии легочной артерии или заращения легочной артерии подтвердился, приступать к лечению следует незамедлительно. Своевременно начатое грамотное лечение увеличивает шансы малыша на выживание.
Лечение атрезии легочной артерии с помощью медикаментов не является радикальным методом и применяется лишь в качестве поддерживающей терапии перед оперативным вмешательством. Направлено такое лечение на снижение потребления организмом кислорода и коррекцию метаболических нарушений.
Выбор тактики хирургического вмешательства зависит от степени изменения анатомического строения легочной артерии и правого желудочка. При незначительной деформации сердца используется трансторакальный доступ в области четвертого межреберья слева. Операция проводится под общей анестезией и длится несколько часов. Получив доступ к сердцу, хирург расширяет выходное отверстие правого желудочка с помощью специальной установки — трансанулярной заплаты.
После хирургического вмешательства симптомы заболевания полностью исчезают, так как нормализуется выброс крови в легочную артерию. В процессе операции действия хирурга могут быть направлены на перекрытие открытого артериального потока ввиду того, что после коррекции атрезии он становится неактуальным. Добиться закрытия потока можно не только хирургическим путем, но и посредством введения специальных медикаментозных препаратов. Улучшение состояния пациента наблюдается уже в первые часы после операции.
При сильной степени деформации правого желудочка исправить дефект не представляется возможным. В этом случае единственное, что может спасти больного ребенка, — специальный протез, который устанавливают на место удаленного желудочка.
Проблема лечения «синих» пороков конотрункуса у новорожденных является широко обсуждаемой, несмотря на значительное усовершенствование хирургической стратегии. Наиболее часто встречающиеся пороки в этой группе — тетрада Фалло и атрезия легочной артерии (АЛА) в сочетании с дефектом межжелудочковой перегородки (ДМЖП). Недоношенность и малая масса тела при рождении продолжают оставаться факторами риска неудовлетворительных результатов традиционных хирургических вмешательств [3, 8, 12]. Попытки отсрочить операции с помощью поддерживающей терапии приводят к увеличению заболеваемости и смертности [1]. В большинстве неосложненных случаев оптимальным методом лечения больных с обструкцией выводного отдела правого желудочка (ВОПЖ) является радикальная коррекция порока в раннем возрасте. В настоящее время результаты радикальной коррекции рассматриваемой группы пороков конотрункуса успешны у 90—96% пациентов, включая детей младше года [6]. Возможность ее выполнения зависит от индивидуальных анатомо-физиологических особенностей и уровня легочного кровотока. При этом существует категория больных, которые по-прежнему нуждаются в этапном лечении. Одним из первых этапов хирургического лечения остается создание системно-легочных анастомозов. При несостоятельности предварительно наложенных системно-легочных анастомозов предпочтительно выполнение паллиативной реконструкции путей оттока, что и было проведено в данном случае. Эта операция дала хорошие результаты в ближайшем периоде, но спустя 3 мес развилось осложнение — выраженная обструкция ВОПЖ, сопровождающаяся значительным ухудшением состояния ребенка.
В последнее время кроме полостных вмешательств стало возможным применение эндоваскулярных методов лечения, обеспечивающих увеличение легочного кровотока [7, 11]. К таким методам относятся стентирование открытого артериального протока (ОАП), баллонная вальвулопластика и стентирование ВОПЖ. Впервые имплантацию стента в ВОПЖ предложил и разработал Y. Almagor в 1990 г. С 1992 г. имеются сообщения о стентировании ВОПЖ у небольшого числа взрослых детей [5, 10].
Применение этого метода может быть предпочтительным у пациентов с низкой массой тела и другими сопутствующими аномалиями при сложных врожденных пороках сердца. Цель этого метода — обеспечить достаточный уровень легочного кровотока [1].
Приводим случай успешного стентирования ВОПЖ при АЛА в сочетании с ДМЖП у ребенка 6 мес с низкой массой тела, выполненном по экстренным показаниям в виду прогрессирующей гипоксемии и приступами одышки, сопровождающейся цианозом.
Пациентка П., 6 мес, масса тела 3 кг, повторно госпитализирована 15.11.12 по экстренным показаниям в детское кардиохирургическое отделение ФГБУ ФЦССХ Минздрава России (Пенза) с одышкой, тяжелыми приступами одышки, сопровождающейся цианозом до 3 раз в сутки. Ранее, в периоде новорожденности, диагностированы атрезия легочной артерии I типа, ДМЖП, и в нашем учреждении выполнено создание центрального аорто-легочного анастомоза протезом Гор-Текс 3,5 мм. Ранний послеоперационный период осложнился тромбозом шунта, и в эту же госпитализацию была выполнена паллиативная реконструкция путей оттока из правого желудочка с хорошим результатом. При контрольном осмотре через 1 мес насыщение крови кислородом составляло 91%. По данным эхокардиографии (ЭхоКГ): дефект межпредсердной перегородки (ДМПП) 6 мм, субаортальный ДМЖП 10 мм с двунаправленным сбросом, проходное отверстие ВОПЖ 9 мм, Vmax 4,4 м/с, Gmax 78 мм рт.ст. (индекс McGoon 1,33, индекс Nakata 119).
При следующем осмотре через 3 мес состояние ребенка ухудшилось.
15.11.12 при поступлении по данным ЭхоКГ отмечено прогрессирование стеноза ВОПЖ с уменьшением проходного отверстия до 2 мм, Vmax 4,76 м/с, Gmax 92 мм рт.ст. Насыщение крови кислородом составило 70%, снижаясь при беспокойстве до 50%. Тяжесть состояния ребенка была обусловлена артериальной гипоксемией, приступами одышки, сопровождающейся цианозом. С целью минимизации хирургической травмы в качестве очередного этапа лечения решено имплантировать стент в выводной отдел правого желудочка.
16.11.12 пунктирована левая яремная вена. Установлен интродьюсер 5F. Профилактически однократно введен гепарин (100 МЕ/кг). Проводниковый катетер 5F JR (Launcher, Medtronic) установлен в правый желудочек (ПЖ), выполнена правая вентрикулография в 2 проекциях, при которой выявлено выраженное сужение выводного отдела ПЖ. Два коронарных гидрофильных проводника (Wisper ES, Abbot) проведены в дистальные отделы правой ветви легочной артерии. Баллонно-расширяемый непокрытый металлический стент 6,5—12 мм (RX Herculink Elite, Abbot) позиционирован (в боковой проекции) в выводном отделе ПЖ с выходом в средний отдел ствола легочной артерии. Контроль при позиционировании осуществляли с помощью ручной инъекции контрастного вещества через катетер. Имплантирован стент под давлением 12 атм. По данным контрольной ангиографии, стент раскрыт полностью. Для увеличения радиальной устойчивости стента с учетом протяженности инфундибулярного стеноза решено имплантировать дополнительно еще один стент. Выполнена имплантация стента RX Herculink Elite 7,0—18 мм внахлест с предыдущим (перекрытие стентов составило почти 50%) под давлением 14 атм. При контрольной ангиографии: стенты проходимы, полностью расправлены (рис. 1).
Рисунок 1. Послеоперационная правая вентрикулограмма (боковая проекция). В выводном отделе правого желудочка визуализируются стенты с достаточным широким выходом в легочную артерию. Во время операции не наблюдалось нарушений ритма и проводимости. Общая длительность рентгеноскопии составила 15 мин. Насыщение крови кислородом увеличилось до 95%. Интраоперационно по данным ЭхоКГ в ВОПЖ визуализируется стент длиной 20 мм. Проходное отверстие составило 6 мм, Vmax 2,7 м/с, Gmax 29 мм рт.ст.
(см. рис. 2,на цв. вклейке).
Рисунок 2. Послеоперационные эхокардиограммы. а — парастернальная проекция по короткой оси: визуализируется кровоток через стент в выводной отдел правого желудочка, пунктиром обозначена длина стента; б — допплеровское исследование: пиковый градиент на выводном отделе правого желудочка 29 мм рт.ст. Ранний послеоперационный период протекал без особенностей. Пациентка экстубирована в плановом порядке на 2-е сутки после операции. Насыщение крови кислородом сохранялось на уровне 96—100%.
В динамике через 5 дней в выводном отделе ПЖ по данным ЭхоКГ кровоток осуществляется через стент при Vmax 2,43 м/с, Gmax 24 мм рт.ст., недостаточность I—II степени. Отмечалось также увеличение размеров легочных артерий (индекс Nakata 292, индекс McGoon 2,17).
На 6-е сутки ребенок был переведен в терапевтический стационар по месту жительства с рекомендацией приема профилактической дозы аспирина 5 мг/кг/сут.
Обсуждение
Благодаря постоянному усовершенствованию эндоваскулярных методов, все чаще стали появляться сообщения об их использовании в качестве альтернативы полостным паллиативным операциям [7, 11].
Так, имплантация стента обеспечивает эффективную временную альтернативу хирургической коррекции обструкции ВОПЖ. Тем не менее эта тактика не заменяет хирургическое лечение, а только откладывает его на период соматического роста [1, 5].
Анализ отдаленных результатов наиболее широко применяемых паллиативных эндоваскулярных вмешательств (стентирование ОАП, создание системно-легочного шунта) продемонстрировал ряд проблем. Так, по сравнению со стентированием выводного отдела ПЖ имплантация стента в ОАП может привести к синдрому обкрадывания со снижением перфузии внутренних органов, связанного с более низким диастолическим артериальным давлением. Кроме того, высока вероятность гиперплазии неоинтимы внутри стента, а также необходим артериальный сосудистый доступ при имплантации [2].
В нашем случае стентирование ОАП не было возможным, так как проток уже не функционировал.
Создание системно-легочных анастомозов почти в 35% случаев осложняется гипоплазией и деформацией легочной артерии, особенно если операция была в течение неонатального периода [4].
Имплантация стента в ВОПЖ применима при паллиативном лечении инфундибулярного стеноза в случае других аномалий, когда хирургическая коррекция невозможна или сопряжена с высоким риском. Пульсирующий характер антеградного кровотока по легочным артериям предпочтителен, так как способствует ее физиологическому росту, приближая выполнение радикальной коррекции [1].
Потенциальные ограничения этого подхода включают обструкции стента в связи с гиперплазией неоинтимы или мышечной пролиферацией, переломы стента, а также возможность перфорации путей оттока из ПЖ [1, 5]. Эти осложнения могут быть сведены к минимуму, если после имплантации стента следующий этап хирургического лечения выполняется своевременно.
Вмешательство может быть технически сложным и сопровождаться такими возможными осложнениями, как неверная позиция стента, коллапс стента, миграция стента в легочную артерию, что связано с техникой имплантации и определенным несовершенством существующих стентов [1, 10]. Вопрос расчетов при выборе размеров стента, имплантируемого в ПЖ и легочную артерию, однозначно не решен. L. Gibbs [5] считает разумным имплантировать наибольший возможный диаметр стента для достижения максимальной радиальной силы открытия и для обеспечения возможности постдилатаций в будущем с увеличением диаметра инфундибулярного отдела при росте ребенка, а также компенсации гиперплазии неоинтимы. В то же время создание избыточного легочного кровотока крайне нежелательно [6].
Тем не менее это очень перспективный метод, а с развитием эндоваскулярных технологий и появлением инструментов с малым профилем системы доставки он стал приемлемым для новорожденных и недоношенных пациентов.
Предварительные результаты небольшого числа наблюдений показывают, что имплантация стента при обструкции ВОПЖ — эффективный и часто единственно возможный метод, который позволяет детям в тяжелом состоянии дождаться следующего этапа лечения [1].