Что такое кардиомиопатия?
Кардиомиопатия – это заболевание, обусловленное поражением сердечной мышцы. В результате чего происходят изменения сократительной деятельности миокарда. Такой патологический процесс приводит к острой сердечной недостаточности, инфаркту миокарда и другим опасным состояниям.
Различные виды кардиомиопатии регистрируются в возрасте от 20 до 45 лет. Больше всего их развитию подвержены мужчины. Риск повышается у спортсменов и людей, имеющих заболевания сердечно–сосудистой системы.
Дилатационная кардиомиопатия
Способы лечения
Специфического лечения нет.
При дилатационной кардиомиопатии проводится терапия сердечной недостаточности:
- Дигоксин у малых дозах.
- Ингибиторы АПФ: каптоприл (подросткам – эналаприл).
- Мочегонные: фуросемид.
- При тяжелой сердечной недостаточности в отделении интенсивной терапии применяют допамин и добутамин, стероидные противовоспалительные, оксигенотерапия за показаниями. Лечение аритмий за протоколами.
- При нарушении микроциркуляции и склонности к тромбообразованию: гепарин подкожно или внутривенно, непрямые антикоагулянты (варфарин, ривароксабан, дабигатран).
- Кардиопротекторы: панангин, милдронат, кардонат.
При гипертрофической кардиопатии:
Сердечные гликозиды и другие кардиотоники противопоказаны.- Ограничиваются физические нагрузки (особенно если это подросток).
- Применяются бета-адреноблокаторы: пропранолол. Иногда антагонисты кальция: верапамил.
- Профилактика инфекционного эндокардита: антибиотики.
- При сердечной недостаточности: ингибиторы АПФ, диуретики.
- Противоаритмические при необходимости.
- При неэффективности консервативной терапии – кардиохирургическое лечение.
При рестриктивной кардиомиопатии:
- Сердечные гликозиды и другие кардиотоники противопоказаны.
- Спорт запрещен. Физические нагрузки ограничиваются (особенно детям).
- Антагонисты кальция: верапамил, дилтиазем.
- Антиаритмики: амиодарон.
- Лечение сердечной недостаточности.
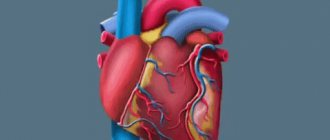
Анатомия сердца
Сердце – это полый мышечный орган, находящийся в грудной клетке человека. Большая часть органа смещена влево, меньшая же находится посередине грудной клетки.
Внутри сердце выстлано эндокардом. Он представляет собой оболочку из эпителиальных клеток. При возникновении кардиомиопатии нередко этот слой утолщается, гипертрофируется, а в некоторых случаях возможно его воспаление.
Стенки сердца представлены миокардом. Миокард–это мышечный слой, обеспечивающий нормальное сокращение. При кардиомиопатии основная область поражения это именно он.
Снаружи сердце помещено в оболочку–перикард. Он представлен двумя листами. Первый слой сращен непосредственно сердцем, второй же играет роль «сердечной сумки».
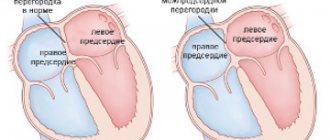
Сердце человека представлена четырьмя камерами. Первые две камеры–это правый желудочек и предсердие, вторые–левое предсердие и левый желудочек.
Чтобы сердце насыщалось кровью, необходимы клапаны. Эти образования нужны для циркуляции крови.
Циркуляция крови в организме обеспечивается сосудами. В сердце входят коронарные артерии, которые доставляют к сердцу питательные вещества и кислород. При развитии кардиомиопатии нередко происходит поражение коронарных артерий.
Классификация
Выделяют три основные формы кардиомиопатий. Они в свою очередь могут подразделяться. Основные формы кардиомиопатии:
- дилатационная кардиомиопатия;
- рестриктивная кардиомиопатия;
- гипертрофическая кардиомиопатия.
| Виды | Основные особенности |
| Гипертрофическая | Гипертрофическая кардиомиопатия регистрируется у молодых людей от 20 до 30 лет, преимущественно у спортсменов. Представляет собой утолщение стенок сердца, но при этом полость предсердий и желудочков не увеличивается в объеме. |
| Дилатационная кардиомиопатия | Этот вид является одним из наиболее часто диагностируемых. При этом возникает расширение камер и расслабление её стенок. Расширяются полости предсердий и желудочков. Страдает левый желудочек, растягивание его стенок ведет к образованию застойных явлений, желудочковой аритмии и застойных явлений в сердце. |
| Рестриктивная кардиомиопатия | Главным признаком этого вида заболевания служит фиброзные образования миокарда и снижение эластичности. Частой причиной патологии являются заболевания соединительной ткани и обмена веществ. В результате массивных фиброзных уплотнений миокард не может полноценно расширяться. Это приводит к застойным явлениям в малом круге кровообращения и как следствие к хронической сердечной недостаточности. |
Виды кардиомиопатии
Рестриктивная делится на следующие подвиды:
- рестриктивная диффузно облитерирующая;
- рестриктивная облитерирующая.
Гипертрофическая форма имеет несколько дополнительных видов. К ним относится:
- гипертрофическая не обструктивная;
- гипертрофическая обструктивная;
- гипертрофическая облитерирующая апикальная.
Кроме того, кардиомиопатии делятся на первичные, вторичные и смешанные:
- Первичные кардиомиопатии могут быть врожденными (например, при генетической мутации) и приобретенными. Приобретенные кардиомиопатии возникают на фоне провоцирующего воздействия.
- Вторичные возникают как осложнение уже имеющегося заболевания.
- Смешанные кардиомиопатии имеют черты первичных и вторичных.
Еще одна форма называется идиопатическая кардиомиопатия
. Ее принято выделять отдельно, потому что эта форма имеет неизвестные причины возникновения. Идиопатические (не классифицируемые) формы возникают после рождения.
Кардиомиопатия по МКБ-10
В соответствии с Международной классификацией болезней 10-го пересмотра (МКБ-10) кардиомиопатии присвоены следующие коды:
Кардиомиопатия (код I42)
Исключены:
- кардиомиопатия, осложняющая: беременность (O99.4)
- послеродовой период (O90.3)
Виды кардиомиопатии по МКБ-10
:
- Дилатационная кардиомиопатия – I42.0 Застойная кардиомиопатия
- Обструктивная гипертрофическая кардиомиопатия – I42.1 Гипертрофический субаортальный стеноз
- Другая гипертрофическая кардиомиопатия – I42.2 Необструктивная гипертрофическая кардиомиопатия
- Эндомиокардиальная (эозинофильная) болезньI42.3 Эндомиокардиальный (тропический) фиброз Эндокардит Леффлера
- Эндокардиальный фиброэластоз – I42.4 Врожденная кардиомиопатия
- Другая рестриктивная кардиомиопатия – I42.5 Констриктивная кардиомиопатия БДУ
- Алкогольная кардиомиопатия – I42.6
- Кардиомиопатия, обусловленная воздействием лекарственных средств и других внешних факторов – I42.7
- Другие кардиомиопатии – I42.8
- Кардиомиопатия неуточненная – I42.9 Кардиомиопатия (первичная) (вторичная) БДУ
Патогенез
В основе патогенеза лежит выработка веществ, отрицательно воздействующих на клетки сердца (кардиомиоциты).
Вещества начинают вырабатываться под воздействием неблагоприятных внешних факторов (вирусы, заболевания внутренних органов, токсическое воздействие извне) или в результате генетических мутаций. Эти вещества воздействуют на кардиомиоциты мешая их нормальному делению и превращая их в соединительную ткань. Таким образом здоровые клетки выполняют дополнительные функции.
Это приводит к компенсаторным изменениям в миокарде. От неправильной его работы стенки сердца начинают утолщаться (гипертрофироваться), сердечные клапаны растягиваться. Такие изменения приводят к нарушению проводимости сердечных импульсов, скорости кровотока.
Затем сердце не может нормально сокращаться, кислорода к клеткам поступает все меньше. На фоне этих процессов и развивается типичная клиническая картина кардиомиопатии.
| Виды кардиомиопатии | Патогенез |
| Дилатационная кардиомиопатия | Происходит утолщение стенок миокарда; развивается компенсаторное увеличение числа сердечных сокращений; усиление сокращений миокарда; снижение сократительной функции миокарда из–за резкого увеличения стенок сердца; застойные явления в малом и большом кругах кровообращения. |
| Рестриктивная кардиомиопатия | Утолщение стенок миокарда и эндокарда; рост соединительной ткани; уменьшение объема желудочков; расширение полости предсердий; ухудшение сократительной функции миокарда. |
| Гипертрофическая кардиомиопатия | Утолщение стенок сердца; утолщение стенок крупных сосудов; фиброзные образования миокарда; уменьшение левого желудочка; образование застойных явлений в кругах кровообращения; снижение питания миокарда; нарушение проводящих импульсов в сердце; развитие аритмии. |
Степени и стадии
Кардиомиопатии классифицируются по степеням и стадиям дилатационной кардиомиопатии и других видов.
Они имеют 3 степени тяжести:
- Умеренная степень тяжести. Болезнь диагностирована на ранней стадии, нет выраженных патологических изменений, симптоматика не выражена, признаков сердечной недостаточности не наблюдается.
- Средней степени тяжести. Происходят выраженные изменения в функционировании сердечной мышцы, декомпенсация миокарда, начальная стадия сердечной недостаточности.
- Тяжелая степень. Развивается сердечная недостаточность, симптоматика выражена, декомпенсация патологического процесса.
Кардиомиопатия в своем развитии проходит 3 стадии:
- 1 стадия–начальная. Наблюдаются первые симптомы кардиомиопатии, они носят невыраженный характер.
- 2 стадия–разгара. Происходит постепенное нарастание клинической симптоматики, может отмечаться ее резкое прогрессирование.
- 3 стадия–терминальная. На этой стадии происходят необратимые нарушения сердца. Наблюдается выраженная клиническая симптоматика с явлениями сердечной недостаточности. На этой стадии лечение уже неэффективно и поэтому терапия симптоматическая.
Основные причины и факторы риска
Одними из частых причин кардиомиопатии – это генетические мутации, заболевания соединительной ткани и болезни накопления. Последние представляют собой патологические отложения продуктов обмена.
Часто причины заболевания остаются неизвестными. В этом случае говорят об идиопатической форме кардиомиопатии.
Причины кардиомиопатий:
- наследственность (обусловленная мутацией генов);
- заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит);
- частые приступы тахикардии;
- гипертоническая болезнь;
- воспалительные заболевания сердца (миокардит);
- опухолевые образования (опухоли коры надпочечников и щитовидной железы);
- чрезмерные физические нагрузки («сердце спортсмена»);
- пороки сердца;
- нарушения обмена веществ в организме (например, сахарный диабет, акромегалия, феохромоцитома);
- врожденные патологии нервной системы;
- мышечные дистрофии (миодистрофия Дюшенна);
- инфекционные заболевания;
- ишемическая болезнь сердца;
- гельминтозы;
- причём некоторые лекарственных препаратов;
- отравление тяжелыми металлами (ртуть, свинец);
- воздействие ионизирующего излучения;
- тяжелые аллергические реакции;
- гормональные нарушения в организме;
- тяжелые заболевания мочевыделительной системы (острая и хроническая почечная недостаточность;
- гранулематозные заболевания (саркоидоз);
- болезни накопления (гемохроматоз, синдром Фабри);
- тяжелый сбой в электролитном балансе (уменьшение в организме кальция, магния и натрия);
- синдром Леффлера (респираторное заболевание).
Существуют также некоторые факторы риска, при появлении которых вероятность патологии повышается. К ним относятся:
- радиационное или химическое воздействие;
- беременность;
- послеродовой период;
- избыточная масса тела;
- злоупотребление алкоголем;
- курение;
- повышенный уровень холестерина в крови;
- употребление наркотиков;
- перенесенные вирусные инфекции при беременности.
Диагностика
Диагностикой и лечением различных видов кардиомиопатий занимается врач–кардиолог. Он проводит первичный осмотр пациента, собирает подробный анамнез заболевания.
При первичном осмотре врач выслушивает сердце с помощью фонендоскопа. Это позволяет оценить наличие патологических шумов. Затем проводят дополнительную диагностику сердечно–сосудистой системы.
Дилатационная кардиомиопатия на рентген-снимке
К основным диагностическим приемам относятся:
- ЭКГ (электрокардиография). При проведении этого исследования наблюдаются патологические изменения в электрической проводимости сердца, аритмии.
- Эхокардиография (УЗИ сердца). При помощи этого исследования можно увидеть патологические изменения со стороны клапанного аппарата, уменьшение скорости кровотока, образование тромбов, гипертрофические изменения в структуре сердца.
- Рентгенография. При развитии дилатационной кардиомиопатии наблюдается увеличение сердца в размерах, для других форм это нехарактерно.
- Суточное мониторирование по Холтеру. Метод заключается в суточной регистрации сердечного ритма у пациента.
- МРТ. Такой метод используется, если причина кардиомиопатии лежит в пороках сердца, или же, например, в образовании опухоли (редкая причина дилатационной кардиомиопатии).
- Катетеризация сердца. Проводится редко из-за сложности этого метода. Необходимо высокоспециализированное кардиологическое оборудование. Если такой метод используется, то проводится биопсия тканей и их дальнейшее их изучение.
- Лабораторные методы (клинический и биохимический анализ крови). В результатах наблюдаются сдвиги лейкоцитарной формулы, увеличение креатинина в крови.
- Генетический анализ. Проводится при наличии отягощенного семейного анамнеза.
- Консультация врачей специалистов. Может потребоваться консультация пульмонолога, ревматолога, онколога, гематолога или инфекциониста.
Дифференциальную диагностику проводят со следующими состояниями:
- инфаркт миокарда;
- острая сердечная недостаточность;
- ишемическая болезнь сердца;
- ТЭЛА (тромбоэмболия легочной артерии).
Дисгормональная климактерическая кардиопатия
Боли в области сердца — кардиалгия — симптом многих заболеваний, нередко связанных с патологией сердца. В последние десятилетия все большее внимание клиницистов привлекает кардиалгия (кардиопатия), обусловленная дисгормональными изменениями в климактерическом периоде. Однако сходство клинической картины гормональной кардиопатии и других заболеваний сердечно-сосудистой системы затрудняет дифференциальную диагностику и нередко приводит к диагностическим ошибкам и, следовательно, проведению необоснованной и поэтому безуспешной терапии.
Мы наблюдали больных, которые до установления диагноза «дисгормональная климактерическая кардиопатия» в течение длительного времени лечились в терапевтических стационарах по поводу стенокардии, ишемической болезни сердца и даже инфаркта миокарда, длительно находились на постельном режиме, их необоснованно переводили на инвалидность.
Н. Е. Кретова (1986) указывает, что у 15 % больных, длительно находившихся под наблюдением по поводу ишемической болезни сердца, была выявлена климактерическая кардиопатия и у половины из них в связи с изменением диагноза была снята инвалидность. Это определяет не только медицинскую, но и социальную значимость данной патологии.
Вопросы диагностики и дифференциальной диагностики гормональной кардиопатии и ишемической болезни сердца в последние годы привлекают все большее внимание терапевтов. Гинекологи занимаются ими меньше, хотя нет сомнений в том, что диагностика и терапия гормональной кардиопатии относятся к проблемам, которые должны решать и гинекологи.
Фундаментальные исследования этой проблемы проведены Н. Е. Кретовой (1986), которая на протяжении 10 лет изучала на стыке двух специальностей — терапии и гинекологической эндокринологии — вопросы диагностики, дифференциальной диагностики и терапии гормональной кардиопатии у женщин в климактерическом периоде. В результате проведенных исследований с использованием комплекса современных методов автор выявил ряд новых аспектов этой сложной проблемы.
Климактерическая кардиопатия (миокардиодистрофия) представляет собой атипичную форму климактерического синдрома, протекающего с болями в области сердца типа кардиалгии и повреждением миокарда некоронарогенного характера, выражающемся электрокардиографически нарушениями периода реполяризации, а также функций автоматизма, возбудимости и проводимости миокарда.
Миокардиодистрофия отягощает течение климактерического синдрома и в значительной степени определяет характер его клинических проявлений. Наибольшее значение в клинической картине заболевания приобретают боли в области сердца. «Приливы» у больных с климактерической кардиопатией в отличие от больных с типическими формами климактерического синдрома менее выражены, их число обычно не превышает 10 в сутки. Боли в области сердца (кардиалгия) у больных с климактерической миокардиодистрофией локализуются у его верхушки и в прекардиальной области, характеризуются различной иррадиацией — от незначительной (в левую лопатку) до обширной (вся левая половина грудной клетки) и разной интенсивностью (от ноющей до сильной и нестерпимой). Характерна эмоциональная окраска болевого синдрома: «вонзили нож», «вбили гвоздь», «прокололи длинной иглой», «кипятком обливает сердце».
У каждой третьей больной (32,6 % ) климактерическая кардиопатия протекает в сочетании с начальными стадиями ишемической болезни сердца (сочетанные формы заболевания). Болевой кардиальный синдром у этих больных имеет сложный характер, обусловленный сочетанием кардиалгии и стенокардии. Ишемическая болезнь сердца возникает у больных в более позднем возрасте (51 ±1,69 года) по сравнению с дисгормональной кардиопатией (47,4± 1,54 года) и почти всегда в постменопаузе.
Состояние репродуктивной системы при климактерической кардиопатии характеризуется поздним наступлением первой менструации (14,5±1,3 года), торможением генеративной функции (3,2 беременности с соотношением родов и абортов 1:2), большим числом гинекологических заболеваний (миома матки, хронический воспалительный процесс внутренних половых органов, дисфункциональные маточные кровотечения ) и ранней менопаузой (средний возраст 46,5±0,46 года).
Кардиомиопатия у детей
Развитие кардиомиопатии у детей часто связывают с генетической предрасположенностью, мышечно–дистрофическими заболеваниями, нейроэндокринными патологиями и инфекционными поражениями миокарда.
Дебют заболевания происходит как в раннем детском возрасте, так и позже по мере роста ребенка. В раннем возрасте симптомы кардиомиопатии имеют невыраженный характер и их легко можно перепутать с другими заболеваниями или с особенностями характера ребенка.
Встречаются следующие симптомы кардиомиопатии:
- вялость;
- капризность;
- неспокойный ночной сон с частыми пробуждениями;
- отсутствие дневного сна;
- длительный плач без видимой причины;
- сонливость или бессонница;
- отсутствие аппетита;
- сниженный сосательный рефлекс;
- потливость;
- обмороки;
- выбухание родничка;
- судороги;
- задержка психомоторного развития;
- бледность кожных покровов;
- цианоз (у детей с врожденными пороками сердца).
У детей старшего возраста симптомы кардиомиопатии имеют более яркий характер. Наблюдается следующая клиническая картина:
- одышка;
- головокружение;
- утомляемость;
- боли в грудине;
- бледность кожных покровов;
- кашель;
- тошнота и рвота;
- резкие изменения настроения (нервозность, плаксивость);
- обмороки.
Способы лечения кардиомиопатии зависят от формы заболевания, возраста ребенка. Подбираются строго индивидуально детским кардиологом.
В зависимости от причины заболевания могут быть выбраны лекарственные препараты или в некоторых случаях хирургическое вмешательство.
Дилатационная кардиомиопатия
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и др. Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ч. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Кардиомиопатия у беременных
Кардиомиопатия может развиться при беременности. Это связано с увеличенной нагрузкой на сердечную мышцу, гормональными изменениями, со стрессом организма в родах.
Немаловажную роль возникновения кардиомиопатии беременности играют осложнения этого периода. Например, гестоз второй половины беременности. При его возникновении происходит нарушения во всех жизненно важных органах и не только в почках и нервной системе, но также и на сердце.
Кроме того, гестоз способствует повышению артериального давления и увеличению нагрузки на сердце.
Кардиомиопатия сердца при беременности встречается именно в третьем триместре. И может сохраняться в послеродовом периоде. Или же такое патологическое состояние возникает уже после родов.
У беременных женщин наиболее распространена гипертрофическая и дилатационная кардиомиопатии. Они сопровождаются следующими симптомами:
- усиление одышки;
- увеличение одышки в покое;
- изменение цвета носогубного треугольника (он становится бледным с добавлением цианотичности);
- увеличение артериального давления;
- увеличение отеков;
- изменение активности плода.
Если кардиомиопатия была диагностирована при беременности, то по назначению врача проводится коррекция нарушений с помощью медикаментозных препаратов в индивидуальной дозировке.
Родоразрешение женщин с кардиомиопатией проводится путем операции кесарево сечение. В качестве роддома необходимо выбрать специализированный центр для рожениц с кардиологической патологией. Если кардиомиопатия обнаружена в послеродовом периоде, то в этом случае проводится стандартная терапия с помощью медикаментозных препаратов. Прогноз более благоприятный, чем при других вариантах течения заболевания.
Можно ли планировать беременность с кардиомиопатией?
Кардиомиопатия у женщин сопряжена с высоким риском осложнений во время беременности. Поэтому целесообразность планирования зависит от множества факторов. Необходимо учитывать, насколько выражены нарушения в работе сердца, возраст матери, существует ли риск сердечной недостаточности.
Женщинам с тяжелыми формами кардиомиопатии беременность не рекомендуется, потому что велика вероятность тяжелых последствий в период беременности, так и непосредственно в родах. Причем степень риска велика и для здоровья и жизни матери, так и для ребенка. Подготовка к беременности у пациенток с заболеваниями сердца должна проводиться не только с гинекологом, но и с кардиологом.
Кардиопатия у детей
Проблемы с сердцем у детей обычно являются первичными – генетическими проблемами или врожденными пороками, ведь большинство оберегает своих чад от негативных влияний внешнего мира и серьезных болезней.
Врожденная сердечно сосудистая патология может не давать о себе знать с первых дней, проблемы обычно проявляются при активных играх или физических нагрузках. Поэтому очень важно выявить патологию как можно раньше и уберечь ребенка, освободив от занятий физкультуры и спорта, ведь что такое функциональная кардиопатия у детей становится понятно сразу – дети быстро утомляются, у них бледные покровы, сильная одышка, возможны даже панические атаки и обмороки. Но все это лишь верхушка айсберга и нарушения работы сердца могут усугубляться и прогрессировать.
Вторичная кардиопатия у детей является осложнением первичного заболевания – эндокринного, инфекционного, инфильтрационного, нервно-мышечного и т.д. Поражения миокарда обычно приводят к необратимым морфологическим изменениям, что может стать причиной инвалидизациии и даже летального исхода.
Симптомы кардиомиопатий
Выраженность симптомов проявляется от вида патологии, сопутствующих заболеваний.
Принято выделять следующие общие симптомы для кардиомиопатий:
- сердечные боли;
- быстрая утомляемость;
- одышка при выполнении физических нагрузок и в покое;
- усиление одышки в горизонтальном положении;
- отеки нижних конечностей;
- кашель;
- головокружение;
- изменение частоты пульса;
- обмороки.
Симптомы гипертрофической кардиомиопатии
Гипертрофическая кардиомиопатия диагностируется в возрасте от 20 до 45 лет. Симптомы кардиомиопатии могут напоминать приступы стенокардии или гипотонию.
Основные симптомы гипертрофической кардиомиопатии:
- дискомфорт в грудине (напоминающая приступ стенокардии);
- одышка при физической нагрузке;
- выраженная усталость;
- выраженная пульсация сонных артерий.
- кратковременные эпизоды потери сознания.
Утомляемость при этой форме не выражена, так же, как и изменения венозного рисунка на шее. Тревожным симптомом при кардиомиопатии является частые эпизоды обмороков. Потому что такое явление увеличивает риск внезапной смерти. Но иногда гипертрофическая кардиомиопатия протекает абсолютно бессимптомно.
Симптомы дилатационной кардиомиопатии
Около половины от общего числа больных дилатационной кардиомиопатией не имеют каких-либо симптомов. Могут наблюдаться нетипичные боли в области сердца.
По мере прогрессирования дилатационной кардиомиопатии нарастает симптоматика. Наблюдаются следующие симптомы кардиомиопатии:
- болевой синдром в левой половине грудной клетки;
- одышка при физической нагрузке;
- выраженная усталость;
- отеки нижних конечностей;
- бледность кожных покровов (а по мере прогрессирования заболевания возникает цианоз).
Кроме того, у большего числа больных возникает выраженный венозный рисунок на шее. Дилатационная кардиомиопатия опасна развитием желудочковых аритмий, которые могут стать причиной летального исхода.
Симптомы рестриктивной кардиомиопатии
Симптомы рестриктивной кардиомиопатии неспецифичны и могут маскироваться под другие заболевания сердечно–сосудистой системы. Поэтому возникают сложности диагностики, рестриктивную кардиомиопатию часто обнаруживают на поздней стадии. К основным симптомам относятся:
- одышка при физических нагрузках;
- одышка в горизонтальном положении, уменьшающаяся в положении «сидя»;
- нарушение дыхания во сне;
- отеки (чаще на нижних конечностях);
- утомляемость;
- расширение венозного рисунка в области шеи;
- аритмичный пульс;
- дискомфорт в левой части сердца (редко);
- потеря сознания (редко).
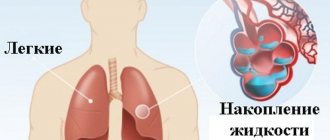
По мере прогрессирования заболевания развиваются застойные явления в легких, что может проявляться упорным кашлем.
Клинические проявления
Симптомы дисгормональной кардиомиопатии могут появляться постепенно или остро. Субъективно пациенты всегда ощущают наличие тяжелого заболевания, что не соответствует действительности при обследовании.
Основными симптомом при ДКМП является кардиалгия. Боль локализируется в области верхушки сердца, возникает внезапно, может продолжаться долгое время. Прием обезболивающих средств позволяет ненадолго купировать болевой синдром, с последующим возвращением. Пациенты также отмечают, что неприятные ощущения усиливаются в ночное время, не связаны с физической нагрузкой и могут появляться в покое.
Кроме того, такие пациенты жалуются на:
повышенное потоотделение;- одышку;
- частые скачки артериального давления;
- проблемы с памятью;
- головокружение.
При кардиомиопатии тиреотоксического генеза (развивается при избытке гормонов ЩЗ) жалобы пациентов будут отличаться. Для этой формы заболевания характерны:
- тахикардия (высокая частота сердечных сокращений);
- невозможность сосредоточится;
- инсомния (бессонница);
- головные боли;
- сухость во рту.
При вовлечении в процесс предстательной железы мужчины будут жаловаться на снижение потенции и либидо. Из-за гиперплазии последней появляются проблемы с мочеиспусканием, иногда может наблюдается олигоурия (снижение суточного объема мочи).
Лечение кардиомиопатии
Лечение кардиомиопатии направлено на купирование причины заболевания, облегчение симптомов, профилактику осложнений.
Для каждого вида лечения кардиомиопатии существует свой протокол. Используется немедикаментозное лечение кардиомиопатии, медикаментозная тактика, хирургическое вмешательство.
Медикаментозное лечение дилатационной кардиомиопатии складывается из применения лекарственных препаратов и используется у большинства пациентов.
Хирургическое же лечение кардиомиопатии проводится в случае неэффективности консервативных мероприятий или по жизненным показаниям.
Вместе с этими лечебными мероприятиями используется немедикаментозные методы, которые заключаются в изменении режима труда и отдыха, изменении питания.
Медикаментозное лечение
Выбор медикаментозного лечения кардиомиопатии зависит от ее причины. При инфекционном воспалении миокарда проводится антибактериальная терапия с добавлением противовоспалительных препаратов.
Если этиологический фактор – это аутоиммунный процесс, то лечение кардиомиопатии с помощью гормональных препаратов (преднизолон).
При обнаружении других заболеваний проводится их этиотропная терапия. Во всех остальных случаях лечение направлено на поддержание миокарда, коррекцию нарушений и восстановление сердечной функции.
| Виды | Лечение кардиомиопатии |
| Гипертрофическая кардиомиопатия |
|
| Дилатационная кардиомиопатия |
|
| Рестриктивная кардиомиопатия |
|
Хирургическое лечение
Хирургическое лечение кардиомиопатии проводится исключительно по жизненным показаниям и лишь у некоторых ее форм. Операции на сердце являются серьезной нагрузкой на организм и требуют длительного восстановления. Поэтому оперативное вмешательство используется не у всех пациентов.
Это лечение применяется у пациентов с гипертрофической кардиомиопатией. Используются следующие методы:
- септальная миэктомия;
- реконструкция клапанов сердца;
- протезирование клапанного аппарата;
- чрескожная транслюминальная алкогольная абляция с установкой кардиостимулятора;
- установка мини-дефибриллятора;
- пересадка сердца.
Суть септальной миэктомии заключается в удалении гипертрофированных участков сердечной мышцы. Применяется при гипертрофической кардиомиопатии. Проводится с использованием общего наркоза, так как эта операция полостная.
Чрескожная транслюминальная алкогольная абляция относится к малоинвазивным хирургическим вмешательствам. Она заключается во введении тонкого катетера. Через него в область пораженного участка вводится спирт, который способствует ишемии и образованию рубца. После чего участок ишемии удаляется.
Если у пациента наблюдается нарушения сердечного ритма, то может потребоваться установка кардиостимулятора, а в некоторых случаях дефибриллятора. Такие устройства способствуют улучшению проводимости сердца и обеспечивают защиту от внезапной аритмии.
В тяжелых случаях может потребоваться пересадка сердца. Показаниями служит тяжелые формы дилатационной и рестриктивной кардиомиопатии. Но такое вмешательство имеет целый ряд противопоказаний и побочных эффектов.
Но основная проблема – это поиск подходящего донора и сложность выполнения операции.
Поиск подходящего донора может затянуться на длительный период. В то время как оказание медицинской помощи необходимо как можно раньше.
Кроме того, для осуществления этой операции необходим специализированный медицинский центр и оборудование, врачи – специалисты.
Если пересадка сердца была осуществлена, пациента ждет длительный восстановительный период, прием специальных препаратов и соблюдение всех рекомендаций врача.
Немедикаментозные рекомендации по лечению
К немедикаментозным способам лечения относится соблюдение труда и отдыха, отказ от физических нагрузок, стресса. Немаловажным фактором является правильное питание и прием витаминов.
Пациент с кардиомиопатией должен соблюдать нормальный режим труда и отдыха, не перенапрягаться, полноценно спать (не менее 8 часов).
Физическую активность сокращают, уделяя внимание дыхательной гимнастики, которая не противопоказана больным. А также при нормализации состояния рекомендуются прогулки на свежем воздухе.
Физическую нагрузку нужно восстанавливать постепенно, и кроме того, в некоторых случаях показан постельный режим.
Что нельзя делать пациентам с кардиомиопатией:
- бегать;
- поднимать тяжести;
- посещать сауну и баню;
- заниматься тяжелыми физическими нагрузками;
- посещать сеансы массажа.
Эффективны ли народные способы лечения?
Рецепты народной медицины должны применяться у пациентов, страдающих кардиомиопатией, с осторожностью. И, конечно, они не должны заменять медикаментозную терапию или хирургическое вмешательство.
Народное лечение кардиомиопатии должно дополнять прием медикаментов и использоваться только с разрешения лечащего врача. Так как целесообразность приема напрямую взаимосвязано с состоянием пациента и степени тяжести заболевания.
Как дополнительное лечение кардиомиопатии широко используются различные отвары и настои лекарственных трав. Их принимают длительно, в небольших дозировках, но регулярно.
Рекомендуются сборы из пустырника, калины, крапивы и валерианы. Эти компоненты оказывают благотворное влияние на состояние сердечной мышцы, защищая ее.
| Народное лечение кардиомиопатии | Способ приготовления |
| Настой из корня валерианы и листьев мяты | Для приготовления берут 4 столовые ложки измельченного корня валерианы и 3 столовые ложки листьев мяты. Все ингредиенты смешивают, заливают 300 мл кипятка. После чего настаивают 2–3 часа. Принимают по ¼ стакана 2 |
| Настой из крапивы и пустырника | Нужно взять 2 столовые ложки измельченной крапивы и 1 столовую ложку пустырника. Все смешать и залить 200 мл кипятка. Дать настояться, процедить. Пить по ½ стакана. |
| Настой из плодов калины | Плоды калины хорошо вымыть и обсушить. Залить кипятком и дать настояться 1 час. Затем процедить через марлю. Рекомендуется принимать по ½ стакана 2 раза в день. |
| Настой из лекарственного пустырника | Для приготовления средства нужно взять 3 столовые ложки лекарственного пустырника и залить 200 мл горячей воды. Дать настояться 1–2 часа. Принимать по ½ стакана 2 раза в день. |
| Отвар из корней валерианы и пустырника | Измельченные корни валериана и пустырника поместить в кастрюлю, довести до кипения. Проварить после закипания 20-25 минут, процедить. Дать настояться в течение 1 часа. Употреблять по ¼ стакана 2 раза в день. |
| Отвар из плодов шиповника | Шиповник промыть, добавить в кипящую воду. Проварить после закипания 15 минут. Затем процедить и дать настояться. Пить по половине стакана 3 раза в день. |
Диета
Питание пациентов с дилатационной кардиомиопатией должно быть сбалансировано, содержать в себе необходимое количество витаминов и минералов.
Рекомендуется употреблять пищу небольшими порциями, часто (5–6 раз в день). Это поможет не переедать, контролировать вес и уменьшить боль в грудиной клетке.
Рекомендуется включить в рацион следующие продукты:
- нежирные сорта мяса и рыбы;
- кисломолочные продукты;
- свежие фрукты и овощи;
- сухофрукты (курага, инжир).
Необходимо ограничить потребление соли и жидкости. Потому что это способствует появлению отеков и увеличению нагрузки на сердечную мышцу.
А также рекомендуется исключить следующие продукты:
- жирную пищу, соленое и острое;
- крепкий кофе и чай;
- газировку;
- алкоголь.
Пищу рекомендуется готовить на пару, тушить или запекать с минимальным количеством масла.
Кардиомиопатия — симптомы и лечение
По современным представлениям стратегия лечения пациента определяется в процессе разделения больных на категории в зависимости от типа кардиомиопатии.
Все больные с выявленной кардиомиопатией, независимо от течения заболевания (в том числе и бессимптомные), нуждаются в динамическом наблюдении. Кратность наблюдения и объём обследований определяются индивидуально. В обязательный перечень входят стандартные анализы (клинический и биохимический анализ крови), ЭКГ, ЭХОКГ и холтеровское мониторирование ЭКГ.
Лечебная тактика зависит от множества факторов и подбирается индивидуально. При этом учитываются анатомические особенности — обструкция выносного тракта левого желудочка, растяжение полостей сердца, наличие клапанной патологи, стадия сердечной недостаточности и также сопутствующие заболевания. Необходимо выявлять факторы, повышающие риск внезапной смерти и жизнеугрожающих аритмий [15]
К общим мероприятиям относятся ограничение значительных физических нагрузок и исключение занятий спортом, которые могут вызывать дальнейшую нагрузку на миокард [9]. Но больным кардиомиопатией не требуется полное исключение физических нагрузок и соблюдение постельного режима [10]. Уровень нагрузок, их частота, интенсивность и длительность подбираются индивидуально. Показано исключить употребление алкоголя и табакокурение.
При дилатационной кардиомиопатии необходимо лечить причину развития растяжения полостей сердца, если это возможно. В медикаментозной терапии сердечной недостаточности применяют все стандартные группы лекарств:
- ингибиторы АПФ;
- блокаторы рецепторов ангиотензина II;
- бета-блокаторы;
- блокаторы рецепторов альдостерона;
- диуретики;
- дигоксин.
Для терапии тяжёлой сердечной недостаточности рекомендованы комбинированные препараты, содержащие сакубитрил и валсартан, а также имплантируемый кардиовертер-дефибриллятор и/или сердечная ресинхронизирующая терапия. Используют пероральные антикоагулянты у пациентов с нарушения ритма сердца [12].
В лечении обструктивной кардиомиопатии некоторые группы лекарств имеют ограничения (ингибиторы АПФ, блокаторы рецепторов ангиотензина II), но применяются бета-адреноблокаторы и блокаторы кальциевых каналов. При необходимости применяют антиаритмические препараты [13].
В лечении рестриктивной кардиомиопатии упор делается на лечение основного заболевания, вызвавшего изменения в сердце. Возможно применение диуретиков [14].
Помимо лекарств в ряде случаев прибегают к хирургическим методам лечения кардиомиопатии.
При гипертрофической кардиомиопатии применяется септальная миэктомия — иссечение миокарда, расположенного в основании межжелудочковой перегородки. Она может быть дополнена и вмешательством на изменённом митральном клапане: вальвулопластикой, протезированием митрального клапана и коррекцией кольца митрального клапана.
При тяжёлой обструктивной гипертрофической кардиомиопатии рассматривается проведение операции — иссечения части сердечной мышцы или более щадящая методика — чрескожная транслюминальная алкогольная абляция. При ней через катетер вводится до 3 мл 96 % спирта в зону максимальной гипертрофии миокарда и вызывается его инфаркт. Из-за этого мышца уменьшается в размере, исчезает препятствие (обструкция) току крови через митральное кольцо. Далее проводится установка кардиостимулятора для синхронизации работы всех отделов сердца. Эта процедура проводится кардиохирургами в специализированных отделениях.
Некоторым пациентам для профилактики аритмии устанавливается особый вид стимулятора работы сердца — дефибриллятор-кардиовертер, что в итоге продлевает им жизнь [2].
И безусловно в особо тяжёлых ситуациях для спасения жизни рассматривается возможность трансплантации сердца. Это уникальные операции, проводящиеся в специализированных центрах как в Российской Федерации, так и за рубежом. Ежегодно в РФ проводится менее 100 таких операции. Пациенту с пересаженным сердцем требуется пожизненное наблюдение в центре трансплантации и приём ряда мощных препаратов, влияющих на иммунную систему [11].
Осложнения
Кардиомиопатия сопряжена с высоким риском осложнений. Встречаются нарушения в работе сердца, легких. Частые осложнения кардиомиопатии:
- инфаркт миокарда;
- острая или хроническая сердечная недостаточность;
- тромбоэмболия легочной артерии (ТЭЛА);
- отек легких;
- аритмия;
- эндокардит;
- внезапная остановка сердца;
- инсульт.
Хроническая сердечная недостаточность развивается в подавляющем большинстве. По мере развития заболевания возникают необратимые изменения, которые приводят к смерти пациента.
Риск развития осложнения можно уменьшить, если своевременно лечить кардиомиопатию и заниматься профилактикой основных ее осложнений. Поэтому родственникам пациентов, страдающих различными формами кардиомиопатии необходимо знать основные симптомы этих состояний.
| Осложнения | Симптомы |
| Инфаркт миокарда | Проявляется резкой болью в грудине («кинжальная» боль), иррадиирующая в левую руку, под лопатку и в нижнюю челюсть. Болевой синдром сопровождается чувством страха, липким холодным потом, изменениями пульса. |
| Сердечная недостаточность | При развитии кардиомиопатии встречается острая и хроническая сердечная недостаточность. Острая недостаточность проявляется в виде кардиогенного шока, с выраженными нарушениями гемодинамики. Развивается фибрилляция предсердий, человек теряет сознание, происходит остановка сердца. Хроническая сердечная недостаточность протекает длительно, симптомы нарастают постепенно. Она проявляется одышкой в покое, отеками нижних конечностей, цианозом кожи, нарушениями дыхания и кашлем. |
| Эндокардит | Представляет собой воспаление внутренней поверхности сердца. Проявляется резкими болями за грудиной, повышением температуры тела, утомляемость, тахикардия, отеки, изменение ритма сердца, сердечные шумы при аускультации. |
| Отек легких | Наблюдается шумное дыхание с влажными хрипами («булькающие»), выделение обильной пенистой мокроты. Относится к неотложным состояниям и требует срочной медицинской помощи. |
| Инсульт | Как осложнение кардиомиопатии инсульт встречается довольно часто и сопровождается выраженной головной болью, потерей ориентации в пространстве, параличом конечностей (как правило, с одной стороны), нарушениями речи и сознания. |
| Аритмия | Наблюдается изменение частоты пульса, ощущение «перебоев» в работе сердца, одышка, головокружение, возможна потеря сознания. |
| Внезапная остановка сердца | Внезапная остановка сердца более характерна для гипертрофической кардиомиопатии. Развивается чаще на фоне потери сознания у молодых пациентов. Человек теряет сознание, происходит остановка сердечной деятельности, дыхания. Требуются срочные реанимационные мероприятия (непрямой массаж сердца на этапе оказания первой помощи). |
| Тромбоэмболия легочной артерии | Сопровождается кашлем, болью в грудной клетке, дискомфортом при дыхании. Возможны стертые симптомы кардиомиопатии в виде редкого сухого кашля и повышения температуры тела. |
Публикации в СМИ
Гипертрофическая кардиомиопатия (ГКМП) — первичное поражение сердца, характеризующееся утолщением стенок левого желудочка и развитием сердечной недостаточности, преимущественно диастолической • Гипертрофия стенки левого желудочка более 15 мм неясного генеза считается диагностическим критерием ГКМП • Различают следующие варианты •• Симметричная ГКМП (увеличение с вовлечением всех стенок левого желудочка) •• Асимметричная ГКМП (гипертрофия с вовлечением одной из стенок): ••• апикальная ГКМП (гипертрофия охватывает изолированно лишь верхушку сердца) ••• обструктивная ГКМП (межжелудочковой перегородки или идиопатический гипертрофический субаортальный стеноз ••• ГКМП свободной стенки ЛЖ.
Важными общими особенностями ГКМП (как с обструкцией, так и без неё) выступают высокая частота нарушений ритма сердца, прежде всего желудочковой экстрасистолии и пароксизмальной тахикардии, и нарушение диастолического наполнения левого желудочка, что может приводить к сердечной недостаточности. С аритмиями связывают внезапную смерть, наступающую у 50% больных ГКМП.
Статистические данные. ГКМП наблюдают у 0,2% населения, чаще это необструктивные ГКМП (70–80%), реже — обструктивные (20–30%, в виде идиопатического гипертрофического мышечного субаортального стеноза). Мужчины заболевают чаще женщин. Заболеваемость составляет 3 случая на 100 000 человек в год.
Этиология • Многие ГКМП — наследственные заболевания, возникающие в результате мутаций генов, кодирующих сократительные белки миокарда. Кардиомиопатия семейная гипертрофическая: • тип 1: 192600, MYH7, CMH1, 160760 (миозин сердечный, тяжёлая цепь b7), 14q12; • тип 2: 115195, TNNT2, CMH2, 191045 (тропонин сердечный 2), 1q32; • тип 3: 115196, TPM1, CMH3, 191010 (тропомиозин сердечный 1), 15q22; •; тип 4: 115197, MYBPC, CMH4, 600958 (миозин связывающий белок С), 11p11.2; • тип 7: TNNI3, 191044 (тропонин I сердечный), 19p13.2 q13.2; • с синдромом Вольффа Паркинсона Уайта: CMH6, 600858, 7q3
Патогенез. В результате мутации генов возникает гипертрофия левого желудочка и участки дезорганизации кардиомиоцитов.
• Имеют значение увеличение содержания ионов кальция в кардиомиоцитах, патологическая стимуляция симпатической нервной системы.
• Аномально утолщённые интрамуральные артерии не обладают способностью к адекватной дилатации, что ведёт к ишемии, фиброзу миокарда и его патологической гипертрофии.
• При асимметричной гипертрофии межжелудочковой перегородки, по последним данным, обструкция связана в основном с аномальным движением вперёд в систолу передней створки митрального клапана и в меньшей степени — с гипертрофией перегородки (обструкция выносящего тракта левого желудочка — мышечный субаортальный стеноз: левый желудочек «разделяется» на две части: сравнительно небольшую субаортальную и большую верхушечную; в период изгнания между ними возникает перепад давления).
• Вследствие наличия препятствий для нормального тока крови нарастает градиент давления между левым желудочком и аортой, что приводит к повышению конечного диастолического давления в левом желудочке. У большинства больных отмечают сверхнормальные показатели систолической функции левого желудочка.
• Вне зависимости от градиента давления межу левым желудочком и аортой у больных с ГКМП имеется нарушение диастолической функции левого желудочка, приводящее к увеличению конечного диастолического давления, увеличению давления заклинивания лёгочных капилляров, застою в лёгких, дилатации левого предсердия и фибрилляции предсердий. Развитие диастолической дисфункции связано с уменьшением растяжимости и нарушением расслабления левого желудочка •• Снижение растяжимости возникает вследствие увеличения мышечной массы, уменьшения полости левого желудочка и снижения растяжимости миокарда вследствие его фиброза •• Ухудшение расслабления является результатом систолических (неполное опорожнение левого желудочка вследствие обструкции выходного тракта) и диастолических (уменьшения наполнения желудочков) нарушений.
• ГКМП в ряде случаев сопровождается ишемией миокарда, что связано со следующими причинами •• Снижение вазодилататорного резерва венечных артерий •• Аномальное строение интрамуральных артерий сердца •• Увеличение потребности миокарда в кислороде (увеличенная мышечная масса) •• Сдавление во время систолы артерий, проходящих в толще миокарда •• Увеличения диастолического давления наполнения •• Помимо перечисленных причин, у 15–20% больных наблюдают сопутствующий атеросклероз венечных артерий.
Патоморфология • Макроскопическое исследование •• Основное морфологическое проявление ГКМП — утолщение стенок левого желудочка свыше 30 мм (иногда до 60 мм) в сочетании с нормальными или уменьшенными размерами его полости •• Дилатация левого предсердия (возникает из-за увеличенного конечного диастолического давления в левом желудочке) •• У большинства больных гипертрофированы межжелудочковая перегородка и большая часть боковой стенки левого желудочка, в то время как задняя стенка вовлекается в процесс реже. У других пациентов гипертрофируется только межжелудочковая перегородка. У 30% больных может быть локальная гипертрофия стенки левого желудочка небольших размеров: верхушки левого желудочка (апикальная), только задней стенки, переднебоковой стенки. У 30% больных в гипертрофический процесс вовлекается правый желудочек, сосочковые мышцы или верхушка сердца • Микроскопическое исследование •• Беспорядочное расположение кардиомиоцитов, замещение мышечной ткани на фиброзную, аномальные интрамуральные венечные артерии •• Наличие неупорядоченной гипертрофии, характеризующейся разнонаправленным расположением миофибрилл и необычными связями между соседними клетками миокарда •• Очаги фиброза представлены беспорядочно переплетающимися пучками грубых коллагеновых волокон.
Клинические проявления обусловлены обструкцией выносящего тракта левого желудочка, его диастолической дисфункцией, ишемией миокарда и нарушениями сердечного ритма
• Возможна внезапная сердечная смерть, в большинстве случаев (80%) возникающая в результате фибрилляции желудочков. Другими причинами внезапной сердечной смерти могут быть фибрилляция предсердий с высокой частотой сокращения желудочков, наджелудочковая тахикардия и резкое снижение сердечного выброса с развитием шока. К факторам риска внезапной сердечной смерти при ГКМП относят следующие •• Остановка сердца в анамнезе •• Стойкая желудочковая тахикардия •• Резко выраженная гипертрофия левого желудочка •• Особенности генотипа (см. Этиология) или семейный анамнез внезапной сердечной смерти •• Частые пароксизмы желудочковой тахикардии, выявляемые при суточном мониторировании ЭКГ •• Раннее появление симптомов ГКМП (в детском возрасте) •• Частые обмороки •• Аномальная реакция АД на физическую нагрузку (снижение).
• Жалобы •• Заболевание длительное время может протекать бессимптомно, и его случайно выявляют при обследовании по другому поводу •• Одышка в результате увеличения диастолического давления наполнения левого желудочка и пассивного ретроградного увеличения давления в лёгочных венах, что приводит к нарушению газообмена. Увеличение давления наполнения левого желудочка обусловлено ухудшением диастолического расслабления вследствие выраженной гипертрофии •• Головокружение и обмороки при физических нагрузках в результате ухудшения мозгового кровообращения вследствие усугубления обструкции выносящего тракта левого желудочка. Также эпизоды потери сознания могут быть обусловлены аритмиями •• Боли за грудиной вследствие ухудшения диастолического расслабления и увеличения потребности миокарда в кислороде в результате гипертрофии. Могут возникать типичные приступы стенокардии, причинами которых выступают несоответствие между коронарным кровотоком и возросшей потребностью в кислороде гипертрофированного миокарда, сдавление интрамуральных ветвей коронарных артерий субэндокардиальной ишемией в результате нарушения диастолического расслабления •• Сердцебиение может быть проявлением наджелудочковой или желудочковой тахикардии, фибрилляции предсердий.
• При осмотре внешних проявлений заболевания может не быть. При наличии выраженной сердечной недостаточности обнаруживают цианоз. ГКМП может сочетаться с артериальной гипертензией.
• При пальпации можно выявить двойной верхушечный толчок (сокращение левого предсердия и левого желудочка) и систолическое дрожание у левого края грудины.
• Аускультация сердца •• Тоны сердца обычно не изменены, хотя может быть парадоксальное расщепление II тона при значительном градиенте давления между левым желудочком и аортой •• Основное аускультативное проявление ГКМП с обструкцией выносящего тракта левого желудочка — систолический шум ••• Возникновение систолического шума связано с наличием внутрижелудочкового градиента давления между левым желудочком и аортой и митральной регургитацией (заброс крови в левое предсердие в результате пролабирования одной из створок митрального клапана вследствие избыточного давления в левом желудочке) ••• Шум имеет характер нарастания-убывания и лучше выслушивается между верхушкой сердца и левым краем грудины. Он может иррадиировать в подмышечную область ••• Шум ослабевает (вследствие уменьшения обструкции выносящего тракта левого желудочка) при уменьшении сократимости миокарда (например, вследствие приёма b-адреноблокаторов), увеличении объёма левого желудочка или увеличении АД (например, в положении на корточках, приёме вазоконстрикторов) ••• Шум усиливается (вследствие увеличения обструкции) в результате усиления сократимости (например, при физической нагрузке), уменьшения объёма левого желудочка, снижения АД (например, при пробе Вальсальвы, приёме антигипертензивных средств, нитратов).
Инструментальные данные
• Изменения на ЭКГ при ГКМП обнаруживают у 90% больных •• Основные ЭКГ-признаки: гипертрофия левого желудочка, изменения сегмента ST и зубца T, наличие патологических зубцов Q (в отведениях II, III, aVF, грудных отведениях), фибрилляцию и трепетание предсердий, желудочковую экстрасистолию, укорочения интервала P–R (P–Q), неполную блокаду ножек пучка Хиса. Причины появления патологических зубцов Q неизвестны. Их связывают с ишемией миокарда, ненормальной активацией межжелудочковой перегородки, дисбалансом результирующих электрических векторов межжелудочковой перегородки и стенки правого желудочка •• Реже на ЭКГ у с больных ГКМП фиксируются желудочковая тахикардия, фибрилляция предсердий •• При верхушечной кардиомиопатии часто возникают «гигантские» отрицательные зубцы Т (глубиной более 10 мм) в грудных отведениях.
• Суточное мониторирование ЭКГ: наджелудочковые аритмии выявляют у 25–50% больных ГКМП, у 25% больных обнаруживают желудочковую тахикардию.
• ЭхоКГ — основной метод диагностики данного заболевания •• Определяют локализацию гипертрофированных участков миокарда, степень выраженности гипертрофии, наличие обструкции выносящего тракта левого желудочка. В 60% выявляют асимметричную гипертрофию, в 30% — симметричную, в 10% — апикальную •• В допплеровском режиме определяют выраженность митральной регургитации, степень градиента давления между левым желудочком и аортой (градиент давления более 50 мм рт.ст. считается выраженным). Кроме того, в допплеровском режиме можно также выявить сопутствующую незначительную или умеренную аортальную регургитацию у 30% больных ГКМП •• У 80% больных можно выявить признаки диастолической дисфункции левого желудочка •• Фракция выброса левого желудочка может быть увеличена •• К признакам ГКМП также относят ••• малый размер полости левого желудочка ••• дилатацию левого предсердия ••• сниженную амплитуду движения межжелудочковой перегородки при нормальном или увеличенном движении задней стенки левого желудочка ••• средне-систолическое призакрытие створок аортального клапана •• Признаки обструктивной ГКМП считают следующие ••• Асимметричная гипертрофия межжелудочковой перегородки с отношением её толщины к толщине задней стенки левого желудочка более 1,3:1 (причём толщина межжелудочковой должна быть на 4–6 мм больше нормы для данной возрастной группы) ••• Систолическое движение передней створки митрального клапана вперёд.
• Рентгенологическое исследование: контуры сердца могут быть нормальными. При значительном повышении давления в лёгочной артерии отмечают выбухание её ствола и расширение ветвей.
Диагностика. Основной метод диагностики — ЭхоКГ, позволяющая выявить утолщение миокарда и оценить наличие обструкции выносящего тракта левого желудочка. Прежде чем диагностировать ГКМП, необходимо исключить причины вторичной гипертрофии, в т.ч. приобретённые и врождённые пороки сердца, артериальную гипертензию, ИБС и т.д.
Дифференциальная диагностика • Другие формы кардиомиопатии • Аортальный стеноз • Недостаточность митрального клапана • ИБС.
ЛЕЧЕНИЕ
Общие рекомендации. При ГКМП (особенно при обструктивной форме) рекомендуют избегать значительных физических нагрузок, поскольку при этом может увеличиваться градиент давления между левым желудочком и аортой, возникать аритмии сердца и обморочные состояния.
Лекарственная терапия • При бессимптомном течении ГКМП возможно назначение b-адреноблокаторов (от 40 до 240 мг/сут пропранолола, 100–200 мг/сут атенолола или метопролола) или блокаторов медленных кальциевых каналов (верапамила в дозе 120–360 мг/сут), хотя данный вопрос до сих пор остаётся спорным • При наличии умеренно выраженных симптомов назначают либо b-адреноблокаторы (пропранолол в дозе от 40 до 240 мг/сут, атенолол или метопролол в дозе 100–200 мг/сут) или блокаторы медленных кальциевых каналов (верапамил в дозе 120–360 мг/сут). Они уменьшают ЧСС и удлиняют диастолу, увеличивают пассивное наполнение левого желудочка и уменьшают давление наполнения. Подобная терапия также показана при возникновении фибрилляции предсердий. Кроме того, в связи с высоким риском развития тромбоэмболий при фибрилляции предсердий больным следует назначать антикоагулянты • При значительно выраженных симптомах ГКМП, помимо b-адреноблокаторов или верапамила, назначают диуретики (например, гидрохлоротиазид в дозе 25–50 мг/сут) • При обструктивной ГКМП следует избегать применения сердечных гликозидов, нитратов, адреномиметиков • При обструктивной ГКМП необходимо проводить профилактику инфекционного эндокардита, поскольку на передней створке митрального клапана могут появляться вегетации в результате её постоянной травматизации.
Хирургическое лечение. Оперативное лечение проводят при обструктивной форме ГКМП с градиентом давления между левым желудочком и аортой более 50 мм рт.ст. При этом осуществляется септальная миотомия-миэктомия (операция Морроу). При наличии частых пароксизмов желудочковой тахикардии прибегают к имплантации кардиовертера-дефибриллятора.
Течение вариабельно. У большинства больных заболевание протекает относительно стабильно или даже имеет тенденцию к улучшению (у 5–10% в течение 5–20 лет). Женщины с ГКМП обычно хорошо переносят беременность. При длительном течении болезни всё чаще наблюдают развитие сердечной недостаточности.
Прогноз • Без лечения смертность больных с ГКМП составляет 2–4% в год • Пациентов, имеющих более одного фактора риска внезапной сердечной смерти относят к группе высокого риска • У 5–10% больных возможно самостоятельное обратное развитие гипертрофии • В 10% отмечен переход гипертрофической кардиомиопатии в дилатационную • У 5–10% больных развивается осложнение в виде инфекционного эндокардита.
Сопутствующая патология • Аритмии • Системная артериальная гипертензия • Аортальный стеноз • ИБС.
Сокращение. ГКМП — гипертрофическая кардиомиопатия.
МКБ-10 • I42.1 Обструктивная гипертрофическая кардиомиопатия • I42.2 Другая гипертрофическая кардиомиопатия.
Диспансерное наблюдение
Регулярные осмотры кардиолога – это необходимая мера в профилактике осложнений и рецидивов заболевания. Диспансерное наблюдение устанавливается от 5 лет.
Один раз в 3 месяца пациент проходит обследование, назначаемое его лечащим врачом. Оно включает в себя:
- осмотр (с выслушиванием тонов сердца);
- опрос, сбор жалоб на текущий момент, оценка состояния больного;
- проведение электрокардиографии;
- проведение УЗИ сердца и сосудов;
- общеклинические анализы (общий и биохимический анализ крови).
По результатам этого обследования врач оценивает степень распространенности процесса, эффективность проводимого лечения. После чего может назначить дополнительные препараты, повысить или уменьшить дозировку.
Если в течение 5 лет состояние пациента стабилизировалось, не возникло осложнений, то обследование сердечно – сосудистой системы показано 1 раз в год.
Если за это время состояние пациента улучшилось, то диспансерное наблюдение могут отменить, заменив его периодическими осмотрами кардиолога при возникновении жалоб на самочувствие.
Анализы и диагностика
Для оценки состояния сердечно-сосудистой системы проводят такие обследования:
- Электрокардиограмму, которая показывает электрическую активность сердца, частоту и ритм сокращений.
- Эхокардиография или УЗИ сердца – дает возможность увидеть все особенности строения и движения структур.
- Сцинтиграфия позволяет оценить уровень кровоснабжения миокарда, обнаружить некрозированные участки, понять риск возникновения осложнений.
- Нагрузочные тесты – в результате проведения велоэргометрического теста можно оценить функциональные возможности сердца в условиях возрастающей нагрузки.
- Магнитно-резонансная томография как наиболее современный метод позволяет получить изображение сердца в различных плоскостях и высокой четкости, а также оценить скорость кровотока и увидеть особенности функционирования.
Прогноз
Прогноз заболевания зависит от вида кардиомиопатии, тяжести состояния, возраста пациента и его сопутствующих патологий. В том числе более неблагоприятный прогностический признак – это сопутствующие заболевания сердца и легочной системы.
Наиболее положительный прогноз имеет гипертрофическая кардиомиопатия. При этой форме смертность составляет приблизительно 1%. Причем летальный исходи может развиться внезапно, но при этом гипертрофическая кардиомиопатия успешнее лечится, чем другие виды.
При дилатационной кардиомиопатии вероятность летального исхода выше. Около 20% пациентов погибают в первый год после постановки диагноза. Далее риск смертности снижается, особенно при условии полноценного лечения.
Наиболее неблагоприятный прогноз имеет рестриктивная кардиомиопатия. Она имеет довольно высокий процент смертности у пациентов в течение 5 лет.
Каждый случай заболевания индивидуален, поэтому при условии своевременной диагностики и лечения прогноз улучшается.
Причины возникновения патологии
Выделяют следующие причины кардиомиопатии:
Первичные – обычно не установлены. Вероятно они: врожденные (генетически детерминированные), приобретенные или смешанные.- Вторичные – являются осложнением какого-либо основного заболевания – патология крови, инфекционные, эндокринные, системные, метаболические нарушения, нервно-мышечной системы, злокачественные опухоли.
На сегодняшний день считается, что главная роль принадлежит генетическим факторам, которые вызывают расстройства иммунной системы и нарушения:
- Миокардиальной функции при дилатационной кардиомиопатии.
- Дифференциации сократительных элементов миокарда, что приводит к гипертрофии кардиомиоцитов при гипертрофической кардиопатии.
- Накопление эозинофилов в миокарде и их кардиотоксическое действие при рестриктивной.