Сделайте первый шаг
запишитесь на прием к врачу!
Многие женщины сталкиваются с таким опасным явлением, как брадикардия плода при беременности. Это аномальное снижение частоты сердцебиения, которое провоцирует недостаточное насыщение мозга и других органов будущего ребенка кислородом. Потенциально это способно привести к смерти эмбриона или необратимым изменениям в его мозгу. Насколько опасна брадикардия плода, какие факторы способствуют ее появлению и можно ли снизить риск? На эти вопросы попробуем ответить в данной статье, также охарактеризовав пути решения этой проблемы.
Брадикардия плода: причины и симптомы
Не всякое снижение пульса у человека является аномалией или патологией. Например, оно наблюдается во время сна или при снижении температуры окружающей среды – в такие моменты организм экономит энергию, обмен веществ замедляется. Также подобное явление наблюдается у спортсменов, а у некоторых людей оно имеется с рождения, но не имеет характера патологии. В таких случаях говорят о физиологической брадикардии. Важным ее отличие от аномальной является отсутствие патологических симптомов.
Аномальная брадикардия – это такое снижение частоты сердечного ритма, при котором возникают различные болезненные состояния организма: головокружение, холодная потливость, потеря сознания и т. д. Как правило, они проявляются при сильном сокращении сердцебиения. Если оно незначительно, то субъективных ощущений у человека может не возникать.
Чтобы судить о наличии брадикардии сердца у плода, необходимо иметь представление о физиологической норме частоты сердцебиения. У взрослого человека она составляет 60-80 ударов в минуту, у эмбриона же изменяется в ходе его развития:
- На 3-5 неделе – 75-80;
- На 5-6 неделе – 80-100;
- На 6-7 неделе – 100-120;
- На 7-9 неделе – 140-190;
- На 10-12 неделе – 160-180;
- На 4 месяце – 140-160;
- К 9 месяцу – 130-140.
Указанные значения не являются точными, так как физиологическая норма у каждого ребенка может незначительно различаться. Примерно до 21 дня беременности сердцебиение у эмбриона не прослушивается вообще – на этом этапе у него его собственное сердце еще не начало формироваться, а обмен веществ полностью обеспечивается кровотоком матери.
Однозначно диагностировать патологическую брадикардию у матери и плода можно только во 2 триместре (после 20 недель вынашивания), так как на этом этапе его собственная система кровоснабжения в целом уже сформировалась, поэтому пульс должен стабилизироваться. Врач ставит диагноз в том случае, если в данный период частота сердцебиения составляет менее 110-120 ударов в минуту.
Брадикардия может быть «материнским» заболеванием или наблюдаться только у плода. В первом случае замедление сердцебиения у самой женщины также сказывается на состоянии будущего ребенка, во втором патология эмбриона не сказывается на здоровье матери. Причинами заболевания со стороны матери являются:
- заболевания сердечно-сосудистой системы – атеросклероз, нестабильное артериальное давление, ишемическая болезнь сердца, кардиосклероз, дистрофия или воспаление миокарда (сердечной мышцы);
- общие заболевания организма – нарушение кроветворной функции костного мозга, опухоли, анемия, инфекционные патологии, почечная недостаточность и т. д.
Со стороны плода причинами брадикардии выступают следующие патологии:
- материнская анемия, высокая токсичность окружающей среды, психический стресс у женщины;
- пороки развития собственной сердечно-сосудистой системы плода;
- нарушения репродуктивной системы матери – ранее старение плаценты, аномальное накопление околоплодных вод и т. д.;
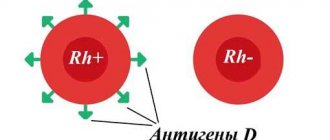
- резус-конфликт – несовместимость материнской и эмбриональной крови по резус-фактору;
- интоксикация материнского организма из-за курения, употребления алкоголя или наркотиков, некоторых видов лекарств.
Симптомами брадикардии у матери являются типичные признаки кислородного голодания – головокружение, слабость, головная боль, шум в ушах, боль в груди, пониженное давление, одышка. Если патология наблюдается только у плода, о ней будут свидетельствовать снижение или прекращение его двигательной активности, а также судороги. Особенности эмбриональной формы заболевания в том, что выявить ее по состоянию матери невозможно – только непосредственно наблюдением за самим ребенком с помощью современных средств диагностики.
Беременность у пациенток с брадикардией характеризуется высоким риском гипоксии плода. Продолжительное кислородное голодание способно привести к замершей беременности, выкидышу или необратимым нарушениям в организме будущего ребенка. Особенно сильно от этого страдает его мозг, так как нервные клетки наиболее чувствительны к недостатку кислорода.
Сделайте первый шаг
запишитесь на прием к врачу!
Виды брадикардии у плода
По характеру и интенсивности снижения частоты сердечных сокращений у плода различаются следующие разновидности патологии:
- Базальная – диагностируется при снижении ЧСС эмбриона до менее 120 раз в минуту, при своевременной помощи вреда для ребенка и самой матери можно избежать;
- Децелерантная – такая брадикардия ставится, если частота эмбрионального сердцебиения не более 72 ударов в минуту, при этом женщине назначается лечение в стационаре с постельным режимом;
- Синусовая – при ней пульс плода снижается до 70-90 ударов в минуту, такое состояние является наиболее опасным, поэтому женщине требуется срочная госпитализация и интенсивное лечение вплоть до самых родов.
Определение точного вида и причины брадикардии имеет большое значение, так как от этого зависит, насколько велика опасность для ребенка и матери, какую стратегии терапии следует выбрать для лечения заболевания или хотя бы снижения рисков.
Как у человеческого эмбриона развиваются сердце и сосуды?
Спустя две недели после оплодотворения у эмбриона начинает происходить развитие зачатков сердца. Это происходит в районе шейного отдела, а принимает непосредственное участие в этом процессе висцеральный листок мезодермы. Даже при проведении аппаратной диагностики врачам вряд ли удастся рассмотреть этот момент. Это связано с тем, что зародыш имеет очень маленькие размеры (длина не превышает 2-х мм).
Многих беременных женщин интересует вопрос, касающийся формирования сердца будущих детей, так как от этого напрямую зависит их здоровье и продолжительность жизни. Этот орган закладывается в виде двух зачатков (парных и одинаковых), которые располагаются перед передней кишкой. На 3-й неделе беременности происходит процесс сближения зачатков друг с другом, благодаря чему у эмбриона начинает образовываться сердечная трубка (единая).
Узнать, нормально ли происходит развитие сердца у эмбриона, поможет УЗИ на ранних сроках беременности:
Специалисты дали такому зачатковому органу название – простое сердце, местом расположения которого является центр зародыша. Если в это время врачи проведут ультразвуковое исследование беременной женщины, то они смогут обнаружить один интересный момент – зачаток сердца будет находиться немного ниже шейного отдела ребенка. Тщательная УЗД покажет, что сердечный зачаток имеет не только артериальный ствол и венозный синус, но и единый желудочек, а также единое предсердие.
Если трехнедельный эмбрион не прекратит свое развитие, то уже приблизительно на 5-й неделе специалисты смогут обнаружить существенные изменения. При проведении ультразвукового исследования можно заметить измененный зачаток сердца, который к этому времени приобрел S-изгиб. В этот период в сигмовидном сердце эмбриона развиваются перегородки (внутренняя и поперечная), благодаря которым орган становится двухкамерным. При успешном течении беременности у ребенка начинают развиваться в сердце и продольные перегородки.
Начиная с пятой недели беременности, врач, проводящий ультразвуковую диагностику, отчетливо слышит сердцебиение плода
Если провести УЗИ на 5-й неделе, то будет видно, что сердце будущего ребенка становится трехкамерным. Это обусловлено окончанием процесса формирования продольных и поперечных перегородок. В это время специалисты уже могут определить сердцебиение, так как благодаря развившимся межпредсердным перегородкам (вторичной и первичной) из правого предсердия в левое происходит прокачка крови.
У эмбриона в этот период окончательно разделяется артериальный ствол на легочный ствол и аорту. Также происходит прорастание в полость желудочка перегородки (разделяющей), которая соединяется с продольной перегородкой (она растет в направлении межжелудочковой перегородки, являющейся основной). При достижении зародышем восьминедельного возраста его сердце становится четырехкамерным.
Диагностика брадикардии у плода
Если с выявлением нарушений сердечного ритма у самой матери проблем не возникает, то в случае эмбриональной брадикардии ситуация сложнее. Обнаружить патологию можно только путем наблюдения за самим плодом. Для этого применяются следующие методы:
- Аускультация. Это прослушивание сердцебиения плода с помощью стетоскопа. Оно проводится снаружи через брюшную стенку матери. Это самый простой, но и наименее надежный способ диагностики, так как на показания влияет наличие у женщины жировой прослойки, а также двигательная активность плода.
- УЗИ. Ультразвуковое исследование позволяет не только услышать сердцебиение плода, но и визуализировать сам эмбрион. УЗИ может проводиться абдоминально (через брюшину) или трансвагинально (с введением датчика во влагалище). При этом врач получает данные о характере и интенсивности двигательной активности плода, частоте его дыхания и сокращений сердца.
- КТГ (кардиотокография). Это один из самых точных способов диагностировать брадикардию у плода на поздних сроках. Он заключается в записи пульса эмбриона и его сопоставлении с частотой сокращений матки матери. Оценка происходит по 10-бальной шкале: при 8-10 баллах патологии не выявляется, при 6-8 – диагностируется легкая аномалия, а при менее 6 баллах – тяжелая форма. Преимуществом КТГ является возможность использования этого метода при наличии у матери эндокринных и сердечно-сосудистых нарушений.
- ЭКГ (электрокардиография). Данный метод заключается в регистрации электрических импульсов сердца плода, часто в сочетании с записью сердечных шумов (фонокардиографией). Полученные данные в реальном времени отображаются в виде кардиограммы – линейных графиков на бумажной ленте. На брадикардию указывает наличии в них Р-зубца и увеличенных интервалов Т-Р и Т-Q.
В зависимости от степени выраженности заболевания проводятся некоторые из этих тестов или они применяются комплексно. Направление на их прохождение дает врач, ориентируясь на состояние матери, ее возраст, наличие у нее подобных проблем при прошлых беременностях и т. д.
Сделайте первый шаг
запишитесь на прием к врачу!
Профилактика и лечение брадикардии плода
К брадикардии склонны женщины с хроническими заболеваниями сердечно-сосудистой, эндокринной, пищеварительной систем, ожирением, психическими расстройствами. Факторами риска также являются:
- Постоянный эмоциональный стресс – например, из-за напряженной работы, нездоровой обстановки в семье (в том числе физического и сексуального насилия);
- Физический дискомфорт – в частности, регулярное поднятие тяжестей, занятия спортом, работа или проживание в высокотоксичной среде, нарушения питания;
Лечение этого заболевания зависит от его интенсивности, риска для здоровья матери и плода, причин появления. Основная цель терапии заключается в устранении провоцирующего фактора, снижении опасности для женщины и будущего ребенка:
- При легкой брадикардии врач назначает профилактические меры – прогулки на свежем воздухе, малоинтенсивные физические упражнения, прием минерально-витаминных комплексов, диетическое питание и т. д. В этом случае будущая мать не остается на лечении в стационаре, лишь проходит регулярные обследования.
- Тяжелая брадикардия может привести к потере беременности, поэтому пациентка помещается на сохранение в больничный стационар. Врач назначает лечение основного заболевания матери, вызывающего патологию, параллельно стимулирует плацентарный кровоток, чтобы уменьшить или исключить гипоксию плода. Однако, даже если эти проблемы решены, женщина остается под наблюдением до конца беременности. Обычно в таких случаях назначается кесарево сечение, так как естественные роды ребенок может просто не пережить.
Выявление брадикардии плода на ранних сроках – залог успешного лечения этого заболевания. Поэтому всем беременным женщинам, даже если они не входят в группу риска и не имеют видимых симптомов патологии, рекомендуется регулярно посещать акушера-гинеколога и проходить медицинские обследования.
Лечение
Если у женщины с данным диагнозом не происходит выкидыш, то мертвый плод необходимо извлечь хирургическим путем методом вакуум-аспирации или/и выскабливания. Естественное отторжение переносится легче, поскольку в этом случае не травмируется полость и шейка матки. Но при задержке погибшего плода хирургическое извлечение неизбежно, ведь в противном случае инфекция, распространяемая некротическими тканями эмбриона, приведет к заражению внутренних органов интоксикации всего организма и сепсису.
При самопроизвольном выкидыше детородная функция женщины восстанавливается через три месяца. Хирургическое воздействие на эндометрий потребует более долгого восстановления: следующее зачатие можно планировать не ранее, чем через три месяца-полгода. В любом случае возможность следующего зачатия можно обсуждать после налаживания менструального цикла. На это обычно уходит от двух недель до двух месяцев.
Алгоритм действия врачей при абсолютном подтверждении гибели плода зависит от срока вынашивания. Если инцидент произошел на сроке до 8 недель, то пациентке по показаниям возможно назначить препараты-антагонисты прогестерона. Эти вещества провоцируют выкидыш. Хирургическое выскабливание применяется по показаниям на сроках более 7-8 недель. Очень распространенное явление при замершей беременности – наличие инфекции при посеве материала из мазка влагалища. После выхода или извлечения безжизненного плода пациентка назначают курс антибиотиков широкого спектра. Для нормального восстановления и сохранения детородной функции врачи определяют причину патологии: проводится гистология тканей эмбриона, генетическое исследование эмбриона и при необходимости исследуется кариотип обоих родителей с последующей консультацией генетика.
Программа обследования направлена на обнаружение скрытых инфекций, проводится анализ гормонального профиля, особое внимание отводится щитовидной железе. Для исключения влияния мужского генетического фактора назначается спермограмма. Все эти действия необходимы для минимизации рецидивов неразвивающейся беременности при следующем зачатии. Невозможность выносить ребенка, если она не вызвана стрессом или острым инфекционным заболеванием, говорит о проблеме в организме. Поэтому обследоваться и лечиться нужно, даже если женщина больше не планирует ребенка.