Статья подготовлена специалистом исключительно в ознакомительных целях. Мы настоятельно призываем вас не заниматься самолечением. При появлении первых симптомов — обращайтесь к врачу.
У пациентов, страдающих от сахарного диабета, нередко возникают негативные анатомические и функциональные изменения во всем организме. Это вызвано тем, что у таких больных нарушается метаболизм и происходит кислородное голодание мягких тканей из-за ухудшения кровообращения. Отсутствие питания участков конечностей приводит к их деградации и отмиранию, формируется гангрена. А поскольку на ноги приходится наибольшая нагрузка, они страдают чаще всего.
Нарушения микроциркуляции и трофики сосудов нижних конечностей происходят не сразу, они развиваются спустя 15-20 лет после дебюта заболевания. Гангрена ног появляется примерно у 10% больных сахарным диабетом, еще 40-50% заболевших имеют предпосылки к возникновению некротических изменений, но могут избежать их при правильно проведенной терапии и профилактике.
Коварство этого вида гангрены состоит в том, что первые стадии заболевания больной может не заметить из-за пониженной чувствительности тканей. Когда патологические изменения становятся явными, в большинстве случаев уже сложно вернуть прежние функции конечности в полном объеме. Тогда ставится вопрос об ампутации части конечности для сохранения жизни больного, но зачастую летальный исход не удается предотвратить даже хирургическими методами.
Как возникает диабетическая гангрена конечностей?
Синдром диабетической гангрены возникает в результате комплекса факторов:
- Ангиопатия
– изменения сосудов из-за длительно действующей гипергликемии (повышенный уровень сахара крови), выражается в снижении эластичности сосудов и нарушения их проходимости, а также в повышенной вязкости крови;
- Нейропатия
– изменения периферических нервов, приводящие к нарушению иннервации, потере чувствительности тканей;
- Инфекция
– внедрение в раны и язвы на коже конечностей патогенной микрофлоры (клостридии, стафилококки, стрептококки, колибактерии).
Из-за нарушения белкового обмена снижается подвижность суставов, деформируются кости нижних конечностей. Эти изменения приводят к повышенной нагрузке на стопу. Из-за того, что естественная защита организма в виде местного иммунитета снижена или совсем отсутствует, любая микротравма (ушиб, ссадина, потертость, трещина, порез) приводят к появлению незаживающих язв. Присоединение инфекции способствует некрозу тканей, распространению процесса на мышцы, кости, связки, подкожную жировую клетчатку.
Факторы, повышающие риск появления гангрены у больных сахарным диабетом:
- Гипертензия, ишемическая болезнь, атеросклероз в анамнезе;
- Злоупотребление алкоголем, курение;
- Повреждение тканей ног – вросший ноготь, грибок стопы и ногтей, мозоли, трещины пяток;
- Несоблюдение элементарной гигиены по уходу за ногами;
- Неправильно подобранная обувь;
- Ожоги и обморожения;
- Облитерирующий эндартериит, вызывающий образование тромбов;
- Пролежни, возникающие у лежачих больных.
Снижение общего иммунитета, лишний вес увеличивают шансы больного диабетом на возникновение у него гангрены.
Что нельзя делать с ногами при диабете?
При уходе за ногами при диабете нельзя:
- стричь ногти с закруглением краев, только по прямой линии;
- обрезать кутикулу, так как это чревато воспалительным процессом, можно аккуратно отодвигать ее;
- делать горячие или холодные ванночки для ног;
- растирать влажные ноги полотенцем;
- ходить босиком, чтобы не травмировать ступни и не подцепить инфекцию;
- применять средства для размягчения мозолей, пытаться удалять их антимозольными пластырями или острыми инструментами;
- использовать для педикюра режущие предметы;
- мазать повреждения кожи на ногах (царапины, порезы, натертости) средствами со спиртом (йод, зеленка), вместо них надо применять водные растворы антисептиков (Хлогексидин, Фурацилин, Диоксидин).
Формы гангрены конечностей и их симптомы
На начальной стадии патологического процесса очень сложно определить развитие гангрены. Различают ишемическую, нейропатическую и смешанную форму заболевания, каждая из которых имеет свои симптомы. В начале заболевания отсутствуют язвы, однако имеются деформации эпидермиса в виде мозолей, кератоза и других повреждений.
Стадии развития гангрены:
- На коже появляются поверхностные язвы.
- Глубокие язвы захватывают не только кожу, но и мышцы, сухожилия, подкожную клетчатку, не доходя до костей.
- Глубокие язвы захватывают кости.
- Гангрена занимает ограниченную площадь.
- Гангрена занимает обширную площадь.
В основе ишемической гангрены лежит поражение кровеносных сосудов, вызывающих нарушение кровообращения. Нейропатическая форма возникает из-за поражения нервного аппарата.
Симптомы ишемической формы заболевания:
- Боль в ногах при ходьбе (в начале заболевания больной может пройти до появления боли до 1 км, на второй стадии – до 200 м, на 3 стадии – менее 200 м или в покое, на 4 стадии возникает некроз пальцев);
- Стойкий отек ноги;
- Перемежающаяся хромота;
- Отсутствие пульсации на артериях;
- Кожа пораженной ноги бледная и холодная, на ней имеются участки гиперпигментации;
- На месте повреждений возникают язвы с дном черного цвета.
Поскольку при ишемической форме проявляется сухой некроз, экссудат не выделяется. В дальнейшем пораженные участки усыхают, «мумифицируются», даже могут самопроизвольно отпасть.
Если присоединяется инфекция, воспалительный процесс развивается стремительно, приводя к отеку, сильной боли. Между гангренозным и здоровым участком почти не заметно никаких границ. Это осложнение быстро приводит к сепсису и, во многих случаях, к летальному исходу.
Симптомы нейропатической формы гангрены при сахарном диабете:
- Жжение в стопах, чувство пробегающих «мурашек», слабые боли по ночам в ногах, характерные в начальной стадии заболевания;
- Кожа теплая и сухая, на ней появляются темные пятна;
- Ногти утолщаются;
- Тепловая, тактильная, болевая чувствительность снижена;
- Края появившихся язв отечны и гиперемированы;
- Под кожей скапливается интерстициальная жидкость;
- Пульсация на артериях сохранена;
- Пальцы стопы становятся крючкообразными, головки их костей выступают;
- Суставы ног опухают и деформируются.
На более поздних стадиях развития заболевания появляются сильные боли, появляется запах гниения, повышается температура, падает артериальное давление. Боль не купируется даже самыми сильными анальгетиками, возникают судороги, дрожание конечностей, бред.
Симптомы
Словосочетание «диабетическая стопа» слышал каждый с диагнозом сахарный диабет. Эндокринолог всегда предупреждает, что это коварная болезнь, протекающая бессимптомно, но чреватая опасными поздними осложнениями. Если не удерживать сахар в норме, диабет неизбежно поражает почки, глаза, ноги. К сожалению, не все понимают, насколько эти осложнения серьезны, пока не столкнутся с ними вплотную.
Очень важно знать первые симптомы диабетической стопы, чтобы сразу начинать действовать.
На ранней стадии наблюдаются лишь небольшие изменения, на которые многие не обращают внимания:
- кожа становится сухой, начинает шелушиться, трескаться;
- появляется гиперкератоз (утолщение, ороговение);
- образуются натоптыши, мозоли, вросшие ногти, возможно развитие грибка ногтей;
- слегка снижается чувствительность;
- долго заживают ранки, порезы, ссадины.
При отсутствии должного контроля гликемии и лечения на начальной стадии диабетической стопы болезнь быстро прогрессирует.
Признаки диабетической невропатии зависят от того, какие нервы поражены. У некоторых пациентов повреждение нервов не вызывает симптомов.
У других появляется:
- онемение, чувство зябкости;
- жжение, покалывание;
- боль в стопах, голенях, пальцах ног, кистей рук;
- покраснение кожи стоп;
- повышенная потливость ног;
- уменьшение объема мышц голени;
- потеря температурной чувствительности.
При поражении крупных нервных волокон отсутствует чувствительность к движениям пальцев, появляются проблемы с удержанием равновесия, патологические изменения в суставах.
О нарушении притока крови к нижним конечностям при «диабетической стопе» свидетельствуют следующие симптомы:
- кожа становится бледной, прохладной на ощупь;
- появляются отеки;
- пальцы ног приобретают синюшный оттенок;
- уменьшается рост волос на голенях;
- ноги быстро устают при непродолжительной ходьбе;
- беспокоят судороги в икроножных мышцах.
Диагностика гангрены конечностей
Своевременное выявление изменений на коже стопы очень важно. Для этого больной сахарным диабетом должен регулярно проводить самообследование конечностей. Помимо эндокринолога нужно проходить профилактические осмотры у сосудистого хирурга, ортопеда. Врач осматривает конечности, оценивает их рефлексы, чувствительность к прикосновениям, температурным воздействиям, вибрации.
Лабораторные исследования при диагностике гангрены:
- Исследование уровня глюкозы и гемоглобина в крови;
- Анализ крови на содержание холестерина и липопротеидов;
- Анализ мочи на содержание сахара и кетоновых тел;
- Бактериальный посев отделяемого из язвы на микрофлору.
Инструментальные методы диагностирования:
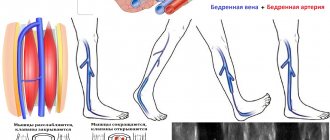
- УЗДГ сосудов ног;
- Рентгеноконтрастная ангиография;
- Рентгенография стопы;
- УЗИ с денситометрией;
- Периферическая КТ-артериография.
Что такое гангрена
Гангрена представляет собой некротическое изменение тканей (омертвение), состояние развивается в результате нарушенного кровотока, его полного прекращения в поврежденном участке, развившейся бактериальной инфекции. Чаще всего заболевание локализируется в нижних конечностях, поражаются пальцы ног, стопы, либо вся область ноги целиком. В некоторых, особенно тяжелых случаях, затрагиваются внутренние органы, мышечная ткань.
Заподозрить начало заболевание можно по характерному изменению окраса кожи – начинает чернеть, появляются коричневые, синие пятна. Кожа приобретает измененный окрас в результате высвобождения сульфида железа, как результат разрушения гемоглобина. В зависимости от симптоматики и картины протекания опасного состояния различают сухую и влажную гангрену.
Методы лечения гангрены
Основные направления терапии гангренозного процесса нижних конечностей:
- Снижение уровня сахара в крови коррекцией дозировки инсулина;
- Антисептическая обработка ран с использованием антибактериальных препаратов;
- Медикаментозная системная терапия;
- Разгрузка пораженной ноги – использование костылей, каталки, специальной обуви и стелек;
- Снижение артериального давления диуретиками, антагонистами кальция, ингибиторами АПФ, бета-блокаторами.
Препараты для системной терапии:
- Улучшение кровообращения – Трентал, Актовегин, Реоплиглюкен, Вазапростан;
- Растворение тромбов – Гепарин;
- Купирование спазмов – Дротаверин, Папаверин;
- Повышение иммунитета – поливитаминные комплексы.
Быстрое распространение инфекции, отсутствие эффекта от консервативного лечения – повод для хирургического вмешательства.
Для этого применяется не только ампутация, в арсенале современной сосудистой и общей хирургии имеются другие методы:
- Стентирование периферических артерий;
- Эндоваскулярная дилатация;
- Артериализация вен стопы;
- Аутодермопластика для закрытия большой площади раны;
- Дренирование возникших абсцессов;
- Тромбоэмболэктомия.
Одновременно проводится антибактериальная терапия, лечение противовоспалительными средствами на основе гормонов, мочегонными препаратами. Радикальная мера – удаление пальцев ног, стопы или голени – используется в последнюю очередь. Такая необходимость возникает в 12-25% случаев на поздних стадиях заболевания.
Хирургический метод
Хирургическое вмешательство необходимо при влажной гангрене, потому что является единственным способом спасения жизни пациента. В ходе операции, хирург удаляет зараженные ткани, и все ткани, расположенные рядом с пораженной областью. При использовании хирургического метода также совершаются следующие операции:
- переливание крови;
- дезинтоксикационная терапия (использование антибиотиков).
Хирургическое вмешательство при гангрене ног подразумевает ампутацию конечности
Попутно с лечением гангрены могут проводиться действия, направленные на устранение других осложнений:
- микрохирургическое шунтирование, которое дает возможность сохранить стопу, если диагностирована гангрена пальца;
- лечение ишемии, направлено на снижение боли при развитии влажной гангрены;
- стенирование, позволяет снизить тяжесть хирургического вмешательства, а иногда – избежать ампутации;
- удаление тромбов с помощью зонда.
Носите только удобную обувь, не допуская появления мозолей
Как предупредить развитие гангрены при сахарном диабете?
Чтобы не допускать появления ран или язв на ногах, важно тщательно ухаживать за стопами, избегать их травмирования, носить качественную обувь, ортопедические стельки. Больной должен обязательно контролировать уровень глюкозы, соблюдать диету, регулярно применять лекарства.
Носки и колготки должны содержать минимальное количество синтетических материалов. В жаркую погоду обувь регулярно стирают, сушат и меняют. Ноги часто моют в прохладной воде и осматривают на предмет обнаружения микротравм и трещин между пальцами.
При заболевании сахарным диабетом важно внимательно относиться к своему здоровью, соблюдать меры профилактики.
Автор статьи:
Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации. Наши авторы
Лечение
Самое эффективное лечение диабетической стопы – профилактическое. Оно поможет защитить ноги от развития тяжелых осложнений. Главная задача – частый контроль и коррекция уровня глюкозы сахар снижающими препаратами или инсулином. Для проверки сахара крови в домашних условиях удобно использовать глюкометр.
При появлении признаков диабетической стопы (онемение, боль, жжение, бледность, холод) нужно сразу обратиться к врачу. Из препаратов могут быть назначены лекарства для лечения нейропатии, средства, улучшающие кровообращение, обменные процессы, физиопроцедуры.
Если дело дошло до язв и гнойных осложнений, то, как лечить диабетическую стопу, зависит от степени и глубины поражения тканей. Чтобы убедиться, что не заражена кость, врач назначает рентген. При раннем обнаружении язвы на ногах поддаются терапии. Для лечения проводят очистку инфицированных тканей, мертвых частиц, делают забор инфицированной ткани на бак посев для выявления типа возбудителя и определения его устойчивости к антибиотикам.
Антибиотики применяют в виде мазей или уколов. Также назначают перевязки, чтобы рана всегда была чистой и сухой, препараты, ускоряющие заживление тканей и снимающие боль. Пока язва не заживет, человеку показана разгрузка стопы, покой и щадящий режим. Не стоит нагружать больную ногу, так как давление при ходьбе усугубит инфекцию и расширить язву. Чтобы защитить раневую поверхность, врач может назначить специальную обувь, марлевые повязки.
Если язва долго не заживает и есть признаки нарушения кровообращения, показана консультация сосудистого хирурга для решения вопроса о реваскуляризации. Восстановление адекватного артериального кровоснабжения необходимо для заживления ран и устранения очагов инфекции. Для этого применяют шунтирование, стентирование, ангио пластику.
Не поддающиеся лечению инфекции могут потребовать ампутации.