Причины кардиосклероза
1. Функциональные нарушения:
- Поражение сердечной мышцы в результате воспалительных заболеваний.
- Гипоксия вследствие недостаточного снабжения мышц сердца кровью из-за сужения крупных сердечных сосудов.
- Растяжение стенок сердца, что приводит к увеличению его объема.
2. Образ жизни и вредные привычки пациента:
- Злоупотребление алкогольными напитками и курение.
- Отсутствующая, минимальная или чрезмерная физическая активность.
- Повторяющийся стресс.
- Привычка переедать и соответственно избыточная масса тела.
Немаловажную роль в возникновении заболевания играют наследственные факторы.
Симптомы заболевания
Для того чтобы иметь возможность как можно раньше обратиться за медицинской помощью, следует рассмотреть все симптомы, которые характерны для ИБС и диффузного поражения сердечной мышцы. Клиническая картина будет выглядеть следующим образом:
- одышка – изначально она наблюдается только после серьезных физических нагрузок. С прогрессированием болезни затрудненное дыхание отмечается даже в спокойном состоянии. Если одышка появляется в положении лежа, то будет носить название ортопноэ;
- сухой кашель – он развивается вследствие отека легких. Чаще всего появляется после физических нагрузок или когда человек находится в лежачем положении;
- слабость мышц – она является следствием их кислородного голодания, особо ощутима в моменты физических нагрузок;
- отек нижних конечностей – изначально он отмечается на голени, затем может переходить и на бедро;
- изменения кожных покровов. Также может наблюдаться деформация ногтевых пластин, выпадение волос.
Так можно заметить, что признаки кардиосклероза диффузной формы очень схожи с проявлениями сердечной недостаточности. В любом случае при их появлении следует обязательно обратиться к врачу.
Классификация кардиосклероза
Согласно морфологическому принципу выделяют очаговый (чаще всего возникает как осложнение после инфаркта миокарда и миокардита) и диффузный кардиосклероз, при котором соединительная ткань распространяется на весь миокард.
По этиологическим причинам различают такие виды:
- Постинфарктный. Вследствие перенесенного инфаркта миокарда на месте некротических повреждений образуются рубцы, что снижает сократительную способность сердечной мышцы. Чем больше количество случаев инфаркта миокарда перенес больной, тем больше рубцовой ткани образуется. Возрастает угроза хронической аневризмы из-за выпячивания стенок сердечной мышцы, которую растягивает и ослабляет соединительная ткань. Разрыв аневризмы сопровождается высокой летальностью.
- Миокардический. Воспаление миокарда развивается преимущественно у молодых пациентов с хроническими аллергическими и инфекционными заболеваниями. При этой форме правый желудочек сердца увеличивается в объеме и недостаточно снабжается кровью.
- Атеросклеротический. Как правило, является результатом атеросклероза коронарных сосудов и ишемической болезни сердца. Эта форма заболевания развивается в течение длительного времени, поскольку из-за повреждения сосудов клетки сердца не получают достаточно кислорода, развивается гипоксия, осложняется течение ишемической болезни сердца, повышается уровень холестерина. Это приводит к диффузному кардиосклерозу, который сопровождается аритмией.
Причины
Существует целый спектр патологий, способных привести к дистрофическим изменениям со стороны сердца. К ним относят:
- Ишемическая болезнь сердца. Атеросклероз, наложение тромботических масс на стенках артерий, питающих миокард, или длительный ангиоспазм (обусловленный патологией центральной нервной системы) приводят к сужению просвета коронарного русла и снижению доставки крови с кислородом к сердцу. Несоответствие поступления питательных веществ к мышечному органу его потребностям провоцирует гипоксию отдельных участков с последующей их гибелью. Так развивается диффузный мелкоочаговый кардиосклероз.
- Инфаркт миокарда. В редких ситуациях острое нарушение кровоснабжения органа по коронарному руслу имеет распространённый характер (вовлечены 2 и более стенок), что проявляется гибелью большого числа клеток.
- Инфекционно-воспалительные заболевания. Самым распространённым представителем данной группы является миокардит, развивающийся на фоне течения ОРВИ или вирусных гепатитов, глистных инвазий, миграции бактериальных агентов (стафилококки, стрептококки, микобактерии туберкулёза).
- Системные нарушения обмена веществ. Систематическое физическое перенапряжение, отравление кардиотоксичными ядами (свинец, кобальт, гликозиды), острая почечная или печёночная недостаточность приводят к патологиям метаболизма в миокарде и появлению очагов скопления соединительной ткани.
Существуют и более редкие причины. Например, кардиосклероз на фоне коллагенозов (синдром Морфана или Элерса-Данлоса, мукополисахаридоз) или фиброэластоза. Их течение всегда непредсказуемо, так как практически не изучено.
Предрасполагающими факторами являются:
- малоактивный образ жизни (офисная работа, отсутствие физических нагрузок);
- погрешности в диете (употребление животных жиров, отсутствие в рационе овощей и фруктов);
- избыточный вес тела (ИМТ выше 25) и ожирение (индекс массы тела более 30);
- наличие вредных привычек (систематическое злоупотребление алкоголем, курение);
- отягощённая наследственность (наличие ассоциированных клинических состояний у ближайших родственников, проявившихся в возрасте до 45 лет);
- возраст (более 50 лет);
- мужской пол.
Чем больше набор факторов риска, тем выше вероятность развития патологии. Многие из них имеются и у Вас. Не так ли? Это значит, что пора задуматься о своём здоровье.
Симптомы кардиосклероза
Очень часто начальные этапы заболевания протекают бессимптомно. В клинике начала склерозирования первым симптомом может быть аритмия. Типичными проявлениями диффузной формы следует считать сердечную недостаточность и нарушение ритмичности сердцебиения.
Симптоматика независимо от формы (постинфарктной или атеросклеротической):
- нарушения ритма сердца;
- одышка;
- появление жидкости в брюшной и плевральной полостях;
- боль в области сердца;
- усиленное сердцебиение;
- отек легких;
- увеличение размеров печени.
С увеличением площади пораженных тканей сердца выраженность симптомов возрастает.
Очень часто течение кардиосклероза сопровождается артериальной гипертензией. При этом высокие показатели артериального давления чередуются с длительными периодами нормального давления.
Механизм развития
Атеросклероз развивается вследствие нарушения двух механизмов, обеспечивающих функциональные возможности тканевого кровоснабжения.
1-й механизм
Первым механизмом является расстройство метаболизма, непосредственно затрагивающее обмен липидов (жиров). Это ведет к росту концентрации холестерина, неэтерифицированных (свободных) жирных кислот и триглицеридов. Параллельно в крови снижается содержание фосфолипидов, и холестерин преобразовывается в мелкодисперсное состояние:
- альфа-липопротеиды – прочные соединения с белками и триглицеридами;
- бета-липопротеиды – непрочные молекулы – пребета-липопротеиды.
Попадая в стенки сосудов, липопротеиды быстро расщепляются, высвобождая триглицериды и холестерин, атерогенно воздействуют на артерии, то есть повреждают их. При атеросклерозе за счет снижения уровня альфа-протеинов возрастает концентрация непрочных липопротеинов. В зависимости от характера и особенностей липидного обмена, преобладания тех или иных групп липопротеидов, различают 5 разновидностей гиперлипидемии (повышения содержания жиров в крови).
Наиболее выраженное патогенное воздействие наблюдается при возникновении гиперлипидемии 2-го и 3-го типов, которые развиваются вследствие преобладания соответственно бета- и пребета-липопротеидов. Кроме того, немаловажным обстоятельством является рост свободных жирных кислот, необходимых для выработки триглицеридов и холестерина.
Их воздействие также способствует уменьшению чувствительности клеток организма к инсулину, что уменьшает скорость и качество трансформации глюкозы в гликоген, приводя к гипергликемии (увеличению сахара в крови) и прочим местным расстройствам обмена углеводов. Параллельно отмечаются и патологии белкового обмена, что обусловлено непосредственным взаимодействием протеинов и липидов.
Холестериновая бляшка в просвете артерии
2-й механизм
Второй механизм, перебои в котором происходят при атеросклерозе, – это морфологическое изменение сосудистых стенок, то есть нарушение их проницаемости. Как правило, способность пропускать те или иные вещества у стенок сосудов повышается, что обуславливается снижением качества микроциркуляции и ростом уровня кислых мукополисахаридов.
При этом численность пор возрастает, в результате чего повышается проницаемость сосудистых стенок. Зачастую причиной подобных нарушений становится высокий уровень концентрации местных гормонов, к примеру, брадикинина, который, в свою очередь, вызывает повышенное образование катехоламинов.
В патогенезе атеросклероза значительная роль принадлежит росту ферментной активности непосредственно самой сосудистой стенки, а конкретно эластазы, что вызывает изменения каркаса сосудов. Дополнительным аспектом развития данной патологии также может стать повышение АД (артериального давления), что является механическим фактором появления повреждений.
Группы риска
Риск кардиосклероза наиболее высок у пациентов с патологиями в развитии сердца и сердечно-сосудистыми заболеваниями, а также у людей с различными видами аллергии.
В отдельную группу можно выделить беременных. Беременность обусловливает гормональные, вегетативные, метаболические и гемодинамические изменения в организме женщин и может выступать проаритмогенным фактором. Сложные нарушения сердечного ритма диагностируют как у беременных с кардиоваскулярной патологией, так и у пациенток без изменений метаболизма и состояния внутренних органов.
Кардиосклероз у детей возможен на фоне патологий миокарда, например воспалительных и дистрофических процессов, в частности заболеваний сердечной мышцы, вызванных нарушением метаболизма в клетках сердца. Эти биохимические нарушения значительно ослабляют сократительную, проводниковую, возбудительную и автоматическую функции миокарда.
Клинический пример
В заключении хочу привести пример успешного устранения ИБС и сердечной недостаточности хирургическим путём. Не стоит бояться операций, риск осложнений в ходе их проведения значительно ниже, чем вероятность гибели от сердечно-сосудистых заболеваний.
Пациент Г. 57 лет. Планово госпитализирован с диагнозом «ИБС. Нестабильная стенокардия напряжения. IV ФК. Постинфарктный кардиосклероз». Сопутствующая патология: «ГБ 3. АГ 3ст. Риск 4. Кризовое течение. ХСН 2б». Больного беспокоят отёки на ногах, одышка, боли за грудиной при любой физической нагрузке, а так же общая слабость, головокружение. При осмотре пациент в вынужденном положении (ортопноэ), бледен, наблюдается акроцианоз. ЧСС 90/мин, АД – 150/80 мм.рт.ст. ЧДД 30/мин.
В ходе коронографии выявлен мультифокальный атеросклероз аорты и коронарных сосудов. Выполнена операция: «Аортокоронарное шунтирование». Вмешательство прошло без особенностей. Через 1,5 суток больной вышел из отделения реанимации самостоятельно. Спустя 50 часов отметил улучшение общего состояния. Выписан на 9 день, вернулся на работу (водитель).
Таким образом, диффузный кардиосклероз – опасная проблема, которая при отсутствии своевременной и должной терапии быстро приводит к расстройствам гемодинамики. Несоблюдение назначений врача (даже в благополучном периоде) – это высокий риск сократить продолжительность жизни или снизить её качество.
Кардиосклероз лекарства
Европейское общество кардиологов рекомендует следующие лекарственные средства для терапии кардиосклероза, устранения симптомов заболевания, а также его первопричины:
- Антигипертензивные средства. Для поддержания тонуса сосудов и нормализации артериального давления назначают ингибиторы АПФ (Каптоприл, Эналаприл, Рамиприл); антагонисты кальция (Амлодипин, Семлопин, Фенигидин), бета-блокаторы (Атенолол, Бисопролол, Метопролол), антитромбоцитарные (Аспирин), гиполипидемические препараты (Симвастатин, Аторвастатин, Аллеста) .
- Кардиопротекторы (антиангинальные средства). Их задача – поддерживать функциональную активность сердца и противодействовать влиянию на него негативных экзо- и эндогенных факторов. К ним относятся органические нитраты (Нитроглицерин, Изосорбида Моно– и Динитрат); сиднонимины (Мосикор, Сидокард); метаболические средства (Триметазидин).
- Для нормализации сердечного ритма и проводимости: амиодарон (Амиодарон), дронедарон (Мультак).
- Для нормализации метаболических процессов – препараты калия и магния: Панангин, Аспаркам, Магнерот.
- Антибиотики и кортикостероиды: при миокардите и других воспалительных процессах.
Симптоматика
Как уже упоминалось выше, кардиосклероз – это разрастание в миокарде соединительной ткани, происходящее, как правило, после отмирания мышечных волокон или параллельно данному процессу. Клинические проявления кардиосклероза напрямую зависят от вида патологии, которых в медицинской практике насчитывается четыре.
Миокардитический кардиосклероз. Формирование патологического процесса зарождается на участке произошедшего в миокарде воспаления. Причиной становятся пролиферативные и экссудативные очаги в строме сердечной мышцы, или деструктивные изменения миоцитов (мышечных клеток). Для данной разновидности кардиосклероза предпосылками бывают аллергические и инфекционные болезни в анамнезе, присутствие хронических инфекционных очагов.
Миокардитический кардиосклероз чаще всего склонен развиваться у людей более молодого возраста. На электрокардиограмме (ЭКГ) такое заболевание проявляется диффузными изменениями в целом либо с большим поражением правого желудочка. При этом ухудшение проводимости и сбои ритма отмечаются чаще, нежели проявления хронической сердечной недостаточности (ХНС).
Увеличение размеров сердца происходит равномерно или же с уклоном вправо. АД находится в пределах нормы, лишь иногда наблюдается снижение показателя. Симптомы хронической недостаточности кровообращения (НК) обычно проявляются по правожелудочковому типу. Отклонения биохимических параметров крови в большинстве случаев отсутствуют. Тоны сердца ослаблены, над верхушкой органа нередко слышен патологический III тон.
Диффузные изменения при кардиосклерозе
Атеросклеротический кардиосклероз. Заболевание, как правило, развивается достаточно медленно и имеет диффузный характер. Возникает при отсутствии в миокарде очаговых некротических изменений. Развитие патологии обусловлено нарушениями метаболизма и гипоксией, вследствие которых происходит медленно прогрессирующая дистрофия, атрофия и отмирание отдельных мышечных волокон.
С гибелью клеток-рецепторов миокард утрачивает чувствительность к кислороду, что в результате приводит к ИБС. При этом клиническая симптоматика продолжительное время может оставаться слабовыраженной. При дальнейшем образовании соединительной ткани в миокарде функциональные требования к остальным интактным (здоровым) миоцитам соответственно возрастают.
Развивается компенсаторная гипертрофия, а после – дилатация (увеличение объема камер) сердца. В основном происходит увеличение левого желудочка, а позднее присоединяется симптоматика сердечной недостаточности (СН) – сердцебиение, одышка, отечность ног, водянка полостей и иногда отек легких.
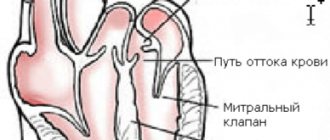
В ходе прогрессирования заболевания появляются дисфункции синусового узла, к примеру, брадикардия. Формирование рубцовых процессов у основания клапанов, в сухожильных нитях и папиллярных мышцах в определенном ряде случаев способны стать причиной развития стеноза аорты или митрального клапана, либо СН различной степени тяжести.
При аускультации диагностируется ослабление тонов сердца, особенно I-го на верхушке, зачастую на аорте определяется систолический шум вплоть до крайне грубого, характерного для склероза (стеноза) клапана аорты. На верхушке также может выслушиваться систолический шум, что является результатом относительной недостаточности функционирования митрального клапана. НК чаще всего развивается в подобных ситуациях по левожелудочковому типу.
При атеросклеротическом кардиосклерозе АД имеет показатели выше нормы, биохимические параметры также претерпевают изменения, выражающиеся в гиперхолестеринемии и росте бета-липропротеидов. Для данной разновидности очень характерны нарушения проводимости и ритма – зачастую это мерцательная аритмия (фибрилляция предсердий), экстрасистолия, а также блокады различных участков проводящей системы разной степени тяжести.
Постинфарктный кардиосклероз. Патология носит очаговый характер и развивается на фоне замещения отмершего участка сердечной мышцы молодой соединительной тканью. Клиническая картина аналогична симптоматике атеросклеротического кардиосклероза. Первичный кардиосклероз. Крайне редко встречающаяся разновидность заболевания. К ней относится кардиосклероз, формирующийся при определенных типах коллагенозов, врожденном фибробластозе и т.д.
Справка! Прогноз при кардиосклерозе строится на основе обширности поражения сердечной мышцы, присутствии и видах нарушения проводимости и ритма.
Изменения в миокарде при постинфарктном кардиосклерозе
Часто задаваемые вопросы о кардиосклерозе
Какой врач лечит кардиосклероз?
При подозрении на кардиосклероз следует обращаться к кардиологу.
При каких признаках стоит обращаться к врачу?
Высокое артериальное давление; аритмия; повышенная усталость и отеки конечностей.
Может ли развиваться кардиосклероз у детей?
Кардиосклероз у детей может развиться на фоне воспалительных и дистрофических процессов в миокарде – в частности заболеваний сердечной мышцы, вызванных нарушением метаболизма в клетках сердца.
Последствия болезни
Если интересует вопрос – излечим ли обширный диффузный кардиосклероз, то стоит отметить, что полностью избавиться от него невозможно, ведь в организме произошли необратимые процессы. Но можно остановить прогрессирование заболевания. Причиной смерти диффузный кардиосклероз может стать только в тех случаях, когда у пациента наблюдается аритмия, сочетающаяся с аневризмой. Но обычно до такого состояния люди доходят редко, обращаются за медицинской помощью намного раньше – тогда, когда лечение обещает быть достаточно успешным. Что касается смерти от диффузного мелкоочагового кардиосклероза, то такие случаи единичные.
В общем, ответ на вопрос – долго ли живут при диффузном поражении сердечной мышцы, не может быть однозначным, потому как здесь важно учитывать не только стадию болезни, но и возраст пациента, общее состояние его здоровья, а также качество лечения. Но можно понять, что ситуация не безнадежна. Это подтвердят даже отзывы людей с ИБС и диффузным кардиосклерозом.
Лечение
Консервативное лечение атеросклеротического кардиосклероза направлено на устранение симптомов ишемии, коррекцию состава крови, улучшение кровообращения, повышение плотности и эластичности артериальных сосудов.
В запущенных стадиях болезни лекарственная терапия нецелесообразна. Для восстановления гемодинамики пациенту проводят хирургическую операцию по коррекции артерий. Независимо от выбранной тактики лечения назначают медицинскую диету «Стол №10», предназначенную для устранения гиперхолестеринемии.
Группы медикаментов
Назначаемые препараты, подразделяются на несколько фармакологических групп:
Как понизить уровень холестерина в крови?
- Статины. Замедляют выработку эндогенного холестерина. В результате снижается уровень ЛПНП и компенсаторно повышается содержание ЛПВП в крови.
- Фибраты (производные фиброевой кислоты). Нормализуют липидный обмен и баланс липопротеинов разной плотности.
- Блокаторы кальциевых каналов и ангиопротекторы. Тонизируют стенки артерий, укрепляют эндотелий, усиливают сократительную способность сосудов.
- Антикоагулянты и антиагреганты. Снижают высокие показатели свертываемости крови, характерные для ишемической болезни и ее проявлений.
- Секвистранты желчных кислот. Стимулируют гепатоциты использовать для синтеза желчи излишки низкоплотных липопротеинов.
- Сердечные гликозиды – растительные стабилизаторы ритмичных сокращений миокарда.
- Витамин РР (никотиновая кислота) – активный участник обмена липидов.
- Препараты нитроглицерина для купирования приступов стенокардии.
Параллельно проводят лечение гипертонии, нарушений метаболизма и других хронических заболеваний.
Диетотерапия
Диагностированный атеросклероз, как триггер сердечно-сосудистых патологий – это неправильное пищевое поведение, наличие никотиновой зависимости, увлечение спиртными напитками. Прежде всего, пациентам кардиолога рекомендуется пересмотреть рацион, бросить курить, отказаться от алкоголя.
Диета при атеросклеротическом кардиосклерозе исключает употребление пищи, богатой животными жирами, сдобной выпечки, копченостей, колбасных изделий, еды из категории фастфуда, солений. Запрещается употреблять блюда, приготовленные посредством жарки (в том числе, на углях).
Диетическое питание организуется на базе медленных углеводов (блюда из бобовых, зерновых и злаковых культур), клетчатки и витаминов (овощи, зелень, ягоды, фрукты), продуктов, богатых Омега-кислотами (льняное масло, рыба, морепродукты, орехи). Правилами диеты показано соблюдение режима приема пищи (каждые 3-4 часа небольшими порциями).
Краткий перечень продуктов при атеросклеротической болезни
Классификация напитков
| Отказаться | Ввести в рацион на регулярной основе |
| кофе | свежевыжатые фруктовые и овощные соки |
| алкоголь (любой крепости) | ягодные компоты и кисели |
| энергетики | отвары из шиповника, липы |
| сладкие коктейли и соки |
При составлении ежедневного меню особое внимание нужно уделить соблюдению нормы суточной калорийности рациона и соотношению нутриентов.
Хирургическое вмешательство
При интенсивной отрицательной динамике болезни в лечении используют хирургические методы. В зависимости от прогрессирующих изменений может быть назначена операция одного из видов:
- коронарное шунтирование – создание искусственного русла для кровотока в обход атеросклеротического участка венечной артерии;
- резекция аневризмы – иссечение поврежденной зоны аорты сердца с последующим протезированием;
- РЧА (радиочастотная абляция) – эндоскопическое прижигание участка миокарда, блокирующего сердечные импульсы;
- ангиопластика коронарных сосудов со стентированием – расширение артерий с помощью установки стена.
В сложных случаях проводится имплантация электрокардиостимулятора (ЭКС).
Атеросклеротический кардиосклероз
Структурные заболевания сердца, сопровождающиеся нарушением насосной функции органа, являются частой причиной смерти. Особенно опасен дефицит кровоснабжения мышечной оболочки сердца, который нередко приводит к развитию таких болезней, как ИБС, атеросклеротический кардиосклероз и инфаркт миокарда. В этом случае лечение сосудов сердца является приоритетной задачей. Не стоит забывать и о том, что атеросклеротический кардиосклероз является прогрессирующей патологией.
Атеросклеротическая болезнь сердца
В медицинской литературе атеросклеротическим кардиосклерозом называют структурную патологию, характеризующуюся постепенным замещением мышечной оболочки сердца соединительнотканными клетками на фоне прогрессирующей гипоксии. Выделяют множество причин такой патологии, однако атеросклеротическое поражение коронарных артерий является основным этиологическим фактором. Атеросклеротический кардиосклероз может быть причиной таких опасных осложнений, как сердечная недостаточность и инфаркт.
Сердце человека является мощным четырехкамерным мышечным насосом, обеспечивающим все клетки организма питательными веществами и кислородом. Постоянное движение крови в сосудах поддерживается ритмичными сокращениями миокарда. Мышечной оболочке сердца также требуется постоянный приток крови, поскольку кардиомиоциты не способны накапливать достаточное количество кислорода для автономной работы. Даже незначительное уменьшение притока крови к миокарду приводит к прогрессирующим изменениям и нарушению насосной функции. Чем дольше развивается ишемия, тем опаснее последствия такого заболевания.
Атеросклеротический кардиосклероз не всегда относят к самостоятельному заболеванию. Как правило, это последствие длительного течения ишемической болезни сердца (ИБС), воспалительных и аутоиммунных процессов. Тем не менее замещение нормальных кардиомиоцитов неработоспособной рубцовой тканью является главной причиной дисфункции миокарда. Для устранения этой патологии в первую очередь требуется лечение первопричины гипоксии органа.
8
Круглосуточно без выходных
Возможные причины
Главным фактором, способствующим развитию кардиосклероза, является недостаточное кислородное питание (гипоксия) мышечных клеток сердца. К вторичным факторам относят воспалительные и инфекционные процессы, аутоиммунные заболевания и органические поражения миокарда. В условиях гипоксии клетки миокарда сначала видоизменяются и перестают сокращаться, а затем разрушаются.
Основные причины:
- Атеросклероз кровеносных сосудов – постепенный рост жировых бляшек на внутренних стенках артерий, обуславливающий сужение просвета сосуда и уменьшение кровотока. Бляшки формируются из-за нарушения липидного баланса крови, неправильного питания, поражений сосудов и других факторов. При атеросклеротической болезни коронарных артерий, питающих сердце, развивается гипоксия миокарда.
- Ишемическая болезнь сердца – следствие сужения кровеносных сосудов сердца. Это может быть атеросклероз, нарушение регуляции тонуса или врожденный анатомический дефект артерий. ИБС является прогрессирующим заболеванием, обуславливающим постепенное замещение кардиомиоцитов соединительной тканью. Атеросклеротический кардиосклероз, стенокардия при котором возникает достаточно часто, имеет общий с ИБС механизм возникновения.
- Тромбоз коронарных артерий – частичная или полная закупорка сосудов.
- Инфаркт – резкое прекращение кровоснабжения сердца, сопровождающееся очаговым или диффузным разрушением кардиомиоцитов. Уничтоженные мышечные клетки также замещаются соединительной тканью.
- Патологии соединительной ткани, характеризующиеся избыточным разрастанием фибробластов или появлением аномальных белков.
Врачам не всегда удается выявить реальную причину атеросклеротической болезни миокарда у пациента. Патология зачастую обнаруживается на поздних стадиях.
Факторы риска
Атеросклеротический кардиосклероз сердца может прогрессировать еще быстрее под влиянием негативных факторов, не являющихся непосредственной причиной болезни. Это может быть неправильный образ жизни, первичные расстройства сердечно-сосудистой системы и другие явления.
К главным факторам риска относят:
- Патологии сердца и сосудов в семейном анамнезе.
- Высокое кровяное давление.
- Ожирение и сидячий образ жизни.
- Преобладание жирной пищи в рационе.
- Нарушение липидного баланса крови (высокая концентрация вредного холестерина).
- Сахарный диабет.
- Заболевания почек.
- Курение и алкоголизм.
- Употребление наркотических средств, влияющих на сердце.
Перечисленные факторы в значительной степени определяют механизм развития почти любой патологии сердца и сосудов.
Симптомы и признаки
Атеросклеротический кардиосклероз, причины которого обычно связаны с первичными болезнями сердца и сосудов, может проявляться различными симптомами. В первую очередь это симптомы ИБС, миокардита, инфаркта или любого другого фактора развития кардиосклеротической болезни. При этом процесс замещения кардиомиоцитов соединительной тканью практически никак себя не проявляет до тех пор, пока у пациента не возникает дисфункция миокарда.
8
Круглосуточно без выходных
Возможные проявления болезни:
- Постоянная усталость, особенно во время физических нагрузок.
- Сбивчивое дыхание.
- Головокружение и головная боль.
- Потеря сознания.
- Учащенное сердцебиение.
- Чувство тяжести в области груди.
- Загрудинная боль (стенокардия).
- Отечность нижних конечностей и брюшной полости.
- Отек легких.
- Бессонница.
- Тревога и страх.
- Нарушение ритма активности сердца.
Таким образом, атеросклеротический кардиосклероз маскирует свои признаки под ИБС и другие первичные заболевания. В результате кардиосклеротические изменения обнаруживаются уже на стадии тяжелых осложнений.
Методы диагностики
Чаще всего атеросклеротический кардиосклероз является случайной диагностической находкой во время исследования сердца по поводу ишемии, атеросклероза или других болезней. Пациенты обращаются к кардиологу с жалобами на стенокардию, непереносимость физических нагрузок, головокружение и другие симптомы. Врач изучает анамнез на предмет факторов риска и проводит физическое обследование. Во время прослушивания (аускультации) сердца и общего осмотра часто обнаруживаются объективные признаки дисфункции миокарда. Диагноз атеросклеротический кардиосклероз ставится на основе результатов инструментальных и лабораторных методов.
Дополнительные исследования:
- Электрокардиография – регистрация биоэлектрической активности сердца. Для этого на тело пациента помещают специальные датчики, соединенные с устройством записи кардиограммы. По результатам теста можно судить о наличии структурной патологии, препятствующей нормальному распространению импульса в миокарде.
- Эхокардиография – основной метод визуализации в кардиологии. Врач использует датчик, направляющий высокочастотные звуковые волны в область сердца для получения изображения. Наблюдение работы сердца на мониторе в режиме реального времени позволяет обнаружить очаг кардиосклероза и оценить степень нарушений насосной функции.
- Ангиография – визуализация кровеносных сосудов. Как правило, такой метод используется для диагностики ишемической болезни, инфаркта и атеросклероза. Перед получением изображения врач внутривенно вводит контрастное вещество для улучшения точности исследования. По результатам коронарной ангиографии можно судить о причине гипоксии кардиомиоцитов.
- Нагрузочный тест – получение кардиограммы во время повышенной активности сердца. Такой тест чаще всего используется для диагностики скрытой аритмии и нарушения насосной функции.
- Холтеровское исследование – запись кардиограммы на электронный носитель портативного устройства в течение 24-48 часов. Перед исследованием пациента инструктируют вести дневник самочувствия для уточнения времени возникновения аритмии. Это оптимальный метод поиска проявлений дисфункции миокарда.
- Биопсия сердца – забор участка тканей сердца с последующим гистологическим исследованием.
- Анализ крови на липидный профиль, гормоны, минеральные вещества и ферменты-индикаторы инфаркта.
- Компьютерное и магнитно-резонансная томография – методы получения изображение сердца и сосудов в высоком разрешении. Часто снимки используются для планирования хирургического вмешательства.
- Радионуклидное исследование – визуализация сердца с предварительным введением радиоактивных изотопов в кровоток. Результаты исследования демонстрируют эффективность кровенаполнения миокарда.
Обилие диагностических методов оправдано количеством возможных этиологических факторов. Для лечения болезни врачу также нужно оценить степень кардиосклероза.
Лечение и профилактика
Лечение должно быть направлено на устранение первопричины патологии, восстановление функций миокарда и предотвращение развития опасных осложнений. Применяются хирургические и медикаментозные методы коррекции.
Назначаемые препараты:
- Бета-блокаторы для снижения кровяного давления и устранения аритмии.
- Блокаторы кальциевых каналов для улучшения кровоснабжения миокарда.
- Ингибитор альдостерона для снижения кровяного давления.
- Мочегонные средства для улучшения гемодинамики.
- Сердечные гликозиды, статины и другие препараты, необходимые для лечения причины патологии.
Атеросклеротический кардиосклероз редко удается устранить медикаментозным путем, однако лекарства предотвращают прогрессирование болезни и устраняют симптомы.
Хирургические методы:
- Имплантация кардиостимулятора или дефибриллятора.
- Коррекция коронарных артерий с целью улучшения кровотока.
- Оперативное вмешательство по поводу структурных патологий сердца.
Также важны и методы профилактики. Отказ от вредных привычек и жирной пищи, снижение массы тела, умеренные физические нагрузки и своевременное лечение первичных патологий сердечно-сосудистой системы помогает предотвратить развитие необратимых изменений в сердце. При появлении симптомов дисфункции миокарда рекомендуется обратиться к кардиологу для прохождения обследования.
8
Круглосуточно без выходных