Дисгормональная кардиомиопатия – поражение миокарда без воспалительного процесса, которое вызвано гормональным сбоем. Из-за недостатка выработки гормонов происходит нарушение обмена веществ непосредственно в сердечной мышце, ухудшение ее функциональной деятельности. То есть недостаток половых гормонов вызывает поражение сердца.
Заболевание может развиваться как самостоятельная болезнь или же, как последствие эндокринных болезней. Самый частый период проявления синдрома – менопауза, когда наблюдается расстройство функции яичников.
Этиология патологии
Дисгормональная кардиомиопатия появляется из-за нарушений в функционировании желез внутренней секреции, продуцирующих биологически активные вещества (БАР). Последние выполняют жизненно важную роль в организме — регулируют метаболизм. Поэтому любой дисбаланс в уровне гормонов приводит к нарушению работы органов. Вовлечение в этот процесс сердца имеет название миокардиодистрофии.
Дисбаланс в гормональном уровне может развиваться из-за:
- новообразований в предстательной железе;
- патологий щитовидной железы (ЩЗ);
- климакса;
- сниженной выработки тестостерона у мужчин старше 50 лет;
- патологии яичек и яичников;
- заболеваний надпочечников.
Кроме того, в ряде случаев ДКМП может диагностироваться как самостоятельное заболевание.
Клинические проявления
Симптомы дисгормональной кардиомиопатии могут появляться постепенно или остро. Субъективно пациенты всегда ощущают наличие тяжелого заболевания, что не соответствует действительности при обследовании.
Основными симптомом при ДКМП является кардиалгия. Боль локализируется в области верхушки сердца, возникает внезапно, может продолжаться долгое время. Прием обезболивающих средств позволяет ненадолго купировать болевой синдром, с последующим возвращением. Пациенты также отмечают, что неприятные ощущения усиливаются в ночное время, не связаны с физической нагрузкой и могут появляться в покое.
Кроме того, такие пациенты жалуются на:
повышенное потоотделение;- одышку;
- частые скачки артериального давления;
- проблемы с памятью;
- головокружение.
При кардиомиопатии тиреотоксического генеза (развивается при избытке гормонов ЩЗ) жалобы пациентов будут отличаться. Для этой формы заболевания характерны:
- тахикардия (высокая частота сердечных сокращений);
- невозможность сосредоточится;
- инсомния (бессонница);
- головные боли;
- сухость во рту.
При вовлечении в процесс предстательной железы мужчины будут жаловаться на снижение потенции и либидо. Из-за гиперплазии последней появляются проблемы с мочеиспусканием, иногда может наблюдается олигоурия (снижение суточного объема мочи).
Дисгормональная кардиомиопатия — что это такое?
Причины возникновения
Подобное состояние может развиваться в климактерический период или в период полового созревания, когда наблюдается нарушение синтеза определенных половых гормонов. Среди других причин выделяют:
Описание:
Под дисгормональной кардиомиопатией понимают состояние, развивающееся на фоне дефицита половых гормонов и характеризующееся поражением миокарда невоспалительного характера, в основе которого лежит нарушение метаболизма в сердечной мышце, проявляющееся нарушением механической или электрофизиологической ее функции.
Симптомы Дисгормональной кардиомиопатии:
Причины Дисгормональной кардиомиопатии:
Лечение Дисгормональной кардиомиопатии:
Диагностика ДКМП
Следует отметить, что диагноз «Кардиомиопатия» (код по МКБ 10 — I42) в большинстве случаев выставляется методом исключения. Учитывая то, что ДКМП по симптомах может напоминать стенокардию или инфарктом миокарда, сначала необходимо диагностировать именно эти заболевания. Врач, опираясь на жалобы, проводит осмотр больного, собирает анамнез, и назначает дополнительные методы исследования.
Диагностический алгоритм:
общий и биохимический анализы крови;- исследование гормональной панели — в зависимости от этиологического фактора заболевания;
- рентгенография органов грудной клетки – для определения размеров сердца и наличия патологии;
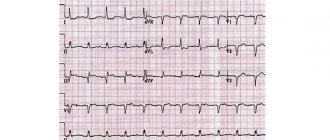
- электрокардиограмма (ЭКГ). С её помощью регистрируется снижение сегмента ST и инверсия зубца Т. Исследование позволяет выявить наличие аритмии, экстрасистолии и тахикардии пароксизмального характера;
- магниторезонансная томография (МРТ) позволяет установить достоверный диагноз. Используется редко из-за высокой стоимости;
- консультацию эндокринолога и гинеколога.
В результате комплексного исследования можно не только точно установить причину миокардиострофии, но и выбрать оптимальную тактику её лечения.
Внимание на сердечную мышцу! Как обнаружить кардиомиопатию?
Сердечная мышца — главная мышца человеческого тела и основа его жизнедеятельности. Одним из заболеваний, сопровождающихся нарушением её работы, является кардиомиопатия. Об этой патологии, встречающейся как у взрослых, так и у детей, мы побеседовали с врачом-кардиологом «Клиники Эксперт» Владикавказ Мариной Казбековной Цогоевой.
— Марина Казбековна, расскажите о кардиомиопатии. Что собой представляет данная патология и как она влияет на работу сердца?
— В переводе с латыни кардиомиопатия (cardiomyopathia) означает «болезнь сердечной мышцы» (cardio — сердце, myos — мышцы, pathos — поражение/болезнь). Это объединяющее название совершенно разных заболеваний, с различными причинами возникновения, порой различными клиническими проявлениями, течением и прогнозом. Объединяет эти заболевания только локализация поражения, то есть при каждом из них в патологический процесс вовлечён миокард.
Данная патология может оказывать влияние на форму сердца, его размеры, толщину мышечной стенки, на электрическую передачу сигналов по сердечным камерам. В результате этих изменений нарушается способность сердца перекачивать кровь, нарушается расслабление сердца (т. е. его диастолическая функция), возникают нарушения ритма сердца.
— Как проявляется кардиомиопатия?
— Самыми частыми симптомами являются одышка, повышенная утомляемость, отёчность, боли в сердце, перебои в работе сердца, обморочные состояния, головокружение. К сожалению, иногда единственным проявлением кардиомиопатии может стать внезапная смерть в результате нарушения ритма сердца.
Читайте материалы по теме:
Одышка: когда организм просит о помощи? Отёки на ногах: почему они появляются? Обморок обмороку рознь. Разбираемся с причинами Кружит до упаду! Распознаём сердечного врага. Что такое аритмия?
— Какие бывают виды кардиомиопатии и каковы причины их развития?
— Кардиомиопатия делится на несколько видов. Расскажу об основных. Самая распространённая среди взрослого населения — дилатационная кардиомиопатия. В 30 % случаев это наследственное заболевание. Кроме того, существенную роль в её развитии играют различные инфекции (и вирусные, и бактериальные), токсины, гормональные нарушения (на фоне патологии щитовидной железы — например, гипертиреоза. Что происходит? Стенки левого желудочка сердца растягиваются, становятся тоньше и слабее. В результате левый желудочек уже не так хорошо нагнетает кровь, развивается сердечная недостаточность. Т. е. способность сердца к сокращению значительно уменьшается.
Следующий вид — гипертрофическая кардиомиопатия. По статистике, из 500 обследованных в общей популяции выявляется один пациент с таким диагнозом. Для развития данного вида кардиомиопатии имеет значение только наследственный фактор, т. е. это генетически обусловленное заболевание. Морфологически происходит следующее. Мышца желудочка утолщается (гипертрофируется), что делает полость камеры (полость левого желудочка) значительно меньше. Помимо возникновения механического препятствия к оттоку крови из полости левого желудочка гипертрофированный миокард становится источником возникновения опасных нарушений ритма сердца, к сожалению, нередко фатальных.
Причины, по которым возникает рестриктивная кардиомиопатия, пока точно не установлены. В последнее время эту кардиомиопатию чаще относят к наследственным заболеваниям. При рестриктивной кардиомиопатии сердечная мышца становится жёсткой в результате самых разных причин. Возможен миокардиальный фиброз, когда в толще миокарда происходит разрастание соединительной ткани. При так называемых болезнях накопления — амилоидозе, либо при саркоидозе сердца, откладывается патологический белок или формируются гранулёмы в толще миокарда. В результате такой неоднородности миокарда нарушается его диастолическая функция (или, проще говоря, расслабление), и в перспективе это приводит к сердечной недостаточности, трудно поддающейся медикаментозной компенсации. Также нередко неоднородный миокард становится источником возникновения жизнеугрожающих аритмий сердца.
Существуют и другие виды кардиомиопатии, они встречаются реже.
— Как определить кардиомиопатию? Какова её диагностика?
— Во-первых, заболевание часто имеет наследственный характер. И при диагностике мы обязательно должны это учитывать. Как правило, при подозрении на кардиомиопатию врач всегда акцентирует внимание на семейном анамнезе, т. е. на фактах ранней сердечной смерти ближайших родственников.
Во-вторых, симптоматика. Необходимо учитывать проявления сердечной недостаточности, нарушения ритма сердца, обморочные состояния и т. д.
В-третьих, для выявления кардиомиопатии используют традиционные методы диагностики сердечных заболеваний — эхокардиографию, электрокардиограмму, холтеровское мониторирование, магнитно-резонансную томографию. Молекулярно-генетический анализ позволяет выявить мутации генов, ответственных за развитие заболевания.
Читайте материалы по теме:
О чём расскажет УЗИ сердца? Что выявляет электрокардиограмма? Холтеровское (суточное) мониторирование ЭКГ — полная инструкция для пациента
— Марина Казбековна, как можно помочь пациенту? В чём заключается лечение кардиомиопатии?
— В зависимости от её вида и течения лечение подбирается индивидуально. Есть, конечно, и общие принципы. Сердечную недостаточность лечим медикаментозно, в соответствии с национальными рекомендациями. Если у пациента с диагностированной кардиомиопатией регистрируются жизнеугрожающие нарушения ритма сердца либо эпизоды потери сознания, то рассматривается вопрос о проведении радиочастотной аблации участков миокарда, являющихся источником этих аритмий. Либо имплантируется кардиовертер-дефибриллятор — аппарат, который, определив аритмию, посылает серию электрических разрядов к сердцу, и таким образом восстанавливается нормальный ритм.
— Каков прогноз при кардиомиопатии?
— Опять же всё индивидуально. Прогноз определяется характером и степенью прогрессирования заболевания. Важны приверженность пациента к лечению, ответственное отношение к приёму препаратов, соблюдение всех рекомендаций кардиолога. И, безусловно, оптимальная медикаментозная терапия, а при необходимости и своевременная хирургическая помощь способны повлиять не только на качество, но и на продолжительность жизни пациента с кардиомиопатией.
Записаться на приём к врачу-кардиологу можно здесь ВНИМАНИЕ: услуга доступна не во всех городах
Беседовала Марина Воловик
Редакция рекомендует:
Уснуть и не проснуться. Почему происходят трагедии во сне? Ишемическая болезнь сердца: диагностика и лечение Серьёзный вопрос: что происходит с сердцем во время приступа стенокардии? Как предотвратить инфаркт миокарда? Помочь сердцу биться. Как начиналась история кардиостимулятора?
Для справки:
Цогоева Марина Казбековна
Выпускница лечебного факультета Северо-Осетинской государственной медицинской академии 2002 года.
С 2004 по 2006 год проходила ординатуру по специальности «Кардиология» в Российской медицинской академии последипломного образования (РМАПО), г. Москва.
До 2022 года работала врачом-кардиологом в отделении рентгенхирургических методов диагностики и лечения в Северо-Кавказском многопрофильном центре, город Беслан (республика Северная Осетия-Алания).
В настоящее время — врач-кардиолог, врач функциональной диагностики «Клиники Эксперт» Владикавказ.
Лечение и прогноз
В основном, лечения ДКМП сводится к симптоматической терапии, которая подразумевает прием:
- средств, купирующих кардиалгию (Верапамил, Анаприлин);
- седативные средства;
- витаминные комплексы;
- иммуностимуляторы;
- метаболические корректоры (Актовегин, Милдронат).
Если вышеописанные рекомендации не дали позитивного эффекта, необходимо использовать гормональное лечение. В этом случае назначают препараты, содержащие эстрогены, гестагены или андрогены. Применение гормонов называют «терапией отчаяния», ведь даже одна доза этих веществ может привести к нарушению в работе всех эндокринных желёз организма.
Поэтому при назначении гормональной терапии при ДКМП нужно учитывать ряд факторов:
- терапия должна проводиться долговременными циклами и только под контролем врача;
- подбор дозы индивидуален в каждом конкретном случае;
- об эффективности лечения судят по состояния больного, а не основываются на результатах обследований, которые всегда несколько запаздывают.
Немедикаментозная терапия включает:
- полное исключение вредных привычек;
- занятия спортом;
- диетическое питание;
- сбалансированный распорядок дня;
- чередование работы и отдыха.
Психологическая поддержка — еще один неотъемлемый компонент лечения ДКМП. Пациент должен быть проинформирован о том, что его состояние не является критическим и не угрожает жизни.
Прогноз
В большинстве случаев прогноз при ДКМП благоприятный. Пациенту необходимо объяснить, что болевой синдром не угрожает его жизни и не связан с сердечной деятельностью. Данное заболевание не требует постельного режима, нужно наоборот вести обычный активный образ жизни для скорейшего выздоровления. В большинстве случаев после окончания эндокринной перестройки все негативные проявления устраняются самостоятельно. Если же этого не произошло, то правильно подобранное лечение, назначенное компетентным специалистом, поможет избавиться от досаждающих симптомов и избежать неприятных последствий.
Лечение
Женщинам с дисгормональной кардиомиопатией, страдающим ожирением, рекомендуется сбросить лишний вес
Цели лечения дисгормональной кардиомиопатии направляются на устранение причин заболевания и его последствий. Всем пациентам с этим диагнозом рекомендуется внести следующие коррективы в образ жизни:
- отказаться от вредных привычек (особенно курения);
- соблюдать диету с ограничением соли и повышающих уровень холестерина продуктов, ввести в рацион богатые калием и магнием продукты;
- нормализовать вес (при ожирении);
- выпивать достаточный объем жидкости;
- придерживаться умеренной физической активности;
- минимизировать стрессовые факторы;
- нормализовать режим сна.
В план медикаментозной терапии включают следующие средства:
- эстрогенсодержащие препараты для нивелирования проявлений климакса (предпочтение отдается фитоэстрогенам);
- седативные средства на основе мяты, валерианы, пустырника и пр.;
- препараты для устранения кардиалгий: анаприлин, верапамил;
- метаболические корректоры: Милдронат, Актовегин, Рибоксин и др.;
- средства для коррекции электролитных нарушений: Панангин, Хлорид калия;
- иммуномодуляторы и витамины.
При сердечной недостаточности в план лечения включают диуретики, сердечные гликозиды, сосудорасширяющие средства и пр.
При наличии провоцирующих гормональный дисбаланс заболеваний больному назначается лечение основного недуга и наблюдение у профильного специалиста.
Немаловажное значение в лечении дисгормональной кардиомиопатии имеет психологическое состояние пациента. Врач разъясняет больному, что дисгормональная кардиомиопатия успешно лечится и не представляет угрозы для жизни. Если недуг развивается на фоне физиологической гормональной перестройки, то после ее завершения и адекватной терапии проявления недуга полностью устранятся. При необходимости для стабилизации психологического состояния больному может рекомендоваться консультация психолога или психотерапевта.
Выводы
ДКМП — это нарушение сердечной деятельности, появляющиеся из-за дисфункции эндокринной системы. Заболевание может возникать в климактерический и предменструальный период, вследствие тиреотоксикоза, а также других состояний с гормональным дисбалансом в организме человека. Всё это ведёт к появлению структурных и функциональных изменений в сердце, которые будут проявляться соответствующей симптоматикой. Лечение данного заболевания консервативное, и направлено на устранения фактора, приводящего к дистрофическим нарушениям. Чтобы избежать негативных последствий, необходимо исключить самолечение и при первых же симптомах обращаться к врачу.
Диагностика дилатационной кардиомиопатии
ДКМП диагностируется как при исследовании вашей истории болезни (симптомы и семейная история), так и на основе медицинского осмотра и клинических анализов, таких, например, как анализы крови, ЭКГ, рентген грудной клетки, эхокардиография (УЗИ сердца), стресс-тест, катетеризация сердца, КТ и МРТ.
Другие анализы, чтобы выявить причину возникновения ДКМП, делают редко, т.к. при проведении биопсии миокарда, необходимо исследовать под микроскопом, образец ткани, взятый из сердца, чтобы определить причину этих симптомов.
Родственники больных дилатационной кардиомиопатией должны регулярно проходить обследование на ДКМП. Также не лишним будет генетическое тестирование, для выявления ненормальных генов.