Что такое обширный инфаркт?
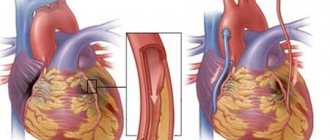
Обширный инфаркт миокарда – это ишемия и некроз тканей, охватывающий большие площади сердечной мышцы. Обширный инфаркт является очень тяжелой патологией, при которой около 40% пациентов погибают, так и не дождавшись врачебной помощи. Чаще всего обширный инфаркт является трансмуральным, когда некрозу подвергаются все слои миокарда.
Обширный инфаркт входит в классификацию инфарктов миокарда, и по степени распространенности занимает третье место после мелкоочагового и крупноочагового поражения. Обширные инфаркты провоцируют интоксикацию организма продуктами тканевого распада, а некротические массы в центре очага могут сохраняться на протяжении не только недель, но даже месяцев.
Симптомы обширного инфаркта
Симптомы обширного инфаркта практически невозможно отличить от симптомов мелкоочагового инфаркта. Точно так же невозможно со 100% точностью только по клиническим признакам определить зону, подвергшуюся поражению.
Тем не менее, для обширного инфаркта чаще всего характерны более ярко выраженные симптомы происходящего патологического процесса, среди них:
- Сильнейшие боли, которые возникают внезапно. Они локализуются за грудиной, могут иметь различный характер (жгучие, режущие, давящие, распирающие);
- Боли продолжительные, устранить их приемом Нитроглицерина не удается;
- Боль может отдавать в лопатки, в шею, в правое плечо;
- Наблюдается обильное потоотделение с появлением липкого холодного пота;
- Для обширного поражения сердечной мышцы характерна выраженная общая слабость;
- У человека возникает страх смерти, усиливается чувство тревоги.
Описанные симптомы встречаются у 75-90% больных и характеризуют типичную форму инфаркта.
Если рассматривать нетипичные варианты течения обширного инфаркта, то симптомы будут несколько отличаться:
- Астматический инфаркт характеризуется появлением удушья и одышки, учащенным сердцебиением и ортопноэ. Боли выражены слабо, либо их нет вовсе;
- Гастралгический вариант обширного инфаркта проявляется в болях, которые локализуются в верхних отделах живота. Параллельно возникают диспепсические расстройства;
- При аритмическом варианте течения обширного инфаркта на первый план выходит усиленное сердцебиение, нарушения в работе сердца, его «замирание»;
- При цереброваскулярной форме инфаркта наблюдаются такие симптомы, как головокружение, потеря сознания, тошнота и рвота.
Малосимптомная форма течения болезни при обширном инфаркте практически не встречается.
Признаки инфаркта у мужчин
Симптомы могут различаться у разных мужчин и даже первый и повторные инфаркты часто сильно отличаются у одного и того же человека. Некоторые из признаков возникают внезапно, а другие появляются и исчезают. Тем не менее, у мужчин есть некоторые общие признаки разной локализации.
Боль в груди. Это наиболее частый симптом сердечного приступа как у мужчин, так и у женщин. Чаще всего, он начинается медленно, с легкой боли или дискомфорта. Внезапное появление тяжелых симптомов иногда называют «голливудским сердечным приступом» из-за того, что такие инфаркты обычно изображаются в фильмах и на телевидении. Такой инфаркт тоже возможен, но бывает не часто.
Дискомфорт или давление в груди. Боль может быть сильной, но это не обязательно. Это может быть чувство «переполненности груди», сжатия или давления. Ощущение даже можно принять за изжогу. Дискомфорт часто возникает в левой или центральной части груди. Ощущение может длиться несколько минут, может приходить и уходить.
Боль в других частях тела. Боль или дискомфорт иногда проявляются в других областях, потому что ткани не получают достаточно крови. Обычно это область тела выше талии, включая верхнюю часть живота, плечи, одну руку (чаще левую) или обе, спину, шею или челюсть, и даже зубы.
Одышка. Она может возникать одновременно с болью в груди или без нее и иногда бывает единственным симптомом. Она может возникнуть при активных действиях или в покое. К одышке могут добавиться кашель и хрипы.
Чувство усталости без причины. Еще один распространенный признак. Кроме того, может появиться беспокойство.
Прочие симптомы. Некоторые люди говорят, что у них кружится голова или возникает дурнота. Еще один возможный признак инфаркта – холодный пот. Тошнота и рвота так же могут быть вызваны инфарктом, но у мужчин эти признаки встречаются редко – чаще они бывают у женщин.
В тему
Сердцебиение невпопад: что такое мерцательная аритмия
Чем больше симптомов появляется одновременно, тем выше вероятность, что это сердечный приступ. Но имейте в виду, что у вас может вообще не быть симптомов. Такие состояния называются тихими инфарктами — они чаще встречаются у пожилых и у мужчин с диабетом.
Причины обширного инфаркта
Причиной обширного инфаркта в 98% случаев является острое проявление ишемической болезни сердца, при которой венечные артерии подвергаются атеросклеротическим изменениям. Тромбоз коронарных артерий в прошлом веке вовсе считали единственной причиной обширного инфаркта.
На данный момент выделяют еще несколько причин, по которым может развиваться эта сердечная патология:
- Врожденные пороки развития коронарных артерий;
- Закупорка крупных артерий частями опухоли, вегетациями;
- Воспалительные процессы, поражающие коронарные артерии сердца;
- Образование гематомы около устья коронарной артерии в результате расслаивания восходящего отдела аорты;
- Тромбоз коронарной артерии по причине ДВС-синдрома;
- Онкологические образования сердца. В данном случае обширный инфаркт может случиться из-за некроза опухоли, из-за закупорки ею коронарной артерии.
- Внесердечные онкологические образования, прорастающие и метастазирующие в коронарную артерию;
- Употребление наркотических веществ, провоцирующих спазм венечных артерий (амфетамин, кокаин);
- Травмы механического происхождения, а также поражения электрическим током;
- Ятрогения по причине оперативных вмешательств на сердце и на коронарной артерии.
От мелкоочагового поражения миокарда обширный инфаркт отличается тем, что препятствие, нарушающее кровоток, возникает в более крупной артерии. Окклюзии, как правило, подвергается основной ствол левой коронарной артерии.
Размеры инфаркта определяются следующими факторами:
- Степень стеноза венечных артерий;
- Степень нарушения коллатерального кровообращения;
- Уровень перекрытия артериального ствола (эмболия или тромбоз);
- Функциональная возможность миокарда.
Чем выше степень нарушений, тем обширнее будет площадь поражения сердца.
Классификация недуга
Какой-то одной конкретной классификации на данный момент не существует. Поэтому специалисты используют различные понятия, все зависит от разных факторов. Вот основные классификации, которыми пользуются врачи-кардиологи:
- В соответствии с размерами поражения. Здесь выделяют крупноочаговый и мелкоочаговый инфаркт. Первый встречается гораздо чаще – примерно у 80 процентов всех страдающих недугом людей.
- В зависимости от глубины поражения некроза. Например, трансмуральный или интрамуральный миокард. Всего существует четыре разновидности.
- По изменениям, которые показывает электрокардиограмма. Различают два вида: сердечная болезнь, которая сопровождается возникновением зубца Q, и недуг, при котором данный зубец отсутствует.
- По топографии. Здесь все зависит от того, какая именно ветвь корональной артерии поражена в результате инфаркта.
- По краткости возникновения. Всего три вида: первичный, рецидивирующий и повторный. Рецидивирующий инфаркт наступает менее через 2 месяца после появления первичного, а вот повторный – через 8 и более недель.
- По осложнению. Некоторые недуги могут быть осложнены какими-то сопутствующими заболеваниями, а какие-то – нет.
- По наличию и типу боли. В большинстве случаев первый признак и симптом инфаркта – сильная боль за грудиной. Это называется типичной формой. Также существуют атипичные болевые проявления. Например, человек может жаловаться на сильную боль в области челюсти, лопатки или руки. Также возможно появление отеков, аритмии и других малоприятных факторов.
- В соответствии с динамикой. Охватывает четыре периода (были рассмотрены выше): от острейшего до постинфарктного периода, когда образуются рубцы.
Стадии обширного инфаркта
Рассматривая стадии обширного инфаркта, можно выделить пять последовательных периодов:
- Продромальная стадия, во время которой усиливаются приступы стенокардии. Продолжительность этой стадии – от нескольких часов до нескольких недель;
- Острейшая стадия, во время которой манифестирует ишемия с последующим появлением участка некроза миокарда. Продолжительность этой стадии – от 20 минут до 2 часов;
- Острая стадия, во время которой продолжается некроз миокарда с последующим ферментативным расплавлением поврежденной мышечной ткани сердца (миомаляция тканей). Продолжительность этой стадии – от двух дней до двух недель;
- Подострая стадия, во время которой запускаются процессы рубцевания тканей, а участки, подвергшиеся некрозу, замещаются грануляционной тканью. Длится эта стадия 1-2 месяца;
- Постинфарктная стадия, во время которой продолжает формироваться рубец, а миокард адаптируется к новым условиям, в которых ему приходится функционировать.
Реабилитация и восстановление после инфаркта
Главные задачи реабилитации после инфаркта – это восстановление работы системы кровообращения, трудоспособности и нормального образа жизни. Реабилитация включает в себя комплекс мер, последовательно и непрерывно осуществляется под наблюдением врачей.
Меры реабилитации индивидуальны и зависят от состояния пациента, тяжести инфаркта, хронических заболеваний. При этом этапы реабилитации связаны с нахождением в стационаре, в санатории и дома.
В стационаре производится диагностика заболевания, лечение после восстановления проходимости коронарных сосудов, оцениваются риски и формируется прогноз на восстановительный период и рецидив.
Стационарный реабилитационный период – это время острого периода инфаркта, которое пациент проводит в специализированном реабилитационном отделение больницы и затем – в кардиологическом санатории.
Амбулаторный период реабилитации предусмотрен для домашних условий под контролем кардиолога врача ЛФК.
Реабилитация – это медикаментозные и немедикаментозные методы восстановления. В них входят:
- гимнастика для профилактики образования повторных тромбов и усиления кровоснабжения и кислородообеспечения,
- физиотерапия,
- психологическая помощь.
При этом индивидуальный комплекс мер включает постепенное наращивание физических нагрузок. Обычно через две недели после инфаркта пациентам разрешаются прогулки до 2 км в день с оценкой способностей сердца к работе на ЭхоКГ (ультразвуковое исследование сердца), проводят пробы с физической нагрузкой.
В комплекс ЛФК постепенно включают плавание, ходьбу в темпе, занятия на тренажерах. В зависимости от функционального класса ишемии занятия проходят в тренирующем или щадящем режиме.
При реабилитации важны меры психологического восстановления. Возвращение к нормальной жизни, преодоления страха, в том числе и перед физическими нагрузками – важный этап излечения после инфаркта. Формирование депрессивных и тревожных состояний способно надолго оттянуть результаты реабилитации и ухудшить ее качество.
К немедикаментозным методам, кроме физической реабилитации, относят коррекцию образа жизни:
- отказ от курения и алкоголя,
- диета,
- полноценный сон.
Лекарственные средства используются для:
- предупреждения приступов стенокардии,
- контроля артериального давления,
- свертываемости крови,
- липидного обмена,
- лечения аритмии и хронической сердечной недостаточности.
Комплексная программа реабилитации помогает пациентам восстановиться в более короткие сроки, предупредить повторный инфаркт и другие осложнения.
Последствия обширного инфаркта
Тяжесть органического поражения сердца обуславливает серьезные последствия обширного инфаркта, среди которых:
- Разрыв сердечной мышцы, который чаще всего наблюдается у больных, впервые перенесших трансмуральный инфаркт. Летальный исход в этом случае наступает всегда. Разрыв сердца обычно случается в первые сутки от манифестации обширного инфаркта, повреждается преимущественно передняя стенка левого желудочка;
- Кардиогенный шок, который формируется чаще всего при обширном переднем инфаркте на фоне поражения коронарных артерий и при некрозе более 40% от массы миокарда левого желудочка. Если у больного случается истинный кардиогенный шок, то летальность достигает 90%. Выражается он в тахикардии, в заторможенности и слабости. Кожные покровы сильно бледнеют, повышается их влажность, артериальное давление резко падает;
- Отек легких. Сначала у больного развивается интерстициальный отек легкого, который при отсутствии адекватной помощи переходит в альвеолярный отек с одышкой, ослаблением дыхания, влажными хрипами, кашлем с отделением пенистой розовой мокроты. Летальность при инфаркте миокарда, осложненном отеком легких, достигает 25%.
Кроме того, последствиями перенесенного обширного инфаркта выступают митральная недостаточность клапана (25-50% пациентов), аневризма левого желудочка (7-15% пациентов), постинфарктный синдром (4-10% пациентов), тромбоэмболии (10-15% пациентов), нарушения ритма сердца, мерцание предсердий, желудочковые нарушения ритма, синусовая тахикардия и брадикардия.
Выживаемость при инфаркте миокарда в зависимости от способа реваскуляризации
Назад к программе
Крючков Д. В.
ФГБУ НИИ КПССЗ СО РАМН;
Цель:
изучить влияние на отдаленную выживаемость способа реваскуляризации миокарда у пациентов с инфарктом миокарда (ИМ).
Методы.
В исследование включены пациенты (зарегистрированные в г. Кемерово), пролеченные в Кемеровском кардиологическом диспансере в 2006 году. Пациенты, выбывшие с территории г. Кемерово и судьба которых не известна, исключены из исследования. Объем исследования – 791 пациент с ИМ. Длительность наблюдения составила 8,5 лет. Для относительных величин значения представлены в виде процентного соотношения, для количественных – средней и стандартного отклонения. Для изучения выживаемости применялись методы построения таблиц времен жизни и множительных оценок Каплана-Мейера. Для сравнения выживаемости в трех и более различных группах применялся критерий Хи-квадрат. Критическое значение уровня значимости (p) принималось
Результаты.
В изучаемой группе пациентов удельный вес мужчин составил 58,3%, средний возраст пациентов – 66,0±12,0 лет. По возрастным группам преобладали лица пенсионного (41,6%) и работоспособного возрастов (31,6%), доля лиц старческого возраста – 26,8%. В целом по группе удельный вес повторного ИМ – 28,6%, частота развития кардиогенного шока – 9,5%. Лечебные эндоваскулярные вмешательства проведены в 14,2% случаев, тромболизис – 3,2%, следовательно, частота реперфузионной терапии составила 17,3%.
За время наблюдения умерло 446 (56,3%) пациентов. Причина смерти известна у 365 пациентов (81,8%). Среди причин смерти лидируют болезни системы кровообращения (88,2%), доля онкологических заболеваний составила 7,1%, внутренних болезней – 4,1%, внешних причин – 0,6%. Наибольший риск смерти наблюдается на первом году после возникновения ИМ. Далее риск смертельного исхода уменьшается и становиться минимальным на третьем-шестом годах. В течение первого года умерло наибольшее число пациентов (198). Годичная выживаемость после перенесенного ИМ составляет 74,9%, трехлетняя – 62,2%, пятилетняя – 53,8%, семилетняя – 44,5%.
Медиана продолжительности жизни после выполненного лечебного чрескожного коронарного вмешательства составила 2597,5 дней (около 7,1 лет), при консервативной тактики ведения – 1497,0 дней (около 4,1 лет), после выполненного тромболизиса (стрептокиназа) – 1174,0 дней (около 3,2 лет). Пятилетняя выживаемость при выполнении чрескожного коронарного вмешательства составила 72,0%, при консервативной тактике – 51,0%, после тромболизиса – 42,0% (χ2=19,3, р=0,00006). Отношение шансов смертельного исхода при проведении/не проведении эндоваскулярной реперфузии миокарда равно 2,55 с 95% доверительным интервалом от 1,68 до 3,86.
Выводы.
Тактика ведения пациента на госпитальном этапе оказывает влияние на отдаленную выживаемость пациентов. Не проведение чрескожного коронарного вмешательства является фактором, негативно влияющим на отдаленный прогноз пациента с инфарктом миокарда.
Каковы шансы выжить после обширного инфаркта?
Статистика указывает на то, что после перенесенного обширного инфаркта около 40% пациентов погибают на догоспитальном этапе. Ни один специалист однозначно не ответит на вопрос относительно шансов выжить после обширного инфаркта.
Тем не менее, риск смерти можно рассчитать по оценочной шкале GRACE. Следует учесть, что большая площадь поражения миокарда считается неблагоприятным прогностическим фактором, как и пожилой возраст больного, высокое артериальное давление, наличие признаков застойной сердечной недостаточности и пр. Критерии оцениваются в баллах, баллы суммируются, после чего рассчитывается риск гибели больного (низкий, средний, высокий).
Факторы, провоцирующие инфаркт миокарда
Инфаркт миокарда
Существуют различные причины развития патологического состояния:
- Сахарный диабет. Формирование и увеличение атеросклеротических бляшек происходит интенсивнее у людей, страдающих от сахарного диабета. Это заболевание характеризуется хрупкостью сосудов и нарушением обмена веществ. На уязвимых стенках сосудов чаще возникают атеросклеротические бляшки и тромбы.
- Гипертоническая болезнь. Высокое артериальное давление вызывает утолщение стенок кровеносных сосудов. Они становятся плотными и утрачивают эластичность. Во время нагрузок измененные сосуды не могут обеспечить возросшую потребность сердца в кислороде.
- Наследственность. Склонность к развитию гипертонии, атеросклероза и тромбоза может передаваться по наследству.
- Пол. У мужчин сердечные приступы возникают в 4 раза чаще, чем у женщин.
- Возраст. У молодых людей реже развивается атеросклероз и обширный инфаркт миокарда.
- Табакокурение. После вдыхания табачного дыма возникает резкое сужение кровеносных сосудов.
- Недостаток движения. У людей, ведущих малоподвижный образ жизни, стенки кровеносных сосудов утрачивают эластичность.
- Ожирение. Избыточный вес создает дополнительную нагрузку на сердечно-сосудистую систему
- Злоупотребление алкоголем. Алкоголь вызывает нарушение функции печени, которая отвечает за расщепление жиров. В результате жир накапливается в крови и откладывается на стенках сосудов.
- Нарушения работы почек. При почечной недостаточности нарушается обмен фосфора и кальция. В результате на стенках сосудов откладывается кальций и развивается тромбоз. Многий из страдающих от болезней почек пережили обширный инфаркт.
- Стресс. Сильное психоэмоциональное потрясение или часто возникающие стрессовые ситуации могут вызвать критическое сужение просвета сосудов.
- Гиперлипидемия. Аномально повышенный уровень липидов и липопротеинов в крови является провоцирующим фактором для развития обширного инфаркта миокарда.
- Чрезмерные физические нагрузки. Высокая потребность миокарда в кислороде, недостаточная эластичность кровеносных сосудов и их спазмы могут привести к развитию инфаркта во время интенсивных занятий спортом.
- Травма или операция. Патологическое сужение просвета коронарных сосудов может возникнуть в результате травмы или хирургического вмешательства.
Сколько живут после обширного инфаркта?
На продолжительность жизни после обширного инфаркта влияет множество факторов. Если в раннем периоде это наличие осложнений, обширность очага поражения, возраст больного, то в более позднем – это соблюдение рекомендаций врача и ведение здорового образа жизни. Чтобы продлить жизнь, необходимо принимать лекарственные препараты, не нарушать лечебную схему, отказаться от вредных привычек, снизить избыточную массу тела.
Стоит учесть, что если после мелкоочагового инфаркта на восстановление может потребоваться около 8 недель, то после обширного инфаркта часто и полугода бывает недостаточно.
Если обращаться к статистике, то она указывает на то, что 19% больных не пересекают пятилетний порог выживаемости и погибают либо из-за рецидива инфаркта, либо из-за его осложнений.