Поджелудочная железа признается здоровой, если ее эхогенность сравним с данным показателем звуковой диагностики селезенки и печени. Врач может видеть на экране монитора головку, тело и хвост поджелудочной, все ее участки имеют оптимальные размеры.
Но, к сожалению, врачи нечасто наблюдают столь радужные картины на мониторах своих диагностических аппаратов, потому что здоровые люди в больницу не приходят. Для воспаленной, или имеющей другую патологию, поджелудочной, характерны так называемые диффузные изменения тканей. Что такое диффузное изменение поджелудочной железы?
Что такое диффузия?
Диффузные изменения поджелудочной обнаруживаются при УЗИ.
Патологические изменения тканей поджелудочной, бывают локальными (очаговыми) или диффузными (смешанными). Термин диффузия используется в физике и химии. И рассмотрение данного термина с точки зрения этих наук позволит лучше понять суть процессов, протекающих в нашем организме.
Термин диффузия произошел от латинского слова, и означает взаимодействие, растекание. Иными словами, это — проникание молекул или атомов одного вещества между молекулами или атомами другого вещества.
Явление диффузии можно наблюдать, если налить в воду чернила. В анатомии диффузия означает взаимопроникновение и замещение одних клеток тканей другими. Именно такое явление нередко наблюдается в поджелудочной железе, где патологически измененные клетки соседствуют рядом со здоровыми. Поэтому диффузные преображения поджелудочной обнаруживаются обычно при УЗИ.
Почему важна качественная диагностика
Одним из основных методов диагностики аденомиоза является ультразвуковое исследование с доплерографией, в ходе которого можно обнаружить характерные признаки диффузного аденомиоза: шаровидная форма матки, наличие эхопозитивных структур и небольших (не более 5 мм) анэхогенных включений, зазубренные и неравномерные границы миометрия и эндометрия. При необходимости проведения дифференциальной диагностики может быть назначена томография, позволяющая исключить/подтвердить смешанную форму аденомиоза или миому матки.
При бимануальном влагалищном исследовании врач-гинеколог также может заподозрить наличие аденомиоза при 2 и особенно 3 степени распространенности процесса – отмечается шаровидная форма матки, нередко осмотр сопровождается болевыми ощущениями.
Диагностическая гистероскопия и лапароскопия – еще один метод оценки состояния матки при наличии аденомиоза. При проведении гистероскопии оценивается наличие характерных симптомов аденомиоза: наличие «глазков» эндометриоза по стенкам матки, изменение рельефа слизистой, увеличение полости матки в размерах и ригидность стенок и др. При лапароскопии характерной для аденомиоза является форма матки – как правило, она становится шаровидной, окраски серозного покрова напоминает мрамор. Также при лапароскопии возможно одновременное проведение исследования проходимости и, при необходимости, выполнение пластики маточных труб.
Пациенткам нашей клиники доступны все необходимые диагностические процедуры. Также в ходе первичной консультации могут быть назначены консультации других специалистов, заключения которых необходимы, чтобы составить полную картину заболевания и устранить причины или неблагоприятные факторы, спровоцировавшие болезнь.
Что такое диффузные изменения поджелудочной железы?
Патогенное изменение ткани может иметь хронический характер и долгое время себя не проявлять.
У лиц старшего возраста, особенно с патологиями сердечнососудистой системы, кровообращения, и страдающих сахарным диабетом, здоровые ткани поджелудочной железы под действием патогенных обстоятельств зачастую отмирают, а на их месте образуются соединительная или жировая ткань.
Данное состояние не признается болезнью, и потому не лечится. Но УЗИ показывает повышенную эхогенность при обычных размерах органа. Такие преобразования наблюдаются при следующих нарушениях:
- кровеобеспечении ферментообразующего органа
- функционировании желчевыводящих путей
- работе печени
- обменных и эндокринных процессах.
Подобная симптоматика характерна для панкреатита, дистрофических расстройств обменных процессов. Если диагноз панкреатит не находит подтверждения, то ДИПЖ болезнью не признаются и лечение не назначается. Объектом растекающихся изменений, как правило, становится паренхима поджелудочной, то есть железистая ткань, выполняющая основные функции органа. Патогенное изменение ткани может иметь хронический характер и долгое время не проявлять себя.
Осложнения
Вследствие позднего диагностирования диффузного токсического зоба или неадекватного лечения болезнь прогрессирует, проявляя осложнения:
- тиреостатическая миокардиодистрофия, мерцательная аритмия, отек легких;
- токсический гепатоз;
- остеопороз;
- сахарный диабет;
- надпочечниковая недостаточность;
- миопатия (слабость мышц);
- психоз;
- геморрагический синдром (нарушение свертывания крови);
- пернициозная анемия;
- тиреотоксический криз.
Тиреотоксический криз — наиболее тяжелое и опасное для жизни осложнение диффузного токсического зоба, который развивается при внезапно обострившихся симптомах, особенно через несколько часов после частичного оперативного удаления щитовидной железы. Спровоцировать криз могут инфекции, стресс, повышенные физические нагрузки, различные операции и даже удаление зуба.
При развитии тиреотоксического криза происходит мощный выброс неисчислимых активных тиреоидных гормонов, вследствие чего пациенты становятся беспокойными, у них наблюдается значительное повышение артериального давления, затем начинается перевозбуждение, усиливаются все симптомы: тремор, сердцебиение, мышечная слабость, диарея, тошнота, рвота. Дальнейшее возбуждение сменяется ступором, потерей сознания, пациент впадает в кому и погибает.
Почему происходят ДИ в тканях поджелудочной?
К ДИПЖ приводят нижеследующие причины:
- дисбаланс в питании. Преобладание жирных, мучных, соленых, сладких и острых продуктов.
- генетическая предрасположенность
- нервное напряжение
- алкогольная и никотиновая зависимость
- заболевания органов пищеварительного тракта
- бессистемное употребление лекарств.
Недостаток инсулина в крови и глюкозы в моче, тоже провоцирует ДИПЖ. Провоцирующим фактором является и панкреатит, требующий лечения и внимания со стороны пациента к себе.
Насколько опасны изменения?
Несут угрозу диффузно-паренхимные деструкции или нет, зависит от степени патологии:
- При только намечающихся нарушениях в тканях пациент может ограничиться соблюдением диеты и периодическими обследованиями. Многие люди живут всю жизнь с таким явлением, как ДИП, и не испытывают особого дискомфорта.
- При значительных изменениях паренхимы, помимо диетической терапии, понадобится медикаментозная терапия. Традиционные методы направлены на стабилизацию панкреатической ферментации и на предупреждение дальнейшей замены паренхимных клеток жировыми или соединительными.
Во втором случае, если не провести необходимое лечебное корректирование, ДИ продолжат разрушать структурное единство поджелудочной. Это приведет к приобретению более серьезной проблемы:
- заболеванию панкреатитом и даже панкреонекрозом;
- появлению сахарного диабета;
- развитию дуоденита или холецистита;
- хроническому страданию из-за гепатита.
На определенном этапе развития патологии, диффузное изменение становится необратимым. И тогда приходится бороться с недугом хирургическим вмешательством.
Симптомы ДИПЖ
На начальном этапе хронического панкреатита проявляются отеки и небольшие кровоизлияния в тканях железы.
Признаки ДИ в тканях напрямую зависят от ведущего заболевания. К числу основных таких признаков принадлежат ощущение тяжести в желудке, частые понос и запоры. Острый панкреатит сопровождается повышением давления в протоке поджелудочной, что и вызывает ее деформацию.
Пищеварительные ферменты проникают сквозь клетки тканей поджелудочной, и приводят к отравлению организма. Пациент испытывает боль в левой области под грудиной, тошноту, переходящую в рвоту. Артериальное давление падает, учащается пульс. Состояние требует срочного терапевтического лечения.
На начальном этапе хронического панкреатита появляются отеки и небольшие кровоизлияния в тканях железы. Со временем поджелудочная уменьшается в размерах, соединительная ткань разрастается, замещая собой деформированные ткани ферментообразующей железы. В итоге, выработка пищеварительных ферментов нарушается.
При фиброзе также происходит вытеснение здоровых тканей поджелудочной и образование соединительной ткани. Снижается производство гормонов и ферментов. Вначале заболевания симптоматика не наблюдается, или имеет сходство с признаками воспаления поджелудочной.
При липоматозе нормальные ткани органа подменяются жировой тканью. Организм начинает испытывать дефицит необходимых гормонов и пищеварительных ферментов. Выраженность липоматоза зависит от объема ДИПЖ. При незначительных ДИ патология не проявляется. Но в процессе разрастания липоидной ткани, паренхима оказывается сжатой, в итоге нарушается функционирование поджелудочной и появляется болезненность.
Что происходит при развитии заболевания
Под действием тех или иных причин частицы эндометрия — внутреннего слоя матки — начинают прорастать в миометрий — мышечный слой. Но, находясь в нетипичном для клеток эндометрия месте, частицы подвержены тем же циклическим изменениям, которые происходят в обычном состоянии: пролиферация, железистая трансформация и отторжение. Однако вследствие того, что эти изменения происходят в миометрии — замкнутом пространстве, — нет возможности вывода отторгающейся ткани во время менструации.
Это приводит к набуханию миометрия, присутствующие в мышечном слое нервные структуры сдавливаются, ежемесячно в очаге изменений происходит кровоизлияние. Как следствие — развитие стойкого отека и хронического воспалительного процесса.
При диффузном аденомиозе матка увеличивается в размерах, приобретая шаровидную форму, эндометриоидные очаги в миометрии выглядят в виде углублений, карманов, извилистых ходов, появляются округлые анэхогенные включения диаметром до 5 мм и участки локального фиброза. Границы эндо- и миометрия становятся неравномерными и зазубренными. При отсутствии своевременного и качественного лечения появляются различные осложнения.
Виды диффузных изменений
Диффузные изменения паренхимы поджелудочной железы
Сахарный диабет один из факторов ведущих к диффузным преобразованиям паренхимы.
Внутренние органы человека делятся на полые и паренхиматозные. Для примера, печень, селезенка и поджелудочная — это паренхиматозные органы, а желудок, желчный и мочевой пузырь — полые. Паренхимой называется железистая ткань поджелудочной, которая вырабатывает ферменты и гормоны.
Наличие ДИ паренхимы железы показывает, что в органе отсутствуют камни, опухоли и кисты, и предстоит определить причину подобных изменений. Самыми распространенными факторами, ведущими к диффузным преобразованиям паренхимы, являются:
- панкреатит в хронической или обостренной форме
- сахарный диабет.
При проведении УЗИ нередко отмечается возросшая эхогенность паренхимы, возникающая на фоне воспалительного процесса с возникновением фиброза — огрубения соединительной ткани, в результате которого возрастает ее плотность. Данная аномалия возникает вследствие дисбаланса в обмене веществ. Липоматоз, или замещение паренхимы на жировые ткани также приводит к повышению эхогенности.
Причины
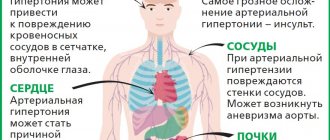
Диффузные изменения имеют множество этиологических причин, которые могут быть как интракардиальными (патология в самом сердце), так и экстракардиальными (заболевания других органов).
К внутрисердечным факторам относят следующие:
- Воспаление мышечного слоя сердца (миокардит). Возникает после перенесенного вирусного или бактериального заболевания (ангина или ОРВИ). Как правило, проявляется через 2-3 недели после выздоровления.
- Поражение сердца при аутоиммунных заболеваниях (склеродермия, ревматизм, системная красная волчанка).
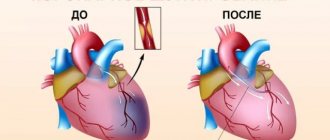
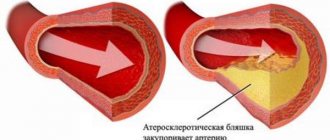
- Ишемическая болезнь сердца. При данном состоянии кардиомиоциты не получают нужного объёма кислорода и питательных веществ. Развивается дистрофия мышечных клеток, которые постепенно заменяются соединительной тканью.
Теперь поговорим об экстракардиальных причинах:
- Артериальная гипертензия. Постепенно развивается гипертрофия (увеличение в размерах) мышечной ткани, требуется больше кислорода. Однако новые сосуды сердца не растут, при этом возникает ишемия и дистрофия миокарда.
- Различные виды анемий. При них снижается уровень гемоглобина и эритроцитов, а, следовательно, уменьшается кровоснабжение сердца.
- Почечная или печёночная недостаточность влечет за собой накопление токсичных веществ в организме, пагубно влияющих на работу кардиомиоцитов.
- Эндокринные заболевания – сахарный диабет, гипо- или гипертиреоз. Нарушается течение обменных процессов, что приводит к дистрофическим изменениям в миокарде.
- Неправильная диета с недостаточным употреблением витаминов и микроэлементов, необходимых для работы всего организма, в том числе для адекватного ионного баланса в клетках сердца. Гиповитаминоз может быть вызван нарушением всасывания в кишечнике, сопровождающим различные желудочно-кишечные отклонения (гастрит, панкреатит, энтероколит)
- Воздействие токсических веществ по причине производственной вредности (кобальт, свинец, угарный газ).
- Длительное применение гормональных препаратов, антибиотиков («Азитромицин») и прочих медикаментов, спиртосодержащих напитков, наркотических средств. Важным фактором риска является курение.
Умеренные диффузные изменения миокарда специфичны для маленьких детей. У пожилых людей, не имеющих патологий со стороны сердечно-сосудистой системы, такое состояние также является возрастной нормой.
Нередко диффузные изменения встречаются у лиц, профессионально занимающихся различными видами спорта, требующими большой выносливости (например, бегом на марафонские дистанции).
Диагностика диффузных изменений
ДИПЖ определяются при помощи ультразвукового аппарата. УЗИ показывает возрастание или уменьшение плотности тканей, изменение структуры, очаги воспалений. Но этого недостаточно. И поэтому, чтобы подтвердить наличие ДИ, проводятся биохимическое исследование крови, эндоскопия железы. Не последнюю роль в диагностике играет анамнез, то есть опрос больного о наличии жалоб, инструментальное исследование и пальпация. Дополнительно проводится общий анализ крови, мочи кала, и эндоскопия ЖКТ. Целью исследований является:
- количество ферментов поджелудочной и глюкозы в крови
- соотношение ингибитора к трипсину.
УЗИ позволяет определить размеры железы, состояние протока, наличие опухолей и уплотнений. Дополнительно проводятся компьютерная томография и ЭРХПГ, которые позволяют выявить истинные причины возникновения изменений в тканях ферментообразующего органа.
Классификация
По-разному можно классифицировать диффузный токсический зоб, степени тяжести которого определяются по размерам зоба и по синдрому тиреотоксикоза.
Для ориентировочного пальпаторного определения размеров щитовидной железы используется несколько дифференциаций.
Наиболее часто продолжает и сегодня использоваться классификация эндемического зоба по О.В. Николаеву.
- 0 степень — щитовидная железа не визуализируется и не пальпируется;
- I степень — железа не визуализируется, но пальпируется и визуализируется перешеек при глотании;
- II степень — щитовидка видна при глотании, пальпируется, но форма шеи не изменена;
- III степень — железа визуализируется и контур шеи утолщен;
- IV степень — зоб большого размера, нарушает контуры шеи;
- V степень — огромный зоб, сдавливающий трахеи и пищевод.
Классификация зоба по ВОЗ (от 1992 года)
- 0 степень — щитовидная железа пальпируется, доли по размерам соответствуют дистальной фаланге пациента;
- I степень — доли железы по размерам больше дистальной фаланги пациента;
- II степень — щитовидная железа визуализируется и пальпируется.
Тиреотоксикоз классифицируется:
Степени тяжести тиреотоксикоза в I варианте:
- Лёгкая степень — при частоте пульса 80-120 ударов в минуту мерцательная аритмия отсутствует, отмечается резкая потеря веса, снижение работоспособности, небольшой тремор верхних конечностей.
- Средняя степень — при частоте пульса 100-120 ударов в минуту наблюдается повышение пульсового давления, отсутствие мерцательной аритмии, снижение веса на 10 кг, упадок сил.
- Тяжелая степень —при частоте пульса более 120 ударов в минуту наблюдается мерцательная аритмия, тиреотоксический психоз, дистрофические изменения паренхиматозных органов, масса тела резко снижена, трудоспособность утрачена.
Степени тяжести тиреотоксикоза во II варианте:
- Лёгкая (субклиническая) степень определяется, в основном, по данным гормонального исследования на фоне стертой клинической картины.
- Средняя (манифестная) степень характеризуется развернутой клинической картиной.
- Тяжелая степень (осложнённая) проявляется сердечной недостаточностью, мерцательной аритмией, тирогенной относительной недостаточностью, дистрофическими трансформациями паренхимных органов, психозом, резкой потерей массы тела.
Профилактика
Для профилактики ДИ нужно полностью отказаться от спиртного.
То, насколько быстро будут развиваться ДИ в поджелудочной железе, а также, возможно, в печени и других органах, зависит от самого пациента. Процесс отмирания паренхиматозных клеток можно замедлить, если соблюдать несложные правила:
- Полностью отказаться от спиртного;
- Выработать правильный режим питания, питаться часто и небольшими порциями;
- Свести к минимуму употребление жирных продуктов;
- Пить травяные чаи и фруктовые соки, приготовленные своими руками;
- Отказаться от консервированных продуктов в любом виде.
ДИПЖ — это еще не приговор. Основания для паники нет. Обычно такие искажения говорят о происходящих в организме нормальных процессах. Но если ДИ обнаружены на фоне болевых ощущений, тогда необходимо пройти дальнейшее обследование и внимательнее относиться к себе и своему организму.
Лечение
Методов устранения диффузных изменений не существует. Все способы лечения направлены на снижение влияния факторов риска и ликвидацию причин.
Немедикаментозное
Первый этап – назначение правильной диеты.
Понятие предполагает следующие принципы:
- сбалансированный режим употребления пищи, включающий в себя белки, жиры, углеводы, а так же макро- и микроэлементы, витамины;
- ограничение употребления продуктов с высоким содержанием консервантов, газированных и алкогольных напитков, жирной и жареной пищи.
Что касается рекомендаций именно при диффузных изменениях миокарда, то это ограничение количества употребляемой соли до 3 г в сутки. Натрия хлорид задерживает воду. Излишки жидкости в организме вызывают «водную интоксикацию». Самая крайняя степень выраженности отеков – заполнение жидкостью внутренних полостей (асцит, гидроторакс, гидроперикард). На фоне отёчного синдрома значительно усугубляется сердечная недостаточность.
Большое количество циркулирующей крови создает дополнительную нагрузку на пораженный миокард, усиливая частоту и силу сокращений сердечной мышцы, что снижает время отдыха для органа.
Гипотиреоз
Гипотиреоз
– состояние дефицита гормонов щитовидной железы в организме человека.
Первичный гипотиреоз
– гипотиреоз, развившийся вследствие поражения самой щитовидной железы.
Субклинический гипотиреоз
— повышенный уровень ТТГ при уровне свободного Т4 в пределах нормальных величин.
Вторичный гипотиреоз
– клинический синдром, развивающийся вследствие недостаточной продукции ТТГ гипофизом при отсутствии первичной патологии самой щитовидной железы, которая бы могла привести к снижению ее функции.
Распространённость
Первичный гипотиреоз является одним из наиболее распространенных эндокринных заболеваний, особенно высокая заболеваемость выявляется в йододефицитных регионах Распространенность в среднем составляет 4.6% от популяции,
Клиника
Наиболее часто встречающиеся симптомы гипотиреоза
: выраженная утомляемость, сонливость, сухость кожных покровов, выпадение волос, замедленная речь, отечность лица, пальцев рук и ног, запоры, снижение памяти, снижение когнитивной функции, зябкость, охриплость голоса, подавленное настроение, маточные кровотечения, бесплодие, депрессия, деменция, боли в суставах. Симптомы не всегда проявляются все одновременно, зачастую преобладает какая то одна группа симптомов.
При внешнем осмотре у пациентов с выраженным и длительным дефицитом тиреоидных гормонов могут быть характерные внешние проявления: отмечается общая и периорбитальная отечность, одутловатое лицо бледно-желтушного оттенка, скудная мимика.
Инструментальные и лабораторные методы исследования: для уточнения диагноза необходимо провести УЗИ щитовидной железы, исследование уровня свободного тироксина (СТ4), тиреотропного гормона (ТТГ), антител к тиреоглобулину и тиреопероксидазе.
Диагноз гипотиреоза устанавливают при повышении уровня ТТГ и снижении свободного Т4 ниже нормы.
Лечение
Всем пациентам с установленным диагнозом явный гипотиреоз рекомендуется заместительная терапия. Препаратом выбора для заместительной терапии является левотироксин натрия (L-тироксин, Эутирокс). Доза подбирается врачом под контролем уровня свободного тироксина (СТ4) и тиреотропного гормона ( ТТГ) .
Хронический аутоиммунный тиреоидит
Хронический аутоиммунный тиреоидит
— хроническое заболевание щитовидной железы аутоиммунного характера. При котором в результате длительно протекающего процесса происходит постепенная деструкция ткани щитовидной железы, чаще всего приводящий к развитию гипотиреоза (недостаточность функции щитовидной железы). Это заболевание развивается чаще у женщин после 40 лет. Заболевание обусловлено генетической предрасположенностью, реализуется при воздействии факторов окружающей среды , в том числе йододефицита.
Классификация
- Гипертрофический аутоиммунный тиреоидит — характерно увеличение объема щитовидной железы на фоне массивной аутоиммунной инфильтрации с формированием зоба, нередко с узлам;
- Атрофический аутоиммунный тиреоидит — характерно уменьшение объема ЩЖ с формированием соединительной ткани вместо функционирующей ткани щитовидной железы.
Клиническая картина
Фаза заболевания с нормальной функцией щитовидной железы (так называемая эутиреоидная фаза заболевания) может продолжаться, годами. Далее по мере прогрессирования патологического процесса деструкции фолликулярного эпителия (рабочая ткань щитовидной железы), число клеток производящих гормоны щитовидной железы уменьшается и развивается клиника гипотиреоза (недостаточность функции щитовидной железы, которая характеризуется появлением жалоб на выраженная утомляемость, сонливость, сухость кожных покровов, выпадение волос, замедленная речь, отечность лица, запоры, снижение памяти). Редко аутоиммунный тиреоидит может начинаться с тиреотоксикоза. Причиной этого может быть массивная деструкция клеток щитовидной железы с последующим выходом накопленного там гормона в циркулирующую кровь. Особенностью течения тиреотоксической фазы аутоиммунного тиреоидита в большинстве случаев является отсутствие выраженной клинической картины, и она протекает как субклинический тиреотоксикоз (стертая клиника, сниженное ТТГ при нормальных значениях Т3 и Т4).
Как видно из вышеописанного зачастую клиника аутоиммунного тиреоидита стерта, чаще всего диагноз ставится на основании инструментальных и лабораторных данных.
Критериями постановки диагноза
- Повышение уровня циркулирующих антител к щитовидной железе (антитела к тиреопироксидазе (более информативно) и антитела к тиреоглобулину);
- Обнаружение типичных ультразвуковых данных аутоиммунного тиреоидита (диффузное снижение эхогенности ткани щитовидной железы и увеличение ее объема при гипертрофической форме, при атрофической форме — уменьшение объема щитовидной железы.);
- Первичный гипотиреоз (манифестный или субклинический).
Следует особо отметить
: У женщин, планирующих беременность, при выявлении антител к ткани ЩЖ при ультразвуковых признаках АИТ, необходимо исследовать функцию щитовидной железы (определение уровня ТТГ и Т4 в сыворотке крови) до наступления зачатия, а также в каждом триместре беременности.
Диффузно узловой зоб
Диффузно узловой зоб
: — собирательное клиническое понятие, объединяющее все очаговые образования в щитовидной железе, которые имеют различные морфологические характеристики, возникающее в результате очагового разрастания клеток щитовидной железы (тиреоцитов) Чаще всего это нетоксический зоб (заболевание, характеризующееся диффузным или узловым увеличением щитовидной железы без нарушения ее функции.)
Эпидемиология
На территории Российской Федерации не существует мест на которых не существовало бы дефицита йода в той или иной степени. В регионах с наличием йодного дефицита распространенность узлового зоба составляет 30% у людей старше 35 лет и более 50% у людей старше 50 лет. Распространенность рака щитовидной железы среди узлового зоба составляет около 5–10%.
Этиология
Существует множество этиологических факторов развития узлового нетоксического зоба (зобогенные вещества, дефект синтеза тиреоидных гормонов), но наиболее частой причиной его развития служит йодный дефицит. Новообразование клеток щитовидной железы находится в обратной зависимости от содержания йода в щитовидной железы. При недостаточности йода снижается интенсивность подавления факторов роста тканей щитовидной железы. Это приводит к разрастанию щитовидной железы, образованию зоба.
Какие жалобы возникают у пациентов при диффузно-узловом зобе
: Зоб без изменения функции щитовидной железы (без сопутствующего гипо- или гипертиреоза) протекает бессимптомно, чаще всего он выявляется при целенаправленном УЗИ обследовании, что говорит о важности целенаправленного УЗИ исследовании щитовидной железы в йододефицитных регионах. Иногда в запущенных случаях зоб может достигать больших размеров и явиться причиной развития компрессионного синдрома (сдавление органов средостения: пищевода, трахеи) с появлением жалоб на затруднение дыхания и глотания, в этом случае чаще всего зоб виден визуально и деформирует шею.
Диагностика
УЗИ является самым распространенным методом визуализации щитовидной железы и структуры ее паренхимы. УЗИ является высокочувствительным методом выявления узловых образований щитовидной железы. При выявлении у пациента узлового образования щитовидной железы рекомендовано определение базального уровня тиреотропного гормона (ТТГ) и кальцитонина крови. При наличии подозрительных при ультразвуковом исследовании узловых образований больному проводится тонкоигольная пункционная биопсия узлов щитовидной железы с последующим цитологическим исследованием. При клинических признаках компрессии органов средостения проводится КТ исследование органов шеи. После проведения комплекса диагностических мероприятий принимается решение о методе лечения зоба.
Лечение
- Для большинства пациентов с узловым коллоидным зобом при отсутствии нарушения функции щитовидной железы, косметического дефекта и синдрома сдавления рекомендуется динамическое наблюдение: определение ТТГ 1 раз в год, контроль УЗИ щитовидной железы 1 раз в год;
- при высокой вероятности злокачественного характера узла, при узловом образовании более 3-3.5 см, при загрудинном большом зобе, вызывающем компрессию органов средостения рассматривается вопрос о оперативном лечении зоба;
- Терапия радиоактивным йодом рекомендована в качестве альтернативного метода при наличии показаний к оперативному лечению при доброкачественных образованиях щитовидной железы, верифицированных по данным тонкоигольной аспирационной биопсии, при высоком операционном риске. При наличии гормон продуцирующей аденомы щитовидной железы терапия радиоактивным йодом является методом выбора.