Многие врачи сравнивают анестезию с противовирусным препаратом при простуде. Она защищает организм от болевого шока во время оперативного вмешательства, но у неё есть и побочные эффекты. Одно из проявлений негативного воздействия — боли в сердце после наркоза. Подробнее о негативном влиянии на сердце анестетиков читайте в сегодняшнем обзоре.
Влияние наркоза на сердечную деятельность
Современные препараты, использующиеся при анестезии безопасны. Они почти не имеют побочных эффектов. Но из-за индивидуальных особенностей пациента и сопутствующих заболеваний могут возникнуть патологии со стороны:
- центральной нервной системы;
- органов дыхания;
- сосудов и сердца.
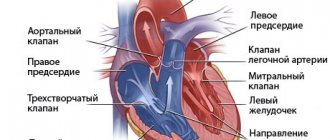
Сердце реагирует на наркоз изменениями ритма. Вовремя и после вмешательства под наркозом у больных диагностируют тахикардию (увеличение частоты сокращений сердца) и брадикардию (снижение частоты сердечных сокращений). Часто в постоперационный период пациенты жалуются на то, что болит сердце после анастезии. Они отмечают ноющую или жгучую боль за грудиной слева.
После общей анестезии
Даже после хорошего общего наркоза в первые часы наблюдается кратковременная спутанность сознания, дезориентация в пространстве и времени, сонливость, тошнота, головокружение. По мере прекращения действия препаратов для наркоза появляется боль в послеоперационной ране, однако она успешно снимается введением сильных анестетиков.
После общей анестезии с интубационной трубкой пациенты жалуются на боль и першение в горле, вызванное раздражением слизистой верхних дыхательных путей, но этот симптом, как и тошнота, очень быстро проходит. Как правило, через 3-4 часа после операции пациенты чувствуют себя хорошо, а на вторые сутки покидают клинику и возвращаются домой.
Причины патологии
То, как пациент перенесет вмешательство с применением местной или общей анестезии, зависит от несколько факторов:
- возраст;
- пол;
- вредные привычки;
- наличие хронических заболеваний и предрасположенность к ним.
На работу сердца после наркоза серьезно влияют уже имеющиеся заболевания:
- ишемическая болезнь сердца (ИБС);
- мерцательная аритмия;
- острая недостаточность левого желудочка (сердечная астма);
- гипертоническая болезнь и артериальная гипертензия;
- перенесенные инфаркты.
Даже у относительно здорового человека с предрасположенностью к сердечно-сосудистым недугам наркоз может дать побочные эффекты. В этом случае обезболивание работает как катализатор. Под влиянием стресс-фактора в организме запускаются патологические процессы, которые и приводят к болям в сердце.
Так же к причинам боли относятся:
- эмоциональное состояние до и после хирургического вмешательства;
- постоперационный шок;
- кровопотеря и кислородное голодание (гипоксия);
- бронхоспазмы и нарушения дыхания в ходе операции;
- желудочковая фибрилляция.
Чаще всего причиной болезненных ощущений в сердечной мышце становится сочетание нескольких факторов сразу.
Симптомы патологии
О том, что наркоз повлиял на сердце, говорят следующие симптомы:
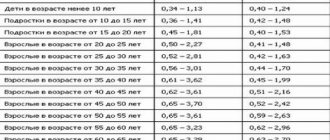
- высокое значение ЧСС на протяжении нескольких месяцев после вмешательства;
- спутанность сознания;
- невроз, депрессивное состояние, частые и резкие перепады настроения;
- нарушения сна;
- сложности восприятия информации и невозможность сосредоточиться.
Вызвать их могут даже привычные Лидокаин и Ультракаин, которые используют стоматологи. Поэтому, жалобы на то, что болит сердце после анестезии зуба медиков не удивляют.
Обсуждение
Два приведенных клинических наблюдения существенно отличаются друг от друга по основному клиническому диагнозу и исходу. Но у них есть и определенные общие черты, что позволяет после анализа этих клинических случаев прийти к следующим выводам.
1. Оба пациента — молодые люди без какой-либо тяжелой хронической кардиальной патологии. Правда, у первого из них до операции были выявлены труднообъяснимые изменения на ЭКГ, а на секции обнаружены буллы эхинококка в сердце и рубцовые изменения неясного генеза, но это вряд ли могло стать причиной внезапной асистолии, резистентной к реанимационным мероприятиям.
2. У обоих больных интракраниальный процесс привел к развитию синдрома внутричерепной гипертензии, у второго больного — к выраженной окклюзионной гидроцефалии. В обоих случаях клиника внутричерепной гипертензии была основным проявлением заболевания и отличалась быстрым развитием. Этим, вероятно, можно объяснить отсутствие застойных дисков зрительных нервов.
3. Клиническая симптоматика у обоих больных свидетельствовала о крайней степени выраженности внутричерепной гипертензии. Причем у обоих больных на фоне ясного сознания накануне операции развилась клиническая симптоматика окклюзионного криза в виде приступа сильной головной боли, тошноты, рвоты и ограничения взора вверх. Для обоих пациентов дежурные бригады врачей обсуждали необходимость установки наружного вентрикулярного дренажа, но в связи с эффектом от дегидратационной терапии и отсутствием витальных нарушений от манипуляции было решено воздержаться.
Возникает главный вопрос: что произошло с нашими больными на этапе индукции анестезии и интубации трахеи, в результате чего возникла внезапная асистолия на фоне исходно интактной сердечно-сосудистой системы и, по сути, на дохирургическом этапе операции?
Анализ данных литературы свидетельствует, что развитие внезапной асистолии у любого человека может быть следствием ряда проблем, среди которых кардиологические являются бесспорными лидерами [1]. У больных с нейрохирургической патологией асистолия также может быть вызвана рядом самых разнообразных причин, однако они существенно отличны от тех, что вызывают внезапную асистолию у больных без церебральной патологии. Так может манифестировать острое субарахноидальное кровоизлияние (САК) из аневризмы сосудов мозга [2]. Более того, аневризматическое САК в настоящее время признается самой частой неврологической причиной асистолии. Однако наши пациенты страдали иной нейрохирургической патологией.
У больных с эпилепсией описан феномен острой неожиданной смерти (SUDEP — sudden unexpected death in epilepsy), который объясняет более чем 20-кратно увеличенный риск внезапной смерти у эпилептиков по сравнению с общей популяцией [3]. Ведущими причинами внезапной смерти у этих больных признаются обусловленная судорогами респираторная депрессия, нарушения ритма сердца, церебральная депрессия и автономная дисфункция. Но наши пациенты эпилепсией не страдали.
Дислокация мозга и вклинение его (в щель Биша, в большое затылочное отверстие) на фоне объемного образования мозга могут манифестировать асистолией. Такие ситуации случаются после люмбальной пункции, формирующей на фоне даже небольшой потери ликвора каудально направленный дислокационный градиент [4—6]. Дислокация, приводящая к асистолии, возможна и в краниальном направлении вследствие быстрого дренирования вентрикулярного ликвора, как это было описано в наблюдении C. Bahl и S. Wadwa [7], в котором реанимационные мероприятия были неэффективны до устранения дислокационного градиента интравентрикулярным введением физиологического раствора. Пожалуй, это наиболее близкая к нашей ситуация, хотя и с определенными ограничениями. Более подробно она рассмотрена в конце обсуждения.
Во время анестезии и операции у больных с нейрохирургической патологией возможны свои специфические причины развития асистолии. Одной из наиболее частых причин асистолии в начале операции у нейрохирургических больных с паретичными конечностями является применение деполяризующих миорелаксантов типа суксаметония [8—10]. При анализе большого количества подобных наблюдений установлена их причина: введение деполяризующего миорелаксанта вызывает асинхронные сокращения поперечнополосатой мускулатуры — так называемые мышечные фасцикуляции, что приводит к выбросу из миофибрилл калия, которым особенно богаты паретичные мышцы. Острое поступление такого количества калия в кровоток создает условия для «гиперкалиемической» асистолии. Причем в этой ситуации наиболее важен градиент увеличения калия в плазме крови, а совсем не абсолютные его значения в крови, которые могут быть нормальными. В настоящее время эта ситуация является клинически «озвученной», разработаны схемы ее преодоления (группы риска по этому осложнению, предварительное введение депримирующей субапнойной дозы недеполяризующих миорелаксантов либо вообще отказ от их использования), и она сейчас уже не представляет серьезной клинической проблемы.
Пожалуй, наиболее изученной ситуацией, связанной с интраоперационной асистолией у нейрохирургических больных (после ситуации массивной операционной кровопотери), можно считать тригемино-кардиальный рефлекс при вмешательствах на структурах задней черепной ямки (ЗЧЯ) [11—13]. Однако его развитие описано и при трансназальных нейрохирургических вмешательствах на гипофизе [14, 15], и при различных вариантах краниомаксилофациальных вмешательств [16]. Для ситуации тригемино-кардиального рефлекса характерно внезапное развитие прогрессирующей брадикардии, вплоть до асистолии, на фоне хирургических манипуляций вблизи тройничного нерва или его ветвей. Немедленное прекращение хирургических манипуляций и в/в введение холинолитиков весьма эффективны, и проведения реанимационных мероприятий, как правило, не требуется.
Венозная воздушная эмболия (ВВЭ) — еще один частый возможный фактор развития интраоперационной асистолии в нейрохирургии. Классической ситуацией развития ВВЭ являются нейрохирургические вмешательства на структурах ЗЧЯ или затылочных долях мозга, выполняемые в положении больного сидя [17—20], хотя в литературе есть серия публикаций, в которых описано развитие массивной и даже фатальной ВВЭ при спинальных нейрохирургических вмешательствах, выполняемых в положении лежа [21—23]. Действительно, острая массивная ВВЭ может привести к асистолии, но для ее развития необходимо повреждение крупных венозных коллекторов с ригидными стенками, которые препятствуют их спадению при негативном давлении в них (типа синусов мозга), и наличие градиента давления, приводящего к засасыванию воздуха в венозный коллектор, что никак не совпадает с нашей ситуацией.
Рефлекторная асистолия, связанная с прямым воздействием на блуждающий нерв, описана при каротидной эндартерэктомии, пластике лицевого нерва и некоторых других вмешательствах на шее. Резкая брадикардия, вплоть до асистолии, является описанным осложнением ангиопластики и стентирования сонных артерий [24—28], и в ходе функциональных нейрохирургических вмешательств это тоже возможно [29]. Наконец, на этапе завершения нейрохирургического вмешательства возможно развитие асистолии, причиной которой может быть синдром избыточного субгалеального дренирования [30], либо острое формирование интракраниальной гематомы в области операционной раны, приводящей к компрессии ствола мозга [31]. Все это относительно редкие, но описанные клинически ситуации. Однако все они также не имеют ничего общего с нашими клиническими наблюдениями.
Наконец, вводимые в ходе анестезии и операции больному фармакологические препараты также могут, по различным причинам, приводить или способствовать развитию асистолии. Наркотические анальгетики (прежде всего полные агонисты опиатных рецепторов) типа фентанила, суфентанила, альфентанила и ремифентанила способны вызывать брадикардию через механизм центральной стимуляции блуждающего нерва, что хорошо известно [32]. Однако этот эффект в нашей клинической ситуации может быть рассмотрен только как способствующий. Другой группой препаратов, опасных в отношении асистолии в ходе операции, считаются центральные α2-агонисты (клонидин и дексмедитомедин). В отношении последнего препарата есть достаточно настораживающие публикации [33, 34]. Наконец, нам встретилось в литературе сообщение об интраоперационной асистолии после введения во время операции цитостатика адриамицина [35]. Но нашим больным указанные препараты, кроме наркотических анальгетиков (фентанил) в относительно небольших дозах, не вводились.
Ни одна из выше упомянутых причин асистолии, описанных в литературе (возможно, за исключением дислокации и вклинения), ничего не проясняет в приведенных нами клинических наблюдениях. Поэтому наиболее вероятным нам представляется следующее объяснение. Известно, что интубация трахеи сопровождается характерной гемодинамической реакцией различной степени выраженности, так называемой прессорной реакцией (ПР), которая протекает и с повышением значений внутричерепного давления [36]. Также известно, что выраженная ПР представляет реальную угрозу для больных с тяжелой сердечной недостаточностью (риск внезапной декомпенсации) и с церебральными артериальными аневризмами (риск разрыва аневризмы) [37]. По-видимому, этот список должен быть расширен и на нейрохирургических больных с выраженной внутричерепной гипертензией на стадии субкомпенсации-декомпенсации.
Даже незначительное увеличение объемного мозгового кровотока на фоне повышения системного АД в рамках ПР, по-видимому, может вызвать то минимально необходимое увеличение ВЧД для развития декомпенсации интракраниальной системы и запуска механизмов дислокации структур мозга. Об этом свидетельствуют результаты секции первого больного. Кроме того, возможно, что и в наших наблюдениях стимуляция блуждающего нерва играла определенную роль в развитии асистолии. Ее факторами могли быть применение вызывающего брадикардию фентанила в составе индукции и неиспользование холинолитиков в составе премедикации. Несмотря на то что в обоих наблюдениях анестезиолог принял необходимые меры для блокады ПР (адекватная доза пропофола, наркотического анальгетика и лидокаина на индукцию анестезии), а сама интубация трахеи была быстрой и нетравматичной, видимо, интракраниальная ситуация была уже настолько критична, что даже незначительное повышение АД и мозгового кровотока вызвало ее декомпенсацию.
Интересно, но в одной из наиболее многочисленных из опубликованных серий наблюдений асистолии у больных с нейрохирургической патологией, включающей 22 наблюдения (!), у 5 больных асистолия развилась на этапе индукции анестезии и начала операции, а в своих рекомендациях авторы пишут о том, что «… в реанимации нейрохирургического больного особое значение имеет своевременное проведение мероприятий по снижению внутричерепного давления и предупреждению отека и набухания мозга» [38].
Возможно, у больных с выраженной окклюзионной симптоматикой целесообразным все же является предварительная установка наружного вентрикулярного дренажа еще до начала анестезии, особенно после перенесенного непосредственно перед операцией окклюзионного приступа, пусть и успешно купированного медикаментозными средствами.
Возможные осложнения
Осложнения после общего наркоза проявляются довольно долго. Иногда проблемы с сердцем и операцию разделяет полгода. За это время могут развиться:
- отеки органов дыхания;
- тахикардия и брадикардия;
- боли в грудной клетке;
- отек мозга и нарушения мозгового кровообращения;
- воспаление дыхательных путей;
- панические атаки.
Последствия местного наркоза дают о себе знать быстрее, так как препараты выводятся из организма за несколько часов. Уже через 3-4 часа пациент может заметить, что болит сердце после удаления зуба.
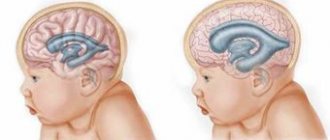
Повышенного внимания требуют дети. Учащенное сердцебиение и спутанное сознание требуют немедленной консультации специалиста. Нейронные связи малышей только формируются. Под действием наркоза может появиться гиперактивность и повышенный мышечный тонус. В будущем это проявит себя в ухудшении памяти и трудностями в восприятии информации. Такие последствия сильно заметны в школьные годы.
В группе риска женщины, многократно рожавшие путем кесарева сечения. Неоднократное применение наркоза за небольшой промежуток времени провоцирует развитие сердечных болезней.
Больше других осложнениям подвержены люди с сердечно-сосудистыми патологиями в анамнезе. У сердечников со стажем обостряются старые «болячки» и появляются новые. Их число, среди обратившихся к кардиологу с жалобами постоперационные боли, достигает 65-70%.
Опасен ли наркоз? Эксперт — о мифах и реальной медицинской практике
Как не умереть от наркоза? Так ли опасен лидокаин? Как работают современные анестетики? Правда ли, что для обезболивания используются вещества, подобные яду кураре?
Всю правду про наркоз «АиФ» рассказал заведующий отделением анестезиологии и реанимации Городской клинической больницы № 1 им. Н. И. Пирогова Владислав Краснов.
Юлия Борта, АиФ»: В последнее время нередки случаи, когда люди умирают во время операции от анестезии в салонах красоты, в клиниках стоматологии. В Саранске погиб шестилетний ребёнок при удалении аденоидов, в Омске ещё один — во время лечения зубов. В прошлом году балетмейстер Мариинки скончался опять же в кресле стоматолога. Наркоз так опасен?
Владислав Краснов: Я вас уверяю: анестезия всегда повышает безопасность проведения операции и шансы пациента на выживание, если уж принято решение о хирургическом вмешательстве. У нас есть такой девиз: «Управляя, защищаю». Безопасность складывается из нескольких составляющих. Первая — это исключение всевозможного стресса, в том числе боли, страха, дискомфорта. Вторая — обеспечение комфортной работы хирурга. Тогда врач сделает операцию максимально качественно и в максимально сжатые сроки. И все это надо сделать таким образом, чтобы сохранить жизненно важные функции пациента: дыхание, сердцебиение, артериальное давление, выделительную функцию почек и т. д. Как это ни парадоксально, анестезиолог, обеспечивая безопасность проведения операции, использует средства чрезвычайно опасные. Несомненно, все наши препараты — это фактически яды, которые могут убить пациента при неправильном применении. Но раз пациент пришел к решению об оперативном вмешательстве, значит, оценены все риски: оперативного вмешательства, воздержания от него и анестезии.
Под наркозом. Четыре важных правила общей анестезии для пациента Подробнее
— Как тогда объяснить случаи, когда люди гибнут от анестезии, в частности, лидокаином? Внезапно останавливается сердце, человек впадает в кому и умирает.
— Любая медицинская манипуляция не всегда может протекать гладко. Возможные осложнения описаны в аннотации к каждому медицинскому препарату и большинству изделий медицинского назначения. Задача медицинского персонала — это знать вероятные побочные эффекты и быть готовыми к их устранению, оказанию неотложной помощи. Проблема не в том, что препараты вызывают побочные эффекты. Проблема смертности в том, что иногда учреждения здравоохранения (часто коммерческие) не готовы к оказанию неотложной помощи: не имеют соответствующего реанимационного оборудования, обученного персонала. Есть и другой момент. Вы поймите: с анестезией лидокаином ежегодно проводят сотни, миллионы, а может, и миллиарды оперативных вмешательств. И статистика осложнений ничтожно мала. Однако вот эта рутинность применения препарата в атмосфере безопасности иногда «притупляет бдительность» врача. Представьте: человек выполнил 10 млн анестезий лидокаином и привык к тому, что все протекает хорошо. И вот впервые за многие-многие годы у его пациента развивается осложнение. Оно всем известно, описано в литературе. Но врач привык к тому, что этого не может быть, и не готов устранить осложнение. Основная причина смертности не в действии лекарственного препарата, а в бездействии или неверном действии того, кто его вводит.
Статья по теме
Смерть в кресле стоматолога. Балетмейстер Мариинки не выдержал наркоза
— А это осложнение можно заранее предусмотреть? Скажем, как при аллергии есть аллергические пробы. Нельзя ли по аналогии проводить пробы анестетика, чтобы избежать анафилактического шока?
— Ужас аллергической (а чаще — анафилактической) реакции на анестезию в том, что предвидеть её крайне сложно. Часто эти реакции развиваются при первой встрече организма с аллергеном. Проведение кожных проб не всегда безопасно, потому что возникновение и сила анафилактической реакции не зависят от дозы аллергена. Проведение подобных аллергопроб само по себе опасно и никогда никого не защитит.
Увы, ежегодно пациенты погибают на операционных столах в связи с проведением анестезии. В США это 2,2 смерти на 1 млн манипуляций, в Европе — 7. Однако вот тут возникает вопрос: что является смертью именно от анестезии, а что — от иных причин? Марк Твен прекрасно говорил: «Цифры хороши, когда сам ими занимаюсь».
Приведу пример. Мы пользуемся миорелаксантами. В детстве все читали книги про индейцев, которые плевали стрелами, смоченными легендарным ядом кураре. Так вот формально препарат не особо претерпел изменения. Это по-прежнему курареподобный препарат, который при отсутствии искусственной вентиляции легких приводит к смерти пациента. Вопрос не в том, что это яд, а в его рациональном применении. Нельзя предвидеть все реакции. Надо знать действие лекарственного препарата, быть готовым к возможным осложнениям, информировать о них пациента, чтобы он принимал взвешенное решение о проведении операции и анестезии. Вот гарантия.
Жизнь не сокращает, привыкания не вызывает. Развенчиваем мифы о наркозе Подробнее
— Так как же тогда быть пациентам, чтобы не попасть в эту печальную статистику?
— Всё очень просто. Первое, в чем должен быть уверен пациент, — это то, что ему необходимо выполнить манипуляцию. Второе — он должен быть осведомлен о медицинском учреждении, его возможностях, коечном фонде, наличии специалистов, которые готовы оказать неотложную помощь, возможных осложнениях, о способах их устранения и профилактике. Можно по аналогии привести пример с выбором авиакомпании. Вы хотите полететь дешевле. При этом вам говорят: слушайте, самолет старый, но вообще летает. И вы делаете выбор, учитывая степень риска: стоит ли экономить? Так и в медицине. Например, вы живете в деревне Цветочная, где есть фельдшерско-акушерский пункт. И фельдшер вам говорит: «Я сделаю удаление родинки под местной анестезией, никаких проблем». Да, вроде рядом с домом, и фельдшер знакомый. А если задаться вопросами… Есть ли у фельдшера дефибриллятор? Кислород? А умеет ли фельдшер интубировать трахею? После этого вы можете принять решение пойти в другое медучреждение, где все это есть. Вот принципиальный момент.
Статья по теме
До наркоза. Что использовали для анестезии наши предки?
— Я слышала, что дешевый лидокаин как раз и вызывает больше всего осложнений. Может, нужно просто использовать другие анестетики?
— Да, лидокаин — это сегодня один из самых опасных местных анестетиков. Местных, подчеркиваю. Лидокаину ведь уже больше 100 лет. Но он самый дешёвый и доступный. Мы это знаем и стараемся его использовать значительно меньше. Сейчас на рынке существует колоссальное количество более безопасных местных анестетиков, которые вызывают в десятки раз меньше осложнений, связанных с анафилаксией, нейротоксичностью, кардиотоксичностью. Другой вопрос, что они дороже, формы их применения другие, они не всегда доступны или медперсонал не знает об их существовании.
Вы зря так зацикливаетесь на лидокаине. Это мизер в общей статистике смертности по анестезиологическим причинам. Основная проблема другая: обеспечение безопасности дыхательных путей, правильная интубация трахеи, надежность наркозно-дыхательного оборудования, действие ингаляционных анестетиков. Есть методики операции, которые исключают возможность самостоятельного дыхания. Для этого нужно ввести те самые миорелаксанты, о которых я говорил, далее ввести в просвет трахеи интубационную трубку и подключить её к наркозно-дыхательному аппарату. Не всегда это бывает возможно. Сегодня это тоже весомая причина смертности во время анестезии. Мы с ней боремся. Бывают и другие причины.
Что касается современных препаратов, то сейчас предпочтение отдаётся анестетикам, которые действуют максимально коротко. Если раньше мы вводили лекарственные препараты, которые действовали 20-30 минут, то сегодня мы работаем с анестетиками, период полувыведения которых составляет 2 минуты. Специальное дозирующее устройство вводит препарат, и, как только его поступление в организм прекращается, он за минуты выводится, прекращается действие наркоза, пациент просыпается.
Под наркозом. Как за последние годы изменилась работа анестезиологов? Подробнее
— Ваше мнение: под общей анестезией (наркозом) стоит лечить зубы? Или уж лучше потерпеть боль, зато живым выйти?
— Каждому методу есть свое применение. Конечно же, в рутинной стоматологии, когда речь идет о пломбировании, чистке зубного камня, косметических процедурах и т. д., общая анестезия не требуется. Однако регионарная анестезия в виде блокад оправдана. Не все пациенты могут переносить дискомфорт, связанный с введением местного анестетика.
Большой вопрос: готовы ли стоматологические клиники предоставить эту услугу в безопасном ее виде? Могу сказать одно: пациенту ни при каких обстоятельствах не должно быть больно, он не должен испытывать стресс. Стресс рождает болезнь или усиливает её. Когда пациент находится в состоянии комфорта, он не боится врача, доверяет ему и готов с ним сотрудничать. Если человек боится боли, он будет избегать лечения и тянуть с визитом к врачу до последнего. И возникают запущенные, а то и неизлечимые случаи. Когда к нам в больницу приходят люди с флегмоной дна полости рта и шеи (гнойное воспаление в мягких тканях), нередко выясняется, что причиной её стал кариозный зуб. Но пациент боялся пойти к стоматологу и довёл себя до того, что ему уже требуется срочная операция, иначе он может погибнуть. Ведь гной разъедает ткани, инфекция попадает в кровь и распространяется по всему организму.
Вопрос-ответ
В каких случаях зубы лечат под наркозом?
— Возможны ли какие-то неприятные эффекты после наркоза?
— Да. Бывает остаточное действие лекарственных препаратов, которое несвоевременно распознаны персоналом. Вот помните, я говорил про препарат, который имеет курареподобный эффект? Если пациента преждевременно экстубировать, то есть извлечь трубку из трахеи, отлучить его от респиратора, он может погибнуть от гипоксии (нехватки кислорода и, как следствие, угнетения сознания). Потому что у него ещё не восстановился мышечный тонус, он ещё не может самостоятельно дышать. Это явление называется рекурарезацией. Это самая опасная ситуация после извлечения трубки из трахеи. Чтобы этого не допустить, в цивилизованных клиниках существуют так называемые «палаты пробуждения». В них за пациентами, которые подверглись введению курареподобных препаратов, продолжают следить анестезиолог и медсестра-анестезист, готовые оказать неотложную помощь. Сегодня есть антидоты, которые блокируют действие курареподобных препаратов. Если необходимо, чтобы пациент быстрее проснулся, ему вводится такой лекарственный препарат. И действие курареподобного яда, который мы ввели для того, чтобы он не дышал, моментально прекращается.
— После наркоза бывают проблемы с печенью?
— Раньше, лет 25 назад, мы действительно использовали препараты, которые были, по сути, гепатотропными ядами (фторотан). И их передозировка или регулярное применение не лучшим образом сказывались на печеночной функции пациента и ещё в большей степени — персонала. Ведь пациент один раз за всю жизнь мог подвергнуться операции, а у специалиста-анестезиолога в день их бывает несколько. Сегодня в рутинной практике мы не применяем подобные лекарства. Современные препараты настолько безопасны, что мы перестали защищать воздух рабочей зоны. Хотя мы по-прежнему сегодня работаем в условиях ионизирующего излучения в операционной. Однако мы осознанно идем на этот риск, чтобы реализовать свою самую главную задачу, ради которой мы все шли в профессию: лечить людей. Наши предшественники испытывали на себе вакцины от оспы и чумы, и опасность их работы была несоизмеримо выше, чем у нас.
Кто принимает решение об использовании анестезии? Подробнее
— Говорят, что самая опасная анестезия спинальная, когда блокируется спинной мозг.
— Конечно, мы сталкиваемся с осложнениями, но крайне редко. К примеру, в Первой городской больнице на 7,5 тыс. спинальных анестезий в год случается всего 3 осложнения. Это говорит о том, что эта методика чрезвычайно безопасна и рутинна. Мы работаем очень тонкими иглами диаметром с три волоса, которые не травмируют твердую мозговую оболочку. Хотя бывают грозные осложнения: эпидуральные гематомы, повреждения вещества спинного мозга, ранения корешка нерва. Но это случается чрезвычайно редко. И не всегда их наступление связано с квалификацией врача. Объясню, почему. Методика является слепой. Врач приблизительно ориентируется, куда ввести иглу. А у каждого пациента есть свои анатомические особенности. Мы, конечно, можем их уточнить, выполнив, например, магнитно-резонансную томографию. Но это чрезвычайно дорогой метод. Если мы начнем рутинно проверять всех наших больных таким способом, то встретим в первую очередь негодование наших пациентов. Они справедливо возмутятся: «Ребята, мы же хотим просто прооперировать геморрой, а вы нас загнали в магнитно-резонансный томограф?!» Здесь опять же главное — это вовремя распознать развившееся осложнение и предпринять все для его устранения.
— Правда ли, что во время наркоза пациент видит галлюцинации, кошмары или, наоборот, свет в конце тоннеля?
— Как человек, который многократно находился по обе стороны операционной занавески, будучи и пациентом, и врачом, могу сказать, что страшные видения, как и свет в конце тоннеля или ощущение, что человек сам наблюдает со стороны за операцией, по сути, навязаны извне. Да, многие из препаратов, которые мы применяем, являются, по сути, потенцирующими галлюцинации, видения, яркие сновидения. Но у современных анестетиков такой побочный эффект минимален. Если пациент заснул в спокойном состоянии (для этого могут вводиться специальные препараты-анксиолитики, снимающие тревожность и страх), то страшных сновидений точно не будет.
Лечение и профилактика
В большинстве случаев восстановление после наркоза не требует наблюдения медиков. Организм восстанавливается самостоятельно. После местной анастезии на это уходит не больше недели. Реабилитация после применения общего наркоза занимает от нескольких месяцев до года.
При возникновении осложнений необходима консультация лечащего врача и кардиолога. В список назначений при терапии входят:
- препараты улучшающие мозговое кровообращение: глицин, Пирацетам, Винпоцетин;
- препараты магния и калия для поддержки сердечной мыщцы;
- Аскорутин для сосудов;
- седативные средства: валериана, пустырник, Новопассит, Персен.
Больным рекомендуют контролировать давление. Не обойтись в этот период и без охранительного режима. Под запретом резкие движения, чрезмерная физическая активность.
Тревожным пациентам показана консультация психотерапевта.
FacebookvKontakteTwitterWhatsApp